Сколько лежат в больнице после ампутации ноги до бедра
Ампутация является хирургическим вмешательством, при котором происходит усечение конечности. Чаще всего такая манипуляция является плановой, и пациент в некоторой степени к ней подготовлен. Однако бывают случаи, когда специалистам приходится экстренно проводить ее, так как существует угроза жизни больному.

После проведенной операции жизнь пациента сильно меняется, так как двигательные функции сильно ограничены. Больному приходится кардинально менять привычный активный ритм жизни на новый, более пассивный. Для того чтобы адаптироваться к новым условиям, необходима реабилитация после ампутации ноги выше колена.
Факторы, влияющие на ампутацию
Для начала необходимо понимать, какие причины могут предрасполагать к необходимости в такой крайней мере, как ампутация конечности. Данный недуг может возникнуть у вполне здорового человека, который ведет активный образ жизни. К омертвлению тканей нижних конечностей может привести:
- развитие новообразований;
- тяжелые инфекционные болезни;
- врожденные дефекты;
- хроническая ишемия;
- травмирование ноги;
- наличие тромбозов.
Нижняя конечность подлежит удалению тогда, когда надо снизить риск распространения инфекции по всему организму. Умершие клетки ткани создают опасность для здоровья, потому как распад тканей может привести к поражению других частей тела. Это может повлечь за собой летальный исход.
Симптоматика
Существуют определенные признаки, которые указывают на то, что у человека происходит омертвление тканей. Они являются показаниями для хирургического вмешательства.
- отсутствие чувствительности;
- образование нагноений на поверхности кожного покрова;
- мумификация органа;
- в подколенной области отсутствует пульс;
- пораженная часть не соответствует температурной норме тела;
- сильные болевые ощущения в ноге.
До того, как врач назначит операцию, больному дается направление на прохождение комплексного обследования. Это требуется для того, чтобы подтвердить или опровергнуть поставленный диагноз.
Реабилитация
На сегодняшний день медицина предлагает больному комплексные мероприятия по реабилитации. Конечно, в первое время человеку тяжело смириться с мыслью, что придется жить без конечности. Однако в практике врачей имеется большое количество случаев, когда люди продолжают вести активный образ жизни после ампутации. Тут главное – вера в собственные силы и строгое соблюдение всех рекомендаций врача. Тогда у пациента есть все шансы адаптироваться в социуме. Реабилитационные меры состоят из целого комплекса различных мероприятий:
- применение специальных лекарственных препаратов;
- развитие и формирование культи, а также правильный и грамотный уход;
- оздоровительные гимнастические занятия;
- возможность протезирования;
- трудовая и социальная адаптация.
Лекарственные препараты
В первое время после ампутации человек ощущает болевые симптомы. Для того чтобы их устранить, необходимо принимать обезболивающие препараты, которые не содержат стероидов. Как правило, после заживания конечности боль отступает, и пациенту нет необходимости принимать медикаменты.
У некоторых больных после ампутации сустава выше колена могут возникнуть фантомные болевые ощущения. Они никак не связаны с ампутацией, и носят психологический характер. При данном недуге больной может некоторое время чувствовать отсутствующий орган и боль в месте ампутации. В данном случае врачи рекомендуют не только принимать лекарственные препараты, но и проводить комплексные оздоровительные занятия, посещать процедуры по физиотерапии, ежедневно проводить специальный массаж.
У большинства пациентов после хирургической ампутации происходят изменения в эмоциональном плане. Возможно развитие депрессионного состояния. В этом случае человеку необходимо принимать антидепрессанты.

У людей, страдающих депрессией, наблюдается значительная неподвижность, которая провоцирует образование новых инфекций и заболеваний. Для их предотвращения доктором назначаются антибиотики, которые препятствуют развитию новых недомоганий.
Ампутация ноги выше колена становится психологическим испытанием для человека, которое сопровождается еще и физическим дискомфортом. Восстановление ампутированных конечностей является сложным и многоэтапным процессом.
Формирование культи
Процесс заживления зависит от правильного и грамотного ухода за конечностью. В первое время необходимо культю обрабатывать антисептическими растворами, а также производить замену повязок. Это необходимо для того, чтобы не образовалось нагноений и не попала инфекция.
Для пациентов, страдающих сахарным диабетом, необходимо использовать специальные мази для улучшения кровотока. После того, как конечность полностью заживет, необходимо проводить водные процедуры. Место ампутации лучше всего мыть детским мылом, так как оно не содержит дополнительных элементов, которые могут раздражать кожу.
В том случае, если после ампутации образовался отек конечности, нужно использовать специальные повязки и бандажи, а также проводить оздоровительные массажные процедуры. На это время стоит отказаться от выполнения комплекса физических упражнений. К ним можно приступать после того, как будет ликвидирован недуг.
Оздоровительная гимнастика
Лечебная физкультура занимает особое место в реабилитационных мероприятиях. Именно она способствует восстановлению двигательных функций. Комплекс гимнастических занятий направлен на развитие мышечной массы в области бедер, спины, живота. Данные занятия помогают больному подготовиться к использованию протеза.
Оздоровительные упражнения помогают больному адаптироваться к самостоятельному перемещению, снизить нагрузку на здоровую конечность.
Важные моменты:
- после операции к занятиям можно приступать на следующий день, однако они должны носить пассивный характер. Вначале необходимо делать специальные дыхательные упражнения;
- затем, как только заживет конечность, можно переходить к комплексным занятиям. Необходимо лечь на живот, при этом ноги вытянуть и соединить вместе, после нужно их приподнять, а затем развести в разные стороны;
- лечь на твердую поверхность спиной, нижней конечностью здоровой ноги нужно упереться, а затем согнуть в области колена. Ампутированную конечность необходимо приподнимать вверх и удерживать как можно дольше в таком положении;
- следующее упражнение выполняется лежа на боку. Необходимо производить подъемы ампутированной ноги вверх, при этом должен образовываться угол в 60 градусов.
В том случае, если больной не приступит к упражнениям, адаптация к протезу будет происходить намного дольше.
Протезирование и социальная реабилитация
На сегодняшний день в данной сфере имеется множество разработок.
Поэтому если у пациента нет противопоказаний, то можно воспользоваться ранним протезированием, что значительно облегчит возможность передвигаться самостоятельно.
Заключение
Ампутация приводит к постоянной инвалидности. Однако это не означает, что человек становится беспомощным. Ношение протеза поможет человеку вернуться к прежней жизни. При наличии нарушений психо-эмоционального фона необходимо посещать психолога.
Он поможет пациенту адаптироваться к новым жизненным условиям. Ранняя реабилитация — залог быстрого восстановления после операции. Самое главное — не отчаиваться и верить в собственные силы.
Ампутация ноги выше колена – удаление больной конечности или ее части путем отрезания. Осуществляется операция в том случае, если произошло серьезное повреждение сосудов, наблюдаются явные признаки гангрены и человеку грозит смертельная опасность. Назначается подобная процедура при неэффективности альтернативного медикаментозного лечения.
Показания к ампутации
Среди показаний, согласно которым конечность ампутируют, выделяют:
- абсолютные;
- относительные.
- некроз тканей вследствие нарушения циркуляции крови в области нижних конечностей;
- нагноение раны, сопровождаемое выделением неприятного запаха;
- отрыв ноги вследствие получения травмы;
- пережатие кровеносных сосудов ввиду превышения времени наложения жгута;
- газовая гангрена (инфицирование организма по причине размножения и роста патологической флоры);
- разрывы вен и артерий, сопряженные с обильной кровопотерей.
Показана ампутация ноги при гангрене в пожилом возрасте, а также детям до одного года.
Среди второй группы причин наиболее частыми являются:
- попадание инфекции через открытые раневые поверхности;
- хронические воспаления (костный туберкулез, остеомиелит);
- онкологические новообразования злокачественного характера;
- деструктивные процессы в костях;
- прогрессирующие язвенные проявления.
При несвоевременно проведенной ампутации прогноз для пациента неутешительный: дальнейшее развитие патологии способно привести к сепсису и летальному исходу.
Диабетическая гангрена
При наличии у пациента сахарного диабета существует риск ампутации пальца ноги или всей конечности. Связано это с тем, что во время заболевания сильно страдает кожа стоп. Она трескается, через микроскопические повреждения в организм проникают патогенные микроорганизмы, происходит заражение крови. Развивается патология на фоне сниженной чувствительности кожи ступней.
Ампутация ноги при сахарном диабете обусловлена развитием гангрены, которое происходит на фоне нарушенного метаболизма и отмирания клеточных структур.
Факторами, способствующими появлению гангрены у больных диабетом, становятся:
- замедленный процесс восстановления клеток;
- поражение нервных окончаний (полинейропатия);
- костные аномалии;
- слабая иммунная система, синдром иммунодефицита;
- превышенная масса тела;
- злоупотребление спиртными напитками, курение;
- тесные, некорректно подобранные туфли или ботинки.

Виды диабетической гангрены:
- нейропатический – связан с нарушениями в нервной ткани;
- ангиопатический – обусловлен сосудистыми аномалиями;
- остеопатический – разрушению подвергается опорно-двигательный аппарат;
- смешенный – сочетает в себе признаки нескольких типов.
В зависимости от наличия клинических проявлений определяют гангрену:
- Сухую. Внутреннее пространство сосудов сужается медленно. Начинается заболевание с пальцев ног.
- Влажную. Подключается инфекция. Болезнь развивается быстро, характеризуется острым течением, сопровождается сильной интоксикацией.
Обусловлена атеросклерозом, характеризуется уменьшением сосудистого просвета или полным его отсутствием. Ввиду этого нарушается кровоснабжение определенных тканей, происходит их отмирание.
- снижение температуры, почему и возникает чувство холода в ногах;
- посинение кожных покровов;
- образование видимой демаркационной черты, которая отделяет здоровую ткань от пораженной;
- боль и отечность в больной конечности;
- отсутствие пульса в подколенном сосуде.
При возникновении первых сигналов недуга важно своевременно начать прием антибиотиков: это поможет предупредить подключение вторичного инфицирования.

Признаки наступившего заражения крови (сепсиса):
- пониженное артериальное давление;
- учащенное сердцебиение;
- лихорадка;
- спутанное сознание;
- кожные высыпания;
- болевые ощущения в суставах;
- бледность кожи.
При тяжелом течении может назначаться ампутация пальца ноги или всей конечности (в зависимости от области поражения).
Заболевание, при котором поражаются мелкие и средние артериальные и венозные сосуды. Проявляется в болезненности, общей усталости, потере чувствительности, судорогах. Сопровождается развивающейся гангреной.
- инфекционные поражения;
- переохлаждения;
- частые травмирования;
- неустойчивые психические состояния, стрессы;
- аллергические проявления;
- интоксикация.
Типы облитерирующего тромбангиита:
- периферический;
- висцеральный;
- смешенный.
В первом случае страдают сосуды ног, во втором и третьем выявляются общие симптомы недуга.

- болезненными ощущениями, которые возникают даже в состоянии покоя;
язвами; - нарушениями трофики;
- исчезновением пульсации в сосудах ног;
- омертвением тканей в области пальцев, гангреной.
Эмболия характеризуется перемещением образованного в патологическом сосуде тромба и поражением здорового. Состояние острой ишемии связано с резким нарушением кровообращения, патологическим функционированием больного органа. Сопровождается чувством одеревенения в ногах, мышечным параличом, отсутствием пульсации, затем наступает мышечное окоченение, теряется подвижность суставов.
Классификация ампутаций
Исходя из существующих показаний, ампутация конечностей бывает:
- первичной (обязательна при сухой и влажной гангрене);
- вторичной (осуществляется в том случае, если проводимая медикаментозная терапия не приносит облегчения состояния пациента);
- повторной (реампутация) – делается на уже оперированной конечности при условии дальнейшего прогрессирования болезни или появления осложнений.
- малые – удаляются ступни и кисти;
- большие – отрезание конечности осуществляется на уровне бедра или голени, плеча или предплечья;
- ранние – проводятся вначале послеоперационного периода ввиду образования нагноений в области раны, развития тяжелых осложнений;
- поздние – обусловлены длительным незаживанием культи, появлением в ней некротических изменений;
- одно- и двухэтапные (в зависимости от того, во сколько этапов проводится хирургическое вмешательство).
Нельзя назначать ампутацию, если у пациента наблюдается агония.

Способы рассечения мягких тканей
Выделяют варианты ампутации:
- Круговой – отрезание конечности производится перпендикулярно длине кости.
- Лоскутный – после операции культя снизу закрывается оставшимися кожными лоскутами. Существует методика одно- или двухлоскутной ампутации.
- Овальный – плоскость сечения расположена не под прямым углом, а наискосок. Ввиду этого есть возможность закрыть усеченную кость избытком имеющихся мягких тканей. Способ является самым распространенным.
Если требуется срочная ампутация и от оперативности ее проведения зависит жизнь пациента, то прибегают к гильотинированию (моментальному отсечению) конечности.
Подготовка к ампутации
Подготовительный этап подразумевает осуществление визуального осмотра пациента, на котором врач определяет необходимый уровень ампутации, проводит обезболивание поврежденной ноги. Осуществляется оно посредством применения местной или общей анестезии. Недостаток наркоза может спровоцировать наступление болевого шока и ухудшить состояние пациента.
Ход операции
Хирургическое вмешательство с целью усечения ноги выше колена подразумевает соблюдение общих принципов ампутации конечности:
- рассечение мышц;
- распиливание кости, обработка надкостницы;
- перевязка вен и артерий, нервов.
После того, как сосуды и нервы будут обработаны, культю зашивают.

Реабилитационный период
Грамотно проведенная реабилитация позволит избежать осложнений, которые способны возникать после операции.
Восстановительный период подразумевает осуществление правильного ухода за культей и включает в себя:
- поддержание нормального состояния послеоперационного шва;
- массаж культи, способствующий снижению излишней чувствительности;
- ежедневное мытье теплой водой с мылом, контрастный душ;
- регулярное выполнение физических упражнений, направленных на возобновление нормального функционирования сохраненной мускулатуры;
- прохождение физиопроцедур, курса массажа;
- социальную адаптацию человека;
- установку протеза.
Чтобы смягчить кожу в области послеоперационного рубца, рекомендуют смазывать ее увлажняющим кремом. С позволения врача можно пользоваться народными методами.
Прием лекарственных препаратов необходим для купирования болезненности после операции (фантомные боли, реальное ощущение утраченной ноги), отека, воспаления, зуда.
С целью избавления от негативных послеоперационных симптомов больному назначаются:
Уменьшить боль помогут массаж, физиотерапевтические процедуры, гимнастика.
Процесс формирования культи предусматривает:
- антисептическую обработку раны;
- накладывание повязок.
Для предупреждения повторного инфицирования больным рекомендуют правильно ухаживать за культей, пользоваться специальными присыпками или кремами. Предотвратить отек тканей можно, если накладывать на ампутированную конечность бандаж, эластичный бинт. Хороший противоотечный эффект производит лимфодренажный массаж.
Выполнение специального комплекса гимнастических упражнений направлено на возобновление движений ног, укрепление мышечного аппарата, что позволит в дальнейшем успешно использовать протез.
Людям, перенесшим ампутацию ноги, рекомендуют делать следующие упражнения:
- лечь на живот, приподнять ноги, разводить и сводить их вместе (необходимо максимально высоко поднимать культю вверх);
- лечь на спину, согнуть здоровую конечность в коленном суставе, упереться стопой в пол, больную поднимать до уровня колена.
Все движения следует совершать осторожно. Заниматься нужно регулярно, постепенно увеличивая нагрузку.

Человеку, перенесшему ампутацию ноги, присваивается группа инвалидности вследствие ограничения его физических возможностей, назначается выплата пенсии. Для того чтобы пребывание его в обществе стало более комфортным, требуется максимально возможное восстановление его социальной и трудовой активности. Это позволит адаптировать больного к повседневной жизни.
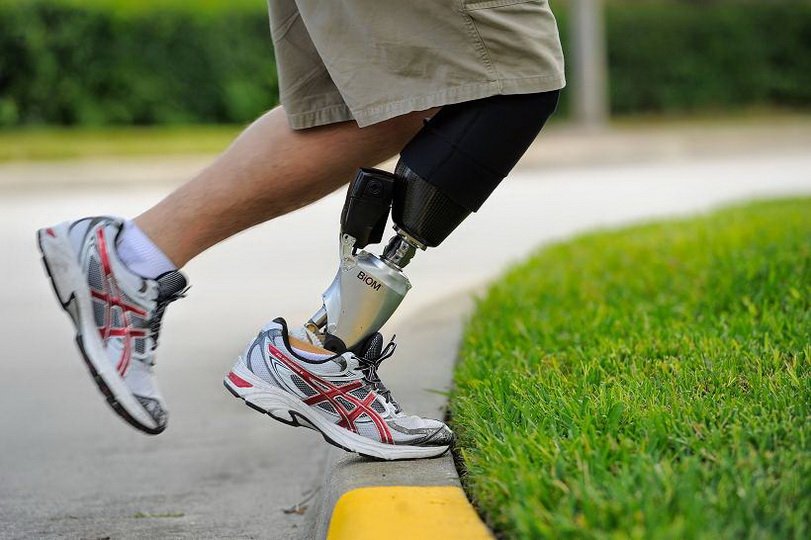
Процедура предполагает замену ампутированной конечности искусственным протезом.
После ампутации ноги выше коленного сустава используются протезирующие устройства:
- с присутствием коленного модуля (позволяют свободно сгибать ногу);
- заменяющие всю конечность, оснащенные корсетным крепежом (если отсутствует культя).
Часто используются микропроцессорные протезы, которые приводятся в движение нервно-мышечными импульсами, проходящими в культе.
Благодаря протезированию многие инвалиды полноценно живут и продолжают трудовую деятельность на работе с облегченными условиями труда.
Возможные осложнения
Процедура иссечения травмированной ноги является сложной и связана с риском развития многих послеоперационных осложнений. Таковыми становятся:
- медленное заживление культи;
- занесение инфекции, обусловленное неправильным уходом, нарушением принципов асептики;
- отмирание тканей в области раны, необходимость повторного иссечения;
- фантомные боли;
- сильная отечность, препятствующая ношению протеза;
- нарушения строения и функционирования тазобедренного сустава;
- закупорка крупных сосудов кровяными сгустками (тромбоз);
- обильные кровотечения;
- плохая переносимость анестезирующего вещества, возникновение аллергических реакций.
Учет имеющихся для пациента рисков и их грамотное предупреждение поможет снизить вероятность появления нежелательных последствий в послеоперационном периоде. В противном случае осуществляется реампутация.
Ампутация ноги – крайняя мера, к которой прибегают в случае, если медикаментозная терапия бессильна и пациент подвергается смертельной опасности. Процедура позволяет сохранить человеку жизнь, но является очень травматичной для его психики. Чтобы восстановление пациента после операции было максимально эффективным, требуется оказать ему своевременную и качественную психологическую помощь, направленную на принятие своего нынешнего физического состояния, коррекцию сложившихся жизненных целей, установок и ценностей. Благодаря психологической поддержке можно восстановить психоэмоциональный фон больного человека.

Потеря руки или ноги всегда тяжело переносится человеком как в психологическом, так и в физическом плане. Даже при длительном хроническом заболевании решение врача об ампутации часто становится шоком и для самого пациента, и для его родственников. Но даже в этом случае не стоит отчаиваться. Тысячи и миллионы людей ведут активную полноценную жизнь после ампутации. Они так же работают, любят, воспитывают детей и наслаждаются каждым новым днем.
Причины и показания к ампутации конечностей
Операцию по удалению конечности назначают при непосредственной угрозе для жизни пациента, когда все остальные методы лечения не дали результата.
К абсолютным показаниям для проведения ампутации относят:
- травматические ампутации конечностей — полный или частичный отрыв конечности в результате травмы;
- гангрена (отмирание) конечности из-за инфекции, обморожения, ожога, электротравмы, сосудистых заболеваний или диабета;
- сочетание повреждения кости, крупных сосудов и нервов, мягких тканей на значительном протяжении.
Относительные показания, при которых вопрос об ампутации решают индивидуально, с учетом состояния пациента:
- острая раневая инфекция — остеомиелит, тяжелая флегмона, тяжелый гнойный артрит;
- злокачественные новообразования;
- обширные трофические язвы, не поддающиеся лечению;
- деформация конечности, паралич, врожденный порок развития;
- сложная обширная травма конечности при неэффективности реконструктивной операции.
Наиболее частой причиной ампутации, помимо травм, становятся заболевания сосудов, которые приводят к ишемии и гангрене, осложнения сахарного диабета (трофические язвы и гангрена).
Например, атеросклероз сосудов нижних конечностей в 38–65% случаев приводит к критическому нарушению кровообращения (критической ишемии). В течение первого же года с момента установления диагноза критической ишемии у 25–50% пациентов развивается влажная гангрена, которая приводит к ампутации нижней конечности.
Не лучше и ситуация с сахарным диабетом. От 50 до 70% всех ампутаций в мире вызваны именно осложнениями этого заболевания: из-за нарушения кровообращения возникают незаживающие трофические язвы и гангрена. При сахарном диабете ампутация конечностей проводится в 10–20 случаях из тысячи.
Ампутация состоит из нескольких этапов.
- На первом этапе консилиум врачей определяет уровень ампутации нижней или верхней конечности с учетом состояния пациента; берут согласие на операцию.
- Второй этап — уже в операционной. Пациенту дают наркоз, хирург начинает операцию, разрезают мягкие ткани. Сосуды перевязывают, нервные окончания обрабатывают так, чтобы они не попали в рубцовые спайки. Затем врач отсекает кость. Существует несколько методов обработки костного спила, которые позволяют предотвратить осложнения.
- На последнем этапе сформированная из мягких тканей культя закрывается кожными лоскутами. При этом рубец не должен находиться на опорной поверхности, которая будет испытывать основную нагрузку от протеза.
Реабилитация после ампутации конечностей не входит в этапы проведения операции, но является важным условием возвращения человека к нормальной жизни.
Уровень ампутации нижней и верхней конечности определяется индивидуально, с учетом объема здоровых тканей, таким образом, чтобы максимально сохранить функцию конечности, создать культю, пригодную к протезированию, предотвратить развитие фантомных болей и других осложнений.
В зависимости от того, как и когда будет реализован каждый из перечисленных этапов, в медицинской практике выделяют виды ампутации.
По количеству операций:
- первичная;
- вторичная(реампутация).
По способу рассечения мягких тканей:
- Круговая. Кожа и мягкие ткани рассекаются перпендикулярно кости. Применяется редко, так как не позволяет создать полноценную культю. Используется при газовой гангрене, анаэробных инфекциях, при необходимости срочного проведения операции.
- Ампутация лоскутным способом (одно- и двухлоскутным). Применяется чаще всего. Этот способ позволяет создать нормально функционирующую и пригодную для протезирования культю.
- Ситуативный способ применяют при сложных травматических повреждениях в случае первичной ампутации.
По способу обработки костной культи:
- Надкостничный, при котором опил закрывается надкостницей.
- Безнадкостничный, когда надкостница удаляется с края культи.
- Костно-пластический способ, при котором опил кости закрывают фрагментом кости пациента. Это позволяет создать крепкую опорную поверхность культи.
По способу укрытия культи:
- Фасциопластический метод. Наиболее приемлем при ампутации верхних конечностей. В состав лоскута включена фасция пациента, подкожная клетчатка и кожа. Дает возможность точно смоделировать форму культи.
- Миопластический метод. В данном случае над опилом кости сшивают мышцы-антагонисты. Такой способ усложняет протезирование, так как сшитые мышцы перерождаются в рубцовую ткань.
- Периопластический метод. В состав лоскута включают надкостницу. В основном применяют при операциях у детей и подростков, так как способ дает возможность синостизирования костей голени в единый блок.
- Костно-пластический метод ампутации был предложен Н.И. Пироговым еще в 1852 году и до сих пор является непревзойденным по своим результатам. В состав лоскута входит фрагмент кости, покрытый надкостницей. Этот способ — лучший для создания опорной культи при ампутации нижней конечности.
Если ампутация проведена правильно, выбран адекватный уровень удаления конечности, осуществлена профилактика инфекции, серьезных осложнений возникнуть не должно. Однако существуют последствия ампутации конечностей, с которыми приходится справляться многим пациентам.
- Болевой синдром. В первые дни после ампутации пациент испытывает боль в оперированной конечности. Тупая и тянущая боль сопровождает любую хирургическую операцию и возникает из-за повреждения мягких тканей. Через несколько дней боль притупляется.
- Отек — это нормальная реакция организма на оперативное вмешательство, повреждение, чужеродный материал (нити, скобы). Обычно отек сохраняется в течение первых недель после операции.
- Фантомные явления — тоже нормальная ситуация. Некоторое время после удаления конечности пациент может чувствовать ее. Фантомные боли могут появиться через несколько недель, месяцев и даже лет. Они могут возникать от прикосновений, изменения температуры или давления. Считается, что боли возникают из-за раздражения отсеченных нервных окончаний, образования невром, вовлечения нервов в рубцовый процесс.
- Контрактура — ограничение движения в суставе. Контрактура может быть вызвана нарушением техники операции, травмой сустава или действиями самого пациента. Длительная иммобилизация культи, отказ от активности могут привести к развитию контрактуры и дальнейшей невозможности протезирования.
Каждый день врач и медицинская сестра осматривают швы, проводят их обработку и снова забинтовывают оперированную конечность. Примерно через 5–7 дней убирают гипсовую повязку. В этот момент рубец на конечности еще очень нежный и тонкий.
После заживления рубца на культю надевают специальный компрессионный чехол. Это позволяет придать конечности нужную для протезирования форму.
Примерно через 12–15 дней пациента выписывают. Дома нужно каждый день осматривать культю на наличие воспаления или раздражения, проводить гигиенические процедуры. Следует создать для пациента доступную среду: убрать пороги и торчащие провода, о которые можно споткнуться, установить в ванной и санузлах поручни.
Примерно через 30–40 дней опасности инфекционных осложнений больше нет и можно сосредоточиться на реабилитации после ампутации конечности и освоении протеза.
В задачи реабилитации входит:
- подготовка культи к протезированию;
- подгонка протеза под индивидуальные параметры человека;
- обучение жизни с протезом, возвращение человека к трудовой деятельности, создание условий для активного участия в социальной жизни.
Это может звучать парадоксально, но именно ампутация для многих становится началом новой активной жизни, новой карьеры, помогает найти свое призвание, встретить единомышленников и друзей. Стоит только посмотреть на паралимпийцев: людей, которые вовсе не считают отсутствие конечности своим физическим недостатком.
Реабилитацию после ампутации нижней и верхней конечности можно разделить на несколько общих этапов:
- Оценка состояния культи. Для использования протеза культя должна быть хорошо сформирована, иметь правильную форму.
- Подбор протеза. Подбор первого временного протеза можно начинать примерно через 6–8 недель после ампутации.
- Обучение жизни с протезом. Первые дни пользоваться протезом может быть очень сложно и даже больно. Но нельзя забрасывать тренировки. Через несколько дней проходит боль, появляются навыки пользования протезом.
- Тренировка самообслуживания. После ампутации важная цель для человека — восстановить навыки ухода за собой, не чувствовать себя беспомощным. Начать стоит с малого — научиться ходить по квартире с поддержкой, затем пробовать заняться привычными делами, гигиеническими процедурами и т.д.
- Адаптация окружающей среды. Как уже упоминалось, нужно создать больному доступную среду: положить необходимые вещи так, чтобы не нужно было тянуться к ним, установить опоры и поручни в квартире.
- Работа с психологом. Часто после такой тяжелой (и в психологическом плане — тоже) операции человек замыкается в себе, считает себя неполноценным, теряет смысл жизни. Работа с психологом поможет вернуть веру в себя, восстановить мотивацию, увидеть новые возможности и вернуться к активной социальной жизни.
- Работа на тренажерах. Для восстановления тонуса мышц, обучения работе с протезом и восстановления навыков ходьбы используются тренажеры, работающие по принципу биологической обратной связи (БОС). Система поддержки тела, такая как Vector, позволяет быстро восстановить конечности после ампутации.
- Физиотерапевтические процедуры позволяют улучшить кровообращение, восстановить тонус мышц культи, снять боль, уменьшить отек.
Государственные и частные реабилитационные центры предлагают комплексные программы для восстановления функции утраченной конечности и для психологической реабилитации. Нужно помнить, что ампутация — это не конец жизни, а лишь ее новый этап. И насколько полной и активной будет жизнь после операции, зависит не только от усилий врачей, но и от самого пациента.
Более чем у половины пациентов после ампутации конечности наблюдаются депрессивные состояния: у 52% — легкие, у 8% — тяжелые (по шкале депрессии Гамильтона). Это еще раз подчеркивает, насколько важны для больного посещение психолога или психотерапевта, а также переоценка межличностных отношений с близкими. В восстановительных центрах должны вести работу не только с пациентами, но и с их родными, обучая последних уходу за больным и умению поддержать человека в трудном положении.
Читайте также:


