Эндопротезирование коленного сустава артропластика коленного сустава

Эндопротезированием коленного сустава называется хирургическая процедура, во время которой поврежденный коленный сустав заменяется искусственным имплантатом. Коленный сустав в норме работает как шарнир между бедренной костью и костями голени. Во время операции, нижняя часть бедренной кости удаляется и заменяется металлическим имплантатом. Аналогично, верхняя часть кости костей голени удаляется и замещается имплантатом. Если надколенник также поврежден, его тоже замещают имплантатом.
Коленный сустав – это комплекс, состоящий из:
- бедренной кости
- большеберцовой и малоберцовой кости
- надколенника
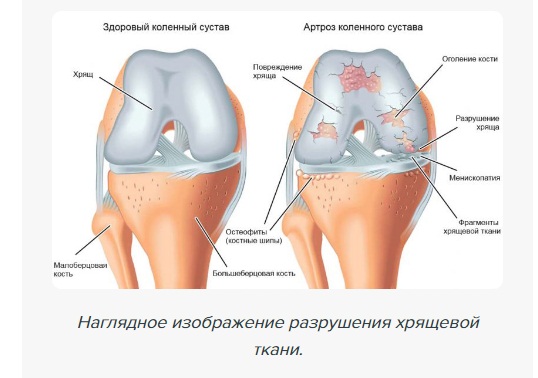
Коленный сустав функционирует нормально, когда движение одной кости относительно другой происходит плавно, без трения. Здоровый коленный сустав имеет гладкую поверхность хряща на всех костях. Хрящ выполняет амортизирующее действие, когда кости находятся в движении. Другие поверхности коленного сустава выстланы тканью - синовиальной мембраной - вырабатывающей смазочную суставную жидкость, которая абсолютно необходима для нормального функционирования коленного сустава.
Основной причиной появления боли в коленном суставе является артрит, наиболее частыми формами которого являются:
- Остеоартрит (артроз). Это состояние чаще обусловлено возрастными изменениями и встречается после 50 лет, чаще является наследственным. При этом суставной хрящ истончается, что приводит к трению костей во время движения и появлению боли.
- Ревматоидный артрит. Это состояние вызывается воспалением синовиальной мембраны, которая вырабатывает смазочную суставную жидкость, в результате чего суставной хрящ разрушается и это приводит к появлению боли и скованности в суставах.
- Артрит, вызванный переломом/травмой. Травма сустава или серьезное повреждение связочного аппарата сустава может вызвать разрушение хряща.
Эндопротезирование сустава не показано, если:
- боль неярко выражена и движения возможны, хотя и незначительно ограничены
- боль во время движения непостоянна
- боль во время отдыха переносима
- боль переносима при принятии простых обезболивающих
- Эндопротезирование рекомендовано, если:
- обычные движения ограничены вследствие боли
- боль является хронической и усиливается при движении
- боль существует и в покое
- пациент постоянно принимает обезболивающие для снятия боли в течение длительного времени

Хирург-ортопед проводит оценку состояния на основании симптомов и данных специальных исследований (рентгенография, МРТ, артроскопия) для подтверждения факта дегенерации сустава, чтобы убедиться, что эндопротезирование коленного сустава пациенту необходимо.
Выбор подходящего имплантата – очень важная часть процесса замены сустава, при подборе которого хирург-ортопед принимает во внимание возраст пациента, уровень его активности, образ жизни, специфические анатомические особенности коленного сустава пациента и другие медицинские параметры.
При подготовке к процедуре эндопротезирования коленного сустава пациент проходит:
- общее медицинское обследование для исключения наличия заболеваний, которые могут повлиять на исход операции, и для подтверждения готовности к операции
- оценку лекарственных препаратов, постоянно получаемых пациентом по поводу других заболеваний (возможно, временно будут отменены некоторые лекарственные средства, например уменьшающие свертываемость крови)
Операция эндопротезирования коленного сустава может быть проведена под:
- наркозом
- спинальной/эпидуральной анестезией во время которой пациент не спит, но не чувствует никакой боли в месте операции. Большинство хирургов в госпиталях Индии рекомендуют проведение данной операции под эпидуральной анестезией, поскольку она обеспечивает обезболивание до 72 часов после операции.
Продолжительность операции составляет 60-90 минут. Разрез 15-20 см производится вдоль передней части колена. Концы костей аккуратно срезаются до необходимого уровня специальным инструментом. В госпиталях Индии размещение и приведение имплантата в соответствие костям часто происходит при помощи современной компьютерной навигации.
После операции, несколько часов пациент находится в отделении реанимации, после чего возвращается в свою палату. Спустя день с пациентом начинает работать физиотерапевт, проводя физиотерапевтические процедуры и плавные движения в суставе. Швы удаляются через 10 дней после операции, спустя пару дней после этого пациент может улетать домой. Госпиталь предоставляет пациенту медицинскую документацию для авиакомпании, чтобы обеспечить его передвижение на кресле по аэропорту в Индии и в аэропорту места назначения.
Пациенту также выдается медицинское досье со всеми отчетами по проведенным исследованиям, деталями выполненной операции, параметрами использованного имплантата, лекарствами, которые необходимо принимать, протоколом физиотерапии и списком разрешенных и нежелательных действий для наилучшего функционирования сустава.
Общая продолжительность пребывания в Индии при эндопротезировании коленного сустава составляет 12-14 дней, из которых первые 5-7 дней пациент находится в госпитале, а оставшиеся дни вне госпиталя в гостинице или пансионе.
После операции необходимо соблюдать следующие правила:
- регулярно делать специальные упражнения, которые будут рекомендованы физиотерапевтом госпиталя
- контролировать свой вес
- возобновить обычную деятельность 3-6 недель после операции
- не подвергать колено чрезмерным нагрузкам во время движений или физических упражнений
- показаться врачу-ортопеду 1 год спустя после операции
Эндопротезирование коленного сустава является одной из наиболее распространенных ортопедических операций. Суть процедуры состоит в замене поврежденных участков коленного сустава искусственными частями (протезами).
Коленный сустав выполняет функцию шарнирного соединения между бедренной костью и костями голени (болшеберцовой и малоберцовой) (см. рис. 1).
В суставе выделяют три отдела (компартмента): латеральный (наружный) и медиальный (внутренний), где соприкасаются суставные поверхности бедренной и болшеберцовой кости, и пателлофеморальный – пространство между коленной чашечкой и бедренной костью.
Повреждение хряща, покрывающего суставные поверхности, может быть вызвано разнообразными причинами, включая остеоартрит и воспалительные артриты (например, ревматоидный и псориатический). Полная замена коленного сустава (Total Knee Replacement) означает замену всех трех отделов коленного сустава.
Показания для замены коленного сустава.
Эндопротезирование коленного сустава это плановая операция. Обычно к нему прибегают, когда другие, нехирургические методы лечения (например снижение веса, лекарственные препараты и внутрисуставные инъекции) не смогли облегчить боль, вызванную артритом коленного сустава. Кроме того кандидаты на замену сустава должны иметь рентгенологические доказательства существенных патологических изменений. Противопоказаниями к операции могут являться, например, активная инфекция коленного сустава или системная инфекция, нарушения периферического кровообращения или неврологическое заболевание с поражением нижней конечности.
Основными целями эндопротезирования являются облегчение боли, улучшение качества жизни и сохранение функции коленного сустава. Операцию можно проводить в любом возрасте, за исключением детей, которые еще продолжают расти.
Альтернативы операции по замене коленного сустава.
При правильной оценке показаний к операции эндопротезирование коленного сустава может быть очень эффективным лечением.
Пациентам с остеоартритом или воспалительным артритом сначала показаны неоперативные методы лечения. При остеоартрите возможными вариантами являются использование наколенников или ортопедических стелек, которые способствуют исправлению взаимного расположения суставных поверхностей и правильному распределению нагрузки в коленном суставе. Пациентам с ревматоидным или другим воспалительным артритом рекомендуется физиотерапевтическое лечение, поведенческая и лекарственная терапия до того, как будет принято решение о полной замене коленного сустава. Внутрисуставные инъекции кортикостероидных препаратов или производных гиалуроновой кислоты представляют собой еще одну альтернативу хирургическому вмешательству.
Артроскопия это процедура с минимальным хирургическим вмешательством (минимально инвазивная), при которой пораженный сустав исследуется с помощью специального устройства – артроскопа. Это эндоскопическое устройство вводится в полость сустава через небольшой разрез. С его помощью под контролем зрения можно устранить повреждение и удалить остаточные ткани. Это лечение показано в определенных случаях, особенно у пациентов с механическими симптомами (блокировка или неустойчивость коленного сустава).
Остетомия это хирургическая операция при которой срезается часть кости, производится перегруппировка костных фрагментов, и затем происходит их сращение в новом положении. Этот метод применяется для перераспределения нагрузки с поврежденного отдела сустава на здоровый или менее поврежденный. Этот вариант лечения подходит молодым пациентам, у которых повреждение ограничено медиальным или латеральным отделом сустава.
Частичная замена коленного сустава
Во время этой операции производится замена только одного отдела сустава (медиального или латерального). Данная процедура может быть очень эффективна для некоторых пациентов, однако остается спорной. Ее сторонники считают, что сохранение связочного аппарата колена обеспечивает более естественные движения в суставе, противники же утверждают, что она приводит лишь к частичному облегчению болей и повышает риск расшатывания и изнашивания протеза.
Частичная замена коленного сустава не рекомендуется больным с воспалительным артритом, тем у кого сгибание колена ограничено до 90 градусов и тем кто не может выпрямить колено полностью (недостаток 15 и более градусов)
Подготовка к операции
Пациентам, подходящим для проведения замены коленного сустава, необходимо пройти предоперационное обследование, включая повторный обзор альтернативных методов лечения и обсуждение аутологичного донорства крови.
Аутологичное донорства крови представляет собой забор крови у самого пациента до операции на случай если понадобится переливание крови. Этот способ безопаснее использования донорской крови, т.к. снижается риск инфицирования или аллергической реакции.
Процедура замены коленного сустава
Эндопротезирование коленного сустава производится в операционной под общей, спинальной или эпидуральной анестезией. При общей анестезии пациент получает лекарственные препараты внутривенно и посредством вдыхания газовой смеси для индукции сна. Пациент не может двигаться и ничего не чувствует во время операции и ничего не помнит о процедуре после ее завершения.
Спинальное и эпидуральное обезболивание это методы региональной анестезии при которых инъекция анестетика в область нижней части спины приводит к блокаде чувствительности нижней части тела. При спинальной анестезии производится введение анестетика в спинномозговую жидкость, окружающую спинной мозг; при эпидуральной введение анестезирующего препарата осуществляется в эпидуральное пространство ниже уровня окончания спинного мозга (каудальная часть).
Больной получает антибиотики для снижения риска развития инфекции. Производится разрез для получения доступа к внутренним поверхностям сустава. Затем удаляются участки хряща и костной ткани с нижней поверхности бедренной кости и верхней поверхности большеберцовой кости. После этого производится имплантация искусственного сустава, сделанного обычно из металла и пластика (см. рис. 2).
Тип имплантата, метод операции и локализация разреза зависят от индивидуальных предпочтений пациента и хирурга, выполняющего операцию. Все протезы коленного сустава состоят из бедренного компонента, большеберцового и надколенникового компонентов. Существует множество вариантов протеза от разных производителей. Большинство из них служит не менее 10 лет. Искусственный сустав действует дольше у пожилых, менее физически активных пациентов и у больных ревматоидным артритом (по сравнению с больными остеоартритом).
После проведения имплантации производится контрольный рентгеновский снимок колена (см. рис. 3,4).
Он позволяет хирургу подтвердить и документировать правильное положение сустава и служит для сравнения с последующими снимками.
Послеоперационное ведение больного включает в себя контроль болевого синдрома. Многие пациенты получают контролируемую пациентом анальгезию. В этом случае обезболивающий препарат поступает посредством внутривенного вливания и пациент может контролировать, в определенных пределах, поступление препарата в организм. Также больной получает антибактериальное лечение (обычно в течение 24 часов после операции).
Для предотвращения образования сгустков крови в нижних конечностях используют препараты, разжижающие кровь, такие как низкомолекулярный гепарин ( Clexan, Fragmin). Для этой же цели используются сдавливающие сапоги (устройства, которые накладываются вокруг ноги и периодически надуваются) или специальные поддерживающие чулки.
Пациентам желательно начать движения в стопах и голенях сразу после операции. Некоторые хирурги рекомендуют использовать устройство для продолжительных пассивных движений, которое медленно приподнимает и двигает ногу пациента, находящегося в постели. В большинстве случав физиотерапия, включая упражнения для колена и попытки ходить, начинается на следующий день после операции.
Физиотерапия является важнейшей частью восстановительного процесса. Большинство пациентов проводят в больнице 3-5 дней, во время которых проводится интенсивная физиотерапия и составляется план дальнейших упражнений и реабилитации. Некоторые пациенты продолжают лечение дома под контролем физиотерапевта, другие остаются в реабилитационном центре до тех пор пока не смогут самостоятельно себя обслуживать.
Реабилитационная программа обычно включает: упражнения для улучшения объема движений в суставе, тренировку самостоятельной ходьбы, укрепление мышц бедра (квадрицепс) и тренировку выполнения повседневной деятельности.
Восстановление нормальной физической активности обычно происходит через три – шесть недель после операции. Основная цель периода реабилитации это восстановление мышечной силы и подвижности в суставе. Очень важно избегать чрезмерных нагрузок во время восстановительного периода. После нескольких месяцев реабилитации рекомендуется поддерживать активный образ жизни. Хотя и следует избегать видов спорта, связанных со значительной нагрузкой на коленный сустав (бег, контактные виды спорта), пациенты могут заниматься ходьбой, ездой на велосипеде или плаванием.
Осложнения операции по замене коленного сустава встречаются редко, и обычно могут быть предотвращены хорошей техникой выполнения операции и тщательным послеоперационным уходом. Тем не менее необходимо иметь в виду возможность их появления.
Научные работы показали, что успешный исход операции по замене сустава во многом зависит от опыта конкретного хирурга и всего леченого учреждения.
Таким образом существуют свидетельства, что вероятность осложнений может быть снижена, если проводить операцию в больнице где замены суставом производятся чаще и хирурги обладают большим опытом в этой области.
Воспаление, отеки, и недостаток движения нижних конечностей увеличивают риск образования сгустков крови в венозной системе ног (тромбоз). Такой сгусток может оторваться от стенки вены (эмбол) и вместе с кровотоком попасть в легкие. Боль и отечность, обычно в области голени или бедра, возникающие после операции по замене коленного сустава, могут свидетельствовать об образовании тромба водной из глубоких вен нижней конечности. Боли в груди, одышка, кашель с кровью или потеря сознания могут быть признаками того, что сгусток крови попал в легкие и вызвал эмболию легочной артерии. Пациенты, у которых появились признаки тромбоза или эмболии, должны немедленно обратиться к лечащему врачу.
Инфекция после эндопротезирования коленного сустава относительно редкое, но очень серьезное осложнение. Жар, озноб, внезапное ухудшение операционной ране, усиление красноты или отечности могут означать развитие инфекции и требуют незамедлительного медицинского вмешательства.
Послеоперационная инфекция лечится антибиотиками и, иногда, дренированием излишней жидкости из поврежденного участка. Если инфекция продолжает распространяться, несмотря на лечение, то возможно удаление искусственного сустава и реимплантация после ее устранения.
Осложнения в области пателлофеморального сустава.
В результате операции возможно возникновение повреждений в области сочленения надколенника и бедренной кости: смещение, ослабление или разрыв связочного аппарата, перелом коленной чашечки. В некоторых случаях может потребоваться хирургическое лечение. В случае серьезного повреждения может потребоваться удаление всего протеза.
Повреждение нервов. Наиболее частым неврологическим осложнением после замены коленного сустава является паралич перонеального (малоберцового) нерва. Симптомы этого повреждения – онемение, покалывание и слабость мышц ноги. При их появлении необходимо снять повязку с колена и зафиксировать его в согнутом состоянии, чтобы снизить давление на пораженный нерв.
Полная замена коленного сустава это распространенная хирургическая процедура, которая может помочь в случаях, когда неоперативные методы лечения (использование наколенников или ортопедических стелек и медикаментозное лечение) не помогают. Операция включает в себя замену всех трех отделов коленного сустава (см. рис. 1) протезом с тем, чтобы уменьшить боль и улучшить функционирование сустава. Большинство кандидатов на операцию страдают от болей в суставе из за артрита. При подготовке к замене коленного сустава пациент должен пройти обследование, включающее опрос, физикальное обследование, рентген, лабораторные анализы, а также обсудить с врачом все выгоды и возможные осложнения операции и получить информацию об альтернативных методах лечения. Операция проводится под анестезией для временного обездвиживания и снятия боли. Хирург производит разрез для доступа к полости коленного сустава и затем удаляет часть хряща и костной ткани с нижней поверхности бедренной кости и верхней поверхности большеберцовой кости. Далее производится вживление искусственного сустава, сделанного из металла и пластмасс. После операции пациент получает лекарства для предотвращения инфекции и для обезболивания. Также принимаются меры для предотвращения тромбообразования – препараты разжижающие кровь и сдавливающие устройства для ног или эластичные чулки. Некоторым пациентам предложат использование устройства для продолжительного пассивного движения – механизм, который приподнимает и медленно движет прооперированную ногу. После операции необходимо работать в тесном контакте с физиотерапевтом для укрепления мышечной силы и возобновления нормального объема движений в коленном суставе. Пациент может вернуться к нормальной деятельности в течение трех – шести недель после операции , после завершения программы реабилитации, может заниматься видами спорта с небольшой нагрузкой на коленный сустав (ходьба, плавание, езда на велосипеде). Послеоперационные осложнения возникают редко и, в основном, могут быть предотвращены с помощью тщательного послеоперационного ухода.
Деформирующий остеоартроз (ДОА) крупных сустав широко распространен во всем мире, а заболеваемость им составляет 8-12%. Известно, что артроз коленного сустава (гонартроз) чаще всего встречается у людей старше 55 лет. Однако в последние годы наблюдается рост заболеваемости среди лиц средней возрастной группы (40-55 лет). У молодых пациентов с артрозом часто возникает необходимость в артроскопии коленного сустава. Операцию делают для того, чтобы замедлить прогрессирование болезни и перенести эндопротезирование на более поздние сроки.
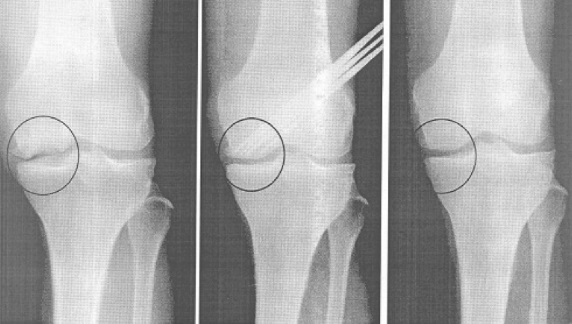
Деградация внутреннего мыщелка.
Для чего проводится артроскопия
Большинство случаев деформирующего артроза не обходится без хирургического лечения. На 2-3 стадиях болезни медикаментозная терапия становится малоэффективной. Нестероидные противовоспалительные средства (НПВС) и стероидные гормоны перестают справляться с болью и воспалением. А хрящевая ткань продолжает разрушаться несмотря на прием хондропротекторов и внутрисуставные инъекции гиалуроновой кислоты.
В молодом возрасте многие пациенты отказываются от эндопротезирования и ищут всевозможные способы отложить замену коленного сустава.
Сегодня в хирургическом лечении гонартроза используют три операции: артроскопию, корригирующую остеотомию и тотальное эндопротезирование. У ортопедов нет единого мнения насчет выбора того или иного метода.
Доминирующую позицию среди оперативных методик пока что занимает эндопротезирование — полная замена коленного сустава искусственным эндопротезом. Однако специалисты все больше склоняются к органосохраняющим операциям, которые дают возможность сохранить анатомо-функциональную целостность коленного сустава. К таким операциям и относится артроскопия. Она обеспечивает хороший функциональный результат и позволяет отложить эндопротезирование как минимум на несколько лет.
Плюсы и минусы операции
Главный плюс артроскопии в том, что она является органосохраняющей операцией. В отличие от эндопротезирования, она не требует удаления коленного сустава и установки искусственного имплантата.
Артроскопия — это малоинвазивное хирургическое вмешательство, которое проводится без вскрытия суставной полости. Все манипуляции хирург выполняет через маленькие разрезы, под визуальным контролем (для этого в полость сустава вводится специальная камера). Благодаря этому реабилитация после артроскопии длится недолго и протекает относительно легко.
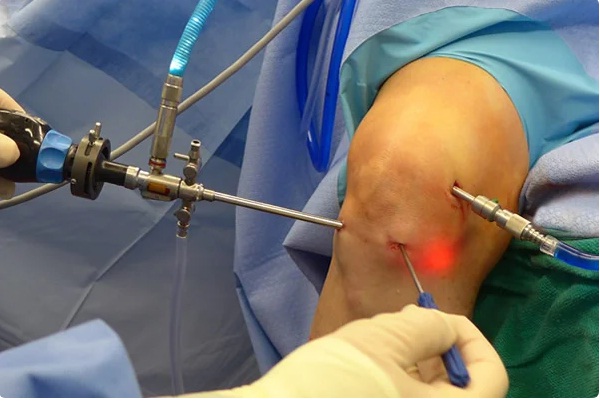
Во время процедуры.
Минусом артроскопии является ее низкая эффективность в пожилом возрасте и у пациентов с гонартрозом 3-4 стадии. В запущенных случаях в ее выполнении нет смысла, поскольку вскоре после этого все равно придется делать эндопротезирование. Однако у молодых пациентов с остеоартрозом 2-3 стадии, у которых сохранена ось нижней конечности, артроскопия позволяет добиться значительного эффекта и дольше сохранять трудоспособность.
Необходимость хирургического вмешательства
Артроскопию делают не ранее, чем на 2-й стадии гонартроза, когда у пациента разрушено 20-25% хрящевой ткани. Показанием для хирургического вмешательства может быть нарушение подвижности сустава, рецидивирующий синовит или хронический болевой синдром, который не поддается консервативному лечению. К хирургическому вмешательству также могут прибегать в тех случаях, когда человек не хочет в больших количествах принимать противовоспалительные препараты. Как известно, регулярный прием НПВС может навредить желудочно-кишечному тракту.
Людям трудоспособного возраста, у которых ограничена подвижность колена, артроскопия помогает вернуться к нормальному образу жизни. А пациентам с постоянной болью — на несколько лет почувствовать облегчение и отказаться от приема обезболивающих средств (полностью или частично).
Как проводится вмешательство
Операция выполняется под спинальной или периферической регионарной анестезией. Во время артроскопии пациент находится в сознании и может наблюдать за всем происходящим на экране.
Перед хирургическим вмешательством кожу в области коленного сустава обрабатывают с соблюдением всех правил антисептики. Затем хирург делает несколько небольших разрезов. Через них он вводит в полость сустава хирургический инструментарий и артроскоп с камерой. Во время операции изображение выводится на экран, чтобы хирург мог выполнять нужные манипуляции под визуальным контролем. За ходом хирургического вмешательства может наблюдать и сам пациент.
Операция при артрозе коленного сустава 3 и 4 стадии
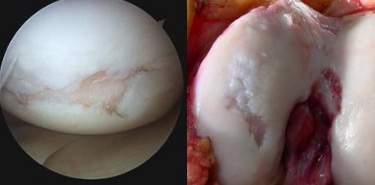
Разрушение хрящей при выраженном артрозе, вид через артроскоп.
В запущенных случаях, по особым медицинским и социальным показаниям, пациентам рекомендуют артродез. Это операция отчаяния, которая предусматривает полное обездвиживание сустава. В таком случае сохраняется опороспособность конечности, но ее функции сильно страдают.
Типы операций при гонартрозе
Сегодня существует несколько видов артроскопических вмешательств. Наиболее распространенные из них:
- Артроскопический лаваж и дебридмент — санационная операция, в ходе которой хирург промывает суставную полость и удаляет из нее фрагменты разрушенных хрящей.
- Хондропластика (мозаичная, коблационная, абразивная) — операция, направленная на восстановление разрушенных хрящей. Вместе с выполнением хондропластики хирург может удалять искривленные мениски, менять форму поврежденных связок и капсулы и т.д.
- Плазменная абляция — воздействие холодом на суставной хрящ. Вызывает уплотнение коллагена в хряще и тем самым улучшает его структурное и функциональное состояние.
- Лазерная артроскопия — предусматривает воздействие на хрящи, субхондральную кость, мениски и синовиальную оболочку специальным лазером. Это высокоэффективная методика, которая пока что используется редко, но продолжает активно внедряться в клиническую практику.
Пациентам, у которых нарушены осевые параметры конечности, вместо артроскопии чаще всего делают корригирующую остеотомию. Операция более инвазивна, но дает гораздо лучший эффект. Она позволяет восстановить ось нижней конечности и добиться хороших функциональных результатов.
Осложнения и последствия
Артроскопия — наиболее безопасная из всех операций на коленном суставе. В редких случаях она может сопровождаться интра- и послеоперационными осложнениями: повреждением нервов, растяжением внутренней боковой связки, затеком внутрисуставной жидкости или кровоизлиянием в суставную полость. Очень редко возникает инфицирование и нагноение. Частота развития осложнений при артроскопических вмешательствах составляет не более 1-2%. Для сравнения: после эндопротезирования неблагоприятные исходы операции и осложнения возникают у 4% пациентов.

Послеоперационная реабилитация
Восстановительный период обычно длится не дольше двух месяцев. А послеоперационные раны заживают в течение 10-14 дней.
В первые дни после артроскопии больному требуется щадить конечность и придавать ей возвышенное положение. Для профилактики тромбоэмболических осложнений ему также необходимо носить компрессионное белье. Лечебную гимнастику пациенту назначают уже на следующий день после операции. Сначала больной занимается в постели, лежа на спине, а затем — в положении стоя.
Подведем итоги
Артроскопические операции эффективны при гонартрозе 2-3 стадии, когда сохранена ось нижней конечности. Они позволяют улучшить функциональное состояние колена и временно избавиться от симптомов артроза. Но скорее всего через несколько лет коленный сустав все равно придется заменить. Поэтому артроскопию следует рассматривать только как временную меру, позволяющую отложить эндопротезирование.
Пациентам с запущенным остеоартрозом следует рассматривать другие варианты хирургического лечения. Наиболее эффективной операцией в этом случае является тотальное эндопротезирование коленного сустава.
Артропластика коленного сустава (АКС) – это техника имплантации искусственного сустава колена на место поврежденного сочленения. Главная цель операции — восстановление функций подвижности коленного отдела конечности. Процедура замены пораженного сустава, соединяющего бедренную, большеберцовую кость и коленную чашечку, чаще рекомендуется при гонартрозах запущенных форм.
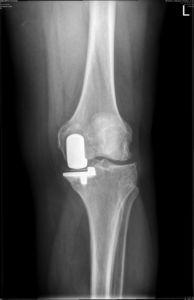
Результат частичной замены коленного сустава на рентгене.
История развития артропластики насчитывает уже более 40 лет. За этот отрезок времени специалисты добились прорыва в совершенствовании отрасли ортопедии – от уникализации конструкций коленных эндопротезов до оптимизации хирургических тактик.
Компоненты имплантов производят из износостойких биосовместимых металлических сплавов (чаще на основе титана), керамики, композитных материалов. При технически правильно проведенной операции, качественно организованной реабилитации и полном соблюдении пациентом пожизненных правил срок службы искусственного сустава в среднем составляет 15 лет.
В каких случаях применяют артропластику
Артропластика применяется при тяжелых заболеваниях и травмах коленного сустава как единственное продуктивное средство, способное избавить человека от инвалидности и невыносимой симптоматики. Применяется методика при дегенеративно-дистрофических патологиях с сильными поражениями хряща. Когда консервативные методы или другие операции не смогут обеспечить нормальную двигательную активность проблемной ноги, врачом может быть рекомендована замена сустава на имплантат. Симптомами необходимости операции являются:
- выраженная ограниченность амплитуды сгибания/разгибания колена;
- сильный болевой синдром в состоянии движения или покоя;
- прогрессирование хромоты;
- искривления костей голени и бедра;
- мышечная слабость ноги, атрофия, контрактура;
- неспособность к самостоятельному передвижению без посторонней помощи или поддерживающих приспособлений (трости, костылей и др.).
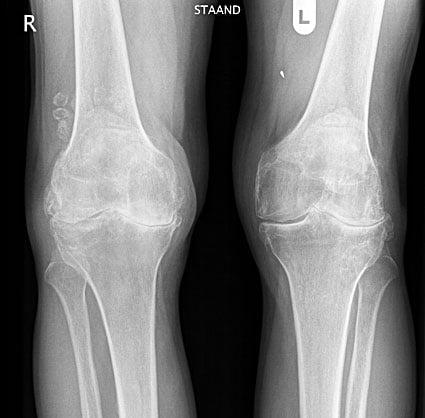
Гонартроз обоих коленных суставов.
Как показывает статистика, пациенты, которые чаще нуждаются в артропластике, находятся в возрастной категории от 60 лет и старше. В пожилом возрасте односторонний или двусторонний артроз коленей диагностируется у 85% людей в силу старения организма. Конечно, не всем нужна такая операция. В категорию риска по предрасположенности к появлению, ускоренной дистрофии и деформации коленного сочленения входят женщины, перешагнувшие 40-летний рубеж. Объясняется этот факт происходящими в женском организме гормональными изменениями, дефицитом половых гормонов, нехваткой эластина и коллагена, что неблагоприятно сказывается на тканях сустава. Основной процент людей, поступающих в клиники на прохождение артропластики, – это женщины.

Показания к операции
Поводом для артропластической реконструкции служат следующие диагнозы в стадии тяжелого патологического процесса:
- первичный и вторичный деформирующий артроз (гонартроз) – необратимое дегенеративно-дистрофическое заболевание, характеризующееся износом и разрушением хряща суставных поверхностей;
- спонтанный и вторичный аваскулярный (асептический) некроз – некротизация тканей циркумферентной зоны кости вместе с покровным хрящевым элементом как следствие критического нарушения кровообращения;
- ревматоидный артрит – серьезное системное заболевание неизвестной этиологии, когда иммунные клетки на воспаление соединительной ткани реагируют уничтожением не патогенной среды, а структурообразующих компонентов сустава;
- травматические поражения и локальные опухоли.
Противопоказаниями к АКС служат тяжелые заболевания крови; диабет в декомпенсированном состоянии; онкология последних стадий; сильно выраженный местно остеопороз; локальные гнойные и воспалительные процессы; почечная недостаточность.
Виды и процесс артропластики
Артропластика коленного сустава выполняется в зависимости от характера патологии одним из двух методов.
- Одномыщелковое протезирование – сочленение меняется на имплантат только частично. Замене подлежит или наружный, или внутренний бедренно-большеберцовый компонент. Такая тактика целесообразна лишь при условии, что структуры противоположной половины сустава, ПКС, ЗКС целые. Процедура малотравматичная, реабилитация после нее проходит относительно легко и быстро.
- Тотальная артропластика – операция предполагает полное замещение всех суставных поверхностей на искусственные аналоги. Вмешательство делается при обширной деструкции хрящевой материи, диагностируемой одновременно и в медиальном, и латеральном отделах.
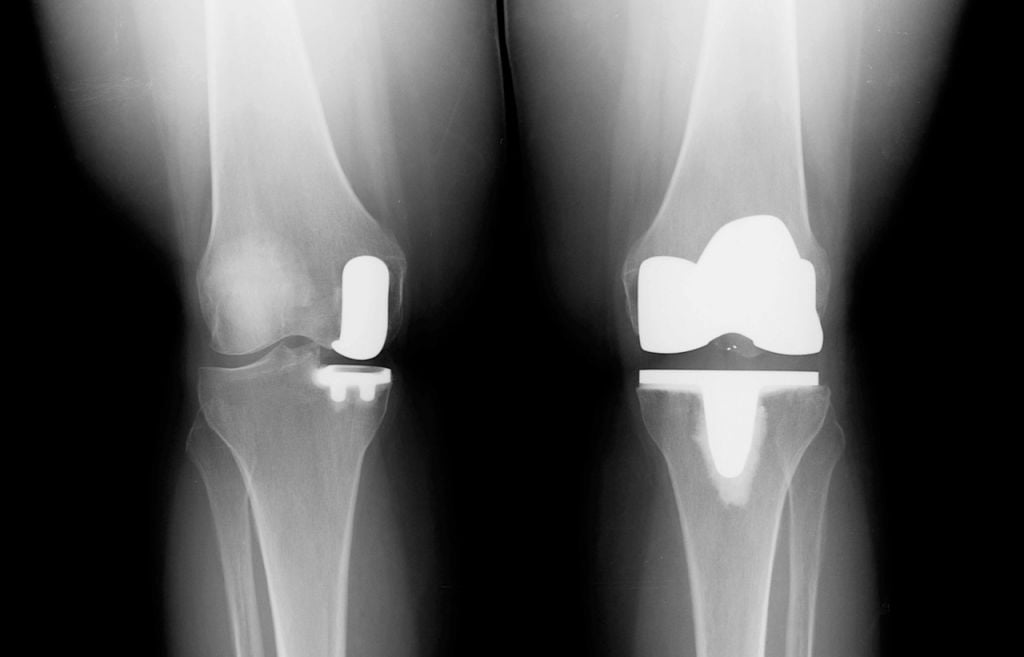
Частичный и тотальный способ.
Наркоз применяется общего типа. При частичной замене, как в случае с одномыщелковой артропластикой, возможно, пациенту проведут сеанс под спинальной анестезией. Спинальный наркоз (регионарный, син. местный) вводится в эпидуральное пространство позвоночника, и нижняя часть туловища на время вмешательства становится совершенно нечувствительной. Местная анестезия не нарушает сознания.
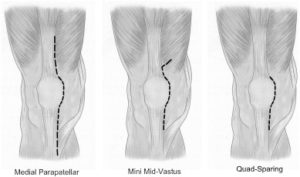
Подступ к суставу осуществляется через серединный парапателлярный разрез (традиционный доступ). Имплантация может быть произведена и через другой доступ, на котором специализируется хирург, например:
- чрезмышечный (midvastus);
- латеральный парапателлярный;
- Quad-Sparing (Q-S – щадящий способ без нарушения четырехглавой мышцы бедра).
Искусственный сустав колена устанавливается на подготовленные площадки бедренной и большеберцовой кости. Краевые участки костей опиливаются, очищаются от деструктурированных тканей, шлифуются. Затем производится соединение металлических элементов протеза с костными окончаниями, используя метод бесцементной посадки (пресс-фит) или технологию цементной фиксации. Далее между двумя металлическими плато, которыми специалист покрыл берцовый и бедренный эпифизы, устанавливается эластичная прокладка из полимера.
Операционное поле промывается, обрабатывается дезинфекторами, на рану ставится дренаж для контроля оттока жидкости, разрез послойно ушивается. На всю процедуру затрачивается от 60 минут до 3 часов. Разрез после операции обычно проходит вдоль посередине колена. Его длина при традиционном вмешательстве равна примерно 18 см, при использовании самого экономного доступа – 10 см.
Если состояние пациента удовлетворительное, ему разрешат на 2-3 сутки подниматься и начинать ходить с опорой на ходунки или костыли. Выписку из стационара оформляют на 7-10 сутки.
Сколько стоит артропластика и где пройти?
Стоимость артропластики с тотальным замещением костного соединения колена эндопротезом начинается в среднем с 200 тыс. рублей. Высокотехнологичное вмешательство в медучреждениях Украины стоит примерно так же, с перерасчетом в гривны – это от 100 тыс. грн.
Отечественные клиники оказывают подобную медицинскую помощь, увы, не на таком же блистательном уровне, как за границей, но по более приемлемым ценам. Например, в Германии такая операция обойдется пациенту в 15-20 тыс. евро, а в Израиле – 18-25 тыс. долларов. Заметим, в эти расценки не включена реабилитация, ее, по сути, нигде не вносят в программу лечения, что снижает шансы на благополучный исход. Исключение – Чехия.
Особенности реабилитации
На следующий день после оперативного вмешательства физиоинструктор поможет подняться с кровати, пациент сделает свои первые шаги с новым суставом, опираясь на костыли или ходунки. На предоперационных этапах обучают технике передвижения с опорно-поддерживающими приспособлениями, поэтому человек будет подготовлен к этому моменту. Нагружать на ранних порах ногу нельзя, разрешено только слегка касаться ею пола. Обязательно прописываются интенсивный курс антибиотикотерапии и противотромбозного лечения. Прописываются сильнодействующие обезболивающие и противоотечные средства, так как болевой синдром и отек после операции – стандартное явление.
Начиная с первого дня, приступают к разносторонним занятиям ЛФК с упором на укрепление мышц бедра. В раннем периоде – это изометрические сокращения бедренно-мышечного комплекса. Постепенно вводятся упражнения на сгибание-разгибание колена. При необходимости конечность тренируют на специальном тренажере, который будет помогать производить в нужном ритме, диапазоне соответствующие движения. Параллельно с лечебной физкультурой назначается посещение физиотерапевтических процедур.
С каждым вновь наступившим днем самочувствие будет улучшаться, если четко следовать квалифицированным рекомендациям реабилитолога и хирурга, физиотерапевта, методиста по ЛФК. Окончательная внутренняя адаптация вживленного устройства, восстановление подвижности колена, наконец, возвращение пациента в нормальное жизненное русло можно ожидать по истечении 2,5-4 месяцев упорной работы над реабилитацией.
Читайте также:


