После операции на шее занемело ухо
Онемение после операции может выражаться в снижении или полной потере чувствительности кожи какого-то участка тела, который даже может находиться далеко от операционной зоны. Ощущения очень неприятны, особенно, если онемевает часть лица или послеоперационный шов. С чем связано онемение, и как бороться с этим осложнением?
Как проявляется онемение кожи
Потеря чувствительности кожи может наступить сразу после операции, но пациент, ввиду общей слабости, вызванной перенесенным вмешательством и наркозом, не всегда ощущает это. Симптомы начинают проявляться спустя сутки, когда человек привыкает к своему состоянию, пытается шевелиться, ощупывать себя. Какие-то участки тела при этом могут быть не чувствительными, что и говорит об онемении.

Еще один вид частичной потери чувствительности кожи или мышц называется парестезией и проявляется спонтанно. Т.е. человек даже не трогает онемевшее место, но в той области периодически возникает жжение или покалывание. Пациенты говорят, что эти ощущения похожи на мурашки, которые возникают после затекания части тела, например, когда отлежана рука или нога во сне.
К участкам тела, которые наиболее часто подвергаются онемению, относятся:
- руки и ноги (полностью или отдельные их части: пальцы, вся кисть, стопа и т.д.);
- язык, верхняя и нижняя губа, часть щеки (после стоматологических операций). Также иногда немеет подбородок, что доставляет особенный дискомфорт мужчинам во время бритья;
- часто немеет кожа в области промежности (после операций в зоне брюшной полости, после кесарева сечения, аппендэктомии).
Чаще онемение после хирургического вмешательства – временное явление. Если же оно не проходит, и частичная потеря чувствительности превращается в полную, следует обращаться к врачу.
Важно! Помощь специалиста также требуется и в том случае, когда онемение сопровождается головокружением, нарушением координации и проблемами с речью. Это может быть сигналом пареза нерва (паралича).
Причины онемения после операции
Установить причины потери чувствительности иногда удается по симптомам, которые испытывает пациент, а также после осмотра и пальпации онемевшего участка. Если этого недостаточно, проводится дополнительное обследование.
Временная парестезия чаще всего связана со сдавливанием нерва. В этом случае для восстановления чувствительности потребуется несколько дней. Если же онемение не проходит, возможно, был неправильно наложен шов – с задеванием нервных окончаний, подходящих близко к наружному слою эпидермиса. Такое нередко случается даже после рядовых операций, например, удаления аппендикса. Если онемевшее место не беспокоит пациента, и он всего лишь не чувствует прикосновений к нему, необязательно проводить специальное лечение.

Гораздо серьезнее, когда из-за врачебной ошибки повреждаются лицевые нервы. Они пролегают достаточно близко к поверхности, поэтому даже во время несложной операции можно повредить их. Важно как можно скорее сообщить врачу о потере чувствительности, потому что промедление чревато развитием паралича лицевых мышц.
Также парестезия участка тела объясняется нарушением его кровоснабжения во время операции. Действительно, то же самое происходит, если долго находиться в одной позе и отлежать либо отсидеть руку или ногу. Восстановиться помогут методы физиотерапии и массаж.
Грыжа – еще одна причина онемения. И именно после такой операции (а также до нее) пациент может терять чувствительность кожи и мышц в отдаленных участках тела. Например, при межпозвонковой грыже часто немеют ноги, при паховой – лобковая зона и внутренние участки бедра и т.п. Пациент должен обязательно сообщить хирургу об этом особенном симптоме, чтобы во время операции врач постарался ликвидировать сдавливание грыжей нервного корешка и восстановить чувствительность.
Как восстановить чувствительность?
Лечением онемения тела должен заниматься врач. Сначала он определяет причину недуга и его характер (временное или постоянное, частичное или полное), а затем делает назначения. Для лечения могут использоваться традиционные и нетрадиционные терапевтические методы.
Чтобы онемение, вызванное нарушением кровообращения, скорее прошло, назначаются сеансы массажа. Локальные растирания помогут улучшить приток крови и вернуть чувствительность. При более сложных случаях дополнительно могут назначить рефлексотерапию, магнитотерапию, электрофорез, мануальную терапию и остеопатию. Не помешает и лечебная гимнастика.

Снизить вязкость крови и увеличить ее текучесть помогут препараты Трентал и Пирацетам. Они же восполнят дефицит полезных минералов. Также пациентам с онемением после операции показаны нейромультивитаминные средства, например, Дибазол и Галантамин. Не исключается и гомеопатия, которая позволит устранить неприятные симптомы парестезии.
Если врач не против, можно дома приготовить полезный витаминный настой из корня сельдерея (100 г), валерианы (5 капель), дубровник (50 г). Залить полулитром кипятка, настоять пару часов. Пить вместо чая с добавлением меда.
Хронические заболевания усиливают признаки онемения, поэтому восстановительная терапия направлена и на их лечение. Тяжелее всего послеоперационную парестезию переносят диабетики. Им необходима консультация с эндокринологом, который пропишет диету и, возможно, скорректирует режим обкалывания инсулином.
Люди, страдающие сердечно-сосудистыми заболеваниями, тоже нуждаются в дополнительном лечении. Чтобы скорее избавиться от онемения, нужно соблюдать диету, избегать набора веса, заниматься физической культурой. И обязательно посетить кардиолога, который назначит необходимые сердечные препараты.
При полном онемении – параличе, приходится прибегать к хирургическому вмешательству. Но после последней операции должно пройти не менее 6-8 месяцев. Пластика или сшивание нервов (восстановление нервных окончаний) – непростое вмешательство, которое должны проводить профессиональные нейрохирурги.
Для снижения риска онемения и связанных с ним ощущений после операции необходимо всегда поддерживать состояние своих сосудов в норме. Отсутствие проблем с кровообращением повысит шансы на отсутствие не только парестезии, но и других осложнений. Хотя, человеческий фактор исключать нельзя, поэтому оперироваться нужно только в проверенных больницах.
Как пациент, перенесший операцию на щитовидной железе, я просто обязана написать о ней свою историю. Помню, как в 2014-2015 годах пыталась найти в интернете реальные истории людей вместо медицинских статей. Надеюсь, кому-нибудь мой рассказ поможет.
О своей "маленькой" проблеме с щитовидкой с размером во всю ее долю, я узнала случайно в смотровом кабинете, в который пошла первый раз в жизни. Медсестра, прощупав шею, сказала, что у меня там довольно большой узел.
Дальше в поликлинике меня направили на анализы крови, УЗИ и пункцию щитовидной железы. Гормоны были в норме, а вот УЗИ показало один узел, занимавший целую долю. Пройдя неприятную пункцию, цитология показала неоднозначный результат, с возможностью озлакочествления.
Конечно понятно, что такой узел вырос не за день, не за месяц, да и не за год. Просто я не замечала всю клиническую картину болезни, хотя и училась в мед. институте (правда не на лечащего врача).
Какая же у меня была симптоматика?
-частенько сдавали нервы, раздражительность, вспышки гнева;
-сильная усталость;
-непереносимость жары, вот с ней жить крайне неприятно. Стоило только побыть под палящим солнцем, да и не только на пляже, как резко все тело кидало в жар и не отпускало целыми днями. К тому же в жар "бросало" и во время стресса и волнений.
-сильная потливость в любое время года, не только летом
Все это ухудшала самочувствие и качество жизни, а после того, как мне пришлось пойти работать на довольно нервную работу, симптомы участились и усилились.
Так в возрасте 25 лет, я попала на операционный стол эндохирургического отделения в областной больнице своего региона.
На приеме у эндохирурга еще до операции мне подтвердили необходимость в оперативном лечении, даже сказали, что надо было прийти раньше. А все, потому что узел в щитовидной железе не выполняет функцию по выработке гормонов.
Операцию перенесла довольно хорошо, заснула от наркоза и, самое главное, проснулась от него.
Удалили одну долю, поэтому операция называется гемитиреоидэктомия.
В стационаре держали неделю, "коллег по палате" пенсионного возраста - 14 дней.
В послеоперационный период иногда болела шея (особенно трудно было переворачиваться и вставать с кровати, так как мышцы напрягались), несколько дней держалась температура и болело горло от "наркозной" трубки. Повязку меняли несколько раз, обрабатывая шрам раствором.
Из таблеток в стационаре назначили кальций.
После выписки на 7ой день назначили 25 мг Эутирокса ежедневно натощак.
Швы сняли на 14 день, это не больно, но неприятно.
После стационара направили на больничный лист к эндокринологу в поликлинику. Выписали на работу через 29 дней после операции, правда с низким давлением, зеленым цветом лица, жуткой усталостью и одышкой. Вот так пришлось идти на работу и кое-как работать.
В течении первого-второго месяца после операции состояние было такое:
-усталость, если весь день лежать и кушать, как в стационаре, то она не ощущалась
-трудно подниматься по лестнице и ходить на дальние расстояния, так как не хватало воздуха
-пугал шрам, он был сильно красный, побаливал и вокруг него нарушилась кожная чувствительность. Зато заживал он хорошо без нагноения. Шрам я дополнительно мазала контрактубексом, чтобы уменьшить его.
Состояние сейчас, прошло практически 3 года:
-в жар больше не бросает, этот симптом ушел сразу после операции.
-потливость уменьшилась, как у здорового человека.
-нервозность чуть ушла, но насовсем не исчезла.
-постоянная слабость исчезла, но утомляюсь я быстро, работать как "ломовая лошадь" я не могу.
-снизился иммунитет, хронически красное горло, тонзиллит и молочница стали мои регулярными спутниками.
Шрам сейчас выглядит вот так:

Как наблюдаться после операции:
В первый год после операции: каждые 3 месяца, сдавать кровь на гормоны ТТГ
Во второй и последующие года: прием у врача - 1 раз, УЗИ щитовидной железы, гормоны.
Таблетки:
Я пью Эутирокс 50 мг, по 1 таблетке утром натощак. Одной пачки эутирокса в 100 таблеток хватает на 3 месяца, по карману сильно не бьет, стоит 100 рублей.
Если пропустить прием таблетки, то день будет неудачным, все валится из рук и голова плохо соображает. Чтобы как-то контролировать прием таблеток, на обратной стороне блистера на каждой таблетке я написала дату приема перманентным маркером.
Я не расстраиваюсь, что пришлось оперироваться, сейчас мне гораздо лучше, чем было до операции, хоть и страху я натерпелась прилично.
Конечно, приходится каждый день пить гормональную таблетку и регулярно наблюдаться у врача, но это того стоит, если конечно есть показания.
И да, поставленный мне после операции гистологическим путем диагноз - аденома щитовидной железы.
В организме человека по ходу прохождения лимфатических сосудов располагаются узлы, которые представляют собой настоящие фильтры, где происходит фильтрация и обезвреживание чужеродных веществ. Если происходит увеличение лимфатических узлов, а это можно обнаружить прощупыванием или другими видами исследований, то можно утверждать, что имеет место воспалительный процесс. Терапия своевременная приводит к нормализации их размеров, но бывают ситуации, когда требуется удаление шейных лимфоузлов. Рассмотрим, в каких случаях это требуется и каковы последствия.
Операция Крайля
Данное оперативное вмешательство – это основной способ удаления лимфатических узлов, расположенных на шее. Методика была разработана уже давно, но до сих пор используется в хирургии. Основная задача, которую преследует операция Крайля, – это избавление от лимфоузлов, пораженных раковыми клетками.
Дело в том, что химиотерапия и облучение не способны ликвидировать метастазы, поражающие лимфатические узлы, поэтому без оперативного вмешательства не обойтись. Лимфоузлы под челюстью удаляются, если появляется новообразование языка или этой области. Иногда необходимо удаление с обеих сторон.
Расположение лимфоузлов
Уже было сказано, что увеличение лимфатических узлов свидетельствует о наличии в организме воспалительного процесса. В зависимости от того, где лимфоузлы на шее воспалились, можно сделать заключение о начале развития той или иной патологии. Конечно, сделать это под силу только специалисту.
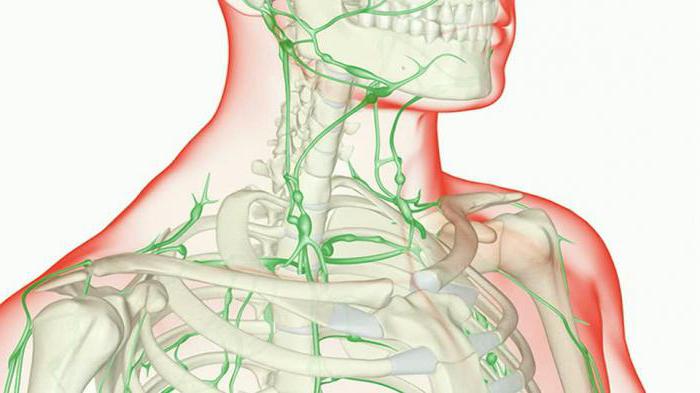
Обычный человек должен знать, что лимфатическая система играет большую роль в защите организма от чужеродных агентов. Лимфоузлы являются своеобразными фильтрами, которые не позволяют проникать далее в организм патогенным бактериям и вирусам. Лимфоузлы под челюстью или в другом месте шеи могут уничтожить переродившиеся онкологические клетки, которые представляют опасность для человека.
Лимфатические узлы расположены во многих местах организма, но их можно разделить на несколько групп:
- Расположенные по передней стенке шеи и задней.
- Ушные.
- Затылочные.
- Подбородочные и подчелюстные.
Если организм здоров, то прощупать узлы довольно сложно, потому что это маленькие образования. Они слегка подвижны, но при надавливании не доставляют дискомфорта. Воспаление подчелюстных лимфоузлов может свидетельствовать о развивающейся ангине, а может стать свидетельством более серьезных патологий. Определить это сможет только специалист.
Причины воспаления лимфатических узлов
Начать проявлять себя лимфатические узлы могут при разных обстоятельствах, чаще всего причиной их увеличения является:
- Проникновение инфекционного агента в организм.
- Хронический алкоголизм.
- Травмы дыхательной системы или поражения в области ротовой полости.
- Снижение иммунитета.
- Длительное нахождение на холоде.
- Нехватка витаминов.
- Аллергическая реакция.
- Частые стрессовые ситуации.
- Депрессия.
- Наличие СПИДа или ВИЧ.
- Развитие опухолевого процесса.
Таким образом, воспаление подчелюстных лимфоузлов может произойти по многим причинам, поэтому ставить диагноз – это прерогатива специалиста.
Основания для проведения операции Крайля
Медики выделяют ряд показаний для проведения такого оперативного вмешательства:
- Сильное поражение лимфатических узлов на шее.
- Операция Крайля показана также, если увеличились некоторые подчелюстные узлы, шейные не затронуты, но есть подозрение, что они также страдают.
- После осмотра раздвоения сонных артерий.
Необходимо отметить, что решение о проведении операции принимает только врач, учитывая, что подобное оперативное вмешательство довольно сложное по технике проведения и оказывает сильное влияние на здоровье пациента.
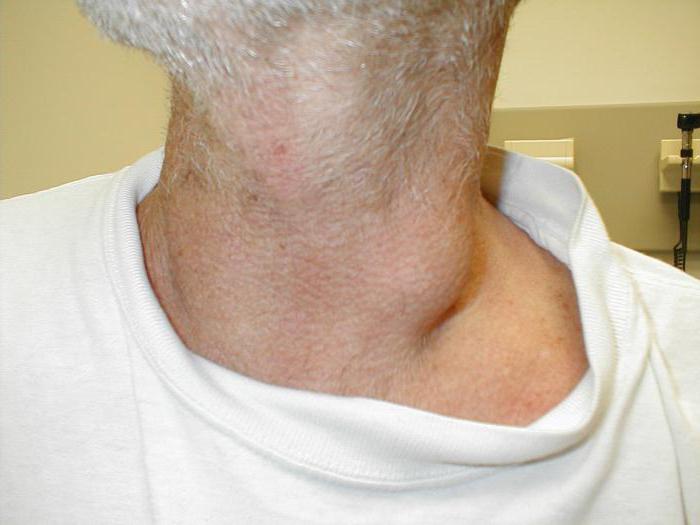
Именно поэтому в некоторых случаях доктор не рекомендует ее проводить, потому что вред будет больше, чем ожидаемая польза.
Противопоказания к проведению операции
В каких случаях проводят операцию Крайля, рассмотрели, но есть ситуации, когда лучше не применять такое оперативное вмешательство:
- Если метастазы находятся в одном месте и больше не распространяются.
- Если организм пациента сильно истощен, то есть имеет место кахексия.
- Немолодой возраст может стать препятствием для проведения такой операции. Тяжелое оперативное вмешательство может спровоцировать серьезные осложнения, которые могут быть не под силу пожилому организму.
Подготовка пациента к операции
Естественно, что операция проводится под общей анестезией. Для удобной работы хирурга пациента укладывают на спину, под шею подкладывается валик.

Голова поворачивается насколько возможно в сторону, противоположную оперативному вмешательству, чтобы создать для врача наилучший обзор места, где лимфоузлы на шее. Руки необходимо зафиксировать в положении под прямым углом к телу. После проведения всех подготовительных мероприятий хирург приступает к операции.
Операция Крайля: описание
Оперативное вмешательство осуществляется поэтапно. Это объясняется тем, что удаление лимфатических узлов приводит к нарушению работы яремных вен, поэтому удаление одновременно с обеих сторон нарушит мозговое кровообращение.
На первом этапе лимфоузлы удаляются с той стороны, где они наиболее повреждены. Для разреза используют скальпель, который при каждом следующем рассечении меняют. Одновременно с рассечением кожи необходимо проводить гемостаз. Для его осуществления медсестра подает зажимы одному из ассистентов, в то время как второй аккуратно и тщательно осушает операционное поле.
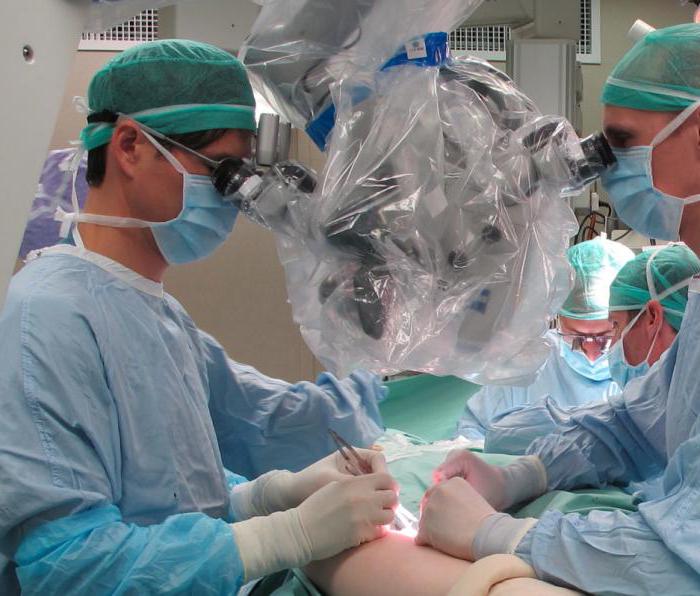
После проведения первого этапа операции делается перерыв на две-три недели, а потом проводится удаление лимфоузлов с другой стороны.
Осложнения операции
Любая операция – это грубое и кардинальное вмешательство в работу организма, поэтому возможны нежелательные последствия. Любой хирург должен настраивать себя на положительных исход, но все может быть непредсказуемо. Если проводится операция Крайля, осложнения бывают, и их можно разделить на две группы:
- Осложнения, появившиеся непосредственно в процессе операции.
- Отсроченные осложнения, которые проявляются уже в послеоперационный период.
В каждой группе можно выделить осложнения местного и общего характера.
К проблемам, возникшим во время оперативного вмешательства, можно отнести:
- Повреждение нервных стволов. Это может впоследствии привести к осиплости голоса, развитию тахикардии, пневмонии.
- Вследствие эмфиземы может развиться пневмоторакс.
- Если повреждаются крупные сосуды, то возникает эмболия воздухом.
- Обильное кровотечение, может даже потребоваться переливание крови.
- Некоторые другие трудности во время проведения операции, которые невозможно предсказать заранее.
Надо отметить, что все эти осложнения грамотный хирург преодолеет, своевременно проведя профилактику или изменив технику проведения операции.
Последствия оперативного вмешательства
К последствиям после операции относятся:
- Проблемы с дыханием, которые чаще всего развиваются из-за отека гортани.
- Аспирационная пневмония. Она может развиваться по причине скопления в легких инородных веществ, например рвотных масс.
- Кровотечение, в этом случае чаще всего виноват врач, который не совсем тщательно прошил ткани.
- Отек лица.
- Синюшность кожных покровов, особенно в области рта.
- Другие последствия, при появлении которых необходимо обратиться к врачу.
Действия после операции
Провести оперативное вмешательство – это еще половина дела, важно, чтобы пациент хорошо перенес послеоперационный период, а он довольно сложный, если осуществлялась операция Крайля.
Больной из операционного отделения обязательно переводится в реанимацию, где за ним осуществляется постоянное наблюдение. В этот период очень важно предпринять все меры, чтобы не допустить развития послеоперационных осложнений.
Пациенту врач обязательно прописывает следующие группы препаратов, чтобы ускорить процесс восстановления организма после такого грубого вмешательства:
- Анальгетики, чтобы уменьшить боль.
- Успокоительные лекарства для снятия нервного возбуждения и тревожности.
- Обязательно прием антибактериальных средств, чтобы предотвратить бактериальную инфекцию.
- Не помешают инъекции глюкозы для поддержания организма.
- Организм быстрее справиться с последствия операции, если принимать общеукрепляющие препараты.
После окончания операции и перевода в реанимационное отделение в первую очередь проводят противошоковую терапию. Пациента помещают в постель, которую предварительно подогревают до комнатной температуры, в качестве дополнения могут использоваться грелки, которые прикладывают к рукам и ногам.
После операции по удалению лимфатических узлов на фоне онкологии обязательно проведение рентгенотерапии.
Медицинский персонал должен своевременно обрабатывать рану после операции антисептическими растворами, чтобы не допустить развития воспалительного процесса и скопления гноя. Повязку необходимо менять несколько раз в сутки.
После операции обязательно проведение также следующих мероприятий:
- Делать все возможное, чтобы не допустить расстройства мозгового кровообращения.
- Производить шинирование.
- Предпринять все меры, чтобы не допустить отек гортани.
- Если во время операции пациент потерял много крови, то понадобится переливание.
- После операции больному назначается специальное диетическое питание.
- Врач обычно рекомендует пациенту заниматься дыхательной гимнастикой, этому следует уделять хотя бы по 5 минут три раза в день.
Надо также отметить, что больной в кровати должен находиться в положении полусидя. Так улучшается процесс вентиляции легких. Для улучшения дыхания показана дополнительная подача кислорода через носовую трубку.
После того как состояние пациента стабилизируется, его переводят в обычную палату, где он еще находится под наблюдением врача несколько дней. Только когда состояние больного не будет вызывать у врачей опасений, его выписывают домой, но курс терапии может быть продолжен, как правило, лечащий доктор дает важные рекомендации по соблюдению режима труда и отдыха, по питанию, дозированности физических нагрузок, которые первое время вообще исключаются. Не исключено, что врач пропишет некоторые лекарственные препараты, которые необходимо принимать.
Заключение
Надо в заключение сказать, что операция Крайля отзывы имеет самые разные. Это и понятно, организм у каждого индивидуален и по-своему реагирует на кардинальные вмешательства в его работу. Вот и получается, есть пациенты, которые быстро восстанавливаются после удаления лимфатических узлов. Но есть и такая группа, которая приходит в себя очень долго. Им требуется гораздо больше времени для восстановления. Даже после выписки они во многом вынуждены себя ограничивать, строго придерживаться всех рекомендаций доктора.
Надо также сказать, что многие пациенты, перенесшие операцию, подтверждают, что и после окончания стационарного лечения необходимо принимать лекарственные препараты, прописанные врачом, соблюдать режим, правильно питаться. Конечно, данная операция – это грубое вмешательство, но и после него есть возможность восстановиться и вести привычный образ жизни.
Онемение кожи после операции, причины и последствия
Онемение после операции может выражаться в снижении или полной потере чувствительности кожи какого-то участка тела, который даже может находиться далеко от операционной зоны. Ощущения очень неприятны, особенно, если онемевает часть лица или послеоперационный шов. С чем связано онемение, и как бороться с этим осложнением?
Как проявляется онемение кожи
Потеря чувствительности кожи может наступить сразу после операции, но пациент, ввиду общей слабости, вызванной перенесенным вмешательством и наркозом, не всегда ощущает это. Симптомы начинают проявляться спустя сутки, когда человек привыкает к своему состоянию, пытается шевелиться, ощупывать себя. Какие-то участки тела при этом могут быть не чувствительными, что и говорит об онемении.

Еще один вид частичной потери чувствительности кожи или мышц называется парестезией и проявляется спонтанно. Т.е. человек даже не трогает онемевшее место, но в той области периодически возникает жжение или покалывание. Пациенты говорят, что эти ощущения похожи на мурашки, которые возникают после затекания части тела, например, когда отлежана рука или нога во сне.
К участкам тела, которые наиболее часто подвергаются онемению, относятся:
- руки и ноги (полностью или отдельные их части: пальцы, вся кисть, стопа и т.д.);
- язык, верхняя и нижняя губа, часть щеки (после стоматологических операций). Также иногда немеет подбородок, что доставляет особенный дискомфорт мужчинам во время бритья;
- часто немеет кожа в области промежности (после операций в зоне брюшной полости, после кесарева сечения, аппендэктомии).
Чаще онемение после хирургического вмешательства – временное явление. Если же оно не проходит, и частичная потеря чувствительности превращается в полную, следует обращаться к врачу.
Важно! Помощь специалиста также требуется и в том случае, когда онемение сопровождается головокружением, нарушением координации и проблемами с речью. Это может быть сигналом пареза нерва (паралича).
Причины онемения после операции
Установить причины потери чувствительности иногда удается по симптомам, которые испытывает пациент, а также после осмотра и пальпации онемевшего участка. Если этого недостаточно, проводится дополнительное обследование.
Временная парестезия чаще всего связана со сдавливанием нерва. В этом случае для восстановления чувствительности потребуется несколько дней. Если же онемение не проходит, возможно, был неправильно наложен шов – с задеванием нервных окончаний, подходящих близко к наружному слою эпидермиса. Такое нередко случается даже после рядовых операций, например, удаления аппендикса. Если онемевшее место не беспокоит пациента, и он всего лишь не чувствует прикосновений к нему, необязательно проводить специальное лечение.

Гораздо серьезнее, когда из-за врачебной ошибки повреждаются лицевые нервы. Они пролегают достаточно близко к поверхности, поэтому даже во время несложной операции можно повредить их. Важно как можно скорее сообщить врачу о потере чувствительности, потому что промедление чревато развитием паралича лицевых мышц.
Также парестезия участка тела объясняется нарушением его кровоснабжения во время операции. Действительно, то же самое происходит, если долго находиться в одной позе и отлежать либо отсидеть руку или ногу. Восстановиться помогут методы физиотерапии и массаж.
Грыжа – еще одна причина онемения. И именно после такой операции (а также до нее) пациент может терять чувствительность кожи и мышц в отдаленных участках тела. Например, при межпозвонковой грыже часто немеют ноги, при паховой – лобковая зона и внутренние участки бедра и т.п. Пациент должен обязательно сообщить хирургу об этом особенном симптоме, чтобы во время операции врач постарался ликвидировать сдавливание грыжей нервного корешка и восстановить чувствительность.
Как восстановить чувствительность?
Лечением онемения тела должен заниматься врач. Сначала он определяет причину недуга и его характер (временное или постоянное, частичное или полное), а затем делает назначения. Для лечения могут использоваться традиционные и нетрадиционные терапевтические методы.
Чтобы онемение, вызванное нарушением кровообращения, скорее прошло, назначаются сеансы массажа. Локальные растирания помогут улучшить приток крови и вернуть чувствительность. При более сложных случаях дополнительно могут назначить рефлексотерапию, магнитотерапию, электрофорез, мануальную терапию и остеопатию. Не помешает и лечебная гимнастика.

Снизить вязкость крови и увеличить ее текучесть помогут препараты Трентал и Пирацетам. Они же восполнят дефицит полезных минералов. Также пациентам с онемением после операции показаны нейромультивитаминные средства, например, Дибазол и Галантамин. Не исключается и гомеопатия, которая позволит устранить неприятные симптомы парестезии.
Если врач не против, можно дома приготовить полезный витаминный настой из корня сельдерея (100 г), валерианы (5 капель), дубровник (50 г). Залить полулитром кипятка, настоять пару часов. Пить вместо чая с добавлением меда.
Хронические заболевания усиливают признаки онемения, поэтому восстановительная терапия направлена и на их лечение. Тяжелее всего послеоперационную парестезию переносят диабетики. Им необходима консультация с эндокринологом, который пропишет диету и, возможно, скорректирует режим обкалывания инсулином.
Люди, страдающие сердечно-сосудистыми заболеваниями, тоже нуждаются в дополнительном лечении. Чтобы скорее избавиться от онемения, нужно соблюдать диету, избегать набора веса, заниматься физической культурой. И обязательно посетить кардиолога, который назначит необходимые сердечные препараты.
При полном онемении – параличе, приходится прибегать к хирургическому вмешательству. Но после последней операции должно пройти не менее 6-8 месяцев. Пластика или сшивание нервов (восстановление нервных окончаний) – непростое вмешательство, которое должны проводить профессиональные нейрохирурги.
Для снижения риска онемения и связанных с ним ощущений после операции необходимо всегда поддерживать состояние своих сосудов в норме. Отсутствие проблем с кровообращением повысит шансы на отсутствие не только парестезии, но и других осложнений. Хотя, человеческий фактор исключать нельзя, поэтому оперироваться нужно только в проверенных больницах.
Онемение и покалывание после операции — Хирургия — 2019
У меня онемение и парестезии ног. Чувство мурашек, покалывания, онемения. Какая причина? (Декабрь 2019).

Онемение может произойти после операции по разным причинам, иногда онемение является преднамеренным, а также может стать неожиданным осложнением операции. Онемение рук и ног может быть очень раздражающим, а также может вызывать проблемы при обычной деятельности, поэтому это не следует игнорировать.
Если вы испытываете неожиданное онемение, и ваш хирург не упомянул, что вы можете ожидать онемения после операции, не стесняйтесь сообщить своему врачу, что это происходит.
Там может быть логическое объяснение, или это может быть признаком серьезного осложнения после операции.
Причины онемения
Онемение может присутствовать по нескольким причинам.Анестезия намеренно вызывает онемение и может вызвать онемение, которое длится часами или днями.
Травма, которая рассекает нерв, также может привести к онемению в области, где работает этот нерв. Например, серьезный порез на нижней части ноги может потенциально прорезать нервы, а область под срезанным нервом может иметь участки онемения.
Возможно, что нерв отрезан во время операции, и это может быть неизбежно во время процедуры. Хирурги, работающие на лице, особенно осведомлены о возможности повреждения нерва, поскольку даже небольшое повреждение нерва может привести к невозможности улыбнуться, почувствовать участки лица и даже может вызвать проблемы с речью.
Онемение может развиться вскоре после операции из-за отека, воздействующего на нервы. Это особенно важно, если вы находитесь в жестком положении или имеете ограничительный бинт.
Онемение из-за анестезии
Причина, по которой применяется анестезия, заключается в том, что вы не испытываете боли от операции. Существует много видов анестезии, но все они имеют одну цель: не дать мозгу почувствовать хирургическую процедуру. Большинство операций было бы слишком болезненным, чтобы обойтись без анестезии.
После операции анестезия может привести к временной нечувствительности, особенно если была выполнена нервная блокада. Фактически, для некоторых процедур это онемение, которое длится часами или днем после операции, является благословением: вы не чувствуете боли там, где онемевший.
Онемение разреза
Область непосредственно вокруг разреза часто онемела после операции и может оставаться онеменной в течение нескольких месяцев после операции. Это вызвано повреждением нервов, проходящих через место операции, и ощущение часто возвращается через несколько месяцев после операции.
Хирургическое повреждение нерва
Если постоянное повреждение нерва является потенциальным осложнением вашей процедуры, ваш хирург должен обсудить это с вами до операции. Это будет одной из вещей, которую вам необходимо учитывать при принятии решения о том, желаете ли вы пройти операцию и перевешивают ли риски процедуры.
Онемение хуже после операции
Если вы чувствовали онемение перед операцией, это может ухудшиться после операции, особенно если это было причиной вашей операции. Затем, если операция прошла успешно, вы можете начать ощущать больше ощущений по мере того, как воспаление и опухание от вашей процедуры улучшатся.
Когда онемение после операции серьезно?
Онемение является серьезным заболеванием, которое необходимо рассматривать как неотложную, если вы:
- Потерять контроль над своей мочой
- Потерять контроль над кишечником
- Испытайте внезапные изменения в вашей способности говорить
- Испытайте неспособность ходить
- Лицевое опущение, особенно на одной стороне лица
- Испытайте одностороннюю слабость во всем теле
- Если вы перенесли операцию на спине или позвоночнике, вы можете испытать значительное и сильное онемение ниже места операции
Обратитесь за неотложной помощью, если у вас есть какие-либо из этих симптомов.
Онемение может улучшить
Онемение, как правило, резко улучшается по мере прекращения наркоза. Большинство пациентов испытывают полное выздоровление от онемения через день или два после операции.
Повреждение нерва занимает больше времени — от шести месяцев до года после операции, как правило, когда выздоровление считается полным и повреждение нерва улучшилось настолько, насколько и ожидалось. всегда есть исключения, и у некоторых пациентов могут быть дополнительные процедуры для дальнейшего улучшения ощущения.
Онемение после операции на шее
Каротидная эндартерэктомия является хирургической процедурой, предназначенной для разблокирования сонной артерии.
Эндартерэктомия проводится, когда одна или обе сонные артерии становятся суженными из-за наращивания жировых отложений (бляшек). Это заболевание известно, как стеноз сонной артерии.
Если суженную сонную артерию не лечить это может привести к:
- инсульту;
- транзиторной ишемической атаке (ТИА) — иногда называемой микроинсультом.
Каротидная эндартерэктомия может значительно снизить риск инсульта у людей с сильно суженными сонными артериями. У людей, ранее перенесших инсульт или ТИА, риск повторного заболевания в течение ближайших трех лет снижается на треть после операции.
Операция должна быть выполнена как можно скорее после появления симптомов. Важно немедленно обратиться за медицинской помощью, если вы испытываете такие симптомы, как:
- онемение или слабость рук или ног,
- онемение лица,
- проблемы с речью,
- потеря зрения на один глаз.
Каротидная эндартерэктомия может быть осуществлена с использованием местной или общей анестезии. Преимуществом местной анестезии является то, что она позволяет хирургу контролировать функции головного мозга. Тем не менее, нет никаких доказательств того, что именно этот метод анестезии безопаснее или лучше.
Во время процедуры делают разрез (7-10-см). Затем удаляется бляшка и разрез зашивается.
В большинстве случаев, после операции возникают небольшие проблемы, онемение или дискомфорт в шее, которые носят временный характер. Тем не менее, есть небольшой риск более серьезных осложнений, которые могут включать инсульт или смерть. Тем не менее, этот риск значительно ниже, чем у людей с болезнью сонной артерии, не получившим своевременное лечение.
Каротидная эндартерэктомия является основным средством для лечения сужения сонных артерий, однако всё чаще её заменяют стентированием. Это менее инвазивная процедура, чем эндартерэктомия, потому что не требует разрезов. Вместо этого, тонкий гибкий шланг направляется в сонную артерию через небольшой надрез в паховой области. Сетка (стент) помещается в суженном участке артерии, чтобы расширить его и позволить крови течь легче.
Стентирование сонной артерии альтернатива для людей, которые могут быть подвержены более высокому риску осложнений от операции.
Когда необходима процедура эндартерэктомии
Каротидная эндартерэктомия сонной артерии может быть необходима при стенозе, особенно при тяжелой форме заболевания.
Нормальные здоровые артерии упругие и гладкие изнутри, позволяют крови течь легко через них. Накопление жировых бляшек внутри артерий, делает их более узкими и жесткими. Этот процесс называется атеросклерозом. Нарастанию бляшек также способствуют:
- питание с высоким содержанием жиров,
- высокое кровяное давление (гипертония),
- сахарный диабет,
- курение.
Хирургическое вмешательство не рекомендуется, если есть незначительный стеноз (менее 50%).
Риски каротидной эндартерэктомии
Как и во всех видах операций, существуют риски, связанные с наличием каротидной эндартерэктомии. Два основных риска:
Риск инсульта составляет около 2%, хотя этот процент может быть выше у людей, которые имели инсульт до операции.
Смерть — есть менее 1% риска, может возникнуть в результате осложнений, таких как инсульт или инфаркт.
Большинство инсультов, которые происходят после каротидной эндартерэктомии вызваны засорением артерии в мозге во время раннего послеоперационного периода, или при наличии кровотечения в ткани головного мозга.
Есть небольшая вероятность развития других осложнений после каротидной эндартерэктомии. К ним относятся:
- боль или онемение в месте раны — это временно и снимается болеутоляющими средствами;
- кровотечение в месте раны;
- раневая инфекция — случается меньше, чем у 1% людей и легко лечится с помощью антибиотиков;
- повреждение нерва — может привести к слабости или онемению мышц лица, это влияет на 4% людей и, как правило, имеет временный характер и исчезает в течение месяца;
- повторное сужение сонной артерии — это называется рестеноз, повторная операция требуется примерно в 2-4%.
Факторы, которые повышают риск осложнений:
- возраст (риск увеличивается, чем старше пациент);
- курение;
- ранее перенесенные инсульт или транзиторная ишемическая атака (ТИА) — риск зависит от тяжести инсульта или ТИА, насколько хорошо вы восстановились, и как давно это произошло;
- сужение в обеих сонных артериях;
- наличие других заболеваний — таких как рак, болезни сердца, высокое кровяное давление (гипертония) или диабет.
- Политика конфиденциальности
- Правообладателям
Читайте также:


