Тотальное эндопротезирование тазобедренного сустава у пожилых
Переломы проксимального отдела бедренной кости составляют от 3,5 до 9,2% от всех переломов костей конечностей [2]. С возрастом эти показатели увеличиваются. Так, в конце прошлого века во всем мире ежегодно зарегистрировалось около 1,3 млн. таких переломов, а к 2050 г. ожидается рост до 4,5 млн. [2]. Остеопороз и осложнения этого заболевания явля¬ются одной из ведущих причин переломов проксимального отдела бедренного кости у больных старшей возрастной группы [3]. Общие расходы на лечение остеопоротичных переломов в США в 1995 году составили 13,7 млрд. долларов [1]. При неадекватном лечении переломов проксимального отдела бедренной кости пожилой человек прикован к постели, обостряются хронические заболевания, развиваются гипостатические осложнения. Консервативное лечение переломов проксимального отдела бедренной кости у пожилых людей в 26 – 80% приводит к летальному исходу в ближайшее время после травмы [1, 2]. Различные виды остеосинтеза у престарелых людей не дают желаемый результат в 15 – 70% [1, 5]. Нарушения процессов консолидации переломов развиваются в 22 – 74% [1, 6]. Неудовлетворительные результаты лечения прогрессируют с возрастом [2]. Большинство авторов отмечает значительное снижение летальности при раннем оперативном лечении и предлагают операцией выбора для больных пожилого и старческого возраста с переломами проксимального отдела бедренной кости - эндопротезирование [2]. По данным Самарского бюро МСЭК суммарная реабилитация больных с переломами проксимального отдела бедренной кости при консервативном лечении составляет только 12,3 %, а после эндопротезирования – 34,1% [4]. Это свидетельствует об огромной социальной значимости проблемы.
Изучить результаты лечения больных с переломами проксимального отдела бедренной кости у больных старшей возрастной группы при тотальном эндопротезировании тазобедренного сустава.
Под нашим наблюдением находилось 236 больных, которым выполнено первичное эндопротезирование тазобедренного сустава по поводу переломов проксимального отдела бедренной кости. Мужчин - 111, женщин - 125. Среди лечившихся 171 пострадавший - старше 60 лет. Самому пожилому больному было 94 года. Пациентов от 60 до 70 лет – 84 (49,1% от всех оперированных преклонного возраста); от 71 до 80 лет – 61, соответственно 35,7%, и старше 80 лет – 26 пациентов – 15,2%.
Главной особенностью при лечении больных пожилого возраста было наличие у них сопутствующей патологии, отягощенного анамнеза. Так, патология сердечно - сосудистой системы диагностирована у 139 пациентов (81,3%), из них сочетание обширных инфарктов миокарда с формированием ишемической кардиомиопатии и НК II имело место у 26 больных (15,2%). Нарушения мозгового кровообращения с грубым неврологическим дефицитом отмечены у 17 больных (9,9%), различные формы сердечной аритмии диагностированы в 23 случаях (13,4%). Гипертоническая болезнь различной степени тяжести имела место у 126 пациентов (73,7%). Морбидное ожирение отмечалось у 72 лечившихся (42,1%).
По возможности, мы пытались выполнить операцию в максимально короткие сроки. Так, 22 пострадавших (12,9%) оперированы в течение 12 часов после поступления, 21 пациенту (12,3%) операция выполнена в течение первых суток. 94 больных (54,9%) прооперированы в первые 2-3 сут. и 34 пациента (19,9%) оперированы позже 3 суток. Переломы шейки бедренной кости имели место у 119 пострадавших (69,6%), переломы вертельной области получили 52 пациента (30,4%). Всем больным применяли передне – наружный доступ по Хартману, позволяющий при минимальной травматизации тканей и кровопотере достаточно быстро и удобно ревизовать сустав, удалить поврежденные фрагменты и импланировать эндопротез. Средняя продолжительность операции составила 37,7 ± 8,44 мин. (р ? 0,05), средняя операционная кровопотеря – 315,55 ± 33,72 мл (р ? 0,05). Дренаж удаляли через 16 – 24 часа. За это время по дренажу выделялось еще 379 ± 42,48 мл крови (р ? 0,05).
Абсолютными противопоказаниями к эндопротезированию тазобедренного сустава у лиц пожилого возраста считали наличие воспалительных очагов как в области планируемой операции, так и в отдаленных участках организма; генерализованную инфекцию; хроническую декомпенсированную сердечно – легочную и почечную недостаточность, (более III степени); любые острые заболевания, ожирение (более III степени), отсутствие самостоятельного передвижения до операции, психические расстройства (старческое слабоумие, и др.). Кроме того, учитывалась возможность ухода и помощи больным после выписки из стационара.
В качестве имплантов для эндопротезирования использовались тотальные эндопротезы тазобедренного сустава. Эндопротез ЭСИ (Россия) применен в 98 случаях, что составило 57,3%, фирмы Zimmer (США) у 70 пациентов, соответственно 40,9% и фирмы De Pue (США) в 3 случаях (1,7%). Бесцементная фиксация компонентов суставов применена при 43 операциях (25,1%), гибридная – у 85 пациентов (49,7%) и полностью цементная в 33 случаях (19,2%). При переломах вертельной области использовались ревизионные ножки (ЭСИ или Вагнера), позволяющие заместить поврежденный фрагмент проксимального отдела бедренной кости и достигнуть стабильной фиксации эндопротеза. Выбор способа фиксации имплантов зависел от степени выраженности остеопороза, характера изменений в вертлужной впадине и проксимальном отделе бедренной кости, а также ряда других факторов.
Учитывая характер операции и сопутствующую патологию, обуславливающие высокий риск развития тромботических осложнений и нарушений со стороны системного и центрального кровообращения в послеоперационном периоде и перед операцией, все больные получали по 0,4 мг клексана п/к и соответствующую корригирующую терапию. Дополнительно, с момента поступления в клинику, больные выполняли дыхательные упражнения по оригинальной методике, направленные на повышение устойчивости миокарда и периферического сосудистого русла к гиперкапнии (пятикратные циклы в сутки задержки дыхания по три в цикле под самостоятельным контролем). Операция выполнялась под субдуральной анестезией на уровне LI-II с введением 3,0 мл 0,5% раствора наропина. Для поддержания адекватной оксигенации проводилась инсуффляция 100% О2. Интраоперационный мониторинг имел рутинный характер: контроль степени седации по Ремсэй, оценка сенсорной и моторной (по Бромейджу) блокад, гемодинамического профиля и оксигеностатуса. В послеоперационном периоде продолжалась инфузионная, корригирующая терапия и усиленная гепаринизация под контролем показателей биохимической коагулограммы).
Особенностью раннего послеоперационного периода было то, что больные, оперированные позже 3-х сут. с момента поступления, гораздо сложнее и длительнее адаптировались к ходьбе на костылях и обслуживанию себя, чем пациенты, оперированные в течение первых суток после травмы. Так, из 43-х больных, оперированных по экстренным показаниям в первые сутки после травмы, 38 без посторонней помощи ходили на костылях и обслуживали себя уже к 8,42 ± 2,35 сут. после операции. Из группы больных, оперированных в течение первых 3-х суток и позже, период адаптации к ходьбе и самообслуживанию продолжался в среднем до 12,51±2,92 сут (р ? 0,05). Кроме того, осложнения застойного характера (пневмонии, динамическая кишечная непроходимость, нарушения мочеиспускания), имевшие место у 17 пациентов (9,9%), практически во всех случаях отмечены при поздних операциях. Осложнений гнойно – воспалительного характера в раннем послеоперационном периоде не наблюдали. Тромботические осложнения имели место у 4 пациентов пожилого возраста (2,3%), которые заключились в тромбоэмболии мелких ветвей лёгочной артерии с благоприятным исходом у двух пациентов и с летальным исходом также у двух пациентов (1,2%). Оба летальных исхода имели место у больных, оперированных на 5 и 7 сут. с момента травмы. У остальных больных тяжёлых, нарушений кровообращения в послеоперационном периоде не отмечено.
Анализу отдаленных результатов были подвергнуты данные обследования 95 пациентов, оперированных в срок от 6 мес. до 4 лет. В анализируемую группу вошли 59 женщин и 36 мужчин в возрасте от 62 до 81 года. Клиническая оценка результатов лечения проводилась по шкале Харриса для тазобедренного сустава (1969). При этом хорошие и отличные результаты (более 80 баллов) отмечены у 31 пациента (32,6%). Удовлетворительные результаты (70 – 79 баллов) имели место у 68 больных(71,6%), и неудовлетворительные результаты (менее 70 баллов) диагностированы у 2 пациентов (2,1%). Установлено, что в период от 6 мес. после операции и позже умерло 14 человек. Причина смерти не была связана с травмой и выполненным хирургическим пособием.
Таким образом, эндопротезирование тазобедренного сустава у больных пожилого и старческого возраста является высокоэффективным методом, однако имеет ряд существенных особенностей. По сложившейся практике, пожилых больных с переломами проксимального отдела бедренной кости крайне неохотно госпитализируют в стационары, а тем более оперируют. Такая практика обрекает больного на обездвиживание, развитие гиподинамических осложнений, несращение перелома и, зачастую, к летальному исходу. Использование в качестве лечебного пособия различных видов остеосинтеза, даже современными металлоконструкциями, также зачастую приводит к неудовлетворительным результатам лечения. Принципиальным моментов в послеоперационном периоде является ранняя активизация больного одновременно с коррекцией нарушений гомеостаза и профилактикой осложнений, связанных с наличием сопутствующих заболеваний.

Больной М., 77 лет, поступил на лечение в ортопедическое отделение ОКБ г. Саратова 25.01.2007 г. Д-з: Медиальный перелом шейки левой бедренной кости. 25.01.2007 операция – тотальное эндопротезирование левого тазобедренного сустава эндопротезом гибридным фирмы Zimmer (VerSys ET, + ZCA) (США). Послеоперационный период протекал гладко. Больной адаптирован к самостоятельной ходьбе на костылях, в т.ч. по лестнице. Осмотр через 2,5 года после операции. Жалоб не предъявляет. Ходит с дополнительной опорой на трость. Движения в суставах удовлетворительные. На рентгенограммах признаков нестабильности имплантов нет. Оценка по шкале Харриса – 84 балла (Рис. 1).
Больная Т. 73 лет, поступила на лечение в ортопедическое отделение ОКБ г. Саратова 03.04.2007 г. Д-з: Межвертельный перелом правой бедренной кости, перелом малого вертела со смещением отломков. 04.04.2007 операция – тотальное эндопротезирование правого тазобедренного сустава эндопротезом цементным ревизионным фирмы ЭСИ. Послеоперационный период протекал гладко. Больная адаптирована к самостоятельной ходьбе на костылях. 
Осмотр через 2 года после операции. Жалоб не предъявляет. Ходит без дополнительной опоры. Движения в суставах удовлетворительные. На рентгенограммах признаков нестабильности нет. Оценка по шкале Харриса – 86 баллов (Рис. 2).
1. У пациентов пожилого возраста с переломами проксимального отдела бедренной кости оптимальным лечением является тотальное эндопротезирование тазобедренного сустава. Отказы в госпитализации и оперативном лечении таких больных должны быть строго мотивированы.
2. Тотальное эндопротезирование тазобедренного сустава, выполненное в ранние сроки (оптимально первые сутки с момента травмы), позволяет активизировать пострадавших, снизить количество послеоперационных осложнений, летальность и адаптировать больных к самостоятельной и активной жизни на достаточно длительный период.
Операция, даже выполненная на высочайшем уровне, без качественного постоперационного лечения не принесет эффекта. Комплексная реабилитация после эндопротезирования тазобедренного сустава – упражнения ЛФК, физиотерапия, профилактика осложнений – позволяет получить весь возможный потенциал от такого вида лечения. Без реабилитации Вы рискуете сохранить боли, хромоту, ограниченную амплитуду движения.
Вступительный инструктаж
После эндопротезирования тазобедренного сустава реабилитация продолжается в среднем 3 месяца. Она состоит из этапов, для каждого из них разработана своя система лечебно-восстановительных мероприятий, основанных на физических упражнениях и вспомогательных процедурах. Поэтапное лечебное воздействие на протезированный сегмент позволяет не допустить осложнений, быстро ликвидировать отек и болезненные признаки, основательно разработать конечность, восстановив работоспособность ноги.
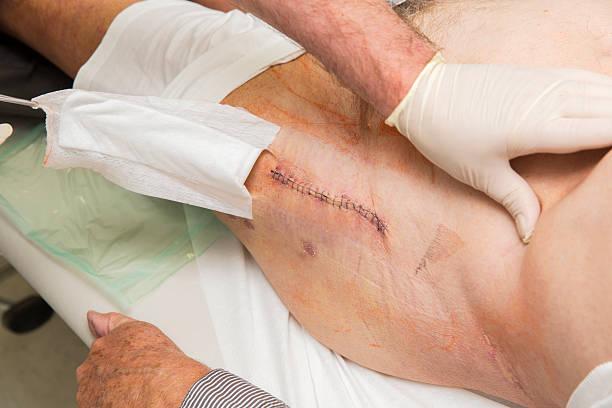
Хороший и спокойный шов примерно на 3 день после операции.

Надеемся, что о таком устройстве Вы побеспокоились заранее.
Физические нагрузки планирует и оптимизирует в соответствии со сроками и индивидуальными критериями врач-реабилитолог. Дома от вас потребуется серьезно отнестись к противопоказанным видам активности, тренироваться строго по инструкции, не форсируя нагрузок, всегда являться в клинику на запланированные обследования, а при любых патологических проявлениях (боль, отек, гематома и пр.) немедленно обращаться к лечащему врачу.
Общие принципы реабилитации
Цели у реабилитации следующие:
- полная ликвидация воспалительного процесса и болей, которые становятся следствием операционных манипуляций;
- нормализация состояния мышечно-связочного комплекса, приводящего суставные кости (тазовую и бедренную) в слаженное между собой движение;
- прочное сращение компонентов протеза с костями, что происходит постепенно в ходе естественных репаративных процессов обновления костных тканей;
- недопущение развития негативных последствий.

После операции нужно строго принимать все прописанные препараты, это жизненно важно. А если кто-то считает что это вредно для организма, то проблемы не за горами.
Включает в себя прием или уколы конкретных лекарственных составов, а именно:
- антибактериальных медикаментов из спектра антибиотиков (от развития инфекции);
- антикоагуляционных препаратов-протекторов (от венозного тромбообразования);
- нестероидных противовоспалительных средств (против боли и воспалений);
- гастропротекторов и препаратов, улучшающих работу мочевыводящих путей;
- белковых и кальциевых добавок для ускорения регенерации костных и мышечных структур.

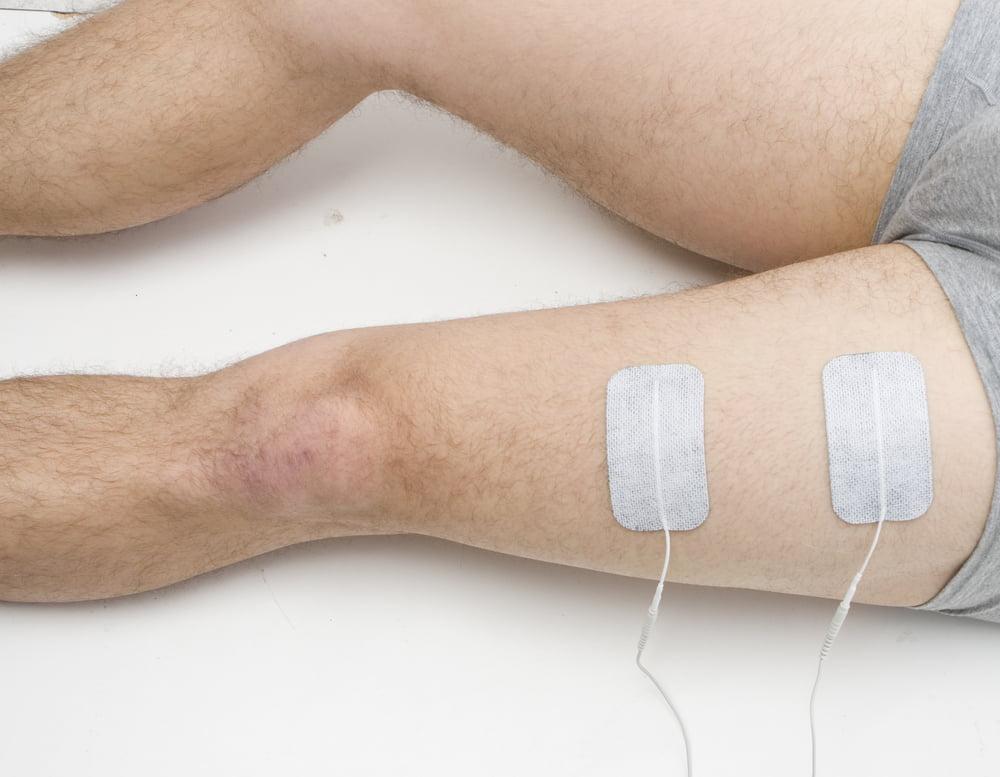
Физиотерапия отличное дополнение к двигательному восстановлению.
Это процедуры электромиостимуляции, электрофореза, УВЧ, лазеролечения, массажа, бальнеотерапии и грязелечения, направленные на:
- сокращение болевого синдрома и снятие отечности;
- устранение спазматических явлений в мышцах;
- стимуляцию кровообращения и лимфоциркуляции в структурах проблемной ноги;
- увеличение мышечного тонуса и укрепление связок;
- активизацию обменных и регенерирующих процессов в нижней конечности.
Реабилитация после замены тазобедренного сустава в домашних условиях и больнице – достаточно длительный и трудоемкий процесс, требующий сил и терпения. Но при корректной ее организации трудоспособность возвращается уже к концу 10-й недели. При усложненном течении послеоперационных этапов восстановление после замены тазобедренного сустава вероятнее всего займет в 2 раза больше времени.

Существует прямая взаимосвязь, пациенты не имеющие лишний вес и ведущие активный по мере возможности образ жизни до операции, восстанавливаются быстрее остальных.
Описание этапов реабилитации
На основное восстановление после эндопротезирования тазобедренного сустава уходит 10 недель. Из них 3 недели – это ранняя фаза, с третей по 10 неделю – поздняя стадия. И все это время необходимо плодотворно выполнять задания и упражнения для реабилитации после эндопротезирования тазобедренного сустава, продиктованные хирургом и реабилитологом. Совместно специалисты составляют эффективную схему лечебной физкультуры.
Суть тренировочных упражнений заключается в многоразовых, регулярно повторяющихся и последовательно увеличивающихся физических нагрузках, которые постепенно улучшают показатели двигательной активности, динамично совершенствуют и возвращают работоспособность. Спустя весь указанный отрезок времени после операции на тазобедренном суставе реабилитация окончательно не заканчивается. Все достижения, к которым пациент так долго шел и, наконец, достиг заветной безболезненной свободы движений, нужно закрепить.
Замечательные санатории, где оказывается надлежащая реабилитация после частичной замены и тотального эндопротезирования тазобедренного сустава, размещены в Ленинградской области, Краснодарском крае, Карелии. Если говорить о зарубежных европейских курортах, здесь однозначно лидируют Теплице и Яхимов, расположенные на территории Чехии.
Ранний этап
Прооперированного человека сразу после вмешательства с операционной переводят в реанимацию на 24 часа. Делают это для контроля над основными функционально значимыми показателями состояния организма: сердечным ритмом, дыханием, артериальным давлением и пр., что обязательно после любой хирургической процедуры. Сразу же приступают к антибиотикотерапии и введению антикоагулянтов, берут анализы, а если на то имеется необходимость, проводят переливание крови. Назначается дыхательная гимнастика в целях предупреждения застойных явлений в легких.
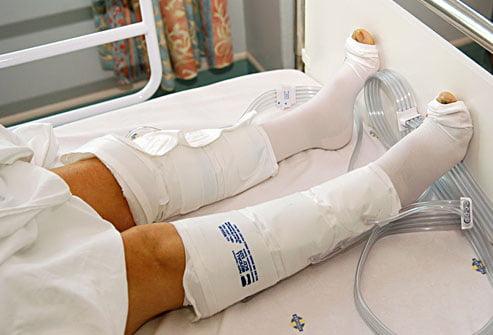
Для профилактики тромбоза используют компрессионные манжеты.
Со вторых суток и до окончания 3 недели реабилитационного периода после замены тазобедренного сустава клинический уход и восстановление осуществляются в стационарной части. Пациенту будут доставлять беспокойство боли, что является нормальной реакцией организма, поэтому дополнительно с приемом НПВС ему будет показано физиолечение и холодные сухие компрессы местно. Они снимут припухлость, дислоцирующихся на наружных мягких покровах над замененным сочленением. Болезненность и отечность, как только заживет шов, прекратят причинять страдания.
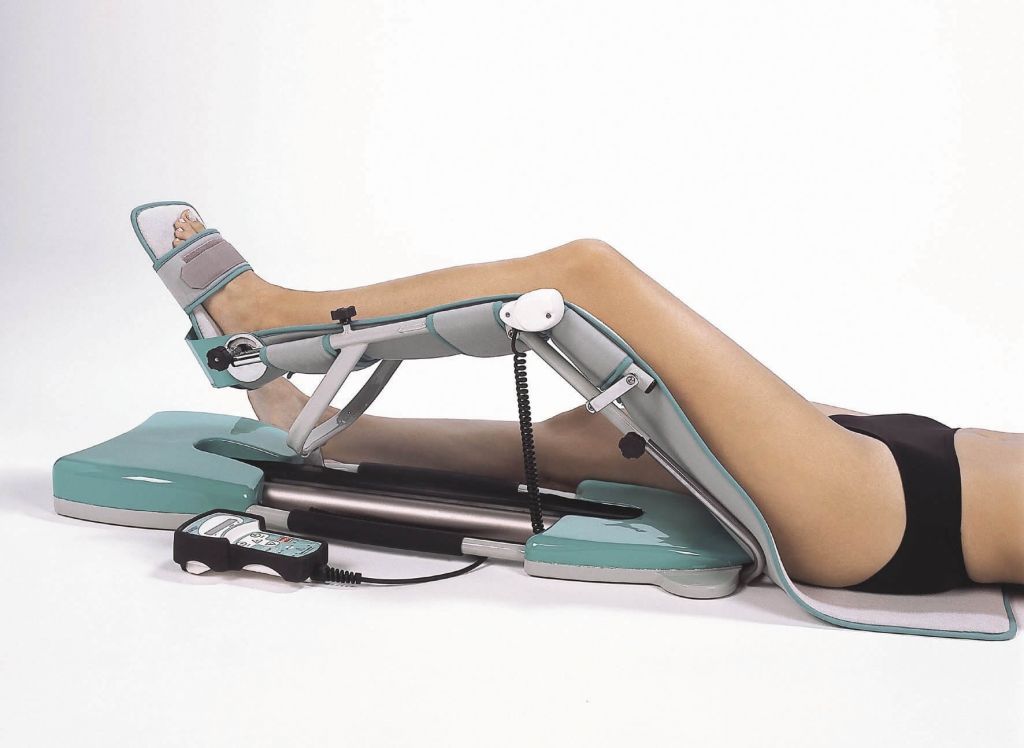
Артромот используется со второго дня после хирургии для пассивной разработки сустава.
Изнуряющую боль не нужно терпеть, она будет пагубно сказываться как на вашем психологическом настрое, так и на деятельности главных внутренних органов и систем, например, сердца, желудка, кишечника, кровеносной и дыхательной системы. Их дисфункция будет препятствовать нормальному запуску механизмов саморегуляции и регенерации. Поэтому не мучайте себя и свой организм, который и без того ослаблен: если нестерпимо болит, скажите об этом медсестре или доктору, и вам окажут нужную помощь. Если болезненные проявления несильные, тогда, конечно, лучше не злоупотреблять с обезболиванием.
Ну а теперь перейдем к рассмотрению вопроса: каким образом выполняется активизация человека:
-
Ходьба на костылях возможна со 2-3 дня в облегченном режиме, опираясь на костыли или ходунки. Методике владения средствами для поддержки и способу движений при перемещении в пространстве пациента обычно обучают еще в предоперационном подготовительном периоде. Ходить в первые дни разрешено исключительно под руководством методиста-инструктора.
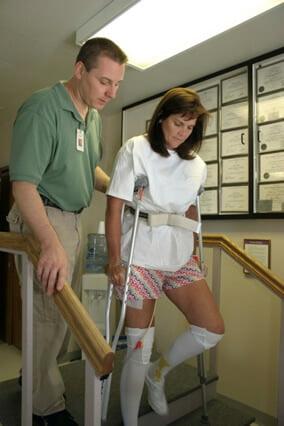
В это время в ране будут размещены дренажные трубки, потому даже при отсутствии боли ходьба не будет доставлять удовольствие.

Первое время действует следующее правило — пациент либо ходит, либо лежит горизонтально, сидеть долго нельзя.
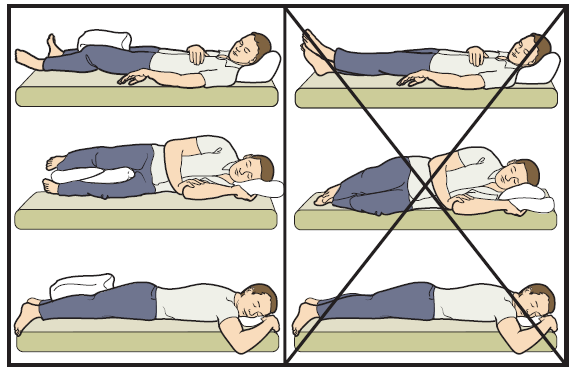
При перекрещивании ног повышается риск вывиха.
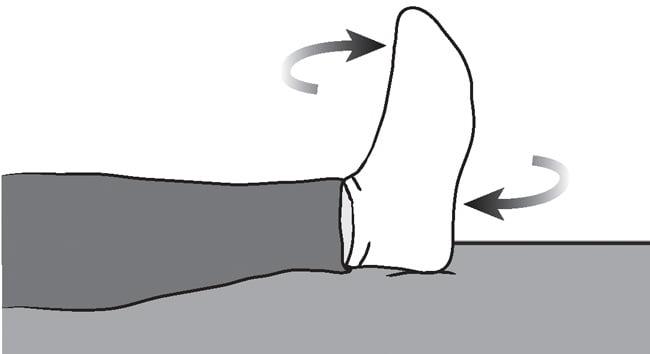
Упражнение безопасное и его можно выполнять без особых ограничений.
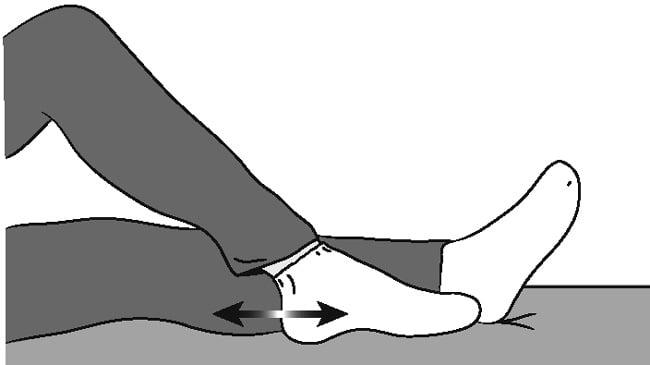
Если скользить стопой по поверхности сложно, снимите носок.
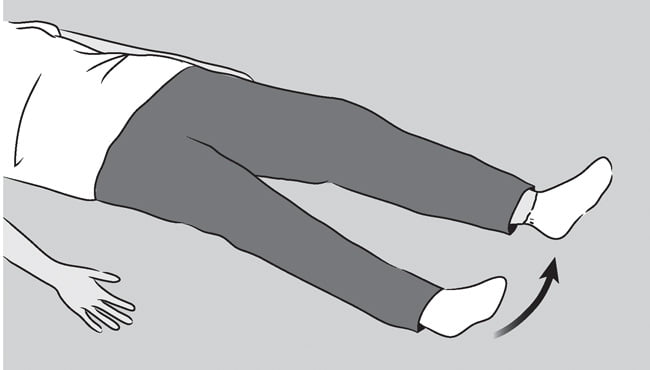
В этом упражнении большой палец стопы должен смотреть строго вверх.
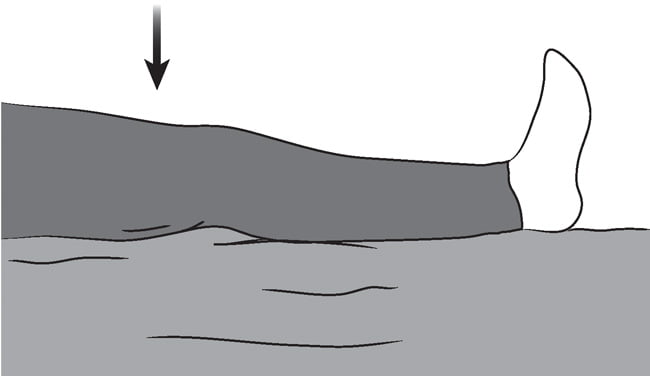
Старайтесь как бы надавить подколенной впадиной.
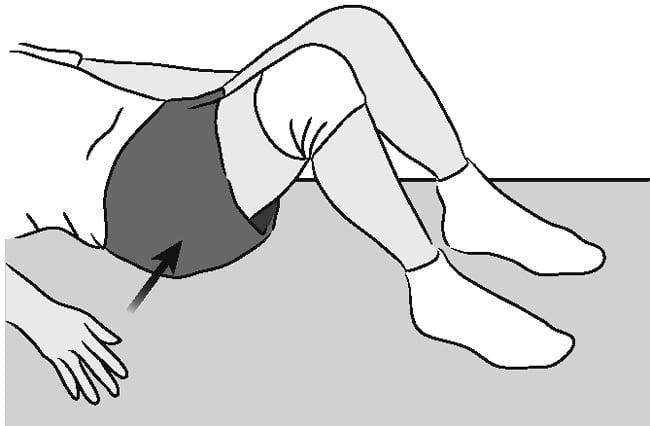
В этом упражнении работают ягодичные мышцы.
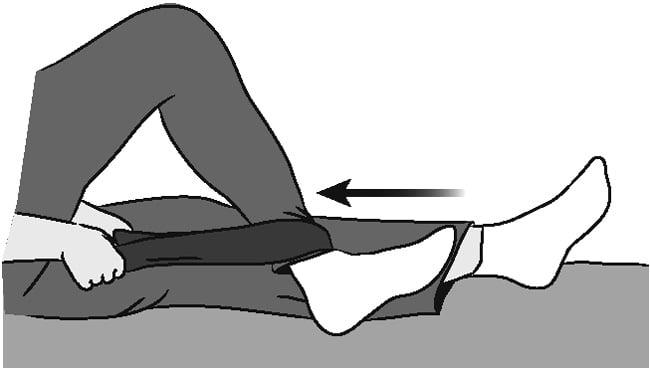
Покинув больницу после протезирования тазобедренного сустава, реабилитацию по такому сценарию несложно практиковать у себя дома. Однако предложенный спектр занятий должен быть дополнен, потому что далее наступает фаза позднего восстановления, для которой существуют свои нормативы.

Поздний период
Успешно пройденные восстановительные мероприятия раннего звена завершаются выпиской больного из стационара. Теперь предстоит либо реабилитация после операции тазобедренного сустава в домашних условиях, либо в профильном лечебно-реабилитационном центре. Там вам организуют высококачественную, профессиональную реабилитацию после операции, тазобедренный сустав в домашних условиях так комплексно и грамотно разработать вряд ли удастся. Если вы, конечно, сами не являетесь ортопедом-травматологом или инструктором по ЛФК.

Упражнение на баланс позволяют задействовать мышцы стабилизаторы, которые не вовлекаются в работу в обычной жизнедеятельности.
Какой спецификой отличается поздняя реабилитация после замены сустава тазобедренного, и какие новые упражнения добавляются?
- Пешие прогулки, начиная с 22 суток, осуществляются до 3-4 раз в день примерно по полчаса, а ближе к третьему месяцу суммарная продолжительность ходьбы ежедневно должна составлять приблизительно 4 часа. Важно отрабатывать правильную постановку корпуса и походки при передвижении, избавляться от привычных приспособительных поз и движений, к которым привык человек еще задолго до операции.
- Ходьба с полнообъемной нагрузкой на протезированную конечность возможна через 1-1,5 месяца, если использовалась модель протеза с цементной фиксацией. Если был применен бесцементный метод, полную опору создавать нежелательно, пока не пройдет как минимум 2 месяца.
- Отмена костылей и ходунков, как правило, происходит на рубеже 1,5-2 месяца, потом пациент переходит на трость. Не рекомендуется прекращать пользоваться тростью до тех пор, пока не исчезнет хромота и не появится абсолютная уверенность при хождении.
- Поздняя восстановительная гимнастика после эндопротезирования тазобедренного сустава включает более разнообразные и активные виды тренировок, но их вам должен рекомендовать врач. Мы же предлагаем ознакомиться, какие распространенные методики ЛФК обычно используются в специализированных центрах.
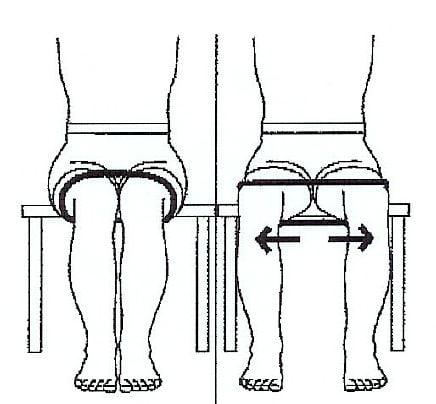
- Работать при помощи резиновой ленты, с упражнениями на отведение и сгибание конечности с сопротивлением (ноги не скрещивать!).
![]()
-
Можно использовать жгут или просто давить на колени руками в случае его отсутствия.
Руки можно положить на живот или вытянуть вдоль тела.
Стараться достать пяткой до ягодицы. Маловероятно что Вам это удастся, но цель должна быть такой.
![]()
Мысок направлен строго вверх по ходу выполнения упражнения.
![]()
Фиксируйте на несколько секунд в конечной точке.
![]()
Можно давать дополнительную нагрузку положив здоровую ногу сверху на больную.
![]()
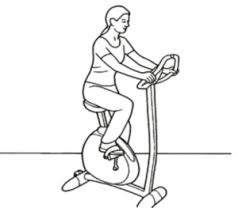
Велосипед это лучший снаряд для физической активности.
Отдаленная фаза
Разумно, если на поздних сроках пройдет реабилитация после замены тазобедренного сустава в санатории. Кроме восстановительно-физкультурных методов, которые реализуются на различных реабилитационных снарядах и тренажерном оборудовании в гимнастическом зале или в водной среде, в оздоровительных лечебницах специализируются на применении природных целебных источников, уникальных по химико-биологическому составу.
![]()
Начните посещать бассейн, это очень полезно.
В санаториях восстановление после замены тазобедренного сустава базируется на применении курсов пелоидолечения (лечебно-грязевые аппликации) и бальнеотерапии в виде рапных (минеральных), радоновых, углекислых, жемчужных ванн и пр. Плавание в бассейне. Органические и неорганические вещества, содержащиеся в целебных грязях и водах, проникают внутрь организма в момент лечебного сеанса и плодотворно способствуют:
- укреплению костей, усилению выносливости мышц;
- рассасыванию кожных, сухожильных, мышечных рубцовых образований, увеличивается подвижность не только в месте локализации искусственного сустава, но и в остальных костно-хрящевых органах;
- улучшению кровоснабжения и питания в проблемных сегментах;
- устранению отечности мягкотканых структур;
- избавлению от фактора боли, который зачастую в той или иной мере продолжает тревожить, даже по истечении продолжительного времени с момента протезирования;
- согласованности ЦНС, душевной гармонии, позитивному настрою, нормализации сна и дневной бодрости.
В статье я расскажу, когда возникает необходимость в такой операции, как ее проводят, в чем заключается реабилитационный период.
Тема довольно актуальна, так как повреждение тазобедренного сустава очень часто становится причиной получения инвалидности.
Немного анатомии
Суставные патологии наблюдаются у каждого третьего жителя планеты в возрасте старше 50 лет. Боли в коленях или тазобедренных суставах воспринимается часто как норма, соответствующая возрасту, и не вызывает беспокойства.
Но иногда она становится очень сильной или такие боли появляются у молодых людей. Может появляться хромота, человек при ходьбе как бы заваливается на бок.
![]()
В таком случае становится необходимым посетить врача.
Тазобедренный сустав является самым крупным сочленением костей у человека. Соответственно, и нагрузки он испытывает колоссальные.
Он состоит из:- головки бедренной кости (шарообразный верхний конец бедра);
- вертлужной впадины (воронкообразное углубление в тазовых костях, где фиксируется головка бедра);
- суставного хряща (мягкая ткань, для смягчения движений);
- синовиальной (внутрисуставной) жидкости (масса, напоминающая желе, которая питает хрящ и не дающая суставам тереться друг о друга);
- связочного аппарата и суставной капсулы (плотная соединительная ткань, обеспечивающая стабильность сустава).
Здоровый сустав очень мобилен, он может двигаться практически во всех направлениях и плоскостях.
Тазобедренный сустав чаще всего страдает в результате остеопороза и артроза, которые возникают в пожилом возрасте из-за гормональной перестройки организма.Разрушительные процессы идут медленно, иногда напоминая о себе ограниченностью движений, невозможностью в полном объеме выполнять привычные движения.
Постепенно хрящ, который служит для амортизации частей сустава при движении, истончается, кости соприкасаются между собой, трутся и постепенно разрушаются.У молодых людей причиной износа тазобедренного сустава может стать лишний вес, сильная нагрузка на тазобедренный сустав в результате занятий экстремальными или тяжелыми видами спорта.
Разновидности протезов
Эндопротезирование тазобедренного сустава – это операция по замене сустава его искусственным аналогом, с помощью которого будет восстановлено более-менее полноценное функционирование нижней конечности.
На сегодняшний день существует более 70 модификаций протезов тазобедренного сустава. Для их изготовления применяются сплавы металлов, комбинации сверхпрочных полимеров.
Операции по эндопротезированию тазобедренных суставов на сегодняшний день проводятся практически в каждом городе, где имеется специализированное ортопедическое отделение.![]()
Многим пациентам даже с тяжелой степенью поражения замена разрушенного сустава протезом позволяет жить нормальной жизнью (не получая инвалидность), сохраняя трудоспособность, а высокая квалификация хирургов-ортопедов и современная техническая оснащенность позволяет это сделать.
Протезирование бывает однополюсным, при котором заменяют протезом только головку бедренной кости. И двухполюсным, при котором протезом заменяют не только головку бедренной кости, но и вертлужную впадину.Поэтому такое протезирование называется тотальным эндопротезированием тазобедренного сустава или ТЭТС.
Искусственные заменители тазобедренного сустава различаются между собой материалом, из которого они изготовлены, формой, варианту крепления, структурой, ценой и сроком эксплуатации.Правильно оценить все достоинства и недостатки современных моделей эндопротезов, выбрать подходящий, может только специалист, так как для обычного человека оценить все виды протезов и сделать правильный выбор – это очень сложная задача.
Эндопротез состоит из следующих компонентов:- Чашка.
Она заменяет вертлужную впадину. Чаще всего выполняется из керамики. - Головка.
Это металлическая шарообразная деталь с полимерным покрытием. Имитирует головку бедренной кости. - Ножка.
Производится только из металла, потому что на нее приходится вся нагрузка. Ножка заменяет верхнюю треть бедренной кости и шейку бедра.
Тотальные или двухполюсные протезы полностью заменяют тазобедренный сустав и вертлужную впадину. Протезы прочно фиксируются в костях, они максимально адаптированы, что повышает результативность операции и снижает количество осложнений.
Самыми лучшими эндопротезами считаются те, которые изготавливаются из керамики, полимеров и металлов. Согласно статистике, которую ведут врачи, наблюдая за прооперированными пациентами, большинство из них удовлетворены результатами.После установки протеза люди получают возможность полноценно двигаться, самостоятельно себя обслуживать и трудиться. А это немаловажно.
Существует несколько способов крепление эндопротезов:![]()
- Бесцементное.
В состав бесцементного протеза входят вкладыш, чаша, головка, опорная ножка. Это более новые модели протезов. Для его крепления используют крепежные штифты. Сам протез имеет пористую поверхность для лучшего сцепления с костью. Такие протезы устанавливают молодым пациентам.
Ножка бесцементого протеза вколачивается в канал бедренной кости после ее предварительной обработки. Постепенно костная ткань врастает в основание протеза. Такие протезы выполняются из биологически совместимого титана, с покрытием из гидроксиалатита кальция для лучшего врастания кости.
Чаша эндопротеза закрепляется в области вертлужной впадины. Вкладыш устанавливается внутрь чаши, а головку накручивают на конус ножки протеза, головка двигается в пределах вкладыша. Конструкцию индивидуально подбирает врач-ортопед в соответствии с физиологическими особенностями костно-мышечного аппарата пациента и его состояния здоровья. - Цементное.
У цементного протеза устройство похожее на бесцементный, только вертлужный компонент не разделен на чашу и вкладыш. Эндопротез крепят к бедренной кости с помощью специального органического цементного раствора. Это самый крепкий и надежный способ фиксации, срок службы которого достигает 20 лет. Но возникает проблема с заменой изношенного искусственного сустава. Как правило, с помощью такой фиксации сустав устанавливают пациентам пожилого возраста. - Гибридное.
При таком виде фиксации протеза одну его часть закрепляют с помощью плотной насадки и штифтов, а другую с помощью органического цементного состава.
Когда проводят полную замену тазобедренного сустава
Основной ситуацией, когда нужно тотальное эндопротезирование, является серьезное разрушение сустава, который нельзя восстановить с помощью консервативных методик, если развился коксартроз после травмирования или повреждения сустава, произошло разрушение сустава в результате дегенеративно-дистрофических изменений, выявлена тяжелая степень диспластической формы коксартроза, сустав поражен ревматизмом, был перелом шейки бедра, развился асептический некроз бедренной кости.
Операция эндопртезирования имеет ряд противопоказаний.
Лечение проводить нельзя, если у больного имеются:
- патологический процесс (воспалительный, инфекционный, травматический) в области верхней части бедра;
- серьезные проблемы с дыхательной системой;
- тяжелые нарушения со стороны сердечно-сосудистой системы;
- заболевания печени и почек;
- остеопороз средней и тяжелой степени тяжести;
- инфекции в острой и хронической форме;
- нарушение кровообращения в нижних конечностях;
- патологическое ожирение.
Все эти противопоказания делают невозможным проведение тотального эндопротезирования.
Как проходит операция
![]()
Техника операции по тотальной замене тазобедренного сустава достаточно сложная. Во время ее проведения удаляют хрящевую ткань, разрушенные кости сустава, опиливаются его поверхность и после этого устанавливают эндопротез.
Операция длится примерно 2 часа, при этом пациент находится под наркозом, у него травмируются мягкие ткани и не исключена большая потеря крови. Это все можно отнести к минусам.
К плюсам полной замены сустава можно отнести длительность службы протеза и полное восстановление работоспособности тазобедренного сочленения.
Ход операции заключается в следующем:Хирург делает разрез через задний доступ, раздвигает мышцы и фасции, вскрывает капсулу сустава, удаляет поврежденные фрагменты (бедренная головка, вертлужная впадина).
Затем обрабатывает костномозговой канал, туда вставляет ножку протеза, головку импланта вводит в искусственную вертлужную впадину (чашку).
Далее происходит послойное ушивание раны и установка в дренажных трубок для удаления лишней жидкости.
Операция положена по квоте, бесплатно. Это доступно в основном в крупных городах. Направление дает травматолог после прохождения медкомиссии. Но зачастую приходится ждать более 6 месяцев.
Поэтому люди, имеющие финансовые возможности предпочитают делать платные операции по эндопротезированию.
Цена такой услуги составляет примерно 120 000 рублей. Реабилитация оплачивается отдельно.
В Москве особой популярностью пользуется Центр эндопротезирования, где во время операции тазобедренного сустава применяется компьютерная навигация.
Руководителем центра является доктор медицинских наук, профессор кафедры ортопедии, хирургии, травматологии Мурылев В. Ю.
Возможные осложнения после операции
![]()
Протез в среднем служит 15-17 лет, он позволяет пациентам свободно передвигаться и жить нормальной жизнью. Но полностью исключить риск повторного хирургического вмешательства нельзя, так как даже самые современные модели протезов недолговечны.
Также после оперативного вмешательства всегда бывает риск развития осложнений.
Самыми основными причинами и осложнениями, которые приводят к повторной операции, являются:- Присоединение инфекции.
Это проявляется поднятием температуры, болезненностью, покраснением и отечностью верхней части бедра. Для предотвращения развития гнойного очага воспаления нужно проводить превентивную терапию антибактериальными средствами. - Аллергическая реакция.
Спровоцировать ее могут полимеры или сплавы металла, из которых делаются протезы. Если у Вас есть аллергия на хром, алюминий, молибден или другие химические соединения, обязательно нужно сообщить об этом врачу. - Вывих головки протеза.
Это обусловлено неправильным расположением компонентов искусственного сустава, усиленными физическими нагрузками, слабыми мышцами и связками. Резкие движения ногой или падения могут привести к вывиху головки протеза. Для предотвращения такого осложнения нужно придерживаться определенного режима движения. - Поломка, повреждение, нестабильность протеза.
Со временем любой эндопротез изнашивается и ломается. Недостаточная квалификация врача и неправильная установка протеза приводит к быстрому его разрушению и нестабильности. Нестабильность протеза заключается в утрате фиксации с бедренной костью. Сустав расшатывается в основном из-за разрушения поверхности ортопедического изделия. - Ограничение подвижности сустава.
Если восстановление после хирургического вмешательства идет неэффективно, происходит окостенение мягких околосуставных тканей, то тазобедренный сустав может быть значительно ограничен в движении. - Тромбофлебит вен нижних конечностей.
Из-за недостаточной активности движения возникают застойные процессы в венах ног. - Неправильная установка эндопротеза.
Это можно заподозрить по длительному болевому синдрому, ограниченности передвижения.
Тотальная замена тазобедренного сустава относится к плановому оперативному вмешательству. Согласно отзывам она переносится людьми достаточно неплохо, многие отмечают что реабилитация происходит легче и быстрей ем они того ожидали.
![]()
Перед операцией пациент должен пройти полное клиническое обследование. Обязательно проводят рентгенографию.При необходимости назначают КТ и МРТ. В процессе подготовки к операции пациенту разъясняют ее суть и основные этапы поведения.
Делается выбор оперативного вмешательства на основании рентгеновских снимков. Проводится профилактика возможных осложнений, обучение пациента навыкам самообслуживания которые потребуются после операции.
Реабилитационные мероприятия
Для того чтобы полностью заменить все компоненты сустава хирургу – ортопеду требуется примерно два часа.
После операции в течение первых двух суток пациенту назначают обезболивающие средства, а затем на протяжении недели применяют еще и антибактериальные препараты для предотвращения возможного инфицирования.
В течение двух недель применяют антикоагулянты, которые предотвращают образование тромбов в кровеносных сосудах. После выписки антикоагулянты следует пить еще 3 месяца.
Реабилитация начинается с первого послеоперационного дня. В реабилитационном периоде выделяют 3 этапа.Срок его составляет первые две недели после операции в стационаре. После операции пациента переводят в палату интенсивной терапии.
Ногу кладут в положение отведения, под колено подкладывают небольшого размера валик.
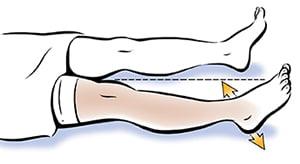
Через трое суток пациенту рекомендовано разрабатывать нижнюю конечность, выполняя сгибания и разгибания в коленном суставе, чтобы не допустить тромбообразования и атрофии мышц.Проводят подъем и опускание стопы каждые 10 минут, вращение стопой по и против часовой стрелки (колено при этом должно быть неподвижным), параллельное напряжение и расслабление икроножных мышц.
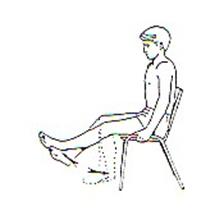
На 4 день нужно добавить упражнение с движением пятки назад и одновременным сгибанием колена. На 5 день проводят тренировку на отведение больной ноги в сторону и возвращение ее в исходное положение.В ранний период разрабатывать прооперированную ногу нужно при помощи ходьбы с ходунками и костылями.
Увеличивать нагрузку стоит постепенно.
Через неделю можно поворачиваться на здоровую строну тела, менять его положение в кровати. Со второй недели объем движений можно увеличивать при отсутствии болевого синдрома.
ЛФК в раннем восстановительном периоде выполняется с осторожностью по 4-5 раз в сутки. Нагружать больную ногу нужно постепенно, дозировано, в соответствии с текущим состоянием здоровья.
![]()
Тренировки под непосредственным наблюдением врача длятся 8-10 дней в условиях стационара. Затем пациента выписывают, дальнейшую реабилитацию он проходит дома.
После выписки пациенту рекомендуется спать на спине, класть подушку между ног, на протяжении 8 недель ходить, используя только костыли. Через 6 недель можно ложиться спать на оперированную сторону.
После выписки нужно проконсультироваться с врачом реабилитологом, который разрабатывает план реабилитации, и который должен будет следить за его выполнением.В среднем через полгода пациент возвращается к привычному образу жизни.
Начинается через 3 месяца после выписки из больницы. В это время комплекс ЛФК расширяют, основной упор делается на разработку протеза тазобедренного сустава в положение отведения.
Чтобы быстрей избавиться от хромоты, нужно постоянно выполнять рекомендации врача.
Нельзя на протяжении первых трех месяцев делать вращения ногой, резкие повороты, приседания. После 80-90 дней после операции нужно ходить с тросточкой, проводить лечебный массаж.Поднятие тяжестей в первые месяцы категорически запрещено. Полноценная нагрузка возможна через полгода, при этом срок перехода от одного реабилитационного приспособления другому должен составлять не менее 6 дней.
Начинается через 6 месяцев после выписки из больницы. Спустя 3 месяца после реабилитации проводят обязательное рентгенологическое исследование для выявления состояния фиксации протеза.
![]()
Если наблюдаются проблемы с походкой, хромота не проходит, то продолжают лечебную гимнастику.
На 5 месяце реабилитации назначают плавательные процедуры. На велосипеде можно будет ездить примерно через год. Прыжки, бег, резкие движения следует исключить.Транспортными средствами можно будет управлять через 90 дней после операции.
К трудовой деятельности можно будет возвратиться спустя 3 месяца, при этом нужно следить, чтобы нагрузки на больной сустав были минимальными, иначе можно усугубить свое текущее состояние и приобрести массу серьезных осложнений.
В реабилитационный период активно помогают пациенту врач-ортопед, массажист, физиотерапевт, реабилитолог.
Итак, дорогие читатели, как мы выяснили, операция по полной замене тазобедренного сустава хоть и является довольно сложным процессом, но она поможет вернуться к полноценному образу жизни, к привычной трудовой деятельности.В заключение посмотрите полезное видео.
Надеюсь, Вы получили много полезной информации из моей статьи. До новых встреч!
Читайте также: