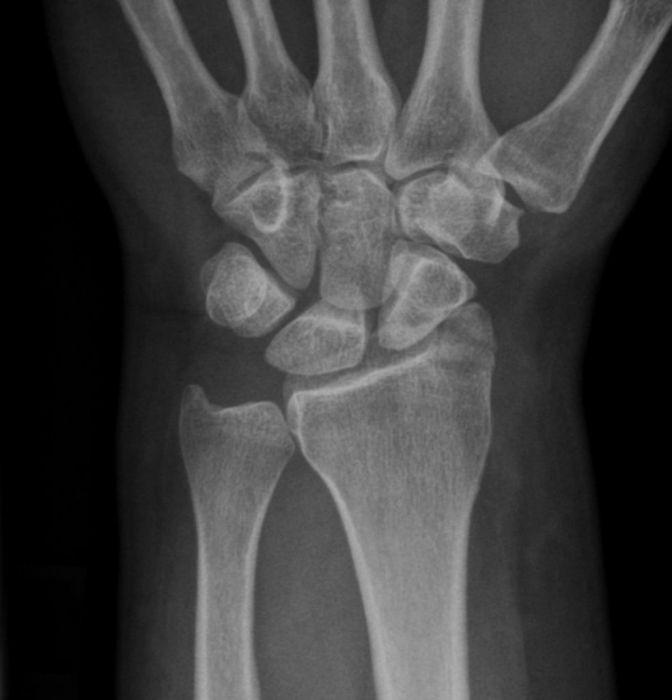
Персистирующий апофиз шиловидного отростка локтевой кости
Учитывая что в данном разделе пока ещё никто ничего кроме меня не опубликовал, а раздел мне показался весьма интересным, я решил продолжить тему. Вашему вниманию представлены четыре наблюдения, рентгенография запястья, 2 рентгенограммы грудной полости и обзорная брюшной полости. Высказывайте ваши версии. Ответы посылать на мейл: dr.mario1@me.com
1.


2.
3.

4.

- Login to post comments
Вот такие мнения пришли сегодня по данной публикации. Полагаю теперь можно по-обсуждать "в открытую".
1.
1. Неконсолидированный старый перелом шиловидного отростка.
2. Подозрение на группу очаговых теней на уровне переднего отрезка первого
ребра справа. Может быть, небольшое расширение верхнего отдела сред.тени
вправо.
3. Медиастинальный липоматоз.
4. Болезнь Пертеса справа.
2.
На рентгенограммах лучезапясного сустава №1 определяется фрагментация шиловидного отростка локтевой кости (несросшийся перелом), а в остальном вроде бы без особенностей.
На рентгенограмме ОГК №2 мне кажется, что есть расширение верхнего средостения справа, за счет объёмного образования и как будто немного трахея на этом уровне смещена влево. Может быть это загрудинный зоб?? А еще немного левые отделы сердца увеличены.
На рентгенограмме №3 ОГК в 2-х проекциях, определяется дополнительное образование в правой кардио-иафрагмальном углу, которое на боковой рентгенограмме локализуется в передних отделах. Это может быть липома медиастинальная. Спаечки в области левого костального синуса?. Грудная клетка бочкообрзной формы. Ну и вроде бы все. Корни легких только немного тяжистые.
На рентгенограмме № 4 органов брюшной полости, как-то на первый взгляд без особенностей. Умеренный пневматоз петель кишечника, какая-то плотная тень в области L2 по правому его контуру.
3.
1. неконсолидированный перелом шиловидного отростка локтевой кости (а
может, неслившееся ядро окостнения. Анамнез надо).
2. аорта гипопластична, выбухает 2-я дуга по левому контуру -
рекомендована ЭХО-КС.
3. переднем кардиодиафрагмальном синусе справа - жир, по-моему. Но
для оценки состояния средней доли - КТ . Междолевая борозда плотная.
4. Двухсторонний коксартроз, в значительно большей степени выраженный
справа. Возможно, я придираюсь, но ножки дуг поясничных позвонков
стоят широко, хотя их внутренние контуры не уплощены. При
соответствующей клинике и анамнезе м.б. объемный процесс в позвоночном
канале.
4.
1. Персистирующий апофиз эпифиза локтевой кости.
2. Порок сердца, дифф. ряд: стеноз устья аорты, тетрада Фалло.
3. Перикардиальная киста справа, эмфизема легких (ХОБЛ?).
4. Туберкулезный коксит справа, признаки частичной кишечной непроходимости (тонкокишечные уровни), может туберкулезный тифлит?
N.B. Как и в прошлый раз, все авторы вольны подтвердить или скрыть свое авторство.
- Login to post comments
Стыдно, конечно, но не сильно. Мой номер - 3. Надо же, какой разброс по 2 и 4 пунктам! Очень интересно дождаться правильных ответов.
- Login to post comments
Я была самая краткая ))))) и самая первая. Давайте уже скорее обсуждать.
- Login to post comments
- Login to post comments
Спать надо, завтра на сутки. Марио! Не томи! Открой тайну-у-у.
- Login to post comments
Ну тогда по порядку:
1. Ну здесь всё понятно, и в принципе все написали. Старый ли перелома, или апофиз не-сросся, в принципе ничего страшного.
2. Гм, наверно я виноват, снимок получился не очень. Но мне казалось что разглядеть, ну или заподозрить можно. Снимок асимметричен, пациентка была проконсультирована кардиологом, он написал: без патологии.
.jpg)
3.Эмфизема, выпот в междолевой щели справа. Версия Ола-ла мне нравится, ждите следующих публикаций!
.jpg)
.jpg)
.jpg)
- Login to post comments
по поводу 4 случая - это болезнь Пертеса - "Common things occur more commonly, even in unusual locations. Наиболее частая патология всегда наиболее часто встречается, даже при наличии нетипичной локализации". Щель сустава расширена, впадина скошена вторично, эпифиз уплощен, зона роста сохранена, шейка шире. Т.е. это болезнь Пертеса в фазе восстановления.
- Login to post comments
И не только, ещё это:
Never, ever, forget the edges or corners of the image. Никогда (никогда. ) не забывайте посмотреть зоны по краям и в углах полученного изображения.
- Login to post comments
Вот, правильно, хотя я бы, все-равно, ключицу не заметила, даже если б туда глянула, без анамнеза сложно.
Лучевая кость представлена парным образованием, расположенным по соседству с локтевой костью, но больше кпереди и немного кнаружи от нее. Что такое шиловидный отросток лучевой кости? На латыни называют его так - processus styloideus.
Что представляет собой этот отросток
Это образование в области нижнего (дистально расположенного) эпифиза, epiphysis distalis, оно утолщено в направлении фронтальной плоскости. Именно от этой части отходит processus stuloideus radii и отлично прощупывается.
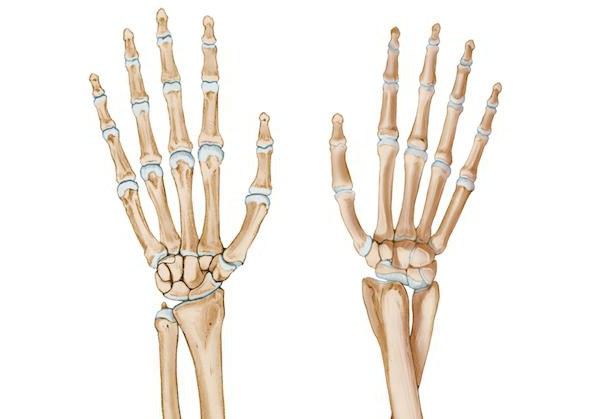
Как часто бывает перелом шиловидного отростка лучевой кости?
Травматизация этого участка высока, составляет примерно около 50 % от общего числа переломов. Чаще всего это происходит при падении на вытянутую руку. Причем гораздо чаще встречается у представительниц женского пола, нежели у мужчин. Это возникает в результате гормональных перестроек в организме женщины, процессов деминерализации костной ткани, что приводит к развитию остеопороза.
Причины переломов
Причины переломов шиловидного отростка лучевой кости следующие:
- Участие в дорожно-транспортном происшествии (ДТП).
- В зимнее время, особенно при наличии гололеда.
- Падение на руку с велосипеда, роликов, крыши.
- Занятия спортом.
- Проведение различного вида спортивных и экстремальных трюков.
- Участие в активных играх.
Разновидности переломов

- Компрессионный тип.
- Отрывной тип.
Компрессионный тип
Чаще возникает после удара в область запястья кисти, в силу чего поток энергии ударного движения оттягивает шиловидный отросток лучевой кости кнаружи и немного назад, после чего распространяется на рядом расположенную ладьевидную кость и вызывает перелом данной сочленяющейся части поверхности. В результате возникает линейный перелом в месте сочленения ладьевидной и полулунной костей в виде трещины, поэтому смещение отломков отсутствует.
Необходимо провести репозицию (сопоставление) костных отломков, которую проводят закрытым доступом под применением местного обезболивания.
Клиническая картина
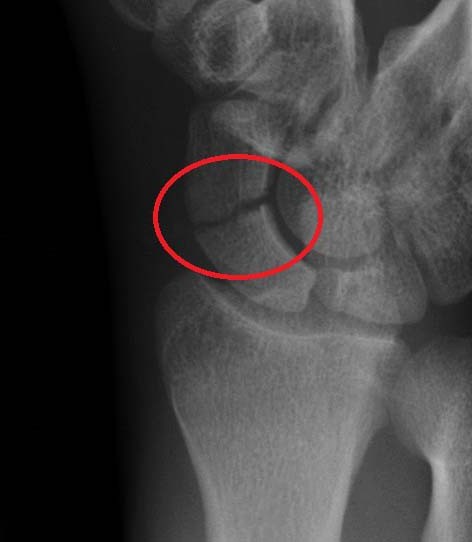
Диагностические исследования
На первом месте стоит тщательно собранный у пострадавшего анамнез заболевания. На втором месте стоит проведение рентгенологического исследования поврежденной конечности в нескольких проекциях для определения более точной картины характера перелома шиловидного отростка лучевой кости.
Неотложные мероприятия
Необходимо на место повреждения приложить холод, это может быть грелка со льдом или просто кусок льда при отсутствии под рукой первой. Так как лед оказывает сосудосуживающее воздействие, препятствует нарастанию отека, а также помимо этого оказывает, в меньшей степени выраженный, обезболивающий эффект.
Лечебные мероприятия
Для проведения репозиции врач должен взять пораженную конечность таким образом, чтобы одна рука находилась на лучезапястном суставе с его внутренней поверхности, а другой взять за противоположную сторону и плотно сжать руку потерпевшего. Сжимать нужно достаточно сильно, чтобы отломки заняли свое нормальное физиологическое положение. В противном случае некачественное проведение процедуры репозиции может привести к нарушению функционирования конечности, а в некоторых случаях влечет за собой и инвалидизацию больного.
Отрыв шиловидного отростка лучевой кости
В отличие от вышеописанного компрессионного перелома, в данном случае наблюдается полный отрыв костного элемента.
Чаще всего это наблюдается при падении на вытянутую руку, при котором запястье отклоняется вовнутрь, а шиловидный отросток отстраняется от лучевой кости и отрывается. Иногда это происходит вместе с полным вывихом лучезапястного сустава.
Шиловидные отростки лучевой и локтевой кости очень хрупкие.
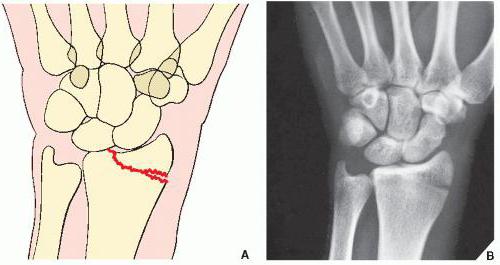
Клинические проявления
Симптомы такого перелома следующие:
- Резкая боль, возникшая в первые минуты после травмы при попытке подвигать поврежденной рукой. Поэтому больной принимает наиболее выгодное и щадящее положение для этой руки.
- Слышен скрипящий звук за счет трения костных поверхностей друг о друга.
- Явления крепитации.
- Резко выраженная отечность, сопровождающаяся образованием гематом.
Диагностические мероприятия
При смещении шиловидного отростка лучевой кости необходимо провести следующие мероприятия:
- Сбор анамнеза.
- Осмотр врачом-травматологом.
- Рентгенологическое исследование в прямой и боковой проекции лучезапястного сустава.
- При необходимости возможно проведение таких дополнительных методов исследования, как, например, компьютерная томография (КТ) или ультразвуковое исследование мягких тканей (УЗИ).
Как лечить перелом шиловидного отростка лучевой кости?
Лечение
Самое главное - провести костную репозицию с последующей иммобилизацией посредством гипсовой лонгеты, которая носится не менее одного месяца. Затем осуществляется повторное рентгенологическое исследование для того, чтобы убедиться в том, что отломки срастаются правильно. Это осуществляется для обеспечения максимальной подвижности в физиологических местах сочленений составных поверхностей.
При наличии необходимости проводится оперативное вмешательство с применением инородных средств фиксации (штифтов, винтов).
Лекарственная терапия заключается в применении витамина группы Д и препаратов, обогащенных кальцием, для максимального сокращения срока адекватного срастания костей в реабилитационном периоде, поскольку при неправильном лечении может развиться стилоидит шиловидного отростка лучевой кости.
Первая доврачебная помощь
Так как не всегда удается в первые минуты доставить пострадавшего в медицинское учреждение, то необходимо иметь представления об оказании первой помощи при помощи имеющихся подручных средств.
Прежде всего нужно обездвижить (осуществить иммобилизацию) поврежденную конечность, зафиксировать какой-либо тканью, наложить шину, это проводится с целью предупреждения таких осложнений, как кровотечения и смещения, а также предупреждения более выраженного болевого синдрома.
Проводится санитарная обработка при наличии раневой поверхности. Для этого подойдет любой антисептик, обеззараживающий раствор (перекись водорода или, например, раствор йода спиртовой). Раствор наносится на какой-либо оторванный кусок ткани или салфетку, и обрабатывается участок. Это проводится с целью обеззараживания раны перелома и предупреждения инфицирования различного вида патогенными агентами.
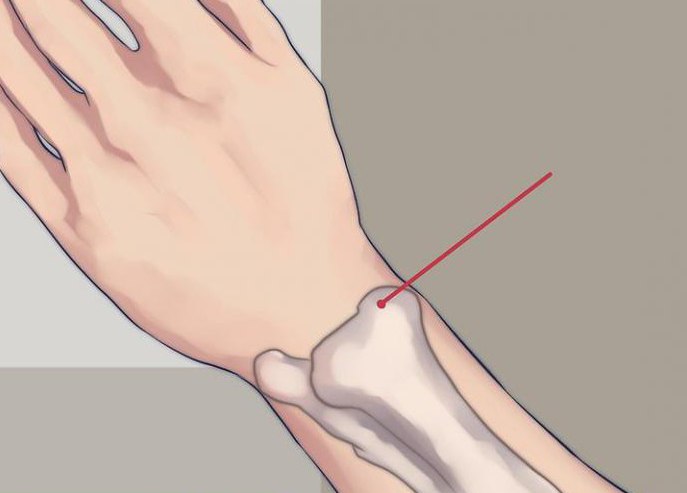
Плюс ко всему вышеперечисленному нельзя забывать про холод, который необходимо сразу же положить на участок перелома шиловидного отростка лучевой кости (фото представлено ниже).
Реабилитационные мероприятия
Включают в себя комплекс мероприятий, направленных на скорейшее сращение костных поверхностей между собой и более быстрое выздоровление.
Имеют место физиопроцедуры, наиболее эффективными среди которых считаются посещения ультрафиолетового облучения (УФО), магнитотерапии и УВЧ-терапии. Последняя процедура противопоказана при оперативных вмешательствах с установкой металлических конструкций.
Через полторы недели добавляются посещения процедур инфракрасной лазеротерапии, импульсного ЭП УВЧ в сочетании с магнитной стимуляцией поврежденных нервных волокон.
После удаления гипсовой лонгеты показаны занятия лечебной физкультурой с посещением курса массажа. Они стимулируют скорейшее восстановление утраченных функций конечности за счет укрепления нервно-мышечного аппарата и восстановления передачи электрической импульсации от поврежденной конечности и обратно.
Относительно питания здесь также нужно учесть, что следует больше употреблять те продукты, которые богаты кальцием и витамином Д. Это прежде всего молоко, творог, сметана, морепродукты, сыры твердых сортов, бобовые, зелень, сухофрукты (курага, чернослив), телятина, печень, а также рыбий жир.
Сроки восстановления трудоспособности
Определяются индивидуально в зависимости от общего состояния организма и наличия осложнений. Но в среднем составляют около полутора месяцев.
Возможные осложнения
Могут развиться при неправильном лечении следующие последствия:
- Home
- Кости черепа
- _Список всех статей
- __DropDown 1
- __DropDown 2
- __DropDown 3
- _ShortCodes
- _SiteMap
- Мембраны
- _Перечень всех статей
- Механизмы равновесия и осанки
- Регионы тела
- _Обзор всех постов
- _Video Documentation
- Контакты
Обычно вся работа с кистью собирается во всеобщую "технику Стила". Попробуем разобраться с маленькими косточками.
Кости запястья расположены в два ряда. Проксимальный ряд костей: ладьевидная (os scaphoideum), полулунная (os lunatum), трёхгранная (os triquetrum), гороховидная кость (os pisiforme).
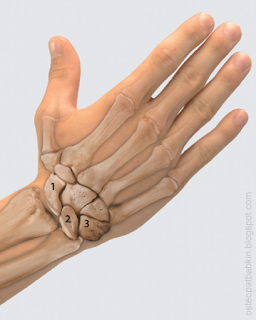
Рис. 1—ладьевидная кость, 2—полулунная кость, 3—трёхгранная кость.
Дистальный ряд костей: кость-трапеция (os trapezium), трапециевидная (os trapezoideum), головчатая (os capitatum), крючковидная кости (os hamatum).
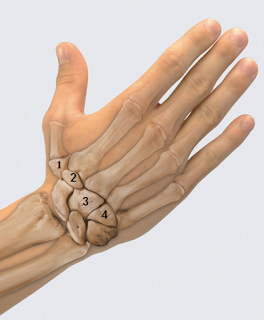
Шиловидный отросток лучевой кости
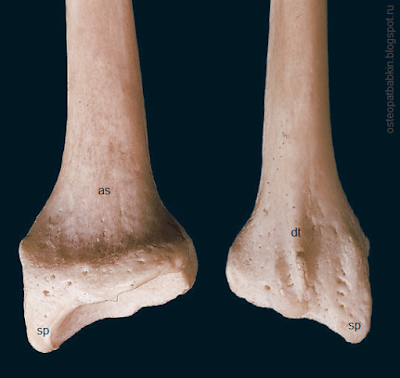
Рис. На левом рисунке нижняя часть лучевой кости спереди, на правом рисунке сзади: sp—шиловидный отросток, as—передняя поверхность лучевой кости, dt—дорсальный бугорок, или бугорок Листера.
Для пальпации шиловидного отростка мы следуем по латеральной поверхности лучевой кости в каудальном направлении до её края. И на латеральной стороне (лучевой стороне предплечья) пальпаторно мы обнаружим возвышение, продолжающееся ещё дистальнее - это и будет шиловидный отросток.
К шиловидному отростку крепится плечелучевая мышца, или m. brachioradialis.
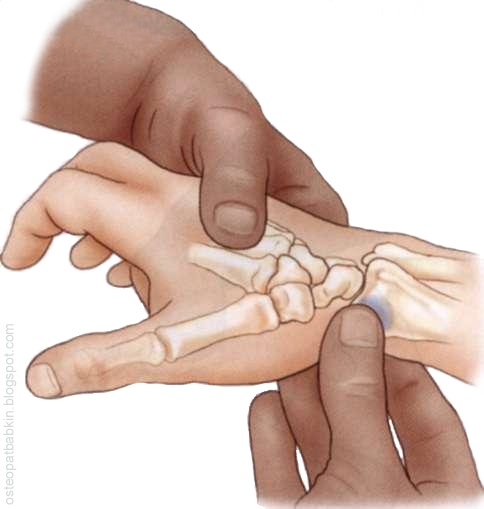
Рис. Пальпация шиловидного отростка лучевой кости.

Рис. Пальпация бугорка Листера, или апофиза дистального конца лучевой кости на тыльной (дорсальной) поверхности.
Для пальпации бугорка Листера мы следуем от шиловидного отростка по краю лучевой кости на заднюю, или тыльную сторону. Бугорок Листера будет определяться как возвышение примерно посередине задней, или тыльной части дистального "края" лучевой кости. Апофиз отделяет сухожилия длинного и короткого лучевых разгибателей кисти от длинного разгибателя большого пальца кисти.

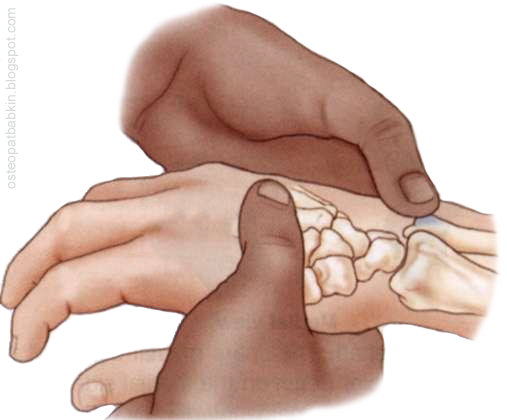
Рис. Пальпация шиловидного отростка локтевой кости.
Шиловидный отросток локтевой кости располагается на задней стороне дистального эпифиза, или головки локтевой кости. Для его пальпации мы можем следовать от бугорка лучевой кости по заднему (тыльному) краю костей предплечья медиально до возвышения на задней поверхности (у края) локтевой кости.

Пальпация ладьевидной кости.
Ладьевидная кость располагается в проксимальном ряду запястья на наружной, лучевой стороне. Спускаясь дистальнее по наружной поверхности лучевой кости мы перейдем на ладьевидную кость. Кость может быть пропальпирована с ладонной, наружной и с тыльной стороны запястья. Ладьевидная кость может быть пропальпирована дистальнее шиловидного отростка лучевой кости.
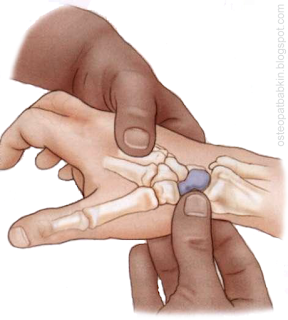
Рис. Пальпация ладьевидной кости.
Чтобы лучше определить ладьевидную кость, пациент должен совершить девиацию кисти в локтевую и в лучевую сторону в лучезапястном суставе. Ладьевидную кость будет "давить" в палец оператора при боковом наклоне, или девиации кисти в локтевую сторону. При боковом наклоне в лучевую сторону ладьевидную кость будет скрываться из под пальпирующего пальца оператора.

Рис. Пальпация ладьевидной кости в анатомической табакерке.
Чтобы лучше пропальпировать ладьевидную кость на тыльной стороне кисти, следует попрасить пациента отвести большой палец. Отведение большого пальца четко проявит анатомическую табакерку - углубление между тремя сухожилиями мышц: abductor pollicis longus [APL], extensor pollicis brevis [EPB], and extensor pollicis longus [EPL].
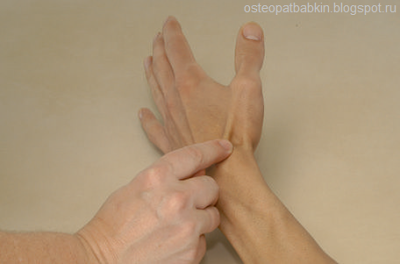
Рис. Анатомическая табакерка.
Ладьевидная кость является "дном" анатомической табакерки. Боковой наклон кисти, или девиация также пригодится, чтобы лучше определить "пол" анатомической табакерки — ладьевидную кость.

Рис. Пальпация запястно-пястного сустава большого пальца.
Для пальпации сустава мы можем сначала найти ладьевидную кость, и следовать по её наружной поверхности дистально до соединения кости-трапеции с первой пястной костью. Иногда для пальпации удобен обратный вариант. Мы можем начать пальпацию с первой пястной кости и двигаться по ней проксимально до её "края", где и будет нужный нам сустав. Чтобы более точно определить запястно-пястный сустав большого пальца, мы можем попрасить пациента активно подвигать большим пальцем. При этом мы должны более четко ощутить движение пястной кости на кости-трапеции.
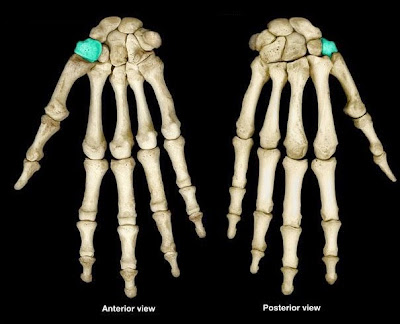
Рис. Кость-трапеция (os trapezium).
После того, как был найден запястно-пястный сустав большого пальца, оператор может сместиться немного проксимальнее по латеральной поверхности запястья и обнаружить кость-трапецию (os trapezium).

Рис. Пальпация трапеции.
Бугорок кости-трапеции также может быть пропальпирован на ладонной (передней) поверхности запястья.

Рис. Пальпация бугорка ладьевидной кости, или tuberculum ossis scaphoidei.

Рис. Показана пальпация бугорка ладьевидной кости, или tuberculum ossis scaphoidei.
Бугорки ладьевидной кости и кости-трапеции могут быть пропальпированы на ладонной (передней) поверхности запястья. Для того, чтобы найти бугорок ладьевидной кости, сначала следует нащупать на латеральной поверхности запястья саму ладьевидную кость, и далее двигаться по её поверхности вентрально (в ладонную сторону) на 0,5—1 см. до ощущения бугорка.
Похожим образом можно найти и бугорок кости-трапеции. Для этого также следует сначала найти кость-трапецию на латеральной поверхности, а затем сместиться по её поверхности в ладонную сторону примерно на 1 см. Там нас должен поджидать бугорок.

Рис. Пальпация бугорка кости трапеции, или tuberculum ossis trapezii.
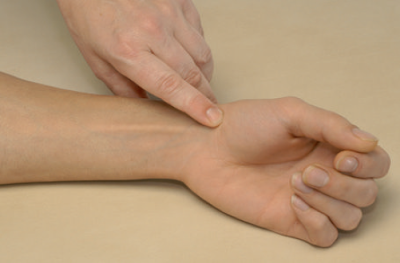
Рис. На фотографии показана пальпация бугорка кости трапеции, или tuberculum ossis trapezii.

Рис. Между бугорками ладьевидной кости и кости-трапеции обычно около 1 см. Цифрой один отмечен бугорок трапеции, а под вторым номером бугорок ладьевидной кости.
Мышца, противопоставляющая большой палец кисти (m. opponens pollicis) прикрепляется к бугорку кости-трапеции.
Короткая мышца, отводящая большой палец кисти (m. abductor pollicis brevis) крепится как к бугорку кости-трапеции, так и к бугорку ладьевидной кости.
Короткий сгибатель большого пальца кисти (m. flexor pollicis brevis) крепится к передней (ладонной) поверхности кости-трапеции.
Удерживатель мышц-сгибателей кисти, или поперечная связка запястья, или flexor retinaculum of manus, или transverse carpal ligament образует крышу карпального канала и также прикрепляется к бугоркам ладьевидной кости и кости-трапеции.

Рис. Головчатая кость (os capitatum).
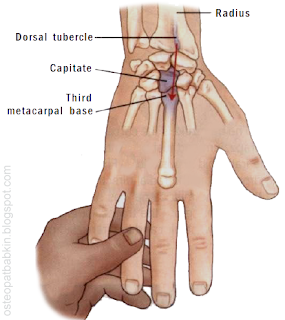
Рис. Пальпация головчатой кости.
Третья пястная кость соединяется с головчатой костью. Бугорок Листера (Lister's) лучевой кости, основание третьей пястной кости и головчатая кость - все лежат на одной прямой линии, идущей от лучезапястного сустава вдоль кисти.
Для пальпации сначала стоит найти бугорок лучевой кости, как это было описано выше. От бугорка спускаемся дистально к основанию третьей пястной кости.

Рис. Второй вариант поиска головчатой кости - от пястной кости. Среди оснований пястных костей — расширений их проксимального конца основание третьей пястной кости наиболее крупное и удобное для пальпации. С этого возвышения будем идти к головчатой кости.

Рис. После того, как было найдено основание третьей пястной кости, врач соскальзывает с этого возвышения проксимально на головчатую кость. Также следует учитывать что мышца, приводящая большой палец кисти (adductor pollicis) прикрепляется к головчатой кости с ладонной стороны.

Рис. Мышца, приводящая большой палец кисти, m. adductor pollicis (1) и m. flexor pollicis
brevis (2).

Рис. Пальпация мышцы, приводящей большой палец кисти, m. adductor pollicis.

Рис. Пальпация головчатой кости (os capitatum) в активном тесте.
Чтобы лучше определить головчатую кость, можно попросить пациента совершать сгибание и ульнарную девиацию кисти в лучезапястном суставе. Тогда головчатая кость "всплывет" под нашими пальцами.
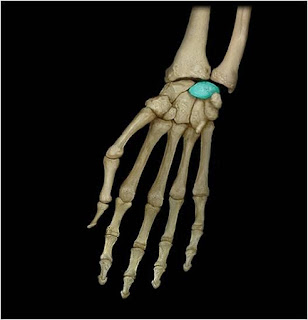
Рис. Полулунная кость (os lunatum) — кость проксимального ряда запястья.
Полулунная кость лежит в проксимальном ряду запястья между ладьевидной и трёхгранной костями. Удобнее всего полулунную кость пальпировать на задней, или тыльной стороне кисти. Для этого нужно спуститься с головчатой кости в проксимальном направлении, немного отклоняясь в сторону локтевой кости.
Область над полулунной костью будет ощущаться как углубление. После этого следует попрасить пациента совершать поочередно сгибание и разгибание в лучезапястном суставе. При сгибании полулунная кость будет "всплывать" в углублении под пальцем, а во время разгибания будет углубляться и "исчезать".

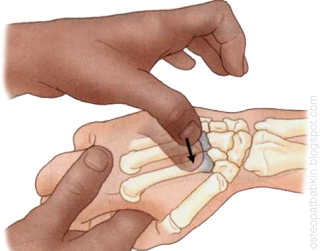
Рис. Пальпация трапециевидной кости.
Удобнее пальпировать кость с тыльной стороны кисти. Вначале следует найти основание третьей пястной кости, и "соскочить" с возвышения третьей пястной кости в радиальном направлении на соседний бугорок основания второй пястной кости. После этого мы спускаемся с возвышения основания второй пястной кости в проксимальном направлении, и оказываемся на трапециевидной кости.

Рис. Пальпация трапециевидной кости в активном тесте.
Чтобы лучше ощутить трапециевидную кость, можно попросить пациента сгибать кисть в лучезапястном суставе одновременно с ульнарной девиацией. При это движении трапециевидная кость "поднимется" и будет четче ощущаться под пальцем.

Рис. Для пальпации трехгранной кости мы можем сначала найти шиловидный отросток локтевой кости и спуститься с него строго дистально. Следующая за шиловидным отростком структура будет трехгранной костью.

Рис. Крючковидная кость (os hamatum).
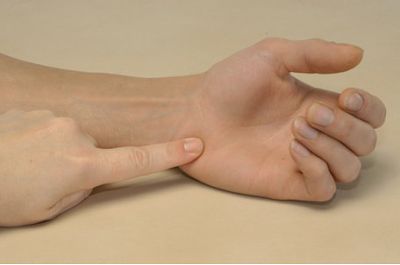
Рис. Пальпация крючковидной кости (os hamatum) и, собственно, её крючка.
Пальпация оснований пястных костей, крючковидной и трёхгранной костей на тыльной стороне кисти.

Рис. Пальпация основания пятой пястной кости.

Рис. С бугорка основания пятой пястной кости мы можем перейти на в радиальную сторону на соседний бугорок основания четвертой пястной кости.

Рис. С бугорка основания четвертой пястной кости мы можем перейти проксимально на крючковидную кость.
Читайте также:






