Суставной панариций первого пальца правой кисти
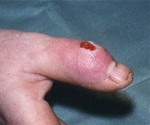
Суставной панариций – это гнойное поражение межфалангового либо пястнофалангового сустава. Возникает при травмах, прогрессировании других видов панариция, редко – при распространении инфекционного процесса из отдаленных очагов. Проявляется острой болью, достигающей максимальной эффективности в ночное время, отеком, покраснением, типичной ветеренообразной деформацией пальца, ограничением движений, симптомами общей интоксикации. Диагностируется с учетом жалоб, данных анамнеза и объективного осмотра, результатов рентгенографии и лабораторных анализов. Иногда выполняют пункцию пораженного сустава. Лечение – вскрытие, дренирование, общая и местная антибиотикотерапия.
МКБ-10
- Причины
- Патогенез
- Классификация
- Симптомы суставного панариция
- Осложнения
- Диагностика
- Лечение суставного панариция
- Прогноз и профилактика
- Цены на лечение
Общие сведения
Суставной панариций – разновидность глубокого панариция. Наряду с костной и сухожильной формами болезни при отсутствии лечения имеет выраженную тенденцию к распространению на соседние структуры с развитием пандактилита, в отдаленном периоде нередко становится причиной нарушения функции кисти. Обычно возникает в результате травматических повреждений околосуставных тканей, реже является следствием прогрессирования иных видов панариция.
Проксимальный и дистальный межфаланговые суставы поражаются с одинаковой частотой, пястнофаланговый сустав страдает реже. Заболевание может выявляться у лиц любого возраста и пола, отмечается некоторое преобладание юношей и мужчин среднего возраста, чаще повреждающих суставы пальцев в драках либо в процессе профессиональной деятельности.

Причины
В качестве возбудителя заболевания чаще выступает стафилококк, в посевах может выявляться монокультура либо микробные ассоциации. Реже инфекционными агентами являются кишечная палочка, синегнойная палочка, стрептококки, энтерококки, другие пиогенные бактерии. С учетом этиологического фактора различают три вида суставного панариция:
- Первичный. Становится следствием травмы зоны сустава, может развиваться при укусах, колотых, резаных или ушибленных ранах, преимущественно на тыле пальца, что связано с незначительным объемом мягких тканей и меньшей плотностью кожи на дорсальной поверхности. Особенно часто возникает при ударе костяшками пальцев в область зубов во время драки.
- Вторичный. Формируется при контактном распространении гнойного воспаления с соседних структур. Первое место по распространенности занимает вовлечение сустава при костном панариции, второе – при сухожильном, третье – при подкожном. Иногда провоцирующим фактором становится случайное вскрытие полости сустава при лечении других типов панариция.
- Метастатический. Наблюдается при гематогенном распространении пиогенных бактерий. Встречается чрезвычайно редко, в литературе описаны единичные случаи.
Отягощающими факторами при любой этиологии заболевания являются нарушения обмена, болезни эндокринной системы, локальные расстройства трофики и микроциркуляции при синдроме Рейно, длительных химических, температурных или вибрационных воздействиях. Существенную роль играют иммунные нарушения при онкологических заболеваниях, недостаточном питании, алкоголизме, наркомании, приеме некоторых гормональных препаратов.
Патогенез
По передней поверхности суставы пальцев укреплены толстой пальмарной пластинкой (добавочной ладонной связкой), по боковым – плотными латеральными связками. По тыльной поверхности сустав прикрывает только тонкая кожа и сухожилия разгибателей. При повреждении мягких тканей в околосуставной зоне инфекционные агенты легко проникают в сустав и начинают размножаться, что сопровождается быстрым формированием клинической картины острого гнойного процесса. Из-за незначительного объема сустава при скоплении гнойного содержимого и отеке окружающих тканей появляются интенсивные боли, палец принимает вынужденное положение.
При распространении иных форм панариция, особенно – костного и сухожильного, заболевание маскируется воспалительным процессом в близлежащих тканях, поэтому поражение сустава на раннем этапе может оставаться незамеченным. Отличительными особенностями данной анатомической зоны считается малое количество подкожной клетчатки при преобладании твердых структур. Следствием этих особенностей является превалирование некроза над нагноением. Наблюдается вялое расплавление и фрагментация тканей с их последующим отсроченным отторжением.
Классификация
Специалисты в сфере гнойной хирургии обычно используют стадийную классификацию суставного панариция. Систематизация процесса по фазам позволяет более точно определять лечебную тактику, вероятность развития осложнений и прогноз на разных этапах заболевания. С учетом этой классификации различают три стадии воспалительных изменений в суставе:
- Серозно-инфильтративная. В основе процесса лежат воспалительные изменения суставной сумки, вначале локальные, затем распространенные. Отмечается инфильтрация, отек и увеличение рыхлости синовиальной оболочки. Синовия становится вязкой, мутной, ее количество увеличивается.
- Гнойно-воспалительная. Возникает после инфицирования синовиальной жидкости. Отек мягких тканей усиливается, в области синовиальной оболочки появляются отдельные участки некроза, в последующем сливающиеся между собой. Обнаруживается массивная инфильтрация мягких тканей, увеличение количества жидкости в суставе.
- Костно-суставная деструкция. В гнойный процесс вовлекаются вначале хрящи, а затем и подлежащие костные структуры. Токсические воздействия и нарушение питания тканей в результате отека провоцирует фрагментацию и последующее полное разрушение хрящевой ткани. Развивается остеомиелит суставных концов фаланг, суставной панариций трансформируется в костно-суставной.
Симптомы суставного панариция
Основной жалобой больных является интенсивный болевой синдром. Боли дергающие, распирающие, нарушающие ночной сон, усиливающиеся при опускании кисти. При осмотре обнаруживается локальная отечность мягких тканей. Кожные покровы гиперемированы. Палец имеет характерную веретенообразную форму, особенно выраженную в гнойно-воспалительной и деструктивной фазах, находится в положении незначительного сгибания. Активные движения невозможны, пассивные резко болезненны. Пальпация по ладонной и тыльной поверхности болезненна, при ощупывании пуговчатым зондом область болезненности имеет вид кольца, расположенного в проекции сустава. Боли также определяются при осевой нагрузке и попытке вытяжения пальца по оси.
При остром процессе выявляются признаки общей интоксикации. Наблюдается повышение температуры тела до фебрильных цифр, больные отмечают слабость, разбитость, отсутствие аппетита, головную боль, иногда – ознобы. При хроническом воспалении в зоне сустава обнаруживается свищевое отверстие с гнойным отделяемым. Может наблюдаться патологическая подвижность, обусловленная расплавлением тканей в зоне поражения. Общеинтоксикационные симптомы выражены незначительно или отсутствуют (в зависимости эффективности дренирования).
Осложнения
При поражении образующих сустав концов костей возникает костный панариций, при расплавлении сухожильных влагалищ – сухожильный. При вовлечении всех структур пальца развивается пандактилит. Дальнейшее прогрессирование воспаления может стать причиной формирования флегмоны кисти, лимфангита, лимфаденита, в тяжелых случаях – сепсиса. После ликвидации гнойно-некротического процесса более чем у половины больных выявляются ограничения функции кисти различной степени выраженности.
Диагностика
При первичном суставном панариции диагностика осуществляется травматологом, при вторичном – гнойным хирургом. Для постановки диагноза используются данные беседы с больным, результаты объективного осмотра и дополнительных исследований. В стандартную программу обследования входят следующие мероприятия:
- Опрос, осмотр. В ходе опроса выясняются типичные жалобы, в анамнезе выявляется травма сустава или гнойно-воспалительное поражение соседних анатомических структур. При внешнем осмотре врач обращает внимание на веретенообразную деформацию пальца, кольцевидную зону болезненности, наличие общих признаков гнойного воспаления.
- Рентгенография. На начальной стадии на рентгенограммах пальца обнаруживается уплотнение мягкотканных образований: капсулы, связок, подкожной клетчатки. Возможно сужение или расширение суставной щели. В последующем в области суставных концов возникает остеопороз. На заключительном этапе суставная щель сужена или не просматривается, границы между костной и хрящевой тканью отсутствуют, определяются остеомиелитические очаги в суставных концах костей, образующих сустав. Возможен вывих или подвывих.
- Лабораторные анализы. В ОАК наблюдаются общие воспалительные изменения – лейкоцитоз с преобладанием юных форм, увеличение СОЭ. При посеве отделяемого выявляется пиогенная микрофлора.
Суставной панариций обычно дифференцируют от других форм гнойного воспаления пальца, реже – от травматического, гонорейного, подагрического или ревматоидного артрита. В сомнительных случаях и при необходимости уточнения стадии патологического процесса выполняют пункцию сустава для оценки характера синовиальной жидкости. При подозрении на артрит в зависимости от предполагаемой этиологии может быть назначена консультация ревматолога или венеролога.
Лечение суставного панариция
Лечение заболевания осуществляется в условиях хирургического либо травматологического стационара. На начальном этапе допускается консервативное ведение. Сустав пунктируют, при наличии серозного выпота жидкость удаляют, в суставную полость вводят растворы антибиотиков, иногда внутрисуставное введение препаратов дополняют внутрикостным. Руку фиксируют гипсовой лонгетой, подвешивают на косыночную повязку. Проводят общую антибиотикотерапию, назначают анальгетики. Обычно даже удаление 2-3 мл жидкости существенно облегчает состояние больного. Введение антибактериальных средств в ряде случаев позволяет предупредить инфицирование синовиальной жидкости и предотвратить дальнейшее развитие процесса.
При гнойном выпоте, выраженных признаках общей интоксикации требуется хирургическое вмешательство. Операцию проводят под наркозом или проводниковой анестезией. Для широкого вскрытия суставной полости производят один или два разреза на уровне сустава. Полость промывают растворами антибиотиков. При наличии краевых секвестров осуществляют резекцию. Дренажи при суставном панариции не устанавливают из-за риска повреждения суставных поверхностей и негативного влияния на скорость восстановления тканей. В последующем выполняют ежедневные промывания на фоне антибиотикотерапии и фиксации пораженного сегмента в функционально выгодном положении. После заживления раны по показаниям проводят реконструктивные вмешательства.
Прогноз и профилактика
При начале лечения в стадии инфильтрации и успешном предотвращении нагноения выпота исходом становится полное выздоровление. При прогрессировании процесса до второй и особен но третьей стадии после ликвидации нагноения обычно наблюдается нарушение функции пальца. Наиболее распространенными последствиями являются контрактуры и тугоподвижность, реже выявляются анкилозы. Профилактика суставного панариция заключается в предотвращении бытовых и производственных травм пальцев кисти, своевременном обращении за медицинской помощью, коррекции иммунных нарушений и других состояний, увеличивающих риск возникновения данной патологии.

Общие сведения
Особенности и развитие течения панариция в отличие от гнойных заболеваний кисти других локализаций, в значительной мере обусловлены особенностями анатомии пальца. Наличие большого количество важных анатомических образований, расположенных на относительно небольшом протяжении: суставы межфаланговые, фиброзные влагалища, синовиальные оболочки, сухожилия, ячеистость подкожной клетчатки, пронизанной фиброзными перемычками, обилие кровеносно-лимфатических сосудов, а также нервных окончаний, способствуют чрезвычайно быстрому распространению гнойно-воспалительного местного процесса.
В большинстве случаев воспалительно-гнойный процесс локализуется на указательном/среднем пальце правой руки, а на ноге — поражается большой палец ноги. Ниже приведено фото панариция пальца на руке и на ноге.
Развитие панариция на пальце руки или пальце ноги является одной из частых причин нетрудоспособности пациента, а позднее обращение к врачу/неадекватное лечение панариция сопровождаются риском генерализации воспалительного процесса.
Патогенез
Этапы развития острого панариция соответствуют стадиям классического гнойного воспаления. После проникновения патогенного агента и его последующего размножения отмечается реакция прилегающих тканей на него, проявляющаяся нарушением микроциркуляции, отеком и миграцией клеток иммунной системы к очагу воспаления с выработкой различных медиаторов воспаления. Скопление массы погибших микробных и иммунных клеток и экссудата на фоне сохраняющейся активности патогенных микроорганизмов способствует быстрому переходу катарального воспалительного процесса в гнойное. Фаза серозного пропитывания тканей обычно короткая и сразу сменяется фазой гнойно-некротического воспалительного процесса, поскольку скопление экссудата в замкнутых пространствах фасций в короткие сроки приводит к нарушению кровообращения тканей, некрозу и гнойному их расплавлению.
Анатомические особенности строения подкожной клетчатки пальцев способствуют распространению патологического процесса преимущественно вглубь, что и обуславливает выраженность болевого синдрома при локальном гнойно-воспалительном процессе.
Последующее гнойно-некротическое расплавление соединительнотканных тяжей способствует переходу патологического процесса на сухожилия, их влагалища, суставы и кость, что сопровождается быстро протекающим горизонтальным распространением гнойного воспаления. При отсутствии своевременного лечения существует высокий риск перехода панариция во флегмону кисти, а при наличии отягощающих факторов (низкая иммунная реактивность организма, отказ от лечения/позднее обращение к врачу) — развития общего септического состояния.
Классификация
В основе классификационного признака лежит анатомическая локализация и вовлеченность различных структур пальца в патологический процесс, в соответствии с чем выделяют. Поверхностные формы:
- Кожный панариций, при котором воспалительный очаг локализуется в коже (между эпидермисом и сосочковым слоем кожи);
- Ногтевой (подногтевой) панариций. Локализация патологического очага под пластиной ногтя.
- Околоногтевой панариций (паронихия пальца). Локализация патологического очага в валиках ногтевой пластины, окружающего основание ногтя.
- Подкожный панариций. Локализация в подкожной жировой клетчатке пальца (его ладонной поверхности).
- Сухожильный панариций. В процесс вовлекаются сухожилия и сухожильные влагалища пальца.
- Суставной панариций. Локализация очага в суставной щели с вовлечением в патологический процесс хрящевого/связочного аппарата пальца.
- Костный панариций. Локализация в костной ткани пальца.
- Пандактилит. Гнойно-некротическое воспаление всех тканей пальца.
Причины
- вросший ноготь (врастание в кожный валик ногтевой пластины);
- при склонности сосать пальцы/грызть ногти (преимущественно у детей);
- грибковые поражения ногтей;
- нарушения кровообращения в нижних конечностях (тромбофлебит), сахарный диабет.
Симптомы
Симптоматика проявления панариция варьирует в зависимости от формы и стадии заболевания, однако существуют и ряд общих проявлений для всех форм. На начальных стадиях отмечается незначительный отек, покраснение и слабый/умеренный болевой синдром, реже — жжение. По мере развития патологического процесса отек нарастает, усиливаются боли, которые становятся интенсивными, дергающими/распирающими. Формируется гнойный очаг, который при поверхностных формах панариция хорошо определяется визуально. Формирование гнойного очага часто сопровождаться утомляемостью, слабостью, повышением температуры тела до субфебрильных цифр, головной болью. При тяжелых, глубоких формах панариция интоксикация более выражена.
Кожа в области ногтевой фаланги краснеет, затем в зоне покраснения наблюдается отслоение ограниченного участка эпидермиса и образование пузыря с мутным, кровянистым содержимым, просвечивающимся через кожу. Болевой синдром вначале нерезко выражен, затем постепенно усиливается, приобретая пульсирующий характер. Зачастую сопровождается стволовым лимфангитом с образованием видимых красных полос, расположенных по ходу воспаленных лимфатических узлов на кисти/предплечье. При неосложненном течении общее состояние, как правило, не страдает, однако при развитии лимфангита возможны слабость, разбитость, повышение температуры.
Паронихия (воспаление ногтевого валика) развивается часто после нарушений правил асептики/антисептики при выполнении маникюра, а также паронихий пальца зачастую образуется при инфицировании трещин околоногтевого валика или заусенцев у людей физического труда. Паронихия околоногтевых валиков начинается с локального отека и покраснения ногтевого ложа, а затем патологический процесс быстро распространяется, вовлекая в него весь ногтевой валик. Характерно быстрое формирование просвечивающегося через кожу гнойника. В области воспаления практически сразу появляются сильные боли, нарушающие сон.
Общее состояние практически не страдает. При этой форме панариция лимфангит наблюдается крайне редко. В случаях самопроизвольного вскрытия гнойника при его неполном опорожнении процесс из острой формы панариция может перейти в хроническую. При отсутствии лечения и прогрессировании процесса существует риск прорыва гноя под основание ногтя и в подкожную клетчатку ладонной области, а также с переходом процесса на дистальный межфаланговый сустав кисти.
Чаще подногтевой панариций является осложнением паронихии, реже развивается первично – в результате колотой ранки/занозы в области свободного края ногтя, а также в случаях нагноения подногтевой гематомы. Характерны чрезвычайно интенсивные боли, что обусловлено сдавливанием формирующегося гнойника плотной ногтевой пластиной. Ногтевая фаланга резко отечна, под ногтем хорошо просвечивает гной. Страдает общее состояние: общее недомогание и повышение температуры до 38 С.
Наиболее распространенный вид панарициев. Подкожный панариций развивается обычно при инфицировании глубоких колотых ранок (при уколе рыбьей костью, шипом растения, иглой и т. д.). Проявляется вначале незначительным покраснением и локальной невыраженной болью, которая через нескольких часов усиливается, приобретая пульсирующий характер. Палец отекает. Проявления со стороны общего состояние пациента варьируют от удовлетворительного состояния до его существенного ухудшения. При гнойниках, которые находятся под большим давлением, могут быть ознобы с резким повышением температуры до 38 градусов. При отсутствии (недостаточном/позднем лечении), существует риск распространения гнойного процесса на более глубокие анатомические образования (сухожилия, суставы, кости) пальца.
Костный панариций развивается чаще при инфицировании открытого перелома или является следствием распространении инфекции с мягких тканей (подкожный панариций) на кость. Для него характерным является преобладание процессов расплавления кости над ее восстановлением (остеомиелит) с полным/частичным разрушением фаланги. Симптомы ранней стадии аналогичны симптоматике подкожного панариция, но гораздо более ярко выражены. Присутствуют пульсирующие, чрезвычайно интенсивные боли разлитого характера. Пораженная фаланга постепенно увеличивается в объеме, палец слегка согнут, имеет колбообразный вид, движения из-за боли ограничены. Кожа в месте поражения блестящая, гладкая, красная с цианотичным оттенком. Страдает общее состояние: озноб и лихорадка.
Развивается преимущественно в результате непосредственного инфицирования сустава (при открытых внутрисуставных переломах/проникающих ранах) или при распространения гнойного процесса при других видах панариция. Характерным является появление вначале незначительного отека и болезненности в суставе при движениях, которая затем усиливается, а любые движения пальцем становятся невозможными. Также нарастает и отек, который особенно выражен на тыльной поверхности пальца. В последующем в этой области образуется свищ. При пальпации — напряжение капсулы сустава.
Может развиться как при распространении патологического процесса из других отделов пальца или при ее прямом проникновении. Палец слегка согнут и равномерно отечен, характерны интенсивные боли, усиливающиеся резко при попытке осуществления пассивных движений, покраснение не выражено. При надавливании на сухожилия отмечается резкая болезненность.
Страдает общее состояние: слабость, плохой аппетит, повышение температуры до значительных цифр, реже — спутанность сознания. Этот вид панариция является чрезвычайно опасным, что обусловлено быстрым распространением гноя по сухожильным влагалищам с переходом на мышцы, кости пальца, а также мягкие ткани ладони, реже — предплечья. При отсутствии адекватного своевременного лечения сухожилие расплавляется полностью, а палец теряет функцию.
Анализы и диагностика
Диагноз ставится на основании клинических симптомов и жалоб пациента. Для уточнения локализации гнойника и установления формы панариция проводится пальпация специальным пуговчатым зондом. При необходимости (для исключения суставного/костного панариция проводят сравнительную рентгенографию пораженного и одноименного здорового пальца на другой руке).
Лечение панариция
Тактика лечения панариция пальца на руке, также как и лечение панариция на пальце ноги зависит от стадии заболевания. На ранних стадиях развития процесса (в серозно-инфильтративной стадии) может назначаться консервативное лечение антибактериальными препаратами. Для лечения острого процесса рекомендуется назначать антибиотики: Амоксициллин/Клавуланат или Эритромицин с Метронидазолом. При псевдомонадной инфекции (синегнойная палочка) — Цефоперазон, Ципрофлоксацин, Цефтазидим, Цефтриаксон. При панарициях кандидозной этиологии: внутрь — Флуконазол; местно Клотримазол, Натамицин, Нистатин.
Наиболее часто консервативно лечится воспаление ногтевого валика на руках и на пальце ноги, а также другие поверхностные панариции. В начальных стадиях лечение паронихии пальца допустимы компрессы/ванночки с спиртовым раствором Димексида, после чего на околоногтевой валик на пальце руки или на ноге наносится мазь/крем Левомеколь. Следует подчеркнуть, что если воспаление ногтевого валика не удается купировать в течение 2-3 суток необходимо обращаться к врачу, поскольку околоногтевой панариций может перейти в подногтевой панариций или прорыв гноя в дистальный межфаланговый сустав. При формировании гнойной полости — срочное хирургическое лечение.
Лечение панариция в домашних условиях
Лечение панариция на руке в домашних условиях можно проводить исключительно на ранней стадии заболевания. Наиболее часто народными средствами лечится паронихия на пальцах руки и поверхностный панариций на ноге. Для этой цели могут использоваться печеный лук, который прикладывается к месту поражения и меняется каждые 4-5 часов; теплые ванночки с солью и содой с добавлением нескольких капель йода или ванночки с марганцовкой; кашица подсоленного черного хлеба.
Вылечить паронихию пальца на ноге или на пальце руки поможет и лист алоэ; сок чистотела, ихтиоловая мазь, а также мазь Вишневского при прорыве гнойного содержимого. Однако следует не забывать, что лечение панариция пальца в домашних условиях является основной причиной позднего обращения в медицинское учреждение и причиной серьёзных осложнений. Нельзя пытаться самостоятельно прокалывать стенку гнойника на пальце, поскольку это не приведет к его ликвидации, а наоборот, утяжелит его течение. Также следует знать, что при глубоком панариции недопустимы согревающие компрессы и лечение мазями.
Межфаланговые и пястнофаланговые суставы обладают приблизительно одинаковым анатомическим строением. Суставная сумка с латеральной стороны укреплена коллатеральными связками, которые проходят от проксимально расположенной кости к дистальной фаланге в волярном направлении. Волярная поверхность сустава также укреплена прочной связкой, а именно добавочной ладонной связкой, носящей название пальмарной пластинки. Фиброзные влагалища сухожилий сгибателей тесно связаны пальмарными пластинками. Дорзальная поверхность суставов укреплена разгибательным аппаратом, а дистальный межфаланговый сустав — прикреплением разгибателя.
Рыхлые связи между разгибательным аппаратом и дорзальной поверхностью суставной капсулы пястнофаланговых суставов Каплан наблюдал в 38 процентах случаев.
Суставной панариций может возникать тремя путями: прямым, непрямым путем и метастатически. Анатомическое строение суставов благоприятствует возникновению панарициев прямым путем.
Непосредственное повреждение сустава создает возможность возникновения панариция прямым путем. Дорзальная поверхность сустава покрыта особенно тонким слоем мягких тканей, таким образом, капсула сустава лежит непосредственно под кожей. Поэтому она с дорзальной стороны легко повреждается острыми предметами.
Вторичный суставной панариций чаще всего является последствием перехода воспалительного процесса кости на смежные суставы, особенно на концевой сустав. Подкожный и сухожильный панариций также может захватить и суставы, ввиду особого строения кисти, к этому имеются благоприятные условия. Вторичный суставной панариций может быть следствием неправильного вскрытия любого панариция в результате повреждения суставной капсулы при оперативном вмешательстве. Метастатический суставной панариций, возникающий в результате метастазирования гнойного процесса из отдаленных областей организма, встречается чрезвычайно редко. Клапп описал всего один случай, когда метастатический панариций основного сустава возник из пуэриерального мастита стрептококковой этиологии.
Среди характерных симптомов суставного панариция нужно отметить острые боли, усиливающиеся особенно по ночам. При пальпации пораженного сустава отмечается болезненность как на волярной, так и на дорзальной его поверхности. При исследовании с помощью пуговчатого зонда зона болезненности определяется в виде кольца. Боли появляются не только при давлении, но и при оказании тяги за палец. Очень характерной является картина веретенообразного набухания сустава. Последнее особенно ясно выражено тогда, когда полость сустава заполнена серозным или гнойным содержимым. Веретенообразно набухший сустав фиксирован в положении слабо выраженного сгибания.
Активное разгибание невозможно, пассивное — чрезвычайно болезненно. При остром суставном панариции самочувствие больного плохое, температура повышена, могут быть ознобы. При хроническом процессе суставной выпот или гной может прорываться на поверхность. При первичном суставном панариции место образования свища соответствует области повреждения. Дифференциальный диагноз с ревматическим артритом с подагрой не представляет трудностей, однако дифференцировать суставной панариций от посттравматических болезненных суставных процессов, как правило, нелегко. Правильность диагноза подтверждается пункцией сустава: если имеется гнойное воспаление сухожилия, то вскрытие сустава является неизбежным.
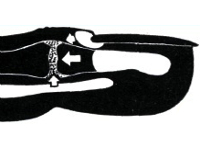
В острой стадии суставного панариция на рентгеновском снимке характерных признаков не определяется. Видимые изменения сустава можно обнаружить на снимке только через две-три недели. В более поздних стадиях имеются явления остеопороза костей, резкая граница кости и хряща стирается, и, наконец, обнаруживается деструкция. Суставная щель суживается, линия сустава также. Процесс распространяется за пределы сустава в дорзальном направлении, в области наименьшей крепости суставной сумки. В дальнейшем отмечаются образование секвестров, резкая атрофия костей, образующих сустав, и, наконец, может наступить вывих и подвывих в данном суставе.
Воспаление лучезапястного сустава проявляется в припухлости, болях и болезненности сустава при надавливании. Припухлость особенно хорошо выражена на дорзальной поверхности. Признаки поражения кости на рентгеновском снимке появляются через две-три недели после начала заболевания. Вскрытие воспалительного очага осуществляется по Буннеллу — по локтевому краю запястья. После вскрытия суставной сумки следует провести ревизию всех костей сустава. Некротизированные карпальные кости подлежат удалению. При анкилозе сустава с целью восстановления функции супинации и пронации, по Байрнеру, следует удалить головку локтевой кости.
Первая стадия течения суставного панариция характеризуется наличием серозного выпота. Во второй стадии выпот становится гнойным. В третьей стадии процесса отмечается разрушение хрящевых покровов или - при отсутствии хирургического вмешательства — образование свища. Четвертая стадия: в благоприятном случае процесс заканчивается и образуется анкилоз. При отсутствии соответствующего лечения воспалительный процесс переходит на кости и сухожилия, и таким образом возникает пандактилит. Прогноз суставного панариция является неблагоприятным. Восстановление функции возможно только в том случае, если лечение начинается в стадии серозного выпота.
Характер выпота наиболее достоверно определяется с помощью пункции сустава. Если при пункции удаляется серозное содержимое, то в сустав через пункционную иглу вводятся антибиотики, палец иммобилизуется, рука больного подвешивается на косынке и проводится общее лечение антибиотиками. Подобная попытка консервативного лечения может быть успешной только в ранней стадии процесса — в стадии серозного выпота. В стадии гнойного выпота, когда имеются явления общего острого заболевания (высокая температура, ознобы, сильные боли), вскрытие сустава является обязательным. Операция производится под проводниковой анестезией или под наркозом, обескровливание обязательно.
Разрез — в зависимости от распространения процесса — может быть одно- или двухсторонним. Применяется среднелатеральный разрез на уровне сустава, причем таким образом, чтобы имелась возможность вскрытия суставной сумки по всему ее протяжению. Только в таком случае создаются хорошие условия для оттока. Введение дренажа трубки или тампона в полость сустава не рекомендуется, так как они повреждают суставные поверхности и тормозят процесс регенерации. Следует рекомендовать ежедневное промывание полости сустава раствором антибиотика, сохраняя при этом иммобилизацию пальца. Если палец иммобилизован в функционально выгодном положении, — что является обязательным при лечении любого панариция, — то даже при образовании анкилоза функция пальца до некоторой степени сохраняется.
Необходимо отметить, что только хирургическое вмешательство в третьей стадии процесса — при разрушении хрящевых покровов суставных поверхностей, только резекция сустава может привести к какому-то результату. Недостатки данной операции: продолжительность послеоперационного периода и анкилоз сустава. Если одновременно имеет место костный или сухожильный процессы, то на трехчленных пальцах показано вычленение. Большинство авторов подчеркивает большие недостатки резекции сустава,упомя-нутые и нами, и считают ее целесообразной только при суставном панариции большого пальца.
Если возраст больного превышает 50 лет, в случаях, когда суставной панариций осложнен костным панарицием и терапия антибиотиками не приводит к никакому улучшению, Зегессер рекомендует срочную ампутацию пальца и закрытие культи волярным лоскутом. Последний фиксируется к коже двумя швами, и полное заживление раны наступает через 14 дней. При заболевании большого пальца следует применять консервативный метод лечения.
Читайте также:


