Вертеброгенно-сосудистая миелопатия с нижним парапарезом
Общие сведения
Миелопатия спинного мозга — это тяжелый соматический синдром, обобщающий различные по этиологическому признаку поражения спинного мозга, сопутствующий многочисленным патологическим процессам и проявляющийся нейродегенеративными изменениями в отдельных спинномозговых сегментах имеющий, как правило, хроническое течение.
Миелопатия всегда возникает вследствие различных патологических нарушений в организме (осложнение дегенеративно-дистрофических заболеваний позвоночника, травм и опухолей позвоночного столба, патологий сосудистой системы, токсического воздействия, соматических заболеваний и инфекционных поражений).
В зависимости от этиологического фактора, т.е. от заболевания, ставшего предпосылкой развития миелопатии, при постановке диагноза указывается эта болезнь/патологический процесс, например, сосудистая, диабетическая, компрессионная, алкогольная, вертеброгенная, ВИЧ-ассоциированная миелопатия и др., то есть таким образом указывается на происхождение синдрома (природу поражения спинного мозга). Очевидно, что при разных формах миелопатии спинного мозга лечение будет существенно отличаться, поскольку необходимо воздействие на основную причину, которая вызвала соответствующие изменения. По МКБ-10 миелопатия кодируется G95.9 (Болезнь спинного мозга неуточненная).
Достоверно точной информации о частоте встречаемости в целом миелопатии нет. Существует лишь информация о некоторых наиболее распространенных причинах ее формирования. Так в США ежегодно происходит от 12 до 15 тысяч травм спинного мозга, а у 5%-10% пациентов со злокачественными опухолями существует высокая вероятность метастазов в эпидуральное пространство позвоночника, что является причиной более 25 тысяч случаев миелопатии в год.
Некоторые виды миелопатии являются относительно редкими (сосудистая миелопатия), другие (цервикальная спондилогенная миелопатия) встречается у почти 50% лиц мужского пола и 33% у женщин в возрасте после 60 лет, что обусловлено выраженностью дегенеративных изменений в структурах позвоночного столба и нарастание проблем со стороны сосудистой системы, характерных для людей пожилого возраста. Наиболее часто поражается шейный и поясничные отделы позвоночника и значительно реже встречается миелопатия грудного отдела позвоночника.
Патогенез
Патогенез развития миелопатии существенно различается в зависимости от заболевания, вызвавшего тот или иной вид миелопатии. Во множестве случаев патологические процессы, лежащие в основе развития заболевания, локализуются вне спинного мозга и рассмотреть их в пределах одной статьи не представляется возможным.
Классификация
В основу классификации положен этиологический признак, в соответствии с которым выделяются:
- Вертеброгенная (дискогенная, компрессионная, спондилогенная) — может быть обусловлена, как травмами позвоночника (посттравматическая), так дегенеративными изменениями в позвоночном столбе (смещение позвонков, остеохондроз, спондилез с выраженным разрастанием остеофитов, стеноз спинномозгового канала, грыжа межпозвоночного диска и др.).
- Дисциркуляторная (ишемическая) — сосудистая, атеросклеротическая, дисциркуляторная, развивается вследствие медленно прогрессирующей хронической недостаточности (ишемии) спинномозгового кровообращения.
- Инфекционная — развивается под воздействием патогенной микрофлоры (энтеровирусы, вирус герпеса, бледная трепонема) и часто является следствием септицемии, пиодермии, остеомиелита позвоночника, СПИДа, болезни Лайма и др.
- Миелопатии, вызванные различного рода интоксикациями и физическими воздействиями (токсические миелопатии; лучевая миелопатия).
- Метаболическая — обусловлена метаболическими расстройствами и осложнением эндокринных заболеваний.
- Демиелинизирующая. В ее основе лежат патологические процессы, вызывающие разрушение (демиелинизацию) миелиновой оболочки нейронов, что приводит к нарушению процессов передачи импульсов между нервными клетками спинного и головного мозга (рассеянный склероз, болезнь Бало, болезнь Канавана и др.).
По локализации патологического процесса выделяется:
- Миелопатии шейного отдела позвоночника (син. цервикальная миелопатия).
- Миелопатии грудного отдела позвоночника.
- Миелопатии поясничного отдела.
Причины
К основным причинам развития миелопатий относятся:
- Компрессия (сдавливание), возникающая в результате травм позвоночника со смещением позвоночных сегментов, спондилолистеза, спондилеза, первичной/метастатической опухоли спинного мозга, эпидурального абсцесса и гематомы, субдуральной эмпиемы, грыжи межпозвонкового диска, туберкулезного спондилита, подвывиха в атлантоаксиальном сочленении, вторичного спаечного процесса и др.
- Нарушение кровообращения в спинном мозге, обусловленное вышеперечисленными причинами, так и различного рода сосудистой патологией, которая формирует медленно прогрессирующую хроническую недостаточность кровоснабжения: атеросклероз, эмболии, тромбозы, аневризма, венозный застой, развивающимся вследствие сердечно-легочной/сердечной недостаточности, сдавление венозных сосудов на различных уровнях позвоночника.
- Воспалительные процессы с локализацией в спинном мозге, обусловленные патогенной микрофлорой, травмой или в силу других обстоятельств (спинальный арахноидит, туберкулез, болезнь Бехтерева, миелит и др.).
- Нарушение процессов метаболизма в организме (гипергликемия при сахарном диабете).
Несмотря на многообразие причин, основной предпосылкой формирования миелопатии принято считать прогрессирующий длительно протекающий остеохондроз (вертеброгенная, дискогенная, компрессионная, дегенеративная миелопатия).
Симптомы
Симптомы миелопатии варьируют в широком диапазоне в зависимости от причин заболевания, уровня поражения, тяжести состояния, характера патологического процесса (острый/хронический). К общим симптомам относятся:
- Постоянный/возникающий при движении интенсивный болевой синдром в спине ноющего/тупого характера.
- Онеменение верхних/нижних конечностях, слабость, нарушения мелкой моторики (при застегивании одежды, письме и др.).
- Снижение в различной степени температурной и болевой чувствительности, появление дисфункции тазовых органов (мочеиспускания).
- Развитие сочетанных спастических парезов и параличей, вызывающих нарушения походки.
Из всего многообразия видов миелопатий рассмотрим лишь несколько, наиболее часто встречающихся в тех или иных отделах позвоночника.
Шейная спондилогенная миелопатия относится к одной из частых причин дисфункции спинного мозга нетравматического характера у людей старшего возраста с развитием спастического тетра- и парапареза. Ведущим патофизиологическим механизмом этого заболевания является ишемия спинного мозга, обусловленная его компрессией с нарастающими дегенеративными процессами структур шейного отдела позвоночного столба (фото ниже).
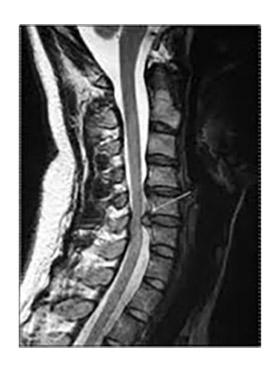
Симптомы отражают нарушения функции верхнего мотонейрона, поражение задних столбов спинного мозга и пирамидных трактов. Градация выраженности нарушения во многом определяется конкретным механизмом развития миелопатии. Так, при компрессионном характере поражении шейного отдела отмечается сочетанность нижнего спастического парапареза и спастико-атрофического пареза рук.
При этом, характерно их изолированное проявление или преобладание расстройств двигательных над чувствительными. Основными жалобами являются: боль в руках с латеральной/медиальной стороны, затруднения при выполнении тонких движений, парестезии в руках, слабость и неловкость в ногах, нарушение походки, развитие нейрогенного мочевого пузыря.
Пирамидный синдром характеризуется несимметричным спастическим тетрапарезом в руках, что обусловлено поражением глубоких пирамидных проводников, отвечающих за верхние конечности. Атрофический синдром проявляется слабостью в мышцах верхних конечностей, атрофиями и фибриллярными подергиваниями, низкими сухожильными рефлексами верхних конечностей.
Цервикальная миелопатия при сосудистом варианте развития миелопатии (сосудистая миелопатия шейного отдела) характеризуется более выраженными и распространенными по длиннику двигательными спинальными сегментарными расстройствами, сочетающихся с ишемией структур входящих в бассейн кровоснабжения передней спинальной артерии (фасцикуляция мышц, отсутствие/снижение рефлексов на руках, амиотрофии).
Наиболее часто встречается дискогенная миелопатия поясничного отдела напрямую обусловленная повреждением межпозвоночного диска, являющейся одним из осложнений остеохондроза позвоночника у пациентов в возрасте после 45 лет и характеризуется хроническим течением. Реже причиной дискогенной миелопатии являются травмы позвоночника и для такой патологии характерно крайне острое течение.
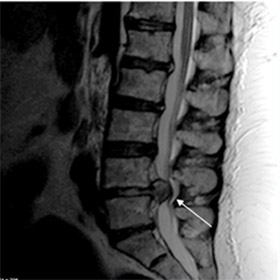
Развитие заболевания обусловлено дегенеративными изменениями в межпозвоночном диске, которые приводят к растяжению/разрыву фиброзного кольца диска и к отрыву его периферических волокон от тел позвонков. Как следствие происходит смещение диска в заднелатеральном направлении, что и приводит к компрессии спинного мозга и прилегающих кровеносных сосудов (фото ниже).
В симптоматике дискогенной поясничной миелопатии наиболее часто встречаются интенсивная радикулярная боль, парезы дистальных отделов ног, снижение мышечной силы ног, нарушение функции органов таза и снижение чувствительности в сакральных сегментах.
Дискогенная миелопатия может осложняется спинальным инсультом (острым расстройством кровообращения) с развитием синдрома трансверзального поражения спинного мозга, для которого характерны сочетание спинальных параличей нижних конечностей с тазовыми нарушениями и глубокой циркулярной гипестезией.
Анализы и диагностика
В основе диагностики миелопатий мануальный осмотр, проверка чувствительности/рефлексов в определенных точках и инструментальные методы исследования, включающие:
- Обзорную/прицельную рентгенографию позвоночного столба в нескольких проекциях.
- Электронейрограмму.
- Компьютерную томографию.
- Магнитно-резонансную томографию.
- Контрастные методы исследования (дискография, пневмомиелография, миелография, веноспондилография, эпидурография).
При необходимости (подозрение на отравление тяжелыми металлами, дефицит витамина В12) назначаются лабораторные исследования. При подозрении на инфицирование проводится спинномозговая пункция.
Лечение
Поскольку миелопатия является обобщенным термином универсальное (стандартизованое для всех случаев) лечение отсутствует, и лечебная тактика определяется в каждом конкретном случае в зависимости от причин, лежащих в основе развития миелопатии. Из общих при принципах лечения можно отметить:
- Для купирования болевого синдрома, уменьшения отека и снижения воспалительного процесса назначаются нестероидные противовоспалительные препараты (Индометацин, Ибупрофен, Ортофен, Диклофенак, Мелоксикам и др.). При сильно выраженной боли, обусловленной сдавлением нервных корешков, назначаются стероидные гормоны (Преднизолон, Дексаметазон и др.).
- Для снятия спазма мышц и уменьшения ощущений назначаются миорелаксанты (Мидокалм, Сирдалуд, Баклосан, Толперизон).
- С целью защиты тканей от гипоксии и нормализации метаболизма используются Актовегин, Церебролизин, Пирацетам и др.
- При наличии инфекции назначаются антибактериальные препараты с учетом чувствительности возбудителя заболевания.
- При необходимости — препараты, восстанавливающие хрящевую ткань (Глюкозамин с хондроитином, Алфлутоп, Артифлекс Хондро, Румалон и др.).
- При ишемической миелопатии назначаются сосудорасширяющие препараты (Папаверин, Кавинтон, Но-Шпа, и нейропротекторы (Глицин, Луцетам, Гамма-аминомасляная кислота, Ноотропил, Гаммалон и др. Для нормализации кровообращения в мелких сосудах и реологических свойств крови — Трентал, Танакан, Пентоксифиллин.
- Для укрепления иммунитета назначаются витаминно-минеральные комплексы или витамины В1 и В6.
Войти через uID
ДИСЦИРКУЛЯТОРНАЯ (ИШЕМИЧЕСКАЯ) МИЕЛОПАТИЯ
Определение
Под дисциркуляторной миелопатией (хронической недостаточностью спинномозгового кровообращения) понимается медленно прогрессирующее нарушение функций спинного мозга (преимущественно двигательных) спондилогенного, атеросклеротического или смешанного генеза.
В клиническом плане целесообразно выделять шейную ишемическую миелопатию и значительно реже встречающуюся хроническую ишемию спинного мозга нижнегрудной и поясничной локализации.
Этиопатогенез
1. При цервикальной ишемической миелопатии:
— врожденная узость спинномозгового канала (наблюдается у половины больных);
— остеохондроз шейного отдела позвоночника (у всех больных). При этом основной патогенетический фактор — грыжи (чаще множественные), в 60% случаев с компрессией спинного мозга (по данным МРТ). У 18 % больных постоянная или динамическая (при движениях позвоночника) компрессия возникает в случае задних остеофитов тел позвонков, оссификации задней продольной связки (9 % больных), аномалии развития позвоночника, гипертрофии желтой связки, патологической подвижности в позвоночном сегменте;
— в качестве дополнительного фактора учитывается атеросклероз аорты, сосудов, участвующих в кровоснабжении шейного отдела спинного мозга.
2. При хронической миелоишемии в нижнем артериальном бассейне:
— атеросклероз аорты и ее ветвей; окклюзия собственно спинальных артерий наблюдается очень редко;
— артерио-венозная мальформация спинного мозга с хронической гипоксией ткани мозга, иногда вследствие тромбирования дренирующих вен (при синдроме Фуа-Алажуанина);
— стеноз поясничного отдела позвоночника;
— нарушение метаболизма нейротрансмиттеров, дефицит витаминов группы В (особенно В12);
— возрастные изменения спинного мозга с уменьшением количества нейронов в передних рогах;
— паранеопластический генез (рак органов брюшной полости, чаще лимфома, рак легкого).
Клиника и критерии диагностики шейной ишемической миелопатии
1. Анамнез:
— возраст начала заболевания от 40 до 60 лет, в 70 % случаев — у лиц физического труда и значительно чаще у мужчин;
— в прошлом эпизоды цервикалгии, корешковые боли шейной локализации. В начале заболевания часто похудание мышц кистей рук, затем слабость в ногах.
3. Данные дополнительных исследований:
— рентгенография. Определение сагиттального диаметра позвоночного канала (патогенетически значимо сужение до 10 мм и менее). Выявление признаков остеохондроза, существенных для развития цервикальной ишемической миелопатии. Целесообразна функциональная рентгенография в положении максимального сгибания и разгибания позвоночника. Обнаружение оссификации задней продольной связки (очевидно, является местным проявлением диффузного идиопатического гиперостоза скелета). Рентгеноконтрастное исследование: пневмомиелография, миелография с позитивными контрастами (применяется при невозможности использовать КТ и особенно МРТ);
— КТ: выявление патологии костных структур, остеофитов, оссифицированной задней продольной связки;
— МРТ — наиболее информативный метод, используемый при диагностике шейной ишемической миелопатии. Обеспечивает выявление пролапсов дисков, в том числе секвестрировавшихся и множественных (лучше на Тг-взвешенных томограммах), остеофитов. Одновременно дает информацию о состоянии спинного мозга и субарахноидального пространства на всем протяжении шейного отдела позвоночника. Позволяет оценить степень компрессии спинного мозга грыжей.
— ЭМГ и ЭНМГ объективизируют сегментарное поражение спинного мозга, в первую очередь передних рогов; помогают судить о распространенности процесса по длиннику и поперечнику спинного мозга (особенно важно при дифференциальной диагностике с БАС).
Течение и прогноз
Характерно прогрессирующее течение с непрерывным или ступенеобразным ухудшением. Темп нарастания симптоматики во многом зависит от степени компрессии спинного мозга. При выраженной или умеренной компрессии двигательные нарушения достигают значительной степени в первые 1,5—2 года болезни. Иногда спинальные нарушения развиваются подостро. Отчетливое прогрессирование в течение 1—2 лет может замедляться, а затем вновь сменяться ухудшением (особенно у пожилых больных). Возможна и относительная стабилизация процесса на несколько лет (20—30 % случаев). В целом заболевание протекает относительно доброкачественно, урологические осложнения редки. При суждении о клиническом и трудовом прогнозе необходимо учитывать и результаты хирургического лечения, которое в большинстве случаев эффективно.
Дифференциальный диагноз
Наиболее важен со следующими заболеваниями:
1. Опухоль спинного мозга. Ошибки возможны при отсутствии онкологической настороженности, в случае медленного темпа формирования неврологического дефекта у больных с доброкачественной экстрамедуллярной, реже интрамедуллярной опухолью. Необходимы люмбальная пункция, контрастное исследование, хотя наиболее целесообразна MPT-диагностика.
2. Спинальная форма рассеянного склероза. Трудности дифференциации наибольшие при развитии ишемической миелопатии до 40 лет, медленно прогрессирующем течении с периодами стабилизации, при отсутствии экстрамедуллярной симптоматики у больных рассеянным склерозом в течение первого года заболевания. Имеет значение переоценка роли компрессии спинного мозга грыжей диска, обнаруженной на МРТ. В связи с этим необходимо сочетанное MPT-исследование головного и спинного мозга с целью выявления церебральных очагов демиелинизации.
3. БАС. Несмотря на сходную клиническую картину реальная необходимость дифференциального диагноза возникает редко, при небольшом сроке наблюдения больного. Наличие дискогенной компрессии спинного мозга на МРТ не противоречит диагнозу истинного БАС при характерной клинической картине заболевания.
4. Переднероговая форма сирингомиелии.
5. Спастическая параплег ия Штрюмпелля и некоторые дегенеративно-дистрофические заболевания спинного мозга, например восходящий спинальный гемипарез (синдром Миллса).
Клиника и критерии диагностики хронической миелопатии нижнегрудной и поясничной локализации
1. Анамнез:
— возраст больных обычно после 60 лет;
— в прошлом приступы миелогенной перемежающейся хромоты и (или) медленно прогрессирующая слабость в ногах, эпизоды падения;
— дисциркуляторная энцефалопатия, чаще в вертебральнобазилярном бассейне, повторные церебральные инсульты;
— инфаркты миокарда;
— атеросклероз сосудов нижних конечностей;
— злокачественные опухоли внутренних органов, в том числе оперированные;
— сахарный диабет.
2. Соматическое обследование — диагностика атеросклероза аорты и периферических сосудов, злокачественного новообразования.
3. Неврологическое исследование:
— двигательные нарушения (постепенно нарастающий нижний парапарез — центральный или смешанный); иногда спастичность преобладает над снижением мышечной силы;
— тазовые нарушения центрального или периферического характера;
— чуствительные расстройства представлены парестезиями, сегментарной или проводниковой гипестезией, сенситивной атаксией;
4. Данные дополнительных исследований:
— рентгенография позвоночника;
— МРТ позвоночника и спинного мозга — выявление артерио-венозных мальформаций, атрофии спинного мозга с целью дифференциальной диагностики;
— общий анализ, глюкоза, липиды крови.
Течение и прогноз
Типично прогрессирующее течение на протяжении 10—15 лет, нередко с периодами временной стабилизации. Факторы, провоцирующие прогредиентность: эпизодическое или постоянное физическое перенапряжение, длительная ходьба, инфаркт миокарда и другие причины нарушения общей гемодинамики; спинальная травма и др. Нередки транзиторные миелоишемии, иногда картина медленно прогрессирующего спинального инфаркта. Летальный исход чаще вследствие интеркурентных заболеваний, церебрального сосудистого эпизода.
Принципы терапии больных с дисциркуляторной (ишемической) миелопатией
1. Независимо от локализации и этиопатогенетических факторов: медикаментозная терапия, направленная на улучшение микроциркуляции в спинном мозге, нормализацию реологических свойств крови. Назначаются препараты, улучшающие микроциркуляцию, ноотропы, витамины; с учетом состояния мышечного тонуса — миорелаксанты. Показана гипербарическая оксигенация, массаж, ЛФК.
2. У больного цервикальной ишемической миелопатией:
1) ортопедическое лечение (фиксация шейного отдела позвоночника съемным воротником Шанца в течение 2—3 месяцев);
2) определение показаний к хирургическому лечению: компрессия спинного мозга по данным МРТ; неуклонно прогрессирующее течение с отчетливыми двигательными нарушениями. Лучших результатов операции удается достигнуть в случае, если длительность заболевания не превышает одного года;
3) Восстановительное лечение и реабилитация в послеоперационном периоде.
Медико-социальная экспертиза Критерии ВУТ
1. На время обследования и лечения (желательно стационарного) в начальной стадии заболевания (продолжительность ВН —1—2 месяца).
2. При ухудшении состояния: 1) период обострения с отчетливой прогредиентностью у больных цервикальной ишемической миелопатией; 2) прогрессирование в связи с декомпенсацией на фоне нарушения общей гемодинамики (инфаркт миокарда), физическим перенапряжением и другими факторами у пациентов с хронической миелопатией в нижнем сосудистом бассейне (продолжительность ВН не менее 1—2 месяцев с учетом причины, способствующей нарастанию неврологической симптоматики).
3. Медленно прогрессирующий инфаркт на фоне дисциркуля- торной и ишемической миелопатии (ВН не менее 3 месяцев с учетом прогноза).
4. После операции по поводу цервикальной ишемической миелопатии: ВН не менее 3 месяцев при дискэктомии без последующего спондилодеза или ламинэктомии и до 6—8 месяцев после операции переднего спондилодеза с дискэктомией.
Противопоказанные виды и условия труда и характеристика ограничения жизнедеятельности
В основном аналогичны больным в резидуальном периоде спинального инсульта. Они определяются основным неврологическим синдромом — нарушением двигательных функций. При этом следует учитывать меньшую частоту и выраженность тазовых нарушений, редкость сенситивной атаксии. Вместе с тем относительно часто наблюдается парез дистального отдела верхних конечностей с нарушением функции схвата, удерживания предметов, невозможностью тонких точных движений пальцами. В связи с этим затрудняется самообслуживание, делается невозможной работа во многих профессиях, требующих участия верхних конечностей (оператор ЭВМ, слесарь, сборщик, гравер и мн. др.).
Трудоспособные больные:
1. Длительная (несколько лет) стабилизация процесса у больных цервикальной ишемической миелопатией при условии рационального трудоустройства.
2. Хорошие результаты оперативного лечения — после медицинской, а при необходимости и трудовой реабилитации (у больных с ишемической миелопатией).
3. Начальные проявления благоприятно протекающей хронической миелопатии в нижнем сосудистом бассейне без сопутствующей церебральной сосудистой патологии при незначительном ограничении жизнедеятельности и рациональном трудоустройстве (в необходимых случаях с ограничениями по рекомендации ВК).
Показания для направления на БМСЭ
1. Выраженные стойкие нарушения функций спинного мозга.
2. Длительная (более 4 месяцев) ВУТ при прогрессирующем течении заболевания и неблагоприятном прогнозе.
3. Начальные проявления ишемической миелопатии при наличии противопоказанных факторов в трудовой деятельности, способствующих прогрессированию заболевания.
Необходимый минимум обследования при направлении на БМСЭ
1. Рентгенография позвоночника (желательно функциональная), миелография (если производилась).
2. МРТ и (или) КТ позвоночника и спинного мозга.
3. ЭМГ, ЭНМГ.
4. Клинические анализы крови, мочи.
5. ЭКГ.
Критерии инвалидности
III группа: умеренное ограничение жизнедеятельности у больных с двигательными нарушениями, расстройством функции тазовых органов, иногда в сочетании с сенситивной атаксией (по критериям нарушения способности к передвижению и трудовой деятельности первой степени).
II группа: а) выраженные двигательные нарушения (спастический нижний, смешанный верхний парапарез, тетрапарез), значительная дисфункция тазовых органов, сенситивная атаксия, приводящие к выраженному ограничению жизнедеятельности;
б) неуклонная прогредиентность заболевания или повторные обострения при прогрессирующем течении даже в случае умеренно выраженного нарушения функций в связи с неблагоприятным прогнозом;
в) сопутствующая соматическая патология и (или) нарастание выраженности ДЭ, особенно протекавшей с ПНМК, или последствия церебрального инсульта даже с умеренно выраженным нарушением функции (по критериям ограничения способности к передвижению, трудовой деятельности второй степени).
I группа: нижняя параплегия, резко выраженный парапарез или тетрапарез, значительные двигательные нарушения в сочетании с сенситивной атаксией и дисфункцией тазовых органов; сочетание парезов с выраженной церебральной патологией (ДЭ III стадии, последствия инсульта, деменция) вследствие значительно выраженного ограничения жизнедеятельности (по критериям нарушения способности к передвижению и самообслуживанию третьей степени).
После наблюдения в течение 5 лет II или I группа определяется без срока переосвидетельствования.
Вертеброгенная миелопатия – заболевание позвоночника, возникающее вследствие нарушения его функции. Оно может быть врожденным или приобретенным. Провоцирующими факторами патологии считаются межпозвоночные грыжи и остеохондроз. В основном болезнь затрагивает область груди и шеи. Она бывает острого и хронического течения.
- Симптомы вертеброгенной миелопатии
- Причины
- Диагностика
- К какому врачу обратиться
- Лечение вертеброгенной миелопатии
- Осложнения
- Профилактика вертеброгенной миелопатии
Симптомы вертеброгенной миелопатии
Заболевание характеризуется следующими симптомами:
- усиление рефлексов;
- мышечная слабость в конечностях;
- нарушение координации;
- боль, не проходящая после приема обезболивающих средств;
- нарушение моторики рук;
- изменение подвижности в пораженном отделе позвоночника;
- повышенная температура тела;
- общее недомогание;
- нарушение кровообращения;
- озноб.
Многие пациенты жалуются на проблемы с пищеварением и задержку мочеиспускания.
Причины
Вертеброгенная шейная миелопатия возникает на фоне таких причин:
- ущемление спинного мозга — сопровождается онемением туловища и конечностей, слабостью мышц и бессилием, болью в шее и ограничением подвижности;
- смещение позвонков — вызывает боль, насморк, боль в шее и ушах, бессонницу и хроническую усталость;
- межпозвоночная грыжа — характеризуется болью в спине, усиливающейся при ходьбе или поднятии тяжестей, частыми приступами головокружения, высоким артериальным давлением и онемением рук;
- инфекции;
- опухоли;
- остеохондроз;
- аномалии развития позвоночника;
- врожденные дефекты сосудов;
- воспаление спинного мозга;
- травмы;
- радиоактивное облучение.
В редких случаях вертеброгенная миелопатия появляется после хирургической операции на области позвоночника. Острая стадия заболевания возникает после механического повреждения при падении с высоты или дорожно-транспортном происшествии.
Диагностика
В первую очередь врач проводит пальпацию болезненных участков и тестирует чувствительность кожного покрова, мышечной силы и сухожильных рефлексов. Для выявления вертеброгенной миелопатии обязательно следует выполнить компьютерную томографию и МРТ.
При подозрении на наличие новообразований или чтобы понять, имеется ли сужение позвоночного канала, потребуется проведение миелографии. Чтобы проверить прохождение электрического возбуждения по периферическим нервам и спинному мозгу, назначают электромиографию. Обнаружить наличие инфекции или аутоиммунных патологий спинного мозга можно с помощью анализа крови. Лечением вертеброгенной миелопатии занимается врач-травматолог. В некоторых случаях могут потребоваться консультации ортопеда, невролога и хирурга.
Для диагностики вертеброгенной миелопатии в сети клиник ЦМРТ используют такие методы:







К какому врачу обратиться
Если симптомы миелопатии появились после травмы, запишитесь на прием к травматологу. При долго текущем остеохондрозе или спондилезе обратитесь к ортопеду. При необходимости врач может привлечь невролога или проводить к хирургу, который проведет операцию. В реабилитации часто участвуют мануальный терапевт, физиотерапевт, специалист по ЛФК и лечебному массажу.

Ортопед • Стромально-васкулярная фракция
Стаж 12 лет

Ортопед • Стромально-васкулярная фракция
Стаж 24 года
Физиотерапевт
Стаж 34 года

Ортопед • Стромально-васкулярная фракция
Стаж 7 лет

Ортопед • Стромально-васкулярная фракция
Стаж 6 лет

Ортопед
Стаж 12 лет

Невролог • Мануальный терапевт
Стаж 10 лет

Невролог
Стаж 12 лет
Невролог
Стаж 21 год
Невролог • Иглорефлексотерапевт
Стаж 14 лет
Массажист
Стаж 7 лет
Массажист • Мануальный терапевт
Стаж 7 лет

Ортопед
Стаж 25 лет

Невролог • УЗД • Мануальный терапевт
Стаж 19 лет
Невролог
Стаж 13 лет
Массажист
Стаж 32 года
Массажист
Стаж 4 года

Невролог
Стаж 39 лет
Ортопед
Стаж 5 лет

Невролог • Мануальный терапевт
Стаж 10 лет
Невролог
Стаж 18 лет

Невролог
Стаж 8 лет

Мануальный терапевт • Реабилитолог
Стаж 8 лет

Массажист
Стаж 8 лет

Невролог
Стаж 6 лет

Массажист • Реабилитолог
Стаж 30 лет

Ортопед • Невролог
Стаж 24 года

Физиотерапевт
Стаж 32 года

Невролог
Стаж 32 года

Мануальный терапевт • Массажист
Стаж 6 лет
Ортопед
Стаж 25 лет
Невролог
Стаж 34 года
Невролог
Стаж 29 лет

Мануальный терапевт
Стаж 15 лет

Ортопед
Стаж 3 года
Лечение вертеброгенной миелопатии
Пациенту при вертеброгенной миелопатии в течение курса лечения врач назначает носить ортопедический воротник Шанца. Его действие направлено на то, чтобы временно разгрузить шейный отдел позвоночника. С помощью воротника можно устранить боль и обеспечить удобство. Носить его необходимо по несколько часов в день. Также полезными окажутся физиотерапевтические процедуры для укрепления мышц шеи. Пациент должен выполнять лечебную гимнастику, но только не в период обострения.
Медикаментозная терапия включает прием нестероидных противовоспалительных препаратов. В первые дни лечения лекарства используют в виде раствора для инъекций, далее его разрешается принимать в форме таблеток. Также эффективно применять миорелаксанты. Они снимают напряжение мышечной ткани, вызывающей болевые ощущения. Такие лекарства используются только в условиях стационара, поскольку они имеют множество противопоказаний и побочных действий.
Если консервативное лечение не помогло, то потребуется хирургическое вмешательство. В ходе операции хирург может удалить пораженные диски или установить искусственные.
Лечить вертеброгенную миелопатию можно с помощью физиотерапевтических процедур. К самым эффективным относятся грязелечение, радоновые и солевые ванны, электрофорез и парафинотерапия. Мануальная терапия направлена на вправление позвонков.
Для лечения вертеброгенной миелопатии в сети клиник ЦМРТ применяют разные методы:
Читайте также:


