Советы ревматолога при подагре
Приступая к купированию подагрических атак, необходимо понимать, что терапия патологии требует разных подходов. Лечебная тактика выстраивается индивидуально с учетом патогенеза, степени прогрессирования болезни и выраженности клинических форм, факторов со стороны пациента.
Быстрое и эффективное лечение при подагре в период обострения в домашних условиях предусматривает воплощение фармакологических методов воздействия в комбинации с ЛФК, диетой, массажем.
Симптомы приступа подагры в период обострения

Подагра – ревматическая патология, характеризующаяся отложением кристаллов моноуратов натрия в суставах, затем в почках. В основе развития болезни лежат метаболические расстройства, вызванные повышенным синтезом пуринов, ослабленной работой почек, и ведущие к аккумуляции мочевой кислоты и ее производных (гиперурикемии).
Факторами, провоцирующими накопление уратов, являются сахарный диабет, высокое артериальное давление, почечная недостаточность, псориаз, заболевания крови. Подагра часто возникает у людей с избыточным весом, имеющих генетическую предрасположенность, на фоне приема алкоголя и большого количества животного белка, терапии диуретиками, противоопухолевыми препаратами.
Для классического приступа подагры свойственна острая, внезапно начинающая боль в ночные или утренние часы, с преимущественной локализацией в зоне плюснефалангового сустава 1-го пальца стопы. Возможно также поражение локтевого, коленного, голеностопного, тазобедренного сустава, позвоночного столба.
Справка! Появление болевого синдрома сопоставляют с наличием провоцирующих факторов: употреблением крепких спиртных напитков, жирной пищи, травмами, переохлаждением, воздействием высоких температур.
Основными клиническими проявлениями, по которым можно судить о рецидиве подагры, являются следующие классификационные критерии:
- Блеск и гиперемия кожи над пораженным суставом.
- Отечность и припухлость.
- Подагрические узлы (тофусы).
- Болезненность при пальпации.
- Ограничение подвижности сустава, возможна контрактура, атрофия мышц.
Часть больных, особенно преклонного возраста, в период обострения подагры испытывает слабость, повышенную утомляемость, суставные и головные боли, субфебрильную температуру.
Сколько длится приступ подагры? Разрешение симптомов с полным восстановлением функционала элементов опорно-двигательного аппарата происходит в промежутке от 3 до 10 дней. Следующая подагрическая атака может развиваться через несколько месяцев, возможно лет. По мере прогрессирования патологии частота эпизодов будет увеличиваться, а период времени между ними сокращаться.
Лечение подагры при обострении

Итак, возник приступ подагры, что делать? Комплексная терапия начинается с коррекции и обучения пациента правильному образу жизни: снижения массы тела, диеты, исключающей потребление алкоголя, подслащенных напитков, продуктов животного происхождения.
Первой линией лечебно-реабилитационных мероприятий, направленных на купирование приступа подагры, будут нестероидные противовоспалительные препараты, противоподагрические средства, глюкокортикостероиды. Выбор, чем снять воспаление при подагре (конкретного медикамента), должен учитывать наличие или отсутствие противопоказаний, профиль безопасности лекарственного продукта, и обсуждаться с врачом.
К лучшему клиническому результату приводит комбинация фармакологических и нефармакологических подходов. Продлить период ремиссии помогают физиопроцедуры, регулярные умеренные физические нагрузки. В качестве вспомогательных методов восстановления могут рекомендоваться рецепты нетрадиционной медицины.
Медикаментозное лечение подагры в период обострения ставит целью быстро и безопасно купировать подагрические атаки в дебюте заболевания, и предупредить рецидивы, хронизацию патологии. Терапию начинают с нестероидных противовоспалительных препаратов.
Справка! За счет разнообразия лекарственных форм они удобны в применении. Лучше всего действуют при раннем назначении. Лечение начинают с высоких доз для получения анальгезирующего эффекта, далее дозировку снижают, вплоть до полного прекращения.
Принцип воздействия обращен на торможение синтеза простагландинов в воспалительном очаге. Уменьшение концентрации физиологических активных веществ проявляется в обезболивающем и противовоспалительном действии. НПВП дополнительно обладают жаропонижающими и антиагрегантными способностями. По причине высокой гастротоксичности НПВП длительно не используют.

В зависимости от выраженного суставного синдрома в таблетках чаще назначают:
Абсолютными противопоказаниями применения местных форм является нарушение целостности кожных покровов в месте нанесения, высокая чувствительность к компонентам лекарства. С осторожностью рекомендовано применять в пожилом и детском возрасте, при грудном вскармливании и беременности.
В течение 12 часов после приема состояние пациента нормализуется. При суточной норме 1-2 мг уменьшается вероятность развития подагрических атак. С профилактической целью препарат назначают курсом 3 месяца.
При наличии абсолютных противопоказаний или неэффективности НПВП рассматривается вопрос о включении в протокол лечения глюкокортикостероидов. Их доставка в организм происходит в виде внутрисуставных, внутримышечных инъекций или пероральным способом.
Альтернативная медицина предлагает разнообразие рецептов с использованием компонентов натурального происхождения, обладающих противовоспалительными и анальгезирующими способностями.
Как и чем снять и облегчить боль и отек при подагре на ногах:
![]()
Теплые ванны для конечностей с добавлением 1 ч.л морской соли и 3 капель йода из на 1 л воды.- Компресс из сырого картофеля. Корнеплод измельчить с помощью терки, мясорубки или блендера, зафиксировать повязкой над пораженным суставом.
- Листья крапивы замочить на несколько минут в горячей воде, приложить на место локализации боли.
- Компресс из рыбного филе. Продукт закрепить над поверхностью поврежденного сустава. Оставить на ночь. Курс лечения – 10 дней.
- Мазь на основе сливочного масла и водки. Спирт предварительно фламбировать (поджечь). Соединить продукты в равных пропорциях. Наносить на предварительно очищенную кожу тонким слоем до полного всасывания.
Совет! Эффективное средство от подагры при острой боли – компресс из листьев лопуха, капусты.
С целью купирования подагрических атак для каждодневного питья можно приготовить травяной сбор, который включает в себя корень аира, листы шалфея и толокнянки, траву зверобоя. Полезно пить настои из бузины, крапивы, ромашки, семян льна, плюща. Приступ артрита помогает прекратить березовый сок.
С помощью коррекции дневного рациона можно привести в норму выработку мочевой кислоты, снизить вес (ожирение является облигатным фактором ревматической болезни). Питание должно быть дробным (небольшими порциями 5-6 раз в день).
Рекомендации по жесткому ограничению распространяются на пуриносодержащие продукты:
- рыбные и мясные бульоны;
- мясо и морепродукты;
- субпродукты (печень, почки, сердце);
- копчености, колбасные изделия;
- бобовые и овощные культуры (шпинат, цветную капусту, щавель, баклажаны, горох, фасоль);
- грибы;
- шоколад, какао;
- кофе.
Существенное влияние на рост мочевой кислоты оказывают крепкие спиртные напитки, пиво, подслащенная вода с высоким содержанием фруктозы, поэтому их потребление должно быть ограничено. Диета при подагре в период обострения предусматривает отказ от соли, специй, пряностей.
Совет! В терапии подагры не допускается голодание, так как дефицит пищевых продуктов, важных для поддержания жизни организма, создает предпосылки увеличения концентрации мочевой кислоты в плазме.
Что можно есть при обострении подагры? С уменьшением риска гиперурикемии и рецидива приступа артрита ассоциируется употребление следующих продуктов:
![]()
нежирной молочной и кисломолочной продукции (творога, молока, кефира, йогурта, сыра);- овощей и фруктов в ассортименте (моркови, огурцов, кабачков, томатов, слив, апельсин, груш, яблок), всех видов ягод, орехов;
- обезжиренной рыбы;
- овощных и ненасыщенных бульонов;
- мясо кролика.
В ограниченном количестве разрешаются яйца, баранина, говядина, сухое вино. Рекомендовано увеличить суточную норму воды до 3 литров. Употреблять жидкость можно в виде отваров, компотов, соков, морсов. Полезно выпивать в стуки до 1,5 л щелочной воды.
Почечную экскрецию мочевой кислоты увеличивает витамин С, высокие дозы которого содержит киви, облепиха, черная смородина, цитрусовые, ананас, манго, брусника, малина, помидор.
В ремиссионной стадии гиперурикемии рекомендованы физические методы лечения. Воздействие на организм природными факторами позволяет уменьшить лекарственную нагрузку, сократить сроки восстановления, повысить степень функционального состояния и здоровья.
Лечение подагры предусматривает выполнение парафиновых и грязевых аппликаций, УФ-облучения на область пораженного сустава. Облегчает болевой синдром калий-литий-электрофорез.
В качестве эффективного средства реабилитации рассматривается лечебная гимнастика. ЛФК рекомендована в период между обострениями после предварительного снятия отека, спазма.
К основным методам лечебной физкультуры относят:
- гимнастику;
- дозированную ходьбу;
- упражнения на тренажерах;
- утреннюю зарядку;
- акваэробику.
Способ восстановления и комплекс упражнений подбирает доктор индивидуально для конкретного пациента.
Смягчению болезненной симптоматики способствует массаж. Это совокупность приемов механического воздействия на участки тела над пораженными структурами с целью улучшения тонуса мышц, стимуляции обмена вещества, активизации экскреции солей мочевой кислоты, улучшения лимфо и –кровообращения.
Методик выполнения массажа существует широкое разнообразие, но основой для всех будет комбинация поглаживаний с разминанием и растиранием. Движения должны быть легкими, не вызывающими болевых ощущений.
Справка! Продолжительность первых манипуляций варьируется в пределах 15 минут. Постепенно время увеличивают до 30-40 минут. Количество сеансов зависит от степени прогрессирования болезни, основ терапии. В среднем для достижения положительного результата понадобится 15 процедур.
Как снять приступ подагры
Основным клиническим проявлением гиперурикемии выступает выраженный болевой синдром, который достигает максимума в течение 24 часов.
Чтобы быстро купировать боль и восстановить функциональность пациента, существует ряд стандартных действий, как быстро снять острый приступ подагры на ноге:
После того, как пациенту будет оказана первая помощь при подагре, следует посетить специалиста (ревматолога, вертебролога, ортопеда) с целью выбора дальнейшей лечебной тактики.
Возможные осложнения
Своевременное диагностирование и ранее начало лечения дает благоприятные прогностические результаты. При отсутствии терапевтического воздействия существует высокая вероятность хронизации патологии. Стойкая подагра может уничтожить хрящ и кость, спровоцировать необратимую деформацию суставов, стать причиной инвалидности.
Гиперурикемия имеет связь с развитием сердечной недостаточности, сахарного диабета, артериальной гипертензии. К частым осложнениям подагры необходимо отнести подагрическую нефропатию, остеопороз, ишемию, метаболический синдром.
Профилактика обострений и приступов

Предупредительной мерой новых рецидивов болезни будет соблюдение диеты, нормализация водно-солевого баланса, отказ от крепких спиртных напитков, соли, контроль массы тела, ношение удобной обуви.
Факторами, усугубляющими прогноз гиперурикемии, является мочекаменная болезнь, поражение крови, сахарный диабет, артериальная гипертензия, поэтому необходимо проводить полноценное лечение сопутствующих патологий на ранних стадиях.
Совет! Пациентам, у которых члены семьи страдают от подагры, рекомендовано контролировать уровень мочевой кислоты в организме.
Заключение
Несмотря на разнообразие лекарственных форм и немедикаментозных способов воздействия, вопрос, чем лечить обострение подагры, представляет многогранную проблему, решение которой требует междисциплинарного подхода.
Подагра – самое частое воспалительное заболевание суставов среди всех известных, в России ей страдают многие сотни тысяч, а возможно, и миллионы человек.
Причина подагры - высокий уровень мочевой кислоты в крови. Это состояние называется гиперурикемия, оно встречается еще чаще, чем заболевание, - у каждого пятого-шестого взрослого человека.
Основными симптомами подагры являются острые, внезапные приступы сильной боли и припухания в суставах (артрит).
В классических случаях внезапно, чаще ночью или рано утром, развивается резкая боль в одном суставе, чаще поражаются суставы нижних конечностей, прежде всего суставы 1-х пальцев стоп.
Приступ артрита развивается остро (в течение 12 часов боль становится максимальной), нарастая до нестерпимой, появляется выраженная припухлость пораженного сустава, обычно сопровождающаяся покраснением кожи над ним, наощупь сустав становится горячим. Движения в воспаленном суставе становятся практически невозможными так же, как и опора на пораженную конечность. Боль значительна и без движений, нередко ее усиление вызывает даже легкое касание сустава. Иногда подагра может вызывать поражение не одного, а сразу нескольких суставов.
В начале заболевания приступы могут купироваться в течение нескольких дней самостоятельно и хорошо отвечают на медикаментозную терапию. Интенсивность боли, как правило, настолько высока, что применение лекарственных препаратов необходимо. Если стаж заболевания невелик, то в период между приступами болевые ощущения обычно исчезают.
Если уровень мочевой кислоты будет оставаться повышенным приступы будут повторяться снова и снова, интервалы между сокращаться, в процесс будут вовлекаться новые суставы, возможно даже поражение позвоночника. Так же характерен сохраняющийся дискомфорт в суставах в межприступный период. Это хроническая подагра.
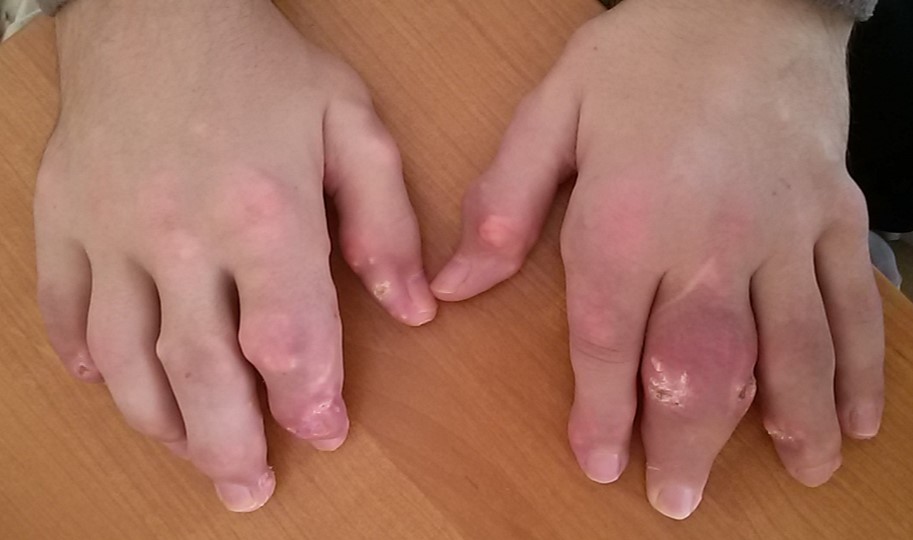
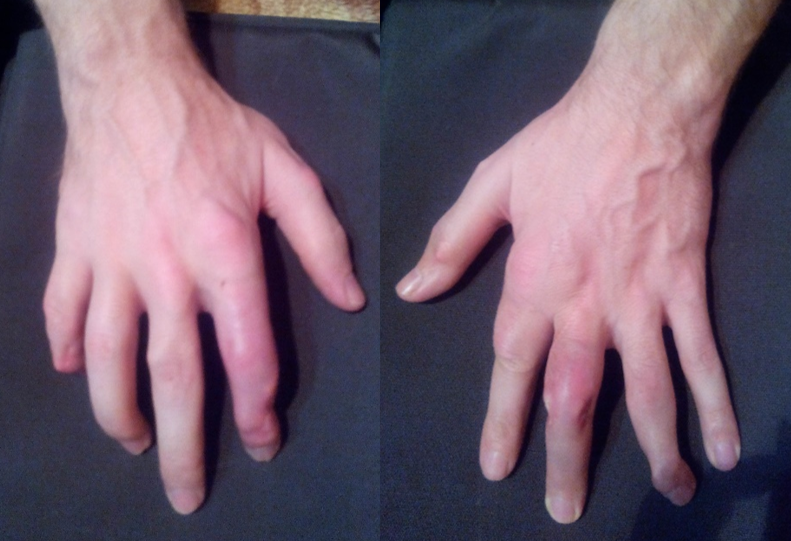
Могут формироваться тофусы – крупные отложения солей мочевой кислоты. Важно, что видимые – подкожные тофусы, это только верхушка айсберга, тофусы могут формироваться в костной ткани, разрушая её, а также во внутренних органах, нарушая их функцию.
Существует много факторов риска развития подагры. Чем большему количеству факторов риска подвержен человек, тем выше вероятность развития подагры.
Причин для повышения уровня мочевой кислоты множество:
возраст - частота случаев подагры увеличивается с возрастом;
пол - чаще болеют мужчины, хотя в старческом возрасте различия между полами почти исчезает;
повышенное артериальное давление;
потребление продуктов, богатых пуринами (мясные и морепродукты);
прием мочегонных препаратов;
потребление алкоголя и сладких напитков;
подагра часто развивается при псориазе, сниженной функцией почек (независимо от причины), онкологических заболеваниях крови, заболеваниях щитовидной железы и других.
К сожалению, пациенты с подагрой часто недооценивают своё заболевание и не всегда вовремя обращаются к врачу, что не позволяет вовремя поставить диагноз и контролировать лечение, драгоценное время уходит и болезнь прогрессирует. Это серьезное заболевание, если подагру не лечить, пациент может стать инвалидом. У людей, имеющих подагру, риск развития сахарного диабета, осложнений со стороны почек (мочекаменная болезнь, хроническая почечная недостаточность) и сердечно-сосудистой системы (инфаркты, инсульты) увеличивается во много раз по сравнению с имеющими нормальный уровень мочевой кислоты.
Хорошая новость заключается в том, что подагра полностью поддается лечению. Вовремя поставленный диагноз дает возможность правильно назначить лечение, полностью контролировать заболевание и обеспечивать нашим пациентам высокий уровень качества жизни. Приступы действительно можно предотвратить, если поддерживать уровень мочевой кислоты в крови ниже определенного (целевого) показателя. Более того, при стабильном поддержании целевого уровня мочевой кислоты – риск развития опасных для жизни поражений органов снижается в разы.
Это возможно даже в самых тяжёлых случаях.
Научно-исследовательский институт ревматологии имени В.А. Насоновой является одним из ведущих медицинских центров РФ, где лечение подагры имеет многолетнюю историю и полностью соответствует всем современным требованиям.
Здесь Вы сможете получить квалифицированную консультацию специалистов по лечению подагры, напрямую занимающихся проблемой диагностики и терапии заболевания - лаборатория микрокристаллических артритов.
Вам будет доступна исчерпывающая информация о:
конкретных причинах развития у Вас заболевания;
сонографии, рентгенографии и других методов лучевой диагностики, что практически исключает вероятность ошибки;
современных методах лечения (подбор терапии осуществляется индивидуально, с учетом сопутствующих заболеваний, выявление которых – один из ключевых аспектов лечения);
современных принципах диетотерапии, радикально отличающихся от канонических, и иных немедикаментозных методах лечения и профилактики подагры.
Подагра – не приговор!
Запишитесь на приём к специалисту по телефонам: +7 495 109-29-10; +7 495 109-39-99

Подагрический артрит является одним из основных проявлений подагры, которая обусловлена нарушением метаболизма пуриновых оснований.
Помимо хронического артрита, для подагры свойственно поражение почек.
Наиболее часто заболевание регистрировалось у мужчин в возрасте 40-50 лет и у женщин старше 60 лет (после менопаузы), при этом женщины болеют в 2-7 раз реже, чем мужчины.
Основные причины и формы заболевания ↑
Подагра может развиваться:
- первично — в результате наследственной предрасположенности в сочетании повышенного употребления пуринов с продуктами питания;
- вторично – гиперурикемия, возникшая в результате ряда заболеваний или приема некоторых лекарственных средств: новообразованиях, гемобластозах, сердечной недостаточности, болезнях почек, обменных и гормональных патологиях, применение диуретиков, цитостатиков и т.д.

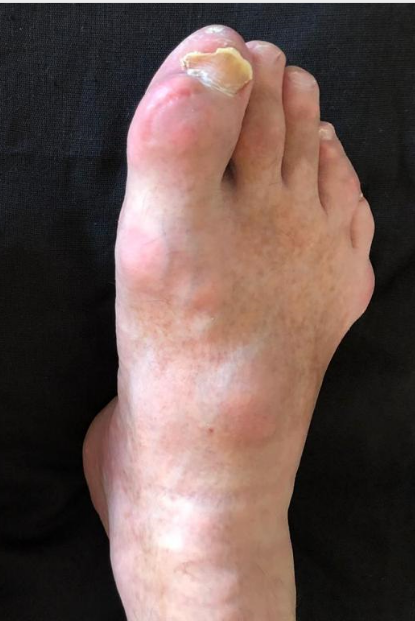
Фото: подагра на большом пальце ноги
Суть заболевания заключается в нарушении метаболизма мочевой кислоты.
В результате этого в околосуставных тканях и самом суставе откладываются кристаллы уратов, которые вызывают артрит.
Так же отмечается чрезмерное образование уратных камней в лоханках и мочеточниках, и развитие интерстициального нефрита.

Фото: отложение уратов при подагре
Возможны три механизма повышения уратов в организме:
- увеличение их синтеза (метаболический);
- снижение их выведения с мочой (почечный);
- умеренное увеличение синтеза и снижение выведения (смешанный).
Все описанные выше механизмы нарушения метаболизма могут участвовать в развитии подагрического артрита.
Признаки и симптомы ↑
Поражение суставов при подагре происходит в виде подагрического артрита с острым течением (в большинстве случаев моноартрита) и развития хронического полиартрита.
Наряду с повреждением суставов происходит поражение почек:

Фото: уратные камни почек
Подагрический артрит в большинстве случаев проявляется в виде острой атаки среди полного здоровья.
Спровоцировать приступ могут:
- переохлаждение;
- длительная ходьба;
- травма;
- инфекции;
- злоупотребление мясной жирной пищей, алкоголем.
Заболевание начинается внезапно, чаще в ночное время и проявляется:
- резкими болями в плюснефаланговом суставе 1 пальца стопы, которые резко усиливаются при опускании конечности;
- на пике болей — лихорадкой до 38-39 градусов;
- отечностью и синевато-багровым цветом сустава.

Длительность атаки составляет от 3 до 10 дней.
При стихании воспалительного процесса боли исчезают, сустав восстанавливает свою функцию и приобретает здоровый внешний вид.
Со временем продолжительность периодов между приступами уменьшается, а продолжительность атак увеличивается.
В воспалительный процесс вовлекаются другие суставы, поэтому через несколько лет от начала заболевания пациенты отмечают деформацию (искривление) суставов, ограничение их подвижности.
Поражение коленного сустава, голеностопного сустава, тазобедренного сустава, суставов стопы наблюдается по истечение длительного времени.
Происходит их деформация, ограничивается подвижность, появляются подвывихи и контрактуры, движения сопровождаются грубым хрустом.
Изменение внешнего вида конечности наблюдается из-за костных разрастаний и узелковых отложений.

Фото: вид сустава большого пальца ноги при хронической подагре
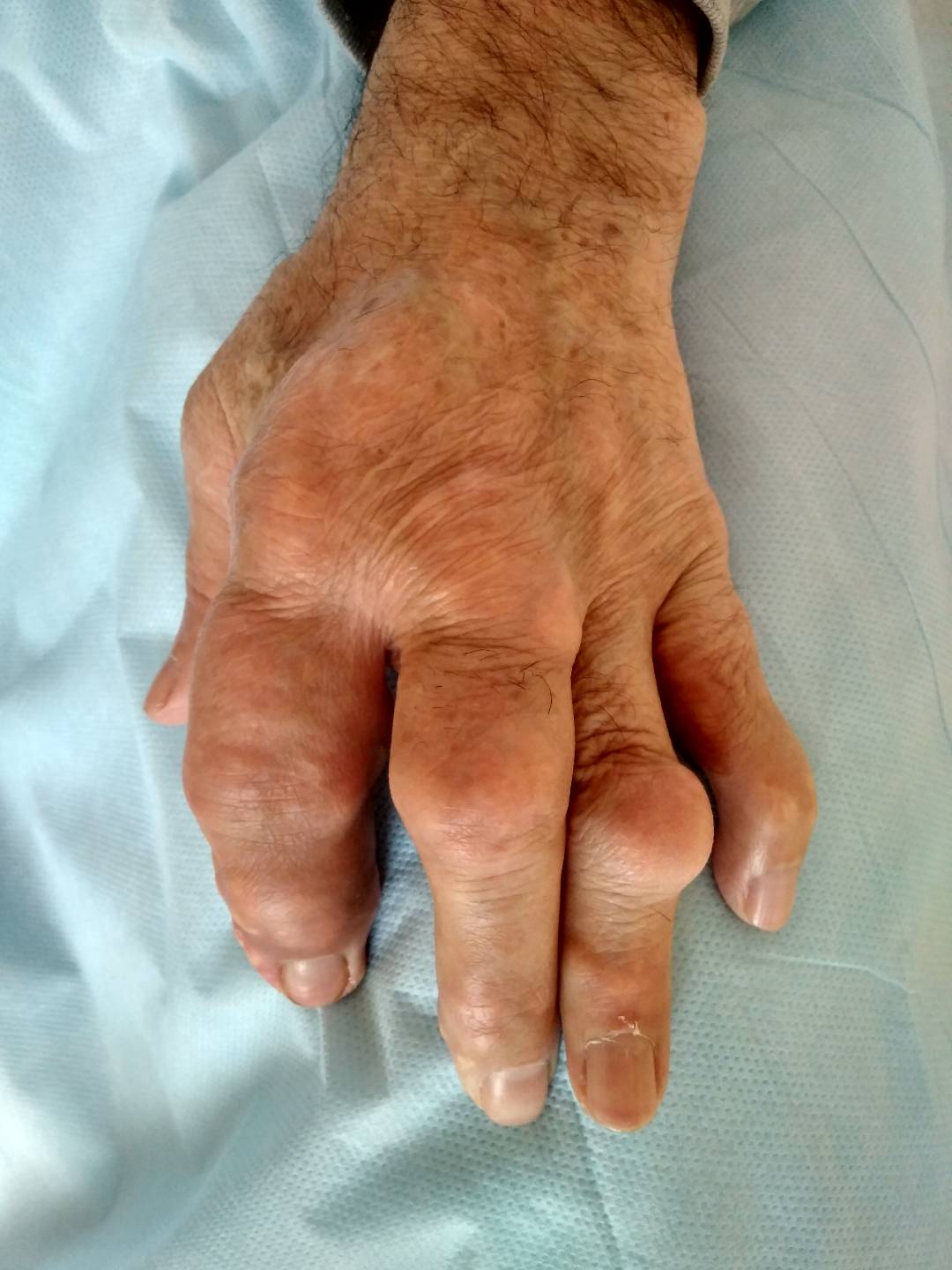
При развитии подагрического артрита на верхних конечностях значительно усложняется дифференциальная диагностика с другими заболеваниями суставов: ревматоидного артрита, остеоартроза, подагры и т.д.

Фото: подагрический артрит пальцев рук
Пациенты утрачивают трудоспособность и способность к самостоятельному обслуживанию.
Диагностика ↑
При анализе крови отмечают:
- увеличение СОЭ;
- нейтрофильный лейкоцитоз;
- повышение содержания фибриногена и альфа-2-глобулина;
- появления С-реактивного белка.
Данные признаки появляются во время приступа и полностью исчезают после купирования атаки.

Для подагрического процесса наиболее характерны следующие диагностические критерии:
- гиперурикемия – повышение содержания в крови мочевой кислоты у мужчин более 0,42 ммоль/л и более 0,36 ммоль/л у женщин;
- наличие тофусов (подагрических узелков);
- наличие кристаллов уратов во внутрисуставной жидкости или околосуставных тканях;
- случаи острого артрита и сильных болей в анамнезе, которые начались внезапно и самостоятельно исчезли спустя 1-2 дня.
На рентгенограмме можно обнаружить изменения, которые развились в результате тяжелого течения болезни большой длительности при начале в молодом возрасте.
Наиболее типичные изменения на рентгенологическом снимке:

Фото: подагрический артрит на снимке
Как лечить подагрический артрит (подагру)? ↑
Терапия подагрического артрита преследует следующие цели:
- нормализация обмена пуринов в организме;
- купирование острого артрита;
- восстановление функции пораженных внутренних органов и лечение хронического подагрического полиартрита.
Нормализовать метаболизм можно с помощью:
- нормализации питания;
- длительного применения лекарственных средств, снижающих синтез уратов;
- устранения причин гиперурикемии.
Людям с избыточной массой тела необходимо похудеть, так как существует связь с избыточным весом, увеличением синтеза уратов и снижением их выведения почками.

У ряда пациентов с подагрическим артритом отмечается артериальная гипертензия.
Следует знать, что применение тиазидных мочегонных (группа препаратов для снижения давления) способствует повышению в организме количества мочевой кислоты. Содержание уратов увеличивается и при приеме ацетилсалициловой кислоты (аспирина).
Следовательно, приступ подагрического артрита может быть спровоцирован указанными препаратами.
Очень важно соблюдать особую диету:
- Полностью исключить алкоголь. При его приеме развивается гиперурикемия, так как конечный продукт обмена этилового спирта (молочная кислота) замедляет выведение солей мочевой кислоты почками.
- Ограничить употребление рыбы, мяса, бобовых.
- Принимать не менее 1,5 л жидкости в сутки.
В большинстве случаев нормализация питания оказывается достаточной для снижения урикемии и профилактики атак артрита.

Но некоторым пациентам необходимо назначать лекарства, нормализующие метаболизм и позволяющие избежать артериальной гипертензии, повреждения почек, мочекаменной болезни.
Для правильного назначения медикаментозного лечения необходимо знать механизм повышения урикемии.
При повышении синтеза мочевой кислоты антиподагрическое лечение предусматривает назначение антагонистов продукции пуринов, при нарушении их выведения – урикозурические средства.
Урикозурические препараты – антуран – увеличивают выведение мочевой кислоты за счет подавления её обратного всасывания в канальцах нефронов почек.

Во время лечения препаратами данной группы необходимо увеличить суточное употребление воды до 2-3 л.
Для уменьшения синтеза пуринов применяется аллопуринол.
Особенно показан препарат пациентам с урикемией более 0,6 ммоль/л; при наличии тофусов, почечной недостаточности и т.д.
Применение вышеуказанных препаратов возможно только после полного купирования явления острого артрита: на фоне затихающего воспаления их применение может спровоцировать серьезное обострение.

Перерыв в лечении приводит к повторному возникновению заболевания.
Также острый подагрический артрит лечится колхицином в дозе 0,5 мг.
Препарат применяется каждый час до уменьшения симптомов артрита. Общая суточная доза средства не должна превышать 8 мг.
Положительный эффект наступает в течение 24 часов.

Еще одна группа препаратов, применяемых для лечения подагрического артрита — противовоспалительные средства.
Наиболее эффективны в данном случае индометацин, нимесулид, вольтарен, которые необходимо принимать в максимальных дозах.
При нестерпимых болях применяются глюкокортикостероиды: используют внутрисуставное введение метипреда, депомедрола, кеналога, дипроспана.
Восстановление функции суставов при подагрическом артрите хронического течения достигается при помощи лечебной физкультуры и бальнеолечения.
В санаториях пациентам назначаются сульфидные и радиоактивные ванны, грязевые аппликации на больные суставы.
Для профилактики обострений в первую неделю санаторного лечения следует принимать противовоспалительные препараты.

Физиотерапия может применятся в острый период и после стихания явлений воспаления.
Хорошим аналгезирующим эффектом обладают КУФ-лучи и СУФ-лучи на больной сустав, иглорефлексотерапия.
Кроме того, применяют высокочастотную терапию на область пораженного сустава и на область надпочечников (для стимуляции синтеза противовоспалительных гормонов), фототерапию, лазеролечение.

Любители нетрадиционной медицины:
- применяют местно луковый отвар;
- прикладывают мелко нарезанные кусочки сала или кашицу из семян льна и активированного угля;
- делают компресс из рыбы;
- применяют йодную растирку и йодные ванночки;
- употребляют отвар череды и ванночки шалфея.
Прогноз для пациента ↑
Прогноз относительно благоприятный при соблюдении всех условий лечения.
Утрата функций сустава возможна только в редких случаях.
Прогноз становится неблагоприятным при развитии почечных осложнений.
Меры профилактики ↑
Профилактические меры в основном включают нормализацию питания и отказ от употребления алкогольных напитков.
Особенно эти условия касаются людей с отягощенной наследственностью
Часто задаваемые вопросы ↑
Спровоцировать обострение может погрешность в еде (употребление алкоголя, мяса, острой пищи, крепкого кофе или чая), травма сустава, длительная нагрузка на ноги.
Подагру лечат сразу несколько специалистов: терапевт, ревматолог, физиотерапевт, реабилитолог, врач-рефлексотерапевт.
При стойком нарушении функции суставов показана группа инвалидности.
Читайте также:




