Посттравматический синовит коленного сустава клинические рекомендации
Как лечить боль в коленном суставе?
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Вряд ли найдется хоть один человек, который дожив до старости, не ощущал ни единого эпизода боли в коленях. Коленный сустав является одним из самых крупных в организме, расположен поверхностно, сложно устроен и очень подвержен травмам и перегрузкам. Причин болей в колене может быть очень много. Но, несмотря на этиологический фактор, основное задание – это избавить человека от боли, острой или хронической.
Лечение боли в коленном суставе должно проводиться комплексно, учитывая причину патологического состояния, обязательно быть направленным на улучшение качества жизни человека с хронической болью, восстановление функции сустава, профилактику прогрессирования заболевания. Только в таком случае можно навсегда избавиться от боли в коленном суставе.
Это главный вопрос, ответ на который необходимо найти, как можно раньше, чтобы начать лечение. Причин боли в колене существует очень много.
Самые частые причины боли в коленном суставе:
Для каждого заболевания боль в коленном суставе имеет свои особенности. На приеме у врача обязательно детально опишите специалисту болевой синдром (какой характер боли, когда болят колени больше всего, от чего проходят, какими дополнительными симптомами сопровождается боль и пр.). Это позволит доктору определить предварительный диагноз, назначить необходимые обследования и построить адекватную и правильную лечебную программу.
Чтобы правильно лечить болевой синдром колена, в первую очередь, необходимо воздействовать на причину боли. Одни обезболивающие таблетки или уколы только на некоторое время облегчат состояние больного. Спустя некоторое время все симптомы вернутся, так как этиологический фактор остается “на месте”. Потому лечение должно быть комплексным и включать медикаментозную терапию, физиопроцедуры, ЛФК, массаж, санаторно-курортное лечение, при необходимости – хирургические методы коррекции, лечение народными средствами, ортопедические вспомогательные приспособления.
Лечить боль в колене можно с помощью лекарственных средств. С этой целью используют противовоспалительные, обезболивающие и хондропротекторные медикаменты.
Основу медикаментозной терапии составляют нестероидные противовоспалительные препараты, которые хорошо справляются с ликвидацией воспаления в суставе и боли. Но, не смотря на такие способности, они не влияют на саму причину и прогрессирование заболевания. Кроме того, эти препараты имеют много противопоказаний и побочных эффектов, принимать их необходимо только по рекомендациям врача.
Хондропротекторы призваны восстановить поврежденную хрящевую ткань в коленях. Такие лекарства не избавят вас от боли, но при длительном применении способны значительно уменьшить количество обострений и восстановить функцию сустава.
Способы лечения медикаментозными средствами разные. Их назначают в таблетках, уколах, мазях, кремах, гелях, иногда в виде внутрисуставных инъекций. Все методы терапии зависят от конкретного случая.
Как правило, любое медикаментозное лечение дополняется назначением физиотерапевтических процедур. Они позволяют уменьшить дозу лекарств, сократить длительность лечения, быстрее унять боль и восставить нарушенную функцию колена.
Чаще всего для ликвидации боли в коленях используют:
- лечение ультразвуком;
- инфракрасное облучение;
- лазеротерапию;
- магнитотерапию;
- радоновые и сероводородные ванны;
- парафинотерапию;
- грязевые обертывания.
Применять физиотерапевтическое лечение можно только в период реконвалесценции и между обострениями болезни. Все процедуры должен назначать только врач, так как они имеют свои показания и противопоказания.
Основной принцип – это систематичность физических лечебных упражнений. Применение таких методов позволяет значительно улучшить состояние больных, замедлить прогресс заболевание, в некоторой степени восстановить объем движений в колене. Комплекс упражнений должен подбирать только специалист, они не должны вызывать усталости пациента и боли при выполнении.
Как правило, такого лечения требуют пациенты с артрозом коленного сустава 3 стадии, когда функция полностью утрачивается, присутствует постоянная хроническая боль, развиваются различные деформации в суставе и контрактуры, из-за чего человек неспособен самостоятельно ходить.
Выполняют 2 вида операций:
- органосохраняющие – хирурги стремятся сохранить, как можно больше собственных тканей пациента, такие вмешательства часто проводят при помощи артроскопа (все манипуляции в полости сустава выполняют через маленький прокол, в который вводят инструменты и камеру);
- эндопротезирование коленного сустава – операция по замене пораженного сустава на искусственный протез, такая операция дает шанс пациенту ходить самостоятельно.
Народное лечение очень популярно среди людей. Каждый старается найти чудодейственный травяной сбор, который без вреда для здоровья избавит от боли в колене раз и навсегда. Но необходимо не забывать, что одними народными средствами вылечить патологию коленного сустава вряд ли удастся. Различные рецепты домашних мазей, отваров и настоев должны использоваться только с позволения лечащего врача и в комплексе со всеми остальными лечебными методиками. Только в таком случае они смогут помочь вам избавиться от боли в колене.
Регулярное применение таких медицинских ортопедических изделий, как ортезы или бандаж для колена очень эффективно для профилактики. Ношение данных приспособлений уменьшает нагрузку на колено, поддерживает его, уменьшает возможность травмы. Вид и режим ношения ортезов назначает только ортопед, выходя из конкретной клинической ситуации.
Посттравматический артрит суставов.
Воспалительное заболевание суставов и окружающих тканей, называемое артритом, имеет множество причин. Посттравматический артрит – заболевание, возникающее после повреждения сустава и околосуставной сумки, связок и сухожилий. Возникнуть эта болезнь может в любом возрасте, но чаще бывает у молодых и активных людей.
Факторы, приводящие к травме
- Занятия активными видами спорта или танцами
- Тяжелый физический труд
- Автомобильные аварии
- Падение с высоты
- Огнестрельные ранения
- Медицинские манипуляции
Заболевание может развиться сразу после острой обширной травмы или после длительного постепенного механического воздействия (микротравм). Чаще поражаются крупные суставы: коленный, тазобедренный, плечевой.
При обширном повреждении симптомы будут острыми и ярко выраженными. Это боль, кровоизлияния, нарушения функции сустава. За считанные минуты развивается отек. Состояние может сопровождаться кровотечением, разрывами сухожилий. Помощь в таких случаях следует оказывать немедленно.
Однако чаще посттравматический артрит имеет постепенное начало и незаметно прогрессирует. Человек уже и забыл о травме, которую посчитал незначительной, а воспалительное заболевание развивается, приводя к нарушениям движения и дегенеративным изменениям в сочленении.

Микротрещины в хряще, кровоизлияния в суставную сумку приводят к нарушению питания хряща, его изменениям, разрастанию костной ткани. Характерными симптомами будут классические:
- Боль
- Тугоподвижность
- Отек или небольшая припухлость
- Могут наблюдаться общие воспалительные симптомы: повышение температуры, лейкоцитоз крови, интоксикация
В случае остро возникшей травмы диагностика не представляет сложности. При незначительных воздействиях и постепенном начале диагноз затруднен. Однако на помощь приходят инструментальный методы исследования. Повреждения суставных поверхностей, связок, сухожилий, мениска (в случае посттравматического артрита колена) легко увидеть на рентгенограмме, с помощью компьютерной томографии. Наиболее информативным методом является магнитно-резонансная томография – при послойном изучении сустава можно найти мельчайшие изменения не только непосредственно в хряще, но и в окружающих тканях. Косвенно подтвердить диагноз поможет лабораторная диагностика: отсутствие в крови специфичных белков или антител (как при других видах артритов), воспалительный сдвиг формулы крови.
Осложнения заболевания связаны с отсроченным началом лечения. Ведя активный образ жизни человек может не сразу обратить внимание на возникшие после травмы симптомы артрита. А это приводит к истончению хряща, его дегенерации, зарастанию сустава или его разрушению. Функция нарушается, подвижность уменьшается и вскоре совсем исчезает. Движения сопровождаются болью. В случае плечевого сустава – невозможно самостоятельно одеться, выполнить привычные бытовые операции. Качество жизни значительно ухудшается. Это существенно нарушает состояние и приводит к инвалидности. Серьезным осложнением и исходом воспалительных изменений служит формирование деформирующего артроза. Возможно воспаление соседних тканей с развитием синовита, бурсита и т.д.
При не осложненных вариантах возможно консервативное лечение. В этом случае подход должен быть комплексным. Прежде всего, поврежденному суставу следует обеспечить покой, снять нагрузку.
Не стоит забывать о диете. Лучше исключить из рациона продукты, богатые пуринами и солями, ограничить употребление белка. Поступление жидкости в организм должно быть достаточным. Обогащайте вашу пищу продуктами, в которых много витаминов Д и А. Это рыба, печень трески, яичный желток, творог, сыр, сливочное масло. Кроме того в твороге и сыре большое содержание кальция. Исключите алкоголь, рафинированные сахара, пищу с омега-6- жирными кислотами (рафинированное растительное масло, орехи). Избегайте консервов. Ешьте блюда, являющиеся естественными хондропротекторами (бульоны их хрящей, соевые продукты, заливное, холодец, авокадо). Не переедайте, следите за весом, ведь лишний вес дает нагрузку на суставы и ухудшает состояние.
Для уменьшения боли назначают анальгетики, нестероидные противовоспалительные средства (найз, ибупрофен, вольтарен, диклофенак). В случае их малой эффективности добавляют короткие курсы глюкокортикоидов (преднизолон).
Использование НСПВС местно в качестве кремов и мазей допустимо, если нет повреждения кожных покровов и только в сочетании с употреблением лекарства внутрь. Третья группа препаратов – хондропротекторы (артра, хондроксид, инолтра). Лечение ими длительное, особенно в случаях неосложненного посттравматического артрита. Эти препараты способствуют постепенному восстановлению хрящевой поверхности. Даже после клинического излечения следует продолжить поддерживающий курс.
При стихании острого состояния подключают физиолечение, мануальную терапию, массаж, лечебную физкультуру. Применение ЛФК в комплексной помощи больным неоценимо. Нагрузка должна быть дозированной, индивидуальной, зависеть от состояния пациента. Время выполнения увеличивается постепенно. Не забывайте, что только регулярные занятия дадут хороший эффект. Часто используются тренировки положением – сгибание и разгибание. Осевые нагрузки запрещены. Комплексы разрабатываются в зависимости от того, какой сустав задействован.
Примерные упражнения при поражении плеча
Несколько упражнений при артрите колена
Консервативное лечение посттравматических поражений суставов длительное и часто оказывается малоэффективным. В таких случаях единственным решением проблемы становится хирургическое вмешательство. Операции делятся на два вида: артропластика и эндопротезирование. Артропластика позволяет сохранить и вернуть подвижность собственному суставу. Применяется при таком осложнении как деформирующий артроз и только при полном отсутствии активного воспаления. Эндопротезирование – более радикальный способ, связанный с полной заменой сустава на искусственный протез.
Посттравматический артрит – состояние нередкое и требующее большого внимания к своему здоровью, особенно у тех, кто относится к группам риска по своему образу жизни. Если такая неприятность случилась с вами – сразу же обращайтесь к врачам. После перенесенной болезни не забывайте принимать хондропротекторы и витаминно — минеральные комплексы. Это укрепит ваши суставы, а регулярные упражнения создадут хороший мышечный каркас. Будьте здоровы!
Причины возникновения
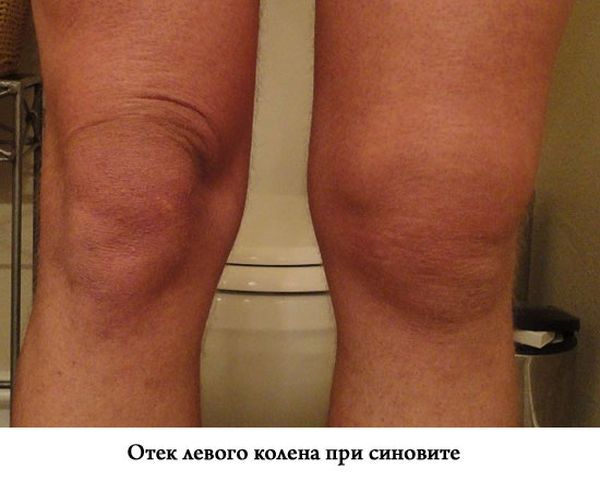
Факторов, ведущих к коленному синовиту, множество. Частая причина – перенесенные в прошлом травмы, инфекционные процессы в организме. Наиболее часто микробы попадают в суставную полость с крово- или лимфотоком. Дисбаланс в иммунной системе является пусковым фактором. Ревматологи называют следующих провокаторов синовита коленного сустава:
- травмы: ушибы, переломы, вывихи;
- занос инфекции;
- артриты;
- остеоартрозы;
- аутоиммунные расстройства;
- нарушенный обмен веществ;
- переохлаждения;
- эндокринная патология;
- аллергические реакции;
- стрессы;
- отложение солей.
Ребенок может заболеть синовитом преимущественно после перенесенной травмы или инфекции.
Из этого видео вы узнаете, как после эвакуации жидкости в сустав вводят противовоспалительный препарат (дипроспан, кеналог).
Симптомы
Клиническая картина синовита зависит от выраженности воспалительного процесса, а также формы течения. Начальная стадия проявляется умеренными признаками, боль появляется после нагрузки, покраснение и отек выражены слабо. Поражение правого сустава случается чаще, чем левого, поскольку для большинства эта нога является толчковой.
При остром варианте симптомы появляются быстро и резко прогрессируют. Пациент жалуется на боль в коленной области, которая появляется в покое, но значительно усиливается при попытках сгибания и разгибания в суставе.
В области поражения образуется припухлость из-за значительной выработки жидкости и экссудативного процесса. Движения в суставе ограничиваются, а по мере прогрессирования становятся невозможными из-за боли. Если присоединяются инфекционные патогены, появляется лихорадка, симптомы общей интоксикации. Диагноз подтверждают с помощью таких исследований:
- рентген;
- УЗИ;
- МРТ;
- КТ;
- пункция.
Классификация
Первичный синовит является одним из симптомов общего воспалительного или аутоиммунного процесса в организме. Вторичный возникает на фоне следующих повреждений коленной области:
- травмы мениска;
- разрыв связок;
- занос инфекции.
В клинической практике синовит классифицируется с учетом различных показателей. В зависимости от причинных факторов недуг делится на следующие разновидности:
- посттравматический;
- инфекционный;
- неинфекционный.
Подробная классификация коленного синовита приведена в таблице:
По причинному фактору
Особые редкие формы
Кроме этого, различают супрапателлярный вид, при котором в процесс вовлекается исключительно верхняя часть коленного сустава. По степени выраженности выделяют умеренную форму, которая несмотря на невыраженные симптомы, имеет неблагоприятный прогноз из-за склонности к частым рецидивам. Экссудативно-пролиферативный синовит сочетает процесс избыточной секреции суставной жидкости и пролиферацию эпителия синовиальной мембраны.
Формы
Главная особенность острой формы – быстрое появление и нарастание симптомов. Пациента беспокоит сильная боль. Для нее характерно:
- распространение на всю суставную область;
- ноющий, тянущий характер;
- резкое усиление под утро и ослабление к вечеру;
- незначительное уменьшение в покое.
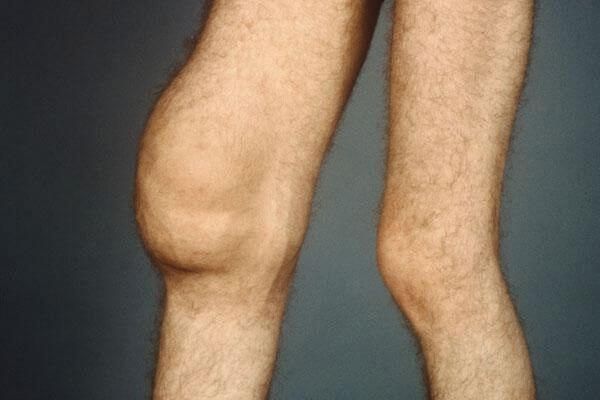
Местные признаки яркие, в области колена хорошо заметно покраснение, отечность, сглаженность формы и местное повышение температуры.
При хроническом синовите проявления в период ремиссии минимальны. В стадию обострения болевой синдром проявляется резкими болями, локальными симптомами воспаления, общий интоксикационный синдром невыраженный. Температура не повышается выше 37 °C.
По мере прогрессирования разрушается хрящ, ослабевает связочный аппарат, суставная капсула повреждается. Разновидностью хронической формы является гипертрофический синовит, для которого характерно много разросшихся ворсинок. У пациента из-за этого усиливается болезненность, резко снижается подвижность в суставе, понижается трудоспособность, возможны частые вывихи.
Прогноз для пациента
При поздней диагностике могут возникать различные неблагоприятные последствия: частые рецидивы, поражение внесуставных мягких тканей, выраженные деструктивные изменения. Вероятность хронизации составляет 40–60%. После операций риск обострений малый, всего 4–5%
Занесение пневмококковой, стафилококковой инфекции чревато гнойным воспалением. Из-за чего может появляться флегмона, суставные ткани разрушаются, превращаясь в гной. Вот почему при упорном сохранении симптомов нужно срочно обращаться к артрологу или хирургу.
Заболевание имеет склонность часто рецидивировать. Агрессивное течение с частыми обострениями ведет к нарушению трудоспособности и повышает риск инвалидизации.
Лечение
Лечение синовита коленного сустава зависит от особенностей течения и запущенности процесса.Главная цель – перевести острое воспаление в ремиссию и предупредить осложнения. Основные подходы: подавление воспалительной реакции в суставной мембране, профилактика деструктивных осложнений.
Чтобы вылечить коленный синовит, врачи назначают комплексное лечение. Оно включает фармакологические препараты, фитотерапию, физиотерапию, массаж, ЛФК, народные средства. В тяжелых случаях требуется оперативное вмешательство.
Медикаментозное лечение включает следующие эффективные и безопасные лекарства:
Общие сведения
Среди различных проявлений заболеваний суставов одно из ведущих мест занимает синовит, представляющий собой очаговое воспаление синовиальной оболочки, выстилающей внутреннюю поверхность суставов. Синовиальная оболочка вырабатывает синовиальную жидкость, необходимую для нормального функционирования сустава. В ней расположены кровеносные сосуды, обеспечивающие питание хрящевой ткани и обмен веществ в суставе, и нервные окончания.
Характерные клинические проявления заболевания обусловлены воспалительным процессом в синовиальной оболочки и изменением ее структуры и функции (утолщением, снижением растяжимости, продуцированием большого количества экссудата (воспалительной жидкости), которая, скапливаясь в суставной полости, вызывает отек в суставную полость и увеличение размеров (деформацию) сустава.
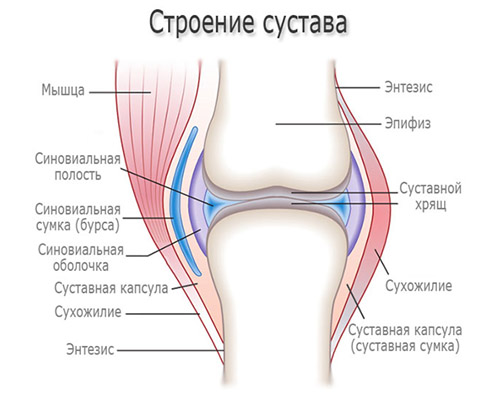
Именно воспалительный процесс в синовиальной оболочке — это движущая сила прогрессирования деструктивно-дегенеративного процесса в суставах. Синовит, по сути, является предиктором (прогностическим параметром) повреждения хряща. Возникает преимущественно в крупных суставах (синовит коленного сустава и синовит тазобедренного сустава), однако встречается и в относительно мелких суставах (синовит плечевого сустава, голеностопного). Код синовита коленного сустава по МКБ-10: M65. Синовит коленного/тазобедренного сустава встречаются относительно чаще других в силу больших нагрузок на них и более частой травматизации, а также из-за обильного лимфо/кровоснабжения, что способствует заносу с током крови/лимфы различных повреждающих факторов (инфекционные агенты, антитела, иммунные комплексы).
Как правило, синовит развивается в одном суставе, а вовлечение в процесс одновременно нескольких суставов — относительно редкое явление. Синовит может протекать как в острой, так и хронической форме. Острый синовит чаще развивается вследствие травматизации суставов и синовиальной оболочки или на фоне попадания инфекционного агента в полость сустава в результате травм или заноса инфекции из других очагов воспаления в организме гематогенным и лимфогенным путем. Достаточно часто встречается и реактивный синовит. Как правило, реактивный синовит развивается после перенесенных аллергических и инфекционных заболеваниях, при которых образуются антитела или иммунные комплексы, которые и являются факторами, повреждающими синовиальную оболочку.
Хронический синовит чаще развивается как осложнение при отсутствии/несвоевременном лечении/недолеченном остром процессе после травм. В ряде случаев хронический синовит может развиваться и при постоянном присутствии повреждающих факторов в организме (нарушение обмена веществ, ревматизм, аутоиммунные реакции). Как правило, хронически протекающее заболевание — это заболевание с умеренно выраженной симптоматикой (умеренный синовит) с периодическими обострениями воспалительного процесса. Достаточно часто встречаемым является реактивный синовит. Как правило, реактивный синовит развивается после перенесенных аллергических и инфекционных заболеваниях, при которых образуются антитела или иммунные комплексы, которые и являются факторами, повреждающими синовиальную оболочку.
Нередко в воспалительный процесс вовлекаются сухожилия и его синовиальные оболочки, вызывая теносиновит. Наиболее часто – встречается теносиновит плечевого сустава при котором в патологический процесс вовлекаются ткани вращательной манжеты (сухожилия в области плечевого сустава), теносиновит сухожилия длинной головки двуглавой мышцы плеча — с вовлечением в процесс сухожилия длинной головки двуглавой мышцы плеча, лучевого/локтевого сгибателей кисти, ахиллово сухожилие, сухожилия мышц подколенной ямки, сухожилия короткого разгибателя кисти/отводящей мышцы большого пальца, которые имеют одно фиброзное влагалище.
Провоцирующими факторами теносиновитов являются: растяжение/непривычно чрезмерные нагрузки, однократные тяжелые травмы или частые незначительные микротравмы. Особенно часто страдает сухожилия головки бицепса у спортсменов при высоких резких нагрузках. Кроме того, теносиновит сухожилия длинной головки бицепса часто развивается в пожилом возрасте, когда кровоснабжение сухожилий уменьшается и любая неоднократно повторяющаяся микротравма может вызывать возникновению дегенеративных изменений в сухожилиях.
Под маской воспаления суставных тканей могут протекать и опухоли суставов, как доброкачественные (синовиалома, фиброэндотелиома), так и злокачественные, в частности, злокачественная опухоль синовиома (синовиальная саркома — МКБ–10: С49), дебют которой часто аналогичен клинической симптоматике синовита. Опухоль может развиваться из синовиальной оболочки суставов и околосуставных тканей (сухожилий, фасций), часто повторно рецидивирует, быстро даёт метастазы, распространяющиеся лимфогенным и гематогенным путем. Синовиальная саркома растёт кнаружи от сустава, распространяется вдоль сухожилий и быстро прорастает в окружающие мышцы. Опухоль плотной консистенции, имеет форму узла. Поражаются преимущественно суставы нижних конечностей (коленный, суставы стопы). Наиболее часто встречается синовиома стопы. Прогноз неблагоприятный.
Еще одной формой синовита является виллонодулярный синовит. Однако, по существу, виллонодулярный синовит — это заболевание не воспалительного генеза, а является новообразованием (доброкачественной опухолью) синовиальной сумки, сухожильных влагалищ и сухожилий, которая проявляется несколько другой симптоматикой и требует иного подхода к ее лечению.
Патогенез
Очевидно, что в процесс развития синовита вовлечены инфекционные агенты и механизм иммунного ответа на их воздействие. При этом, в основе развития иммунокомплексного синовита лежит чрезмерная иммунная реакция макроорганизма на антигены инфекционных агентов, находящихся вне сустава с постепенным формированием иммунных комплексов, откладывающихся в синовиальной оболочке.
Значительная роль в поддержании патологического процесса отводится воспалению и выработке провоспалительных цитокинов, что способствует высвобождению медиаторов воспаления, повреждающих коллагено-эластический слой синовиальной оболочки с развитием реактивного синовита. В свою очередь воспаленная синовиальная оболочка выделяет биологические медиаторы воспаления, что поддерживает синовит и способствует деструкции хрящевой ткани, продукты распада которой являются антигенами и в свою очередь индуцируют образование аутоантител и усиление локального воспалительного процесса. То есть, формируется замкнутый круг воспалительной реакции.
Как следствие, страдает процесс образования эндогенной гиалуроновой кислоты и синовиальной жидкости. На фоне присутствия медиаторов воспаления повышается проницаемость сосудов, что приводит к увеличению трансфузии плазмы в синовиальную жидкость сустава, вызывая нарушения в структуре синовиальной оболочки (утолщение, снижение эластических свойств) и ее функции (продуцирование синовиальной жидкости).
Классификация
В основу классификации синовита положены несколько различных факторов, в соответствии с которыми выделяют несколько видов синовита.
- Септический синовит – инфекционный агент попадает в сустав с током крови/лимфы или контактным путем при проникающих ранах.
- Асептический (преимущественно травматический синовит), вызванный механическими повреждениями (разрыв связок, ушибы, переломы), нарушениями структуры сустава при артритах, артрозах, нарушениями обмена веществ, аутоиммунными и эндокринными заболеваниями.
- Аллергический синовит – развивается под действием аллергических агентов.
- Реактивный — повреждающими факторами синовиальной оболочки являются аутоантитела/иммунные комплексы.
По течению заболевания: острый и хронический.
По локализации: синовит тазобедренного, коленного, голеностопного, плечевого, лучезапястного, локтевого сустава.
По типу поражения: первичный и вторичный.
По характеру экссудата: серозный, гнойный, серозно-фиброзный, геморрагический.
Причины
Синовит является полиэтиологическим заболеванием. К основным причинам его развития относятся:
- Травматические повреждения сустава различной степени (ушибы, подвывихи, вывихи, разрывы связок/менисков, переломы), что приводит к травматизации синовиальной оболочки и скоплению в коленном суставе экссудата.
- Инфекции. Инфекционный агент может попадать в сустав как в результате нарушения целостности сустава (проникающие раны, открытые переломы, операционные вмешательства), так и путем заноса через кровь/лимфу из других очагов воспаления в организме. При этом в качестве инфекционного агента могут выступать пневмококк, стафилококк, гонококк, стрептококк, микобактериями туберкулеза, спирохет, и другими.
- Дегенеративно-дистрофические изменения в хрящевой ткани, которые вызваны различными системными заболеваниям (ревматизм), возрастными изменениями, погрешностями в питании.
- Иммунная реакция. Инициатором заболевания является иммунная система человека. Повреждающими факторами синовиальной оболочки являются аутоантитела/иммунные комплексы.
- Поражения мышечно-связочного аппарата, способствующие повышению нагрузки на сустав, следствием чего являются микротравмы суставной сумки.
- Нарушения метаболизма (подагра), при которой образуются в тканях сустава скопления кристаллоподобных солей, вызывающих интенсивное воспаление.
- Гемофилия. Появление мелких кровоизлияний из сосудов, питающих сустав, может вызвать скопления выпота и развития воспалительного процесса синовиальной оболочки.
К факторам, способствующим развитию синовита, относятся: избыточный, увеличивающий нагрузку на суставной аппарат, частые инфекционные заболевания, чрезмерные физические нагрузки.
Симптомы синовита
Симптоматика синовита определяется интенсивностью патологического процесса и степенью поражения синовиальной оболочки. Симптомы синовита коленного сустава и симптомы синовита тазобедренного сустава в целом идентичны.
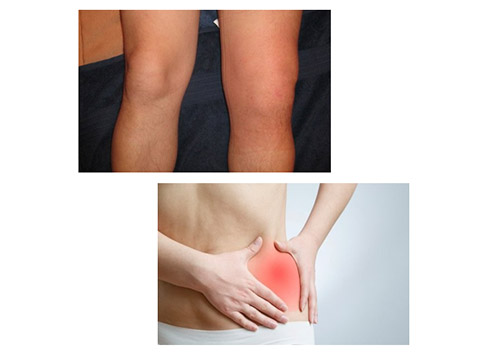
Синовит коленного и тазобедренного сустава
С более выраженной симптоматикой протекает острый гнойный синовит. Состояние пациента быстро ухудшается, возникают и нарастают признаки острой интоксикации: резкая слабость, повышение температуры, озноб. Болевой синдром резко выражен, сустав увеличен в объеме, отечен, кожа над ним гиперемирована. Движения болезненны, реже развивается регионарный лимфаденит.
Анализы и диагностика
Постановка диагноза синовита базируется на жалобах пациента, визуальном осмотре/пальпация сустава и лабораторных/инструментальных методах обследования, включающих:
- Общий анализ крови (СОЭ, лейкоцитоз).
- Рентгенографию.
- УЗИ.
При необходимости назначается компьютерная или магнитно-резонансная томография, артроскопия, диагностическая пункция. Дополнительно — аллергические пробы, биопсия синовиальной оболочки.
Проводится дифференциальная диагностика с артритом, деформирующим остеоартрозом, тендинитом, теносиновитом.
Лечение синовитa
Лечение синовита, независимо от локализации проводится по аналогичным принципам. Поэтому, рассматривать отдельно лечение синовитa коленного сустава или лечение синовита тазобедренного сустава не имеет смысла, также, как и рассматривать отдельно лечение синовита крупных и более мелких суставов, например, лечение синовита голеностопного сустава.
При асептическом синовите и большом количестве выпота проводится тугое бинтование пораженного сустава, иммобилизация конечности и придание ей возвышенного положения. При большом количестве экссудата или его гнойном содержимом проводится лечебная пункция полости сустава, а при необходимости — проточно-аспирационное промывание сустава раствором антибиотиков.
Основой лечения синовита служит противовоспалительная терапия, что позволяет не только купировать болевой синдром, но и устранить другую симптоматику, присущую воспалению — гипертермию сустава, припухлость, а также улучшить суставную функцию за счет подавления продуцирования провоспалительных цитокинов в суставных структурах и снижения активности процессов катаболизма.
Основным критерием выбора кроме эффективности, служит профиль желудочно-кишечной безопасности (желудочно-кишечной токсичности). Если болевой синдром слабо выражен, могут назначаться мази/гели из группы НПВС, которые наносят на кожу сустава на протяжении 7-10 дней 2-3 раза в сутки (Диклофенакол, Финалгель, Фастум гель и др.).
Из глюкокортикостероидов назначается Преднизолон, Дексаметазон длительностью на 5-10 дней.
При синовите коленного/тазобедренного сустава возможны внутрисуставные введения ГК, однако для этой цели предпочтительно использовать более сильнодействующие препараты (Дексаметазон) или ГК пролонгированного действия (Дипроспан). При синовите голеностопного сустава и мелких суставов стопы/кисти можно назначать аппликации Дексаметазона с Димексидом.
Болевой синдром при ограничении движений в суставе зачастую усиливается за счет рефлекторного мышечного спазма в местах прикрепления мышцы к кости сустава, что приводит к формированию мышечно-суставного блока. С целью уменьшения спастического мышечного компонента рекомендуется назначать миорелаксанты центрального действия, которые подавляют синаптическую передачу сигнала и снижают чрезмерный тонус мышц на уровне межнейронных связей (Тизанидин). Для этой цели также можно назначать и комбинированный препарат Нимид форте (Нимисулид+Тизанидин) на протяжении 10-15 дней.
Также, болевой синдром при длительно текущем синовите может усиливаться за счет невропатического компонента, что обусловлено усилением чувствительности центральных ноцицепторов из-за длительного присутствия воспалительных реакций в суставе. Для подавленяе гиперактивности центров боли в ЦНС могут назначаться Ньюропентин или Габапентин, которые эффективно купируют нейропатическую боль.
Лечение хронического синовита с наличием выраженной инфильтрации синовиальной оболочки и постоянного/часто рецидивирующего выпота предусматривает кроме указанных выше препаратов применение ингибиторов протеолитических ферментов внутрь сустава – Гордокс, Трасилол. Длительно текущий хронический синовит требует регулярного приема специализированного витаминно-минерального комплекса и БАДов, позитивно действующих на все суставные ткани (Сустанорм, Артривит, Кальцемин, Коллаген Ультра).
Лечение теносиновита базируется на аналогичных принципах — при остром процессе (иммобилизация, НПВС, при тяжелом течении — введение глюкокортикоидов в сухожильное влагалище). В период стихания воспаления для профилактики быстро формирующих контрактур плечевого сустава — щадящие упражнения на увеличение объема движений. При хроническом процессе — тепловые процедуры, симптоматическая терапия.
Лечение синовита самостоятельно в домашних условиях народными средствами проводить не рекомендуется, поскольку отсутствие/несвоевременное адекватное лечение может привести к осложнениям и хронизации патологического процесса. Необходима обязательная консультация врача, а уже назначенное лечение можно проводить по возможности амбулаторно в домашних условиях.
Читайте также:


