Обызвествление хрящей коленного сустава
Обызвествления полулунных хрящей - менисков в коленных суставах в рентгеновской практике встречаются редко. Различают два вида обызвествлений менисков - первичный и вторичный. Первичный вид представляется как бы самостоятельным заболеванием, развивающимся первично, и наблюдается преимущественно у людей пожилого возраста и обычно симметрично - в обоих суставах. Вторичный вид обычно наблюдается в связи с травмой (часто полученной во время игры в футбол) и является следствием непосредственного повреждения мениска.
Однако в большинстве случаев первичный вид обызвествления менисков не является самостоятельным процессом, развивающимся первично. Это - вторичный процесс, проявление давнего суставного страдания, как и видно из данных анамнеза. Клиническая картина этого вида обызвествления не характерна. Оно выражается болью в области суставов, припухлостью, иногда ограничением подвижности и водянкой. Суставная боль не постоянна, перемежающаяся, малой интенсивности. В некоторых случаях обызвествления менисков протекают бессимптомно и обнаруживаются случайно. Иногда они наблюдаются при артрозных изменениях в костях суставов.
При вторичном типе обызвествления менисков преобладают симптомы травматического характера - острые боли, припухлость, ограничение подвижности, последствия гемартроза.
Обызвествления менисков при первичном типе представляются в виде точечных теней в суставной щели, соответственно положению менисков, по форме отражающих или весь мениск, или часть его в зависимости от распространения обызвествления в нем (рис. 58).
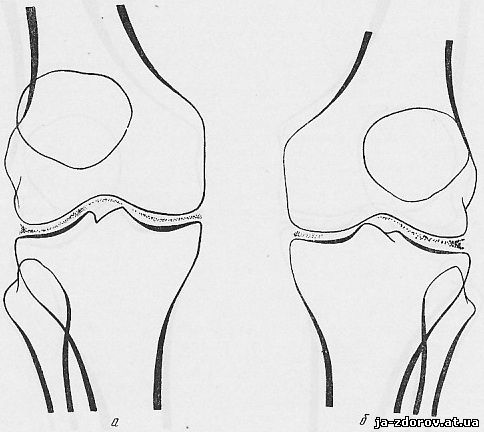
Рис. 58, а, б. Обызвествление полулунных хрящей менисков в обоих коленных суставах.
Больной К., 60 лет, жалуется на перемежающие боли в обоих коленных суставах, хруст при движениях. Боли незначительные. Видимых изменений в коленных суставах нет. Подвижность достаточная. В отроческие годы часто страдал заболеванием коленных суставов, которое трактовалось тогда как ревматизм. В дальнейшем заболевания суставов прошли и больной о них забыл, лишь иногда чувствовались незначительные боли в коленных суставах. В последние годы боли стали ощущаться все чаще.
Рентгенологическое исследование: в костях суставов изменений не обнаружено; суставные щели нормальной ширины; определяются обызвествления менисков в обоих коленных суставах.
Рентгенологическое исследование: в костях обоих коленных суставов маловыраженные инволютивные изменения; суставные щели нормальной ширины; определяются частичные обызвествления менисков в обоих суставах (рис. 59).
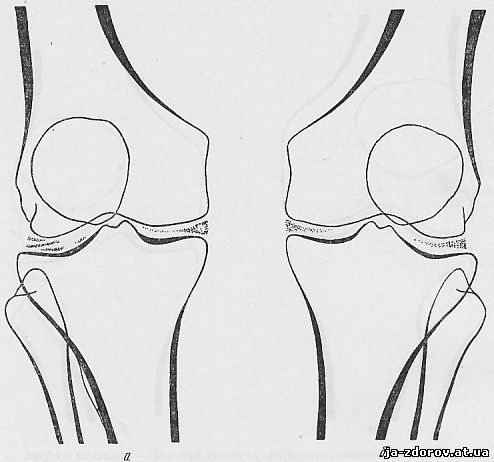
Рис. 59, а, б. Обызвествление полулунных хрящей - менисков в обоих коленных суставах.
При вторичном, травматическом типе обызвествления менисков наблюдается локальное отложение извести на месте повреждения хряща, представляющееся на рентгенограмме тенью палочковидной или О-образной формы (Д. Г. Рохлин).
При первичном типе обызвествления менисков имеются тени, параллельные краям суставных мыщелков, более интенсивные и широкие в периферических отделах хрящей. По направлению к центру тени обызвествлений теряются. При травматическом типе обызвествление представляется в форме очаговой тени, которую иногда можно принять за тень суставного тела - суставной мыши.
Обызвествления полулунных хрящей - менисков возникают вследствие дегенеративных изменений в них. Гистологические исследования Верварта показывают развитие фиброзной ткани и значительное уменьшение хрящевых клеток в обызвествленных полулунных хрящах. Наряду с обызвествлениями наблюдались и участки окостенений, образовавшиеся вследствие врастания сосудов с костеобразовательными элементами в обызвествленные массы хрящей. В суставной сумке также отмечались дегенеративные явления - атрофия синовиальных ворсин, развитие фиброзной ткани.
Обызвествление менисков наблюдается при костных процессах в субхондральном отделе кости, что объясняется нарушением питания хряща, возникновением в нем регрессивных изменений. Мы наблюдали выраженное обызвествление менисков при фиброзном остите - костной кисте в мета-эпифизе большеберцовой кости. Киста близко подходила к суставному хрящу, отделяясь от последнего узенькой полоской костной ткани.

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
- Код по МКБ-10
- Причины
- Факторы риска
- Симптомы
- Формы
- Осложнения и последствия
- Диагностика
- Дифференциальная диагностика
- Лечение
- Профилактика
- Прогноз
Что значит кальциноз? Это образование скоплений нерастворимых кальциевых солей там, где их наличие не предусмотрено ни с анатомической точки зрения, ни с физиологической, то есть вне костей.
Среди всех биогенных макроэлементов человеческого организма доля кальция – в форме кристаллов гидроксилапатита костной ткани – самая значительная, хотя кровь, клеточные мембраны и внеклеточная жидкость тоже содержат кальций.
И если уровень данного химического элемента значительно повышен, то развивается кальциноз – нарушение минерального обмена (код Е83 по МКБ-10).

[1], [2], [3], [4], [5], [6], [7], [8]
Код по МКБ-10
Причины кальциноза
Метаболизм кальция – многоступенчатый биохимический процесс, и на сегодняшний день ключевые причины кальциноза, как одной из разновидностей нарушения минерального обмена, определены и систематизированы. Но, с учетом тесной взаимосвязи всех протекающих в организме обменных процессов, в клинической эндокринологии принято одновременно рассматривать и патогенез отложения кальцинатов (или кальцификатов).
Первостепенной причиной известковой дистрофии признана перенасыщенность крови кальцием – гиперкальциемия, этиологию которой связывают с повышенным остеолизом (разрушением костной ткани) и высвобождением кальция из костного матрикса.
Из-за гиперкальциемии, а также гипертиреоза или патологий паращитовидных желез сокращается выработка щитовидной железой кальцитонина, который регулирует содержание кальция, угнетая его выведение из костей. Предполагается, что именно наличие скрытых проблем со щитовидной железой у женщин в период постменопаузы – в совокупности со снижением уровня эстрогенов, удерживающих кальций в костях – появляются внекостные кальциевые отложения, то есть развивается кальциноз при остеопорозе.
Есть и другие патологические состояния, которые заставляют кальциевые соли концентрироваться в неположенных местах. Так, у пациентов с первичным гиперпаратиреозом, гиперплазией паращитовидных желез или их гормонально активной опухолью синтез паратиреоидного гормона (паратгормона или ПТГ) возрастает, в результате чего подавляется действие кальцитонина, а уровень кальция в плазме крови, как и деминерализация костей, повышается.
Механизм повышенного остеолиза с выходом фосфата и карбоната кальция из костных депо при наличии раковых опухолей любой локализации объясняют так называемым паранеопластическим синдромом: рост злокачественных неоплазий сопровождается гиперкальциемией, так как мутировавшие клетки способны продуцировать полипептид, по действию подобный паратгормону.
Общеизвестно, что патогенез образования кальциевых солей может быть обусловлен избытком витамина D, с которым в эндокринологии связывают увеличение синтеза 1,25-дигидрокси-витамина D3 – кальцитриола, активно участвующего процессе метаболизма кальция и фосфора. Причастны к развитию известковой дистрофии гипервитаминоз витамина А, приводящий к остеопорозу, а также дефицит поступающего с пищей витамина K1 и эндогенного витамина K2.
При отсутствии эндокринных патологий содержание в плазме крови общего кальция не выходит за пределы физиологической нормы, и тогда причины кальциноза иные, обусловленные местными факторами. В их числе осаждение фосфата кальция на мембранах органоидов поврежденных, атрофированных, ишемизированных или погибших клеток, а также повышение уровня рН жидкости межклеточного пространства из-за активизации щелочных гидролитических ферментов.
Далеко не последнее место в этиологии нарушения кальциевого обмена отводится сдвигу водородного показателя кислотности крови (pH) в щелочную сторону при частичной дисфункции физико-химической буферной системы крови (бикарбонатной и фосфатной), поддерживающей кислотно-щелочное равновесие. Одной из причин его нарушения, приводящего к алкалозу, признан синдром Бернетта, который развивается у тех, кто употребляет много содержащих кальций продуктов, принимая от изжоги или гастрита пищевую соду или нейтрализующие кислоту желудочного сока антациды, адсорбирующиеся в ЖКТ.
Считается, что любое из названных выше эндокринных нарушений усугубляет чрезмерное поступление кальция с пищевыми продуктами. Однако, как утверждают исследователи Harvard University, до сих пор нет веских подтверждений того, что кальций пищи повышает вероятность кальцификации тканей, поскольку не вызывает стойкого повышения уровня Са в крови.

[9], [10], [11], [12], [13], [14], [15], [16]


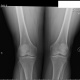
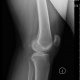

![]()
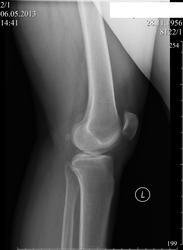
Пациентка 55 лет.Жалобы на боли в области коленных , голеностопных, в суставах стоп при ходьбе к концу дня. Боли в суставах перидически беспокоят в течении 5 лет .DS.:Полиостеартроз, ст.I. НФ I, с преимущественным поражением коленных суставав. Поперечное плоскостопие.
![]()
А мениски на обизвествлены?
![]()
мениски обызвествлены. пирофосфатная аптропатия. гонартроз 1 стадии.
Verem plus uno esse non potest.
![]()
мениски обызвествлены. пирофосфатная аптропатия. гонартроз 1 стадии.
![]()
мениски обызвествлены. пирофосфатная аптропатия. гонартроз 1 стадии.
+1. Картины, подобные представленной, всегда описывал как пирофосфатная артропатия (как правило, это имеет отношение к коленному суставу).После прочтения реферата, о пирофосфатной артропатии, пришел к выводу, что понятие хондрокальциноз, то же имеет право на существование ( это обозначено в посте №2 уважаемой Ola-la).Сталкиваясь в практической работе с коллегами-рентгенологами, сделал вывод о плохом знании данной патологии и даже некотором её игнорировании. Ссылка по теме:http://medarticle.moslek.ru/articles/31398.htm
Пирофосф а тная артропат и я (синоним болезнь отложения кристаллов пирофосфата кальция дигидрата) — заболевание, обусловленное образованием кристаллов пирофосфата кальция дигидрата и отложением их преимущественно в тканях суставов.
Этиология и патогенез . Нередко кристаллы пирофосфата кальция появляются в тканях суставов, а также в местах прикрепления сухожилий и связок к костям после 40—50 лет. Этот процесс закономерно нарастает по мере старения. По данным морфологического исследования тканей коленных суставов у умерших частота появления кристаллов пирофосфата кальция в возрасте около 80 лет составляет 18,5%. Причины образования этих кристаллов и механизм развития П. а, изучены недостаточно. Описана наследственная форма П. а., при которой предполагают нарушение активности ферментов, принимающих участие в метаболизме пирофосфата кальция, а также генетически обусловленные изменения структуры суставного хряща. П. а. нередко возникает у больных гиперпаратиреозом, гемохроматозом, гипомагнеземией, гипофосфатемией, гепатоцеребральной дистрофией (вторичная форма П. а.), при которых наблюдаются нарушения метаболизма кальция и (или) пирофосфата кальция либо создаются условия для кристаллизации пирофосфата кальция в соединительной, в частности хрящевой, ткани. Значительно чаще наблюдается идиопатическая форма П. а., при которой причины образования кристаллов пирофосфата кальция не ясны, а системные нарушения метаболизма кальция и пирофосфата кальция отсутствуют. Предполагается, что важное значение при идиопатической форме П. а. имеют предшествующее повреждение суставного хряща вследствие травм, некоторых болезней суставов, а также возрастные дистрофические изменения хрящевой ткани.
Хотя отложения кристаллов пирофосфата кальция в хрящевой ткани вызывают нарушения ее структуры и функции, эти изменения, как правило, не сопровождаются клиническими проявлениями. Даже в случае массивных отложений кристаллов, проявляющихся на рентгенограммах хондрокальцинозом суставов, клинические симптомы нередко отсутствуют. Для их появления необходимо проникновение кристаллов из хряща в полость сустава. Только в этих случаях возникает воспаление, что обусловлено поглощением кристаллов фагоцитирующими клетками синовиальной оболочки и внутрисуставной жидкости, этот процесс сопровождается выделением протеолитических ферментов и активизацией ряда других факторов воспаления.
Первым из вариантов П. а. была описана псевдоподагра. Она характеризуется отчетливой приступообразностью возникновения артрита, напоминающего картину артрита при подагре; внезапным появлением болей и припухлости, чаще в каком-либо одном суставе. Более чем в половине случаев поражается коленный сустав, реже другие крупные и средние по размерам суставы. В период приступа может нарушаться общее состояние больного, повышаться температура тела. Атаки артрита могут быть столь же яркими, как и при подагре, но обычно их выраженность меньше, а длительность несколько больше (2—3 недели и более). Постепенно явления артрита полностью исчезают. Так же как при подагре, приступы псевдоподагры могут провоцироваться локальной травмой сустава, хирургической операцией, тяжелыми соматическими заболеваниями (инфарктом миокарда, инсультом и т.п.).
У небольшой части больных П. а. (приблизительно у 5%) картина заболевания напоминает ревматоидный артрит, этот вариант П. а. называют псевдоревматоидным артритом. Отмечается множественное поражение суставов: припухлость, боли, скованность, ограничение движений. Может быть повышена СОЭ. У больных прослеживается общая для П. а. черта: приступообразность течения болезни. Однако приступы артрита не столь выражены, как при псевдоподагре, и затягиваются на несколько месяцев.
Известны и другие клинические варианты П. а., например развитие выраженной деструкции какого-либо одного, чаще коленного, сустава, что напоминает поражение суставов при сирингомиелии, или преимущественное поражение позвоночника.
Диагноз . П. а. следует заподозрить прежде всего в случаях развития приступообразного артрита коленного или другого крупного сустава у лиц пожилого возраста. Диагноз П. а. считают достоверным, если у больного обнаруживают кристаллы пирофосфата кальция в синовиальной жидкости. Основное значение для идентификации этих кристаллов имеет поляризационная микроскопия, с помощью которой выявляют характерные их оптические свойства, в частности положительное двойное лучепреломление. Типичным признаком П. а. является суставной хондрокальциноз — обызвествление хрящевых внутрисуставных дисков и суставных хрящей. Чаще других обызвествляются хрящевые диски коленных суставов (мениски), лонного сочленения и лучезапястных суставов. Поэтому при подозрении на П. а. необходима рентгенография всех этих областей скелета. Обызвествление суставных хрящей обнаруживается на рентгенограммах реже и выглядит как второй контур сустава, несколько отстоящий от истинного контура, создающегося суставными концами костей. Хондрокальциноз, хотя и характерен, но непатогномоничен для П. а. Он может развиться при отложении в хрящевой ткани суставов других кальциевых кристаллов (гидроксиапатитных, оксалатных и др.). На рентгенограммах при П. а. нередко выявляются изменения, характерные для остеоартроза, в редких случаях — значительная деструкция суставов; может наблюдаться обызвествление мест прикрепления сухожилий и связок к костям. Для исключения вторичной природы пирофосфатной артропатии желательно исследование содержания кальция, магния, фосфора и активности щелочной фосфатазы в крови у больных.
Лечение . Специфическое лечение П. а. на разработано. Применяют нестероидные противовоспалительные средства (ортофен, индометацин и др.), назначая их в максимальных суточных дозах в случае развития острого приступа псевдоподагры и в несколько меньших дозах при других вариантах П. а. Эффективно также введение растворов кортикостероидов в полость пораженных суставов.
Прогноз для жизни благоприятный.
Профилактика не разработана.
Библиогр.: Бунчук Н.В. Болезнь отложения кристаллов пирофосфата кальция. Тер. арх., т. 57, № 2, с. 132, 1985, библиогр.; Насонова В.А. и Астапенко М.Г. Клиническая ревматология, М., 1989.
Содержание:

Кальцифицирующий тендинит относится к патологическим процессам, проявляющимся избыточным скоплением солей кальция в мягких тканях (в т.ч. сухожилий) суставов с дальнейшим образованием воспалительного явления в окружающих петрификаты тканях. Депонирование кальциевых солей в большинстве случаев возникает в плечевом и коленном суставе. Такая болезнь достаточно распространена среди людей старшего возраста.
Петрификаты в коленных суставах преимущественно скапливаются в менисках, важных компонентах крупного сустава организма, а также незаменимых амортизаторахпри движении человека. Остеоартроз коленных сочленений имеет начало непосредственно с развития дегенеративного процесса и кальцинирования. В случае прогрессирования патпроцесса в них развивается уменьшение артрощели и ухудшается состояние самого артрсоединения и больного. Повреждение кальцификатами менисковых структур и крестовидных связочных волокон понижает устойчивость сустава и выступает непосредственной причиной запуска остеоартрозного процесса.
Этиологические сведения
Причинные факторы до настоящего времени не выяснены. Но несомненен тот факт, что откладывание кальция случается в областях с недостаточным кровоснабжением, вследствие изнашивания сухожильных волокон, их травматизации и возрастных трансформаций, в т.ч. системных патологий соединительной ткани.
Обызвествления связочного аппарата травматической природы достаточно известны в травматологической практике. Преимущественно они развиваются вследствие острого травмирования (ушиба, растяжения) и представлены на рентгенснимке в виде парасуставных теней. Параартикулярные ткани колена зачастую подвергаются прямому действию травмы, разрывам вследствие чрезмерного насильственного двигательного акта в сочленении.
С таким происхождением обызвествления в основном развиваются спустя 3-4 недели после травмирования, в некоторых случаях и позднее. Достаточно часто развиваются кальциевые депозиты в образовавшихся гематомах.
Симптоматические проявления
Началом заболевания следует считать возникновение неинтенсивных болевых ощущений в суставной области. В последующем болевой синдром интиенсифицируется, ограничивается амплитуда активных двигательных актов в артрсоединении. Характерным признаком выступает усиление болевого ощущения в суставном сочленении при поднятии конечности и ночью.
Болезнь Пеллегрини-Штида
Это заболевание представляет собой обызвествление либо оссификация у медиального мыщелка бедра. Оно первоначально опсывалось Пеллегрини и Штид в 1905-1908 г.г. Это кальциевое депо на рентгенснимке представляется по типу костной плотности треугольной, крючкоподобной тени, которая располагается преимущественно параллельно контуру метафиза. Тень отделяется от костной структуры светлой прослойкой, размеры ее — от 6 до 20 мм.
Такое обызвествление располагается в сухожильной ткани большой приводящей мышцы у медиального мыщелка бедра. Иногда оно не ограничивается сухожильными волокнами, а генерирует на боковую большеберцовую связку и бурсу. Кальцинаты отделены от костной структуры мембраной, которая покрывает мыщелок.
Причиной возникновения кальциевых депозитов у медиального мыщелка бедра в большей части выступает непосредственное одномоментное травмирование (удар, ушиб), либо повторное, опосредованное и слабое — растяжение связочного аппарата и др. В определенных вариантах исключается травматическое воздействие и часть исследователей считают причинным фактором такого образования дегенеративные трансформации в сухожильных волокнах, которые возникают в результате хронического микротравмирования – постоянных растяжений и др.
Тень у медиального бедренного мыщелка — это локализованный процесс травматической природы, который представляет собой либо обызвествление, либо оссификацию сухожилия большой приводящей бедренной мышцы, с незначительной симптоматической картиной.
Диагностирование
Постановка соответствующего диагноза осуществляется на основе анамнестических сведений и результатов физикального осмотра коленного сустава, при котором особое внимание уделяют наличию болезненности при пальпировании и ограниченности в совершении двигательных актов.
Обязательно проводится рентгенологическое обследование сустава, позволяющее визулизировать кальциноз в сухожильных волокнах колена. На начальных этапах патологического процесса видны кальциевые депозиты. В случае необходимости проводится МРТ суставного сочленения.
Терапевтический подход

В случае бессимптомного течения необходимость проведения каких-то терапевтических мероприятий отсутствует. В другом варианте лечение начинается всегда с консервативных мер — физиотерапии и назначения НПВП. В некоторых случаях прибегают введение кортикостероидных препаратов местным способом, однако объем их подбирается индивидуально. Продолжительность консервативной терапии составляет не больше 2-х месяцев, после этого трудоспособность подавляющего большинства больных полностью восстанавливается. Приотсутствии эффективности проведенного лечения кальцинаты элиминируют артроскопическим способом.
Рекомендации по лечению болезней депонирования ПФК
- Низкотемпературные аппликации;
- Освобождение от излишней синовиальной жидкости;
- Интрасуставное введение гормонсодержащих средств продолжительного воз действия;
Применение лекпрепаратов группы НПВС в соответствии с преморбидным фоном больного (в соответствии с наличием сопутствующих патологий).
Считается, что с возрастом организм человека становится склонным к отложению солей в суставах. Именно этой причиной люди обычно объясняют появление хруста, боли в суставах, их деформацию и ограничение объема движений. Предлагается много информации о том, как очистить суставы от отложения солей. Но действительно ли это возможно?
Когда думают об отложении солей?

Целый комплекс признаков заставляет пациентов подозревать у себя отложение солей. Обычно люди старше 45–50 лет считают свой организм склонным этому процессу. И когда появляются симптомы поражения опорно-двигательной системы, такие пациенты начинают спрашивать, как бороться с отложением солей в суставах.
Какие жалобы при этом возникают?

К ним относятся:
Иногда к признакам отложения солей люди относят появление осадка в моче или налета на стенках унитаза, утки или мочеприемника даже при отсутствии явных симптомов поражения суставов. Кроме того, считается, что наличие мочекаменной болезни – это свидетельство минерального обмена, что и приводит к солеобразованию.
Отложение солей – или что-то другое?
Среди них чаще всего встречаются
При этих состояниях происходит не отложение кристаллов солей, а прогрессирующие и зачастую необратимые изменения хрящей и костной ткани в суставах. На суставных поверхностях образуются костные разрастания в виде иголочек, шипов. Они называются остеофитам и. Именно они травмируют ткани при движениях в суставе, усиливают трение и таким образом вызывают боль и хруст. Это происходит не только в истинных суставах, но и в позвоночнике, на границе позвонков и межпозвоночных дисков.

Вторым протекающим патологическим процессом является изменение связок около суставов. Они теряют эластичность, место их прикрепления к костям уплотняется и воспаляется, происходит окостенение связок. Эти нарушения возникают как следствие повторных микроповреждений околосуставных тканей.

Хроническое воспаление суставов ( артрит ) тоже приводит к необратимым изменениям. В них начинают меняться хрящ и капсула, происходит деформация сустава.
А длительно существующий отек приводит к ухудшению питания тканей, мышцы и другие образования вокруг сустава постепенно атрофируются.
В результате всего этого суставы становятся тугоподвижными, болезненными, деформируется кисть и стопы. Причина артрита может быть аутоиммунной, ревматической , инфекционной .
Когда действительно откладываются соли?
Фактически единственным заболеванием, при котором действительно происходит отложение солей в суставах и тканях возле них, является подагра. Это специфическое нарушение обмена веществ, в частности пуринов. И образующаяся в результате метаболизма мочевая кислота не выводится полностью почками, а начинает откладываться в виде солей. Развивается подагрический артрит. Характерной его локализацией является плюсне-фаланговый сустав, но нередко поражаются суставы в пальцах рук, коленные, плечевые и другие суставы.

При изменении обмена веществ и кислотно-щелочного баланса плазмы крови и тканей некоторые соединения начинают выпадать в осадок. Например, могут откладываться соли кальция вследствие усиления резорбции (поглощения) кальция из костей, усиления его всасывания или нарушения работы почек. Кальцинаты в основном образуются не в суставах, а в мягких тканях, связках около суставов и в паренхиматозных органах.
Основные причины гиперкальциемии
Такой же механизм лежит в основе кальциноза тканей при внедрении в них различных паразитов и после стихания туберкулезного воспаления. Например, личинки многих червей в процессе своего жизненного цикла мигрируют по организму хозяина и останавливаются в мышцах, внутри органов или около суставов. В результате организм отделяет их прослойкой соединительной ткани, которая потом кальцифицируется.
Что можно сделать?
Обычно люди задаются вопросом, как избавиться от отложения солей в суставах. Для этого широко применяются народные средства, причем без предварительной консультации врача и какого-либо обследования. А ведь причины болей и других симптомов поражения суставов могут быть самыми разными! И далеко не все состояния можно скорректировать использованием примочек, компрессов, отваров и настоев. Если есть серьезное заболевание, применение таких методов приведет к потере времени и позднему началу необходимого лечения. Это чревато осложнениями.

Кроме того, стоит следить за своим водным режимом. С возрастом чувство жажды уменьшается, люди начинают потреблять все меньше жидкости, происходит умеренное обезвоживание. Это затрудняет полноценное выведение продуктов обмена веществ и солей. Поэтому ежедневно нужно выпивать около 2 л воды. Допустимо также использование морсов, неконцентрированных травяных сборов, лучше проконсультироваться по этому поводу с врачом.
Нередко пациенты приобретают различные мази для выведения солей из суставов. К сожалению, такие средства не оказывают влияние на растворение имеющихся отложений или остеофитов (а именно они обычно вызывают боли и хруст). Но они могут уменьшать местные воспалительные явления и улучшать кровоснабжение в этой области.
Если хрустит и болит коленный сустав

Хруст и боли в коленном суставе обычно вызываются не отложением солей, а гонатрозом.
И лечить надо именно это заболевание. Происходит прогрессирующее разрушение хряща и костной ткани суставных поверхностей, с разрастанием остеофитов на них. И для снижения скорости прогрессирования этого процесса необходимо снизить нагрузку на сустав (снизив вес тела), обязательно ежедневно делать специальную зарядку (ЛФК) и принимать курсовое предписанное врачом лечение. Назначаются хондропротекторы, витамины, препараты для регенерации и улучшения питания тканей.
Если врач выявит гиперкальциемию, то необходимо обязательно установить причину этого состояния. И при этом нужно думать в первую очередь не о том, как очистить суставы от отложения солей кальция, а об избавлении от основного заболевания. Иногда для этого может потребоваться и хирургическое лечение, как бывает в случае выявления опухолей.
Отложение солей в суставах не является диагнозом. Это следствие, одно из проявлений нарушения обмена веществ, эндокринных и других заболеваний.
А иногда происходит не солеобразование, а дегенерация тканей сустава. Поэтому при подозрении на отложение солей следует в первую очередь обращаться к врачу. В последующем можно комбинировать медикаментозную терапию и лечение народными средствами.
Читайте также:



