Нфс 2 степени голеностопного сустава

Деформирующий остеоартроз проявляется болями в голеностопном суставе, усиливающимися при ходьбе. На него указывают утренняя отечность и скованность движений, исчезающая в течение часа. В консервативном лечении деформирующего остеоартроза используются препараты различных групп, массажные и физиотерапевтические процедуры. Но при значительном разрушении хрящевых и костных структур голеностопа необходимо хирургическое вмешательство.
Общие сведения о деформирующем артрозе голеностопного сустава
Важно знать! Врачи в шоке: "Эффективное и доступное средство от АРТРОЗА существует. " Читать далее.
Деформирующий остеоартроз (ДОА) голеностопного сустава — дегенеративно-дистрофическое заболевание. Вначале оно поражает хрящевую прослойку, выстилающую костные поверхности. Из-за дефицита питательных веществ хрящ плохо удерживает влагу, поэтому быстро истончается, становится плотным, неэластичным. Разрушение гиалинового хряща приводит к повышению нагрузок на кости при ходьбе, сгибании и разгибании голеностопного сустава. Костные пластинки деформируются с образованием наростов — остеофитов.
Если человек не обращается к врачу за медицинской помощью, то ДОА распространяется на здоровые ткани. В патологический процесс постепенно вовлекаются связки, сухожилия, суставные сумки, мышцы.
Стадии патологии
При определении стадии ДОА голеностопа учитываются рентгенографические признаки и основные симптомы. В большинстве случаев выраженность клинических проявлений напрямую зависит от произошедших изменений костей и хрящей. Но бывают и исключения. Некоторые пациенты жалуются врачам на сильные боли, хотя на полученных рентгенографических снимках не обнаруживается выраженных деформаций структур голеностопа.

Остеоартроз 1 степени тяжести может клинически не проявляться. Изредка возникают слабые дискомфортные ощущения после физической нагрузки или переохлаждения, несколько ограничивается подвижность сустава. Проведение рентгенодиагностики позволяет выявить нечеткое сужение суставной щели, формирование единичных наростов на краях костных поверхностей.
На этой стадии ДОА появляется хруст. Щелчки, потрескивание сопровождают сгибание и разгибание голеностопа, отчетливо слышатся при ходьбе. Вместо незначительного дискомфорта теперь возникают боли. Они ноющие, тупые в состоянии покоя и давящие, сильные при движении. На рентгенографических изображениях хорошо заметны множественные остеофиты, признаки субхондрального остеосклероза в костных тканях. Суставная щель заметно сужена, поэтому подвижность голеностопа снижается.
Вероятные причины болезни
Первичный ДОА голеностопа развивается при здоровом хряще. Обычно это происходит из-за естественного старения организма, замедления скорости восстановительных реакций, снижения выработки коллагена. Причиной вторичного остеоартроза становятся повышенные физические нагрузки на сустав, например, поднятие тяжестей, длительное и частое нахождение на ногах.
Спровоцировать развитие заболевание могут и уже присутствующие в организме патологические состояния:
- травмы голеностопа — переломы, вывихи, повреждения мышц и (или) связочно-сухожильного аппарата;
- врожденные или приобретенные аномалии сустава;
- эндокринные заболевания, в том числе гипо- и гипертиреоз, сахарный диабет;
- ревматоидный, реактивный, инфекционный, псориатический, подагрический артрит;
- системная красная волчанка, склеродермия;
- патологии, течение которых сопровождается нарушением кровообращения в ногах (тромбофлебит, хроническая венозная недостаточность);
- хирургические операции на голеностопе.
К предрасполагающим факторам относятся ожирение, низкая двигательная активность, интенсивные спортивные тренировки, дефицит в организме витаминов и микроэлементов, респираторные, кишечные, урогенитальные инфекции.
Признаки и симптомы заболевания
На развитие остеоартроза указывает ограничение подвижности. Скованность движений особенно ощущается сразу после пробуждения. Она сопровождается отечностью голеностопа, видимым увеличением его размеров по сравнению со здоровым суставом. Необходимо от 30 минут до часа для устранения тугоподвижности. Еще один ведущий симптом ДОА голеностопа — артралгия. Выделяют несколько видов суставной боли:
Течение ДОА нередко осложняется синовитом — воспалением синовиальной оболочки. В области голеностопа формируется небольшое округлое уплотнение, а кожа над ним краснеет и становится горячей на ощупь.
Методы диагностики
Для определения функциональной полноценности сустава проводится ряд тестов. Их результаты позволяют оценить мышечную силу, чувствительность, сохранность сухожильных рефлексов. Первичный диагноз может быть выставлен также на основании жалоб пациентов, данных анамнеза, внешнего осмотра. Так как симптомы ДОА голеностопа схожи с признаками артрита, бурсита, тендовагинита, то обязательно проводятся инструментальные исследования:
- рентгенография;
- магнитно-резонансная или компьютерная томография;
- ультразвуковое исследование.
По показаниям производится забор пунктата для морфологического изучения. При необходимости назначается артроскопическое обследование внутренней поверхности голеностопа, взятие образцов синовиальной жидкости и оболочки, хрящевых тканей.
Как правильно лечат ДОА
Эффективна только комплексная терапия деформирующего остеоартроза. Основные цели лечения — устранение симптомов, восстановление объема движений, предупреждение распространения заболевания на здоровые ткани. Для этого используются фармакологические препараты, проводятся физиопроцедуры и занятия лечебной физкультурой.
Для устранения болей в терапии ДОА используются нестероидные противовоспалительные средства (НПВС) — Диклофенак, Нимесулид, Кетопрофен. При их неэффективности применяются медикаментозные блокады. Непосредственно в полость сустава или расположенные рядом мягкие ткани вводятся инъекционные растворы глюкокортикостероидов (Дипроспан, Триамцинолон) в комбинации с анестетиками (Лидокаин, Новокаин). В лечебные схемы больных ДОА голеностопа могут быть также включены следующие препараты:
- средства для улучшения кровообращения — Трентал, Эуфиллин, Ксантинола никотинат;
- миорелаксанты для устранения мышечных спазмов — Сирдалуд, Баклосан, Мидокалм;
- хондропротекторы для частичного восстановления хрящей, укрепления связок — Артра, Структум, Терафлекс;
- препараты с витаминами группы B для улучшения питания тканей и передачи нервных импульсов — Мильгамма, Комбилипен, Нейробион.
От болей и отеков применяются мази, гели с согревающим, местнораздражающим, отвлекающим действием. Это Финалгон, Капсикам, Випросал, Апизартрон. Но используются они только при отсутствии острого воспаления в голеностопе.
Даже "запущенный" АРТРОЗ можно вылечить дома! Просто не забывайте раз в день мазать этим.
При сильных болях пациента назначается ношение полужестких ортезов. Такие ортопедические приспособления надежно фиксируют голеностоп за счет металлических или пластиковых вставок. Больным показано соблюдение полупостельного режима, исключение повышенных нагрузок на сустав. В период рецидивов болезни рекомендуется передвижение с тростью или костылями.
Если боли слабые или умеренные, то устранить их можно использованием эластичных ортезов для голеностопа. Изделия немного ограничивают подвижность, смягчают нагрузки на сустав. Хорошо зарекомендовали себя и согревающие мягкие бандажи из овечьей или верблюжьей шерсти.
Физиопроцедуры проводятся как в период рецидивов ДОА, так и на этапе устойчивой ремиссии. Во время обострений снизить выраженность болевого синдрома позволяют несколько сеансов электрофореза или ультрафонофореза. Для проведения процедур используются глюкокортикостероиды, анальгин, новокаин, витамины группы B, хондропротекторы.
В период ремиссии пациентам назначаются такие физиотерапевтические мероприятия:
- высокочастотная электротерапия;
- ультрафиолетовое облучение;
- магнитотерапия;
- лазеротерапия.
Для улучшения кровообращения применяются аппликации с парафином и озокеритом. Больным рекомендовано регулярное санаторно-курортное лечение грязями и минеральными водами. В терапии деформирующего остеоартроза используются также медицинские пиявки, иглоукалывание.
К массажным процедурам приступают сразу после купирования сильных болей. Во время сеансов выполняются основные массажные движения — разминания, растирания, вибрации. В отличие от мануальной терапии воздействие оказывается только на мягкие ткани и мышцы. Такой подход к лечению ДОА позволяет укрепить скелетную мускулатуру, при этом полностью исключив нагрузки на кости и хрящи. Пациенту могут быть назначены такие виды массажа:
- классический;
- точечный, или акупунктурный;
- вакуумный, или баночный.
Массажные процедуры проводятся не только для лечения ДОА, но и для профилактики его рецидивов. Избежать обострений в течение длительного времени помогает восстановление оптимального кровообращения в пораженном остеоартрозом голеностопе.
При ДОА голеностопа 1 степени тяжести регулярные занятия лечебной физкультурой помогают обойтись без использования препаратов. А пациентам с более тяжелым течением остеоартроза ежедневные тренировки позволяют снизить интенсивность болей, отечности, восстановить привычный объем движений. Высокий терапевтический эффект ЛФК обусловлен укреплением мышечного корсета голеностопа, улучшением кровоснабжения тканей питательными веществами.
Какие упражнения можно выполнять в домашних условиях:
- в положении сидя попеременно делать упор стопами сначала на их внешнюю, а затем внутреннюю боковую поверхность;
- в положении лежа имитировать езду на велосипеде;
- в положении стоя делать неглубокие выпады вперед и назад.
Врачи ЛФК рекомендуют приобрести ортопедические коврики. Хождение по ним способствует устранению скованности движений за счет ускорения кровообращения в ногах. В теплое время года полезны прогулки босиком по траве, песку, крупной и мелкой гальке.
Показаниями к хирургическому вмешательству становятся неэффективность консервативного лечения, быстро прогрессирующий ДОА голеностопа, выраженная деформация костных поверхностей.
Пациентам с остеоартрозом 3 степени тяжести сразу предлагается проведение операции. Она выполняется 2 способами:
- эндопротезирование. Производится замена разрушенных костных структур искусственным имплантатом. Срок службы эндопротеза — до 15 лет. Эндопротезирование позволяет пациенту вернуться к активному образу жизни, в том числе к занятиям спортом;
- артродез. Большеберцовая и таранная кость сопоставляются в функционально выгодном положении, а затем скрепляются металлическими конструкциями. Через 3-6 месяцев сустав полностью обездвиживается.
На этапе реабилитации пациентам показаны ношение ортопедических приспособлений, занятия лечебной физкультурой и гимнастикой, физиотерапевтические и массажные процедуры.
![]()
Народные средства и рецепты
При обострении ДОА голеностопа народные средства неэффективны. Они применяются только на этапе ремиссии для устранения слабых дискомфортных ощущений, отеков, скованности движений. Полезны травяные чаи из ромашки, лимонной и перечной мяты, душицы, чабреца. Они оказывают успокаивающее и одновременно тонизирующее действие. Из наружных средств используются мази, спиртовые растирания.
| Народные средства для лечения ДОА голеностопа | Способы приготовления |
| Мазь | В ступке растереть 20 г ланолина со столовой ложкой сока каланхоэ. Добавить по 2 капли эфирных масел можжевельника, лаванды, пихты. Ввести небольшими порциями по 50 г вазелина и детского крема |
| Компресс | 10-15 крупных свежих листьев одуванчика растереть до состояния кашицы, добавить столовую ложку густого меда. Наложить на голеностоп, зафиксировать пленкой, теплой тканью, марлевым бинтом. Держать 1-2 часа |
| Травяной чай из ромашки, мяты, душицы, чабреца | Залить стаканом кипятка чайную ложку сухого растительного сырья. Настаивать 2 часа, процедить, пить перед сном вприкуску с цветочным медом |
Возможные осложнения
На конечном этапе деформирующего остеоартроза голеностопа наблюдается полное или частичное обездвиживание сустава. Если оно происходит в функционально невыгодном положении, то человек способен передвигаться только с помощью костылей, так как упор на стопу невозможен.
Течение ДОА нередко осложняется вторичным реактивным синовитом, спонтанными кровоизлияниями в полость сустава.
Профилактика
Профилактика ДОА заключается в исключении всех факторов, провоцирующих повреждение хрящевых структур голеностопа. Ортопеды рекомендуют отказаться от курения и алкоголя, ухудшающих состояние кровеносных сосудов ног. Необходимо пополнить рацион свежими овощами, фруктами, нежирными кисломолочными продуктами — основными источниками водо- и жирорастворимых витаминов, микроэлементов. Во время спортивных тренировок следует использовать эластичные бандажи для защиты всех структур сустава от микротравмирования.
Как забыть о болях в суставах и артрозе?
- Боли в суставах ограничивают Ваши движения и полноценную жизнь…
- Вас беспокоит дискомфорт, хруст и систематические боли…
- Возможно, Вы перепробовали кучу лекарств, кремов и мазей…
- Но судя по тому, что Вы читаете эти строки - не сильно они Вам помогли…
Но ортопед Валентин Дикуль утверждает, что действительно эффективное средство от АРТРОЗА существует! Читать далее >>>
Войти через uID
--> НАРУШЕНИЕ ФУНКЦИИ СУСТАВОВ
НФС обусловливает нарушения функций других органов и систем организма. При АС в результате воспалительного поражения и анкилозирования межпозвонковых и реберно-позвонковых сочленений наблюдается значительное ограничение дыхательных экскурсий грудной клетки, что постепенно приводит к нарушениям вентиляционной функции легких и хронической дыхательной недостаточности, а затем - к легочной гипертензии и хронической сердечной недостаточности.
Степень недостаточности функций отдельного сустава зависит от выраженности болей, степени деформации, образования контрактур и анкилоза.
Амплитуду движений в суставах определяют угломером. За исходное положение туловища и конечностей принимается вертикальное. Бранши угломера устанавливают вдоль оси сочленяющихся сегментов, а ось совмещают с осью сустава. Сгибание и разгибание осуществляют в саггитальной плоскости, отведение и приведение - во фронтальной, ротационные движения - вокруг продольной оси.
Незначительное нарушение функции сустава - уменьшение амплитуды движений менее чем на 10°.
При значительно выраженном нарушении функции тазобедренного сустава (при фиброзном анкилозе) амплитуда движений менее 30° в сагиттальной плоскости при отсутствии движений во фронтальной плоскости и ротационных движений, а также опорном укорочении конечности на 7 см и более.
В норме амплитуда движений в коленном суставе составляет 130°, в голеностопном - 85°.
В случае стойкой значительно выраженной контрактуры коленного и голеностопного суставов ограничение движений в пределах 5-8°.
В норме I плюсне-фаланговый сустав разгибается на 80° и сгибается на 35° (см. Рис 1). Другие плюсне-фаланговые суставы могут сгибаться и разгибаться, ориентировочно, на 40°. Межфапанговые проксимальные суставы сгибаются на 50°, дистальные на 40°; разгибание варьирует до 30°.
Рис. 1 Объем движений в I плюсне - фаланговом суставе.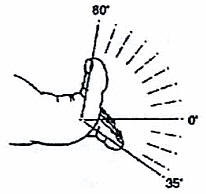
Степени ФНС
I степень - для плечевого и тазобедренного суставов ограничение амплитуды движений не превышает 20-30°.
Амплитуда движений для локтевого, лучезапястного, коленного, голеностопного - сохраняется в пределах не менее 50° от функционально выгодного положения, для суставов кистей - в пределах 110-170°. Показатели динамометрии составляют 17,4 - 31 кг при норме 21-56 кг.
При оценке нарушений функции суставов стопы учитываются также рентгенологические данные.
При I степени НФС они характеризуются отдельными изолированными очагами деструкции головок плюсневых костей или соответствующих фаланг. Такое поражение суставов клинически проявляется умеренными нарушениями опорной функции стопы.
II степень НФС характеризуется значительным ограничением движений в суставах. При поражении плечевого и тазобедренного суставов амплитуда движений в разных направлениях не превышает 50°. Для локтевого, лучезапястного, коленного, голеностопного суставов характерно снижение амплитуды движений до 45 - 20°.
При нарушении функции кисти II степени наблюдаются значительные деформации суставов пальцев с отклонением их в ульнарном направлении, а также деформирующий артроз пястнофаланговых и межфаланговых суставов. Отдельные виды захвата в этих условиях значительно снижены и амплитуда движений суставов пальцев ограничена в пределах 55 - 30°.
Показатели динамометрии составляют 10 - 23 кг.
При нарушении опорной функции стопы II степени наблюдается ограничение движений пальцев с резким отклонением их кнаружи.
III степень НФС характеризуется значительно выраженным ограничением движений в суставах. Амплитуда движений не превышает 15° при условии функционально выгодного положения сустава, либо наблюдается неподвижность сустава в результате деструктивного процесса с исходом в анкилоз. При нарушении функции кисти III степени отмечается снижение показателей динамометрии в пределах 0 - 10 кг.
IV степень: характеризуется признаками III степени и фиксацией сустава в функционально невыгодном положении.
Классификация.
· Клинико-анатомическая характеристика РА:
– полиартрит (у 80%), олигоартрит, моноартрит;
– с висцеральными поражениями (сердца, легких, почек, амилоидозом органов, серозитами, псевдосептическим синдромом, синдромом Фелти);
– в сочетании с деформирующим остеоартрозом, ревматизмом, диффузными болезнями соединительной ткани;
– ювенильный артрит (болезнь Стилла)- форма РА у детей до 16 лет, характерно острое начало с высокой температурой, внесуставными проявлениями, поражаются крупные суставы, позвоночник. Часто поражаются глаза (увеит). Течение более благоприятное, чем у взрослых, часто трансформируется в РА взрослых или болезнь Бехтерева.
· Иммунологическая характеристика РА:
– без заметного прогрессирования (доброкачественное).
· Фазы и степень активности:
0 (ремиссия), I, II, III (активная фаза)
· Рентгенологические стадии (по Штейнброкеру):
I ст. – околосуставной остеопороз;
II ст. – остеопороз + сужение суставной щели, единичные узуры;
III ст. – то же + множественные узуры;
IV ст. – то же (III ст.) + костные анкилозы
· Функциональная способность больного:
Нарушение функции суставов (НФС) – 0 ст.: трудоспособность сохранена;
НФС – I ст.: трудоспособность ограничена;
НФС – II ст.: трудоспособность утрачена;
НФС – III ст.: утрачена способность к самообслуживанию.
Клиника.Начало ревматоидного артрита возможно в любом возрасте, но пик заболеваемости приходится на 50 лет. Чаще болеют женщины. Заболевание начинается постепенно, без прямой связи с перенесенной инфекцией. Основные общие симптомы – слабость, недомогание, похудание, субфебрильная лихорадка. Специфические симптомы заболевания – чувство скованности в суставах после покоя, особенно по утрам. В суставах отмечаются местные воспалительные симптомы: припухлость, жар, боль, которые не излечиваются салицилатами.
Заболевание прогрессирует, на протяжении 3–6 месяцев вовлекаются еще 1–2 сустава, при этом симметрично поражаются пястно-фаланговые, проксимальные межфаланговые (особенно II и III пальцев) и плюснефаланговые суставы. Важно подчеркнуть – кожа над воспаленными суставами при РА никогда не изменяет цвет.
Постепенно происходит деформация суставов с вывихами, контрактурами и анкилозами. В области сустава развивается атрофия кожи и мышц, появляются подкожные узелки. Наиболее типичным признаком РА служит отклонение I–IV пальцев в пястно-фаланговых суставах в локтевую сторону – ульнарная девиация.
Варианты течения.Чаще всего встречается медленно прогрессирующее течение, при котором повреждение суставных поверхностей развивается медленно. Течение без заметного прогрессирования сопровождается стойкой деформацией мелких суставов кистей, без прогрессирования в течение ряда лет и без выраженной воспалительной реакции крови.
Быстропрогрессирующее течение обычно сочетается с высокой активностью заболевания, повреждение суставов наблюдается довольно рано и в течение нескольких лет приводит к стойкой нетрудоспособности.
I ст. (минимальная активность) – небольшие боли в суставах, непродолжительная скованность по утрам (до 0,5–1,5 ч.), температура кожи над суставами нормальная, СОЭ – до 20 мм/час, содержание лейкоцитов в крови в нормальных пределах, повышение альфа-2-глобулинов до 12%, С-реактивный белок (+), содержание фибриногена, сиаловых кислот несколько повышено.
II ст. (средняя активность) – боли при движении и в покое, утренняя скованность – до полудня, местные явления экссудации (припухлость, выпот, ограничение движений из-за болей), температура тела субфебрильная, СОЭ – 25–40 мм/ч, лейкоцитоз – 8–10 10 3 /л, повышение aльфа-2-глобулинов свыше 12–15%, С-реактивный белок (++), содержание фибриногена, сиаловых кислот повышено.
III ст. (высокая активность) – сильные боли в покое, выраженные экссудативные явления в суставах, скованность – до второй половины дня, выраженное ограничение подвижности. Активный воспалительный процесс во внутренних органах (плеврит, перикардит, кардит, нефрит и др.). Температура тела – свыше 38°С, СОЭ – выше 40 мм/ч., лейкоцитоз – 15–20 10 3 /л, альфа-2-глобулины – 15 % и более, С-реактивный белок (+++).
Несмотря на преимущественное поражение суставов, РА является системным заболеванием. При этом наибольшее значение имеет поражение сердца, легких, нервной системы, почек. Изменения внутренних органов развиваются в связи с генерализованным поражением соединительной ткани и сосудов. В основе этих поражений лежат неспецифические процессы в виде отека, инфильтрации, дистрофии, а также образования характерных ревматоидных гранулем. Как правило, поражение внутренних органов протекает без выраженных симптомов, субклинически.
А. Поражение сердца при РА встречается почти постоянно, обычно в виде миокардита и перикардита. Эндокардит и пороки сердца не характерны, очень редко встречается недостаточность клапана аорты или митрального клапана.
Б. Поражение легких в виде интерстициальной пневмонии с исходом в пневмосклероз, сухой или выпотной плеврит с образованием спаек.
В. Поражение нервной системы – характерны полиневриты различной локализации (вследствие ишемии нервных стволов на почве васкулита периневральной ткани) с болями в конечностях, двигательными и чувствительными расстройствами, атрофией мышц и кожи. Характерно поражение малоберцового нерва. Церебральные симптомы также обусловлены васкулитами головного мозга.
Г. Поражение почек характеризуется развитием гломерулонефрита и амилоидоза. Кроме того, в результате нефротоксического действия лекарств (НПВС), могут наблюдаться интерстициальный нефрит и некроз сосочков лоханок.
Гломерулонефрит проявляется умеренной протеинурией, микрогематурией, артериальной гипертонией. Нарушение функции почек развивается медленно.
Амилоидоз почек проявляется нефротическим синдромом с массивными отеками, протеинурией более 5–6 г/л, гипопротеинемией, нарастающим снижением функции почек. Наиболее раннее проявление амилоидоза почек – это протеинурия при неизмененном осадке мочи. Для диагностики применяется биопсия десны и подслизистой прямой кишки.
Д. Сочетание РА с поражением экзокринных желез (слюнных, слезных) носит название синдрома Шегрена.
Е. Сочетание РА с гепато- и спленомегалией, иногда лимфоаденопатией и лейкопенией носит название синдрома Фелти.
Таким образом, ревматоидный артрит – это заболевание, характеризующееся помимо суставного синдрома еще целым рядом клинических проявлений.
Американской ревматологической ассоциацией (АРА) были предложены следующие диагностические критерии РА.
Диагностические критерии (АРА, 1988):
· Утренняя скованность суставов более 1 часа.
· Боль при движении или пальпации по крайней мере в одном суставе (выявляется врачом).
· Отечность периартикулярных тканей по крайней мере одного сустава (устанавливается врачом).
· Припухлость по крайней мере еще одного сустава в течение ближайших трех месяцев (устанавливается врачом).
· Симметричное припухание проксимальных межфаланговых, пястно-фаланговых и/или плюснефаланговых суставов (устанавливается врачом).
· Наличие подкожных узлов в области естественных костных утолщений и разгибательных поверхностей конечностей или периартикулярно.
· Типичные рентгенологические изменения: околосуставной остеопороз, эрозивный артрит.
· Обнаружение ревматоидного фактора в сыворотке крови или синовиальной жидкости.
Диагностическое правило: РА устанавливается при наличии не менее 4 критериев, с продолжительностью 1–5-го критериев более 6 недель.
План обследования.Помимо общеклинических обследований (общие анализы крови, мочи, ЭКГ, рентгенография органов грудной клетки, биохимический анализ крови с определением С-реактивного белка, белковых фракций, острофазовых показателей, иммунограммы – РФ) необходимо проведение: рентгенографии суставов, ЭХО-кардиографии, иногда – пункционной биопсии синовиальной оболочки с морфологическим исследованием (выявляется пролиферация клеток, палисадорасположенных по отношению к наложениям фибрина).
Дифференциальный диагноз. На ранних стадиях диагностика РА может Прежде всего, РА приходится дифференцировать от ревматического артрита, реактивных артритов, подагры, остеоартроза, болезни Бехтерева, синдрома Рейтера, а также от саркоидоза, туберкулеза, диффузных заболеваний соединительной ткани. При этом имеет значение анализ всего комплекса полученных данных, в том числе лабораторных и динамическое наблюдение за больным. В пользу РА во всех случаях свидетельствует наличие вышеуказанных диагностических критериев в сочетании с выявлением ревматоидного фактора в сыворотке крови и эрозивным артритом по результатам рентгенографии суставов.
Лечение. Медикаментозная терапия:
Нам важно ваше мнение! Был ли полезен опубликованный материал? Да | Нет
Для определения ФНС при МСЭ используются информативные методы: изометрическая нагрузка, полидинамометрия, ВЭМ, сцинтиграфия (с технецием для выявления синовита и процессов в костях), ультразвуковое сканирование суставов (для выявления небольшого скопления жидкости и определения толщины суставного хряща), артроскопия.
Суставной синдром в клинике РА является ведущим. Важно отразить не только деформации, но и сохранившийся объем движений во всех суставах и суставной системы в целом. По результатам измерения подвижности в суставах угломером или гониометром может быть составлена формула ФНС для каждого сустава. В ней отражаются: сгибание (с) и разгибание (р), отведение (о) и приведение (п), пронация (пр) и супинация (сп), ротация внутренняя (рв) и наружная (рн). Пример формулы: ФНС лучезапястного сустава –– с/р–о/п=20/0/20–5/0/15º (при норме 75/0/85–20/0/40º), что соответствует II степени недостаточности сустава. Суставной синдром усугубляется при повышении активности процесса и по мере ее снижения претерпевает изменения.
Амплитуда движений определяется при активных и пассивных движениях. Пассивные движения в суставах являются истинными показателями параметров движения. Поражения суставных поверхностей, костно-хрящевых компонентов сустава, функции близлежащих мышц определяют ограничения объема движений. Суммарное ограничение движений в процентах определяет степень тяжести контрактур:
· незначительная контрактура –– до 30%;
· умеренная контрактура –– 30–60%;
· выраженная контрактура –– 60–90%;
· резко выраженная –– 90% и более (выраженный анатомический дефект).
Выделяют 4 степени нарушений функций сустава:
ФНС–I (I степень) –– движения ограничены в пределах 30%, амплитуда их ограничений не превышает 20–30°. Для локтевого, лучезапястного, коленного и голеностопного суставов амплитуда движений сохраняется в пределах не менее 50° от функционально выгодного положения.
Амплитуда движения в суставах пальцев кистей при ФНС–I колеблется в пределах углов 110–170°. Незначительно уменьшены показатели динамометрии кисти (17–31 кГ при норме 21–56 кГ). Активность процесса определяет выраженность болевого синдрома.
Поражение суставов стопы клинически характеризуется умеренными нарушениями опорной функции стопы, рентгенологически при этом выявляются очаги деструкции головок плюсневых костей и фаланг.
ФНС–II (II степень) включает значительное (на 30–60%) ограничение движений во всех плоскостях, объем движений не выше 45–50%. Для локтевого, лучезапястного, коленного и голеностопного суставов амплитуда движений снижается до 45–20° вследствие деструкции сочленяющихся поверхностей, дегенерации суставных хрящей, остеопороза. При поражениях плечевого и тазобедренного суставов амплитуда движений в разных направлениях не превышает 50°.
Динамометрия кисти выявляет значительное снижение показателей мышечной силы кисти (10–23 кГ). Нарушения функции кисти обусловлены значительной деформацией суставов, параартикулярными рубцовыми изменениями пальцев с отклонением их в ульнарном направлении, а также деформирующим артрозом пястнофаланговых и межфаланговых суставов. Значительно уменьшены отдельные виды схвата, амплитуда движений суставов пальцев ограничена в пределах 55–30°.
При ФНС–II нарушения опорной функции стопы имеет место ограничение движений пальцев с резким отклонением их кнаружи. Отмечаются фиброзные изменения мягких тканей, выявляются множественные очаговые деструкции в плюсневых костях и фалангах, подвывихи пальцев.
ФНС–III (III степень) включает резко выраженные (на 60–90%) ограничения движений. Амплитуда движений не превышает 15° при условии функционально выгодного положения или его неподвижности. Имеет место деформирующий артроз III стадии и анкилозы. Показатели динамометрии при нарушении кисти III степени снижаются до 0–11 кГ.
ФНС–IV (IV степень) изменения соответствуют таковым в III стадии, однако фиксированы в функционально невыгодном положении (выпадают все функции схвата и др.).
В соответствии с количеством пораженных суставов и степенью нарушения функций каждого из них выделяют 3 степени функциональных нарушений опорно-двигательного аппарата.
Первая степень ФН (легкая) –– устанавливается при I степени нарушения функции нескольких пораженных суставов и II степени –– единичных суставов.
Вторая степень ФН (средней тяжести) –– определяется при II степени нарушения функции в большинстве пораженных суставов и III –– в единичных суставах.
Третья степень ФН (тяжелая) характеризуется функциональными нарушениями III–IV степени в нескольких суставах и II степени в остальных.
Для оценки прогноза и тяжести РА используется индекс тяжести (ИТ) по 12-балльной шкале (по Д.Е. Каратееву, 1995), который включает оценку ФНС, рентгенологической стадии, степень активности, оцениваемую по выраженности суставного синдрома (число воспаленных суставов, индекс Ричи), число системных проявлений, а также лабораторных показателей (СОЭ, гемоглобин, СРБ).
Боль оценивается по степени ее выраженности:
· минимальная (I степень +) –– не мешает спать, не снижает трудоспособность и не требует лечения;
· умеренная (II степень ++) –– снижает трудоспособность, ограничивает обслуживание, при приеме анальгетиков позволяет спать;
· сильная (III степень +++) –– плохо или не купируется анальгетиками, лишает сна, приводит к полной утрате общей или профессиональной трудоспособности;
· сверхсильная (IV степень ++++).
При разграничении боли по визуально аналоговой шкале (от 10 до 100%) минимальная боль (+) составляет 20%, умеренная (++) –– 40%, сильная (+++) –– 60%, сверхсильная (++++) –– 80%.
Суставной индекс Ричи определяется по 4-балльной шкале при надавливании на все суставы от 0 до 3 для каждого:
0 –– боль отсутствует;
2 –– средняя (пациент морщится);
3 –– резкая (пациент отдергивает сустав).
Ревматоидные факторы (РФ) и аутоантитела JgM определяются реакцией латекс-агглютинации или реакции Валер-Роузе. Тяжесть, быстрота прогрессирования, развитие системных проявлений коррелируются с серопозитивностью по РФ, JgА и высокими титрами.
МР пациентов с ревматоидным и другими неревматическими артритами при их обострении начинается на лечебно-реабилитационном этапе, где ее основным содержанием является медикаментозная терапия нестероидными или стероидными противовоспалительными средствами и санация очагов инфекции, а затем продолжается на стационарном этапе МР.
Основные задачи реабилитации пациентов с РА:
1. Купирование болевого синдрома.
2. Сохранение и увеличение объема активных движений в суставах.
3. Предупреждение деформации и коррекция возникновения ее.
4. Повышение толерантности к физической нагрузке.
5. Улучшение психоэмоционального состояния.
6. Сохранение социального статуса.
7. При возможности наиболее полный возврат к труду.
8. Предотвращение инвалидности.
9. Снижение смертности.
10. Достижение поставленной цели при минимальных затратах.
В реабилитации пациентов, перенесших РА, используются следующие методы реабилитации:
Читайте также: