Хондропротекторы после артроскопии коленного сустава
Если артроз прогрессирует, врачи часто назначают операцию – артроскопию. Специальный эндоскопический инструмент, оснащенный видеокамерой, вводится внутрь сустава и выводит на монитор изображение с многократным увеличением. Процедура выполняется под наркозом, дает пациенту хорошие прогнозы, однако требует серьезного, очень ответственного отношения в период восстановления. Каких рекомендаций необходимо придерживаться, чтобы избежать осложнений в виде спаек, контрактур и рецидивов?

Не так страшна артроскопия коленного сустава, как реабилитация после нее
Что происходит во время раннего восстановительного периода
После окончания операции до удаления дренажной трубки проходит 2-3 дня. Это и есть ранний восстановительный период, в течение которого:
- вводят обезболивающие и антибактериальные препараты;
- на область разреза накладывают асептическую повязку;
- прикладывают пузырь со льдом;
- рекомендуют использовать специальный бандаж или эластичный бинт для иммобилизации, чтобы предотвратить отек.
Любые нагрузки на колено противопоказаны. На этом этапе лечения артроза или остеоартроза важно соблюдать постельный режим. Кровать должна быть такой, чтобы прооперированная нога занимала устойчивое положение. Нагрузки на конечность необходимо строго дозировать – по рекомендации лечащего врача.

Ортез и костыли – обязательные спутники пациента в раннем восстановительном периоде
Упражнения для восстановления функций коленного сустава
Уже в раннем восстановительном периоде и по его окончании пациенту назначают упражнения для укрепления мышц вокруг прооперированного сустава. Выполнять их следует под контролем инструктора, постепенно увеличивая интенсивность и продолжительность.
На вторые сутки после операции разрешены легкие вращения в голеностопе. Чуть позже – по согласованию с врачом и инструктором по ЛФК (как правило, в течение 3-7 дней после операции) – пациент выполняет такие упражнения:
- Сгибание ног в коленях в положении лежа на спине так, чтобы действие не причиняло боли.
- В положении лежа на животе придавливание ногой валика, уложенного под стопу.
- Подъем выпрямленной ноги на 30 см и удержание ее на весу в течение 5 секунд.
- Сгибание ног в коленях лежа на спине с напряжением ягодичных мышц.
- В положении стоя боком у стены – подъем выпрямленной конечности на 45° над поверхностью пола (затем аналогичное действие, но со стопой, развернутой наружу).
Через неделю после артроскопии рекомендуют уже другой, более интенсивный комплекс упражнений, где большинство действий выполняются в положении стоя. Если состояние сустава позволяет, можно подключить велотренажер или беговую дорожку.
В разные периоды после артроскопии коленного сустава выполняют разные упражнения.
В первую неделю после операции:
С первой по четвертую неделю:
С пятой недели до конца второго месяца:
Медикаментозное лечение артроза после артроскопии
Артроскопия не приводит к моментальному выздоровлению, поэтому в период восстановления необходима медикаментозная помощь. Пациенту прописывают нестероидные противовоспалительные средства для предупреждения осложнений. Не обойтись также и без приема хондропротекторов, например препарата Структум, Доны или Эльбоны.

Через две недели после артроскопии можно восстанавливаться на беговой дорожке
Как наладить режим питания
После хирургического лечения остеоартроза колена очень важно получать с пищей вещества, направленные на укрепление прооперированных тканей. Организм не должен испытывать дефицита в белке, жирных кислотах Омега-3, сере и селене. Поэтому в этот период в рацион рекомендуют включать:
- творог и кисломолочные продукты;
- сыры;
- сгущенное молоко;
- яичный желток;
- сухофрукты;
- морские водоросли, креветки, мидии, морепродукты;
- бульон, заливное, холодец;
- компоты, морсы, фруктовые желе и мармелады;
- минеральную воду.

Правильная диета поможет избавиться от лишнего веса
Можно ли всего этого избежать?
Артроскопия коленного сустава – это непростое хирургическое вмешательство, требующее от пациента терпения и внимательного выполнения всех рекомендаций. Ее часто практикуют при второй и третьей стадиях артроза, в то время как справиться с проблемой можно и другим, малоинвазивным способом.
Что такое артроз коленного сустава: причины, симптомы, стадии, методы лечения
Артроз коленного сустава — прогрессирующая дегенеративно-дистрофическая патология. Вначале она поражает хрящевые ткани, а затем в деструктивный процесс вовлекаются костные структуры. Причинами развития артроза становятся повышенные физические нагрузки, низкая двигательная активность, метаболические и эндокринные расстройства. Ведущие клинические проявления патологии — боль, усиливающаяся при ходьбе, функциональная недостаточность коленного сустава и его деформация. По мере прогрессирования артроза развивается анкилоз (полное или частичное обездвиживание сочленения).

Многие годы безуспешно боретесь с БОЛЯМИ в СУСТАВАХ?
Глава Института: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день средство за 147 рублей.
При выставлении диагноза ортопед ориентируется на результаты инструментальных исследований — артроскопии, рентгенографии, КТ, МРТ. В лечении артроза 1 и 2 степени тяжести используются фармакологические препараты, ЛФК, проводятся физиотерапевтические и массажные процедуры. При неэффективности консервативной терапии или выявлении патологии на конечной стадии пациента готовят к эндопротезированию коленного сустава.
Артроз колена (гонартроз) — одна из самых часто диагностированных патологий, поражающая этот сустав. Под воздействием внешних или внутренних негативных факторов в хрящевых тканях возникает дефицит питательных веществ. В результате нарушается трофика, замедляется регенерация соединительнотканных структур. Происходит преждевременное старение гиалинового хряща. Он истончается, растрескивается, становится шероховатым, теряет прочность, упругость и эластичность.
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Хрящевые ткани уже не могут выполнять свою основную функцию — снижение трения в местах соединения костей. Субхондральные кости обнажаются, уплотняются, в них происходят остеосклеротические изменения. Для стабилизации коленного сустава во время ходьбы разрастаются, уплощаются края костных пластинок с формированием остеофитов (костных наростов).
Первичным артрозом поражаются изначально здоровые гиалиновые хрящи в результате врожденного снижения их функциональной выносливости. Вторичная патология возникает при уже имеющихся дефектах хрящевых тканей. Они могут быть спровоцированы предшествующими травмами коленных суставов, воспалительным процессом, асептическим некрозом, изменениями гормонального фона, нарушениями метаболизма.
| Клинико-рентгенологические стадии артроза коленного сустава | Специфические признаки |
| Первая | Подвижность коленного сустава незначительно уменьшается, контуры суставной щели становятся нечеткими, немного сужаются. На краях костных пластинок наблюдается формирование небольшого количества остеофитов |
| Вторая | При сгибании или разгибании колена слышится хруст, щелчки, потрескивание. Мышцы умеренно атрофируются, заметно сужается суставная щель, формируется значительное количество остеофитов, в костной ткани обнаруживается субхондральный остеосклероз |
| Третья | Коленный сустав деформируется, резко ограничивается его подвижность. Наблюдается полное или частичное сращение суставной щели, большого количества костных наростов, субхондральных кист, патологических образований, свободно перемещающихся в полости сочленения |
Толчком к развитию деструктивно-дегенеративного процесса в гиалиновом хряще обычно становится сразу нескольких негативных факторов. Причиной развития артроза колена в детском и подростковом возрасте являются нарушения формирования связочно-сухожильного аппарата, дисплазии. Это, в свою очередь, обусловлено наследственной предрасположенностью. Спровоцировать разрушение хрящей могут различные травмы — переломы, сильные ушибы, вывихи, частичные или полные разрывы связок, мышц сухожилий, мениска.
Посттравматический артроз развивается через несколько (от 3 до 5) лет после повреждения соединительнотканных или костных структур. Патология может возникнуть после хирургического вмешательства. Причем ее причиной становится не некомпетентность врачей, а значительное повреждение хрящей и их замедленная регенерация. К возникновению заболевания также предрасполагают следующие факторы:
- избыточная масса тела, при которой практически все структуры опорно-двигательного аппарата, а особенно колени, подвергаются избыточным нагрузкам;
- чрезмерная физическая активность, часто приводящая к микротравмированию хрящевых тканей и дальнейшему прогрессированию деструктивных процессов;
- малоподвижный образ жизни, при котором ухудшается кровоснабжение ног и образуется дефицит питательных веществ в гиалиновых хрящах;
- системные воспалительные и дегенеративно-дистрофические патологии — ревматоидные, псориатические артриты, подагра, остеопороз, красная волчанка.
- крепитация, или хруст при сгибании или разгибании колена, возникающий при смещении костных структур относительно друг друга на фоне истончившегося хряща;
- тугоподвижность, выраженность которой нарастает по мере сращения суставной щели;
- спазмы мышц, расположенных в области колена, обычно появляющиеся для уменьшения боли;
- деформация сочленения, спровоцированная деструктивными изменениями субхондральных костей.
При артрозе человеку трудно подниматься по лестнице и совершать длительные прогулки из-за постоянной болезненности колена.

Течение патологии очень часто осложняется синовитами — воспалением синовиальных оболочек. Клинически они проявляются формированием округлого эластичного уплотнения, гиперемией, сильной отечностью, повышением температуры тела до 37,1—38 °C.
При отсутствии врачебного вмешательства артроз осложняется спонтанным гемартрозом (кровоизлияние в полость коленного сустава), полной или частичной утратой подвижности, остеонекрозом бедренного мыщелка, наружным подвывихом надколенника.
Клиническая картина артроза, особенно осложненного синовитом, довольно схожа с симптоматикой многих воспалительных патологий опорно-двигательного аппарата. Поэтому проводится дифференциальная диагностика для исключения артритов, тендинитов, тендовагинитов. С помощью инструментальных исследований определяется состояние коленного сочленения и степень его функциональной активности. В диагностике артроза наиболее информативна рентгенография. На полученных изображениях хорошо заметны сформировавшиеся остеофиты, суженная суставная щель, деформация костных структур (кисты, субхондральный остеосклероз).
Более детально оценить изменения в гиалиновом хряще позволяют УЗИ, МРТ, КТ. Исследования также проводятся для выявления воспалительного или дегенеративного поражения мягких тканей, мышц, связок и сухожилий.
При необходимости выполняется артроскопия — минимально инвазивная хирургическая манипуляция. В процессе проведения диагностической процедуры обследуются внутренние поверхности сочленения, делается забор биоматериалов — синовиальных оболочек, суставной жидкости, хрящевых тканей. При синовите с помощью пункции извлекается патологический экссудат как для улучшения самочувствия пациента, так и для изучения его состава.
Артроз колена 1 степени тяжести довольно хорошо поддается терапии с помощью лечебной физкультуры и длительного приема хондропротекторов. Обычно не требуется использования обезболивающих средств, так как симптоматика выражена не ярко или полностью отсутствует. При артрозе колена 2 степени также проводится консервативное лечение. Но если заболевание прогрессирует или диагностировано разрушение значительного количества хрящевых тканей, то проводится хирургическая операция, обычно эндопротезирование. В некоторых случаях пациентам показан артродез — искусственный аналог анкилоза, или полное обездвиживание колена.
Больным артрозом 2 или 3 степени с первых дней лечения рекомендовано ношение жестких или полужестких ортезов, существенно ограничивающих подвижность коленного сустава. При незначительном повреждении хряща достаточно использования мягких эластичных бандажей — наколенников. Они фиксируют сочленение, предупреждают дальнейшее разрушений тканей.
Пациенты должны снизить двигательную активность, не поднимать тяжестей, избегать длительной ходьбы.
Назначаются физиотерапевтические процедуры (5-10 сеансов) для улучшения кровообращения в колене и стимуляции регенерации соединительнотканных структур:
- магнитотерапия;
- лазеротерапия;
- высокочастотная электротерапия;
- электрофорез с анестетиками и хондропротекторами;
- аппликации с озокеритом и (или) парафином.
Укрепить мышечно-связочный аппарат и улучшить двигательные функции колена помогут только регулярные занятия лечебной физкультурой. Врач ЛФК подбирает упражнения индивидуально для каждого больного с учетом степени артроза и физической подготовки. Первые тренировки проходят под его контролем. При артрозе категорически запрещены любые интенсивные движения. Они улучшат кровообращение, но одновременно спровоцируют еще большее микротравмирование хрящей. Движения должны быть плавными, размеренными, с небольшой амплитудой. На ранней стадии гонартроза возникшие деструктивные изменения хрящей можно устранить с помощью только лечебной физкультуры.
Неплохо зарекомендовала себя гирудотерапия, или лечение медицинскими пиявками. При отсутствии показаний на сустав ставятся 3-4 пиявки, обычно в область коленной чашечки. Кольчатые черви прокусывают кожу и впрыскивают в кровь слюну с огромным количеством биологически активных веществ.
Для устранения сильных болей в колене проводятся медикаментозные блокады с глюкокортикостероидами — Дипроспаном, Триамцинолоном, Дексаметазоном, Гидрокортизоном. Гормональные средства обычно комбинируются с анестетиками Лидокаином или Новокаином. Внутрисуставные инъекции при артрозе выполняются только при острой необходимости, так как для глюкокортикостероидов характерны выраженные побочные проявления.
Наиболее часто в терапии артроза применяются нестероидные противовоспалительные препараты в различных лекарственных формах:
- растворы для парентерального введения — Диклофенак, Ортофен, Мовалис, Вольтарен;

- таблетки — Индометацин, Кеторолак, Кетопрофен, Ибупрофен, Мелоксикам, Диклофенак;

- мази и гели — Нурофен, Фастум, Вольтарен, Найз, Артрозилен, Долгит, Финалгель.

В терапевтические схемы обязательно включаются хондропротекторы в виде инъекций или таблеток: Дона, Алфлутоп, Терафлекс, Хондроитин, Структум.

Эти средства стимулируют регенерацию хрящей, оказывают противовоспалительное, обезболивающее и противоотечное действие.
Любая боль в колене должна стать сигналом для немедленного обращения к ортопеду. Своевременно проведенное лечение артроза позволит избежать развития тяжелых осложнений, в некоторых случаях предупредит инвалидизацию больного.
Почему болят кости?
В современной медицине боль суставов и костей объедены в группу ревматических заболеваний. Все они объединяют заболевания воспалительного и дистрофического характера.

Основными причинами, которые провоцируют заболевания костной системы, специалисты называют:
- Боль в суставах может возникнуть вследствие перегрузок в спорте.
- Опухолевые процессы костей. Сначала боль присутствует только ночью или во время физической тяжелой работы. Динамика боли зависит от скорости развития опухоли. Сроки могут быть от нескольких недель до года. Вследствие опухолевых процессов идет ослабевание кости. Это приводит к переломам. Боль в суставах и костях может сопровождаться ознобом, лихорадочным состоянием всего тела и потерей веса.
- Боль в суставах может быть вызвана системными заболеваниями крови. Болезненные симптомы суставов всего тела возникают внезапно или при давлении на кость. Чаще всего такие признаки характерны для заболеваний костного мозга, лейкоза и миеломе. Что касается последнего заболевания, то это злокачественное заболевание костного мозга, которое локализовано в позвоночнике, тазовых костях и ребрах.чаще всего болезнь поражает мужчин в возрасте 60-70 лет. Сначала развитие болезни проходит без особых симптомов. Этот период может длиться в течение 15 лет. На поздних стадиях заболевания наблюдается интенсивная боль в костях, переломы конечностей и позвонков. На стадии острого лейкоза кроме субфебрильной температуры, появляется интенсивная боль в костях.
- Боль в суставах и костях может быть в симптоматике лимфомы Ходжкина. На фоне болевого симптома наблюдается увеличение лимфоузлов, потеря веса и аллергические реакции.
- Боли в суставах и костях могут быть в случае протекания злокачественных процессов кожи: меланомы, бородавок, папиллом.
- Боль в костях и в суставах коленей может быть в случаях химиотерапии при раке груди. В этом случае метастазы могут распространяться на кость.
- Интенсивные боли суставов одного из колен по ночам бывают проявлением заболеваний инфекционного характера. Кроме коленей, они распространяются на область голени.
- Боли колена и голени наблюдаются при интермиттирующей лихорадке и ознобе, которые передаются платяными вшами.
- Боль суставов может возникать вследствие доброкачественных опухолевых процессов при, так называемом, лимфоретикулезе. Болевой симптом часто поражает сухожилия возле кости.
- Еще одно очень тяжелое заболевание провоцирует боль в кости. Это туберкулез костей. Это возникает при попадании туберкулезной палочки из легких в позвоночник.
- Заболевание остеомиелит может сопровождаться болью в костях и лихорадочными состояниями.
Почему возникают боли в мышцах и суставах? Нужно ли их лечить?
При нарушениях обменных процессов могут возникнуть боли. Такое состояние возникает из-за дефицита минеральных компонентов в пищевом рационе и медленного всасывания в ткань кишечника. Следствием такого состояния может быть недостаток витамина D. В этом случае происходит размягчение кости, и врачи диагностируют остеопороз. Ошибочное мнение, что кости нужен только кальций. В случае переизбытка кальция или его норме, при нехватке витамина D наступает размягчение кости. В основном, болями в кости страдают люди с заболеваниями сахарного диабета, почек и печени. Дефицит витаминного комплекса группы В кроме боли, провоцирует судороги мышечной ткани конечностей. Нервные окончания не получают достаточного количества витамина и разрушаются. При нажатии на мышечную ткань возникают боли возле кости.

Гормональная опухоль щитовидной железы также вызывает разрушения костных тканей. В этом случае нарушается гормональный и минеральный обмен. Ранняя стадия заболевания характеризуется болями в костях, мышечной слабостью и повышенной утомляемостью. Позже кость настолько размягчается, что возникают компресссионные переломы.
Боль в кости и суставах возникает под влиянием применения гормональных препаратов женщинами в период менопаузы, после родов или при лечении бесплодия.
Болевые симптомы в костях характерны при состояниях обездвиженности. Этот процесс замедляет развитие костной ткани.
Врожденные особенности развития коллагена способствуют развитию мышечной и костной боли.
Боли всей костной системы возникают вследствие развития деформирующего остита. При этом заболевании поражается вся скелетная система, а также нарушается ремоделирование костной ткани. Основной симптом заболевания: сильная боль в местах поражения скелета, деформация позвоночника и нижних конечностей, неврологические нарушения.
Боль костей во всем теле современный человек чувствует часто. Это не странно. Так как сидение за компьютером и малоподвижный образ жизни нарушает водно-солевой баланс организма, недостаток воды приводит к истощению стенок желудка. Защитная функция слизистой желудочно-кишечного тракта теряет упругость, разрушается барьерная функция. В результате, все солевые компоненты увеличиваются и превышают количественный порог в организме. При небольшом употреблении жидкости и малоподвижности лишняя солевая жидкость задерживается в организме и всасывается в мышечную и костную ткань. Это изменяет структуру ткани, раздражая нервные окончания и вызывает боль.
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Функциональные боли костной ткани нужно диагностировать, и только после этого начинать лечение. Его нужно корректировать с помощью соблюдения специальной диеты, принимать хондропротекторы и витаминные комплексы. Важным способом лечения заболеваний кости считается нормализации питания. Ни в коем случае не стоит ограничивать потребление углеводов и жиров, нужно уменьшить их потребление. При повышенном весе следует соблюдать диетическое питание и ограничиться легким ужином за три часа до сна. Для снижения веса следует увеличить в рационе употребление овощей и фруктов, богатых растительной клетчаткой.

При функциональных заболеваниях кости и суставы не стоит подвергать лишним физическим нагрузкам и носить тяжелые вещи. Для усиления обменных процессов следует больше двигаться, заниматься спортом и выполнять несложные упражнения.
Если после принятых мер, улучшение общего состояния и уменьшение боли не наступает, тогда следует обратиться за врачебной помощью.
Это свидетельствует о более тяжелых патологиях костной системы.
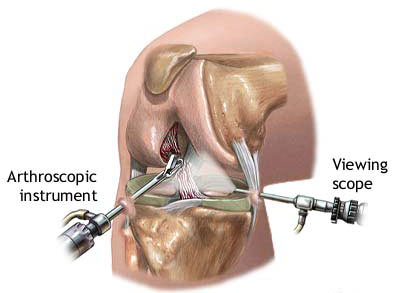
Различные болезни и травмы суставов очень часто встречаются у людей, которые ведут довольно активный образ жизни. В этом случае очень часто используют артроскопию.
Артроскопия коленного сустава заслуженно считается одной из наиболее современных, малоинвазивных и крайне эффективных манипуляций, применяемых в настоящее время при лечении травм, заболеваний суставов. Данная процедура в диагностических целях - самая достоверная манипуляция. Для проведения этой операции на суставах используют самые различные специальные инструменты, основным из них является артроскоп.
Артроскоп представляет собой волоконно-оптический телескоп, вставляемый в сустав (плечевой, тазобедренный, коленный, голеностопный) в целях возможности оценки и лечения отдельных патологий. Видеокамеру присоединяют к артроскопу, после чего картинка отображается на специально сконструированном мониторе. Данная процедура считается самой распространенной ортопедической операцией, осуществляемой по всему миру.
Показаниями могут быть:
- повреждение (и разрыв) мениска коленного сустава;
- повреждение суставного хряща (поврежденная область выравнивают либо обрабатывают при помощи высокочастотной холодной аблации, значительные площади повреждения обычно лечат микрофрактурированием (формированием множества отверстий в субхондральной кости);
- удаление свободного внутрисуставного тела (хряща, кости) на суставах;
- резекция воспаленной ткани синовиальной оболочки (синовэктомия);
- реконструкция (восстановление или пластика) передней связки крестообразной коленного сустава.
Основные виды артроскопии коленного сустава
В наше время применяют такие основные виды артроскопии: диагностическая и лечебная.
Диагностическая операция применяется практически для всех суставов. Ее можно использовать при различных видах патологий, травмах или органических нарушениях, а также исследуются как органические, так и неорганические заболевания. Для диагностики используется артроскоп различных диаметров, в зависимости от исследуемого сустава (например, для коленного сустава применяют прибор, диаметр которого составляет 5 мм). С помощью диагностической процедуры исследуют характер заболевания и степень ее тяжести.
Лечебная манипуляция проводится за счет хирургического вмешательства. Она предусматривает осуществление хирургического лечения. С ее помощью могут восстанавливать целостность связки, удалять костные (или хрящевые) отломки, устранение обычных вывихов и другие операции.
Лечебную артроскопию используют при каком-либо повреждении сустава, которое требует хирургическое вмешательство.
Перед артроскопией коленного сустава непременно требуется предварительная подготовка. За пару недель до операции непременно нужно прекратить употребление лекарств сильного действия. Если без них не можно обойтись, то необходимо проконсультироваться с врачом.
Также перед походом в больницу не стоит употреблять пищу, то есть лучше всего идти на голодный желудок.
Артроскопия коленного сустава также нередко применяется в диагностических целях.
Противопоказаниями к артроскопии коленного сустава могут быть:
- аллергия (т.е. непереносимость некоторых препаратов, применяемых в предоперационном, интраоперационном и послеоперационном периодах;
- хроническое или острое инфекционное заболевание;
- опухолевое заболевание;
- отдельные заболевания сердечнососудистой системы и центральной нервной системы;
- и некоторые другие особенности и состояния.
Как бы нам всем не рассказывали о преимуществе бесплатной медицины, практика неоднократно подтвердила эффективность лечения в частных лечебных заведениях. Частные клиники обеспечивают максимальный комфорт, минимализуют бюрократию и гарантируют пациенту профессиональный уход.
Наша клиника предоставляет такие услуги:
- квалифицированный осмотр пациента несколькими специалистами: хирургом, реабилитологом, физиотерапевтом и другими специалистами, которые будут курировать весь процесс лечения и составят его план с учетом индивидуальных пожеланий больного;
- определение всех задач операционного вмешательства, используя навигационное оборудование;
- тщательная диагностика текущих процессов в коленном суставе, а также сбор анамнеза и определение наличия противопоказаний для проведения хирургического вмешательства;
- проведение самой процедуры командой профессиональных хирургов, анестезиологов, ассистентов и другого медицинского персонала;
- составление личной реабилитационной программы и курирование на каждом ее этапе;
- помощь и поддержку в послеоперационный период.
Прежде чем начинать любые медицинские исследования, пациент попадает на прием к врачу. После сбора устного анамнеза, начинается более тщательный сбор данных, который включает в себя сдачу анализов, проведение МРТ и ЭКГ, а также рентгенографию. Прежде чем приступить к операции, необходимо также проконсультироваться с анестезиологом и ортопедом.
Подготовка непосредственно к проведению самой процедуры начинается за 12 часов. На протяжении этого времени пациенту рекомендуется прекратить прием пищи и воды, вечером накануне проводится очищение организма с помощью клизмы. Для тестирования на возможные аллергические проявления организма на обезболивание назначают премедикационные препараты.
Для первого периода после проведения операции пациенту понадобятся костыли, поэтому запастись ими рекомендуют заранее.
Специалисты нашей клиники для проведения такого рода медицинского вмешательства используют современное европейское сверхточное оборудование, которое включает в себя:
- артроскоп;
- инструменты для прокалывания поверхностных слоев – троакары;
- трубки для подачи и отвода жидкости;
- зонд, с помощью которого удается менять расположение тканей, улучшая обзор.
Все инструменты, которые используются при артроскопии, выполнены из специальных медицинских сплавов и являются абсолютно гиппоалергенными. Перед началом процедуры они тщательно обрабатываются современными дезинфицирующими средствами в условиях идеальной стерильности.
Прежде чем приступать к хирургическому вмешательству, проводится обезболивание. Анестезия подбирается для каждого пациента индивидуально, она зависит от прогнозированной длительности вмешательства, а также от особенностей организма.
Для артроскопических операций применяют:
- местное обезболивание;
- проводниковую анестезию;
- эпидуральную или спинномозговую анестезию;
- общий наркоз.
Средняя длительность артроскопического вмешательства составляет 1 час, но это статистические данные, по факту все зависит от сложности случая и индивидуальных особенностей организма пациента.
Все хирургическое вмешательство проводится в операционной в условиях стерильности. Пациент ложится на кушетку, сгибая ногу в колене под прямым углом. Для надежной фиксации колена в положении 90 0 используют держатели, которые не причиняют дискомфорта пациенту. На ногу налаживают жгут для того, чтобы уменьшить поступление крови внутрь сустава, и прокалывают его на глубину до 1,27 см. Использование современных методик позволяет получить разрез в диаметре от 5 до 7 миллиметров, куда непосредственно вводится оборудование (артроскоп, видеокамера, соединенная с монитором в режиме онлайн и осветительный прибор). Во второй прокол внутрь сустава вводится зонд для промывания внутренней части колена.
В зависимости от сложности и типа заболевания проделывается различное количество надрезов, куда вводится дополнительный хирургический инструментарий.
После проведения всех хирургических манипуляций из сустава выкачивается жидкость и извлекаются все инструменты. С целью профилактики инфекционных осложнений пациенту прописываются медикаментозные препараты антибактериального и противовоспалительного характера.
Прооперированное колено закрывают стерильной тугой повязкой, и на него накладывается пузырь со льдом для охлаждения и снятия отечности.
Артроскопические медицинские процедуры позволяют:
- восстанавливать хрящевые покровы;
- промывать внутреннюю полость суставной сумки и откачивать из нее вещество;
- проводить трансплантацию и восстановление частей сустава.
Как правило, артроскопические операции осуществляются в день поступления пациента в стационар или через день после этого и проводятся обычно под спинальной или местной либо комбинированной анестезией.
При проведении операции артроскопия коленного сустава возможно применение пневможгута, помещаемого вокруг бедра для улучшения видимости в коленном суставе. Артроскоп вводят через очень маленький (0,5-1 cм) разрез, производимый на внешней стороне колена. На внутренней стороне колена делают второй разрез, чтобы ввести инструменты, позволяющие точно поставить диагноз и применять меры для лечения заболевания либо травмы.
После лечения на коленный сустав обязательно накладывается повязка.
После операции производится перевязка сустава на следующий же день. Пациент уже может ходить, опираясь на трость, а через 2-3 дня - самостоятельно.
Обезболивающий, противовоспалительный и иные препараты пациенту следует принимать в строгом соответствии с назначением своего врача.
После лечения , возможно, область коленного сустава будет отекать. Снижению отека способствует возвышенное положение конечности, а также применение ледяного пакета (так называемая локальная гипотермия).
После артроскопии коленного сустава пациенту дается инструкция, показываются специальные упражнения, позволяющие ускорить процесс послеоперационного восстановления.
Укреплять мышцы бедра (четырехглавую мышцу и подколенные сухожилия) крайне важно в реалибитационном периоде. Для этого рекомендуют практиковать езду на велосипеде (велотренажере), плавание, так как они являются общедоступными способами, позволяющими укрепить указанные мышцы и улучшать движения в коленном суставе.
Помните , что срок проведения любой послеоперационной процедуры или мероприятия определяется исключительно лечащим врачом.
Артроскопию коленного сустава могут проводить под местным, регионарным и общим наркозом. Он подбирается для каждого пациента индивидуально. При этом учитывается длительность операции, хронические заболевания больного и его психологический настрой.
Местный наркоз предусматривает введения в область разрезов кожи лекарств обезболивания. Это может быть новокаин, лидокаин, ультракаин и другие. С их помощью устраняется боль, но неприятные ощущения все-таки остаются. В этом случае пациент может ощущать дискомфорт.
Регионарный наркоз (его еще часто называют спинальным или эпидуральным) осуществляется за счет введения в спинномозговую жидкость специальных обезболивающих медикаментов. Пациент находится в сознании, но всевозможные болевые и неприятные ощущения устраняются. Данный вид анестезии отлично подходит для проведения артроскопии голеностопного, бедренного и коленного суставов.
Общий наркоз являет собой обычную анестезию, во время которой больной находится без сознания. Обычно этот тип используется при продолжительных операциях.
Риск возникновения осложнений после артроскопического вмешательства коленного сустава очень низки. Тем не менее, осложнения, которые характерны для такого вмешательства коленного сустава, не исключают:
- послеоперационного кровотечения;
- тромбоза глубоких вен;
- инфекционного заражения;
- онемения части кожи вокруг разреза;
- повреждения сосудов, нервов, что может привести к хроническому болевому синдрому;
- прогрессирование заболевания (к примеру, остеоартроз).
Бывает, что при выполнении артроскопии хирургом определяется более значительное повреждение в колене, чем считалось первоначально. Это может существенно повлиять на время, необходимое для восстановления.
Если хрящ колена значительно изношен, артроскопическая хирургия дает не более 75% гарантии, что произойдёт улучшение симптомов в кратко- и среднесрочной перспективе. В будущем может возникнуть необходимость проведения более сложных и объемных операций (к примеру, эндопротезирование сустава).
Итак, артроскопическая операция может оказаться не способной улучшить течение отдельных заболеваний коленного сустава, таких как остеоартроз (гонартроз). Однако при этом артроскопия может обеспечить значительное облегчение мучительных симптомов на длительное время.
Артроскопия коленного сустава – малоинвазивная (а, значит, малотравматичная) операция, которая показана при различных травмах (внутрисуставных повреждениях), а также заболеваниях коленного сустава, после которой довольно быстро проходят восстановление и реабилитация, и низок риск послеоперационных осложнений.
Осуществление процесса имеет ряд преимуществ перед обычными манипуляциями на суставах. К ним относятся такие аспекты:
- минимальное нарушение тканей;
- краткое время реабилитации и восстановление всех необходимых функций сустава;
- низкий уровень вероятности появления осложнений после операции;
- прекрасная возможность проведения хирургического вмешательства с отличным обзором;
- рубцы после операции практически незаметны.
Особенности реабилитации и восстановление после лечения
После проведения процедуры артроскопии требуется определенный период реабилитации. Она способствует максимально быстрому восстановлению функциональной деятельности суставов, а также возвращение всех движений.
На протяжении двух недель после артроскопии ни в коем случае нельзя принимать горячие ванны, сильно переохлаждаться, загорать и исключить из продуктов питания цитрусовые.
Также непременно нужно выполнять специальные физические упражнения и можно заниматься плаванием. Это позволит создать необходимую дозированную нагрузку на сустав. Помимо этого за рекомендациями врача можно провести физиотерапевтическое восстановление. Этот курс реабилитации может включать магнитолазер, лимфодренажная электромиостимуляция и другие процедуры.
Для лучшей реабилитации рекомендуется принимать витамины: витрум, центрум, супрадин. А также нужно употреблять лекарственные препараты, в составе которых есть гиалуроновая кислота или хондроитин-сульфат: гиалуром, остеонил, артрин, хондроксид и другие лекарства.
Упражнения для коленного сустава после артроскопии.
Необходимые упражнения после лечения
Комплекс необходимых упражнений направлен на укрепление мышц и возобновление функции сгиба-разгиба сустава, на котором была проведена операция.
Основным правилом является занятие физическими упражнениями, которые нужно проводить как можно быстрее после артроскопии коленного сустава. Выполнять их нужно максимально часто. В первые дни рекомендуется осуществлять примерно 30 поворотов. С каждым днем нагрузку необходимо понемногу увеличивать, чтобы быстрее добиться полного сгибания-разгибания сустава. Каждый раз после проведения упражнений на больной сустав необходимо на полчаса прикладывать пузырь со льдом. Если после физкультуры есть отеки, то уровень нагрузки нужно немного уменьшить.
Таким образом, артроскопия коленного сустава – это действенная и эффективная процедура, которая содействует возобновлению здоровья и работоспособности суставов. При появлении болевых ощущений сразу обращайтесь к врачу.
Вы можете быть уверены, что обратившись в нашу клинику за помощью, Вами будут заниматься только высококвалифицированные врачи с многолетним опытом работы. Диагностика и проведение лечения непременно будет выполнена в самом лучшем качестве и в наивысшем уровне.
Читайте также:


