Добавочные сесамовидные кости голеностопного сустава

а - передняя проекция запястья; б — боковая проекция запястья; в — переднезадняя проекция кисти.
- Epitrapezium
- Кальцинат (сумка лучевого сгибателя запястья)
- Paratrapezium
- Trapezium secundarium.
- Trapezoides secundarium.
- Шиловидная кость (кость запястья)
- Косточка Губера
- Capitatum secundarium
- Os hamuli proprium
- Os vesalianum
- Os ulnare externum
- Os radiale externum
- Сохраняющаяся точка окостенения в шиловидном отростке лучевой кости
- Добавочная кость между ладьевидной и лучевой (paranaviculare).
- Os centrale carpi.
- Hypolunatum
- Epilunatum
- Добавочная кость между полулунной и трёхгранной костью
- Epipyramis
- Сохраняющаяся точка окостенения в шиловидном отростке локтевой кости
- Мелкие костные элементы лучелоктевого сустава
- Кальцинат на гороховидной кости
- Кальцификат сумки или сухожилия

Характерное расположение добавочных костей (пронумерованы) и сессамовидных костей (затенены) голеностопного сустава и стопы: а— переднезадняя проекция голеностопного сустава; б — боковая проекция голеностопного сустава; в — переднезадняя проекция стопы.
- Добавочная кость (или сессамовидная) между медиальной лодыжкой и таранной костью.
- Os subtibiale.
- Добавочная таранная кость.
- Os sustentaculi.
- Os tibiale externum.
- Os retinaculi.
- Добавочная косточка (или сессамовидная) между латеральной лодыжкой и таранной костью.
- Os subfibulare.
- Talus secundarius.
- Os trochleare calcanei.
- Os trigonum.
- Os talotibiale.
- Os supratalare.
- Os supranaviculare.
- Os infranaviculare.
- Os intercuneiforme.
- Os cuneometatarsale.
- Os intermetatarsale.
- Os unci.
- Вторая кубовидная кость.
- Calcaneus secundarius.
- Os accessorium supracalcaneum.
- Os subcalcis.
- Os peronaeum (peroneal ossicle).
- Os vesalianum.
- Os cuneonaviculare mediate.
- Sesamum tibiale anterius.
- Os cuneometatarsale 1 plantare.
- Os intercuneiforme.

Аномалии развития шейного, грудного, поясничного отдела позвоночника. Аномалии развития костей конечностей и суставов. Множественная эпифизарная или спондилоэпифизарная дисплазия

Аномалии развития костей и суставов

Метастазы в кости - очаги периферического распространением (чаще всего гематогенно) первичной опухоли с поражением костей

Аномалии развития шейного отдела позвоночника, варианты анатомического строения, особенности обусловленные индивидуальными различиями структуры костной анатомии

Внедрение новых технологий с высокой разрешающей способностью (КТ, МРТ и ПЭТ.), позволивших существенно усовершенствовать визуализацию истинного распространения опухолевого процесса, не повлекло за собой значительного улучшения первичной диагностики.

Остеосаркома - истинная высокозлокачественная, рано метастазирующая опухоль, клетки которой продуцируют опухолевый остеоид, костную, фиброзную и хрящевую ткань
Добавочные и сессамовидные кости в лучезапястном и голеностопном суставе

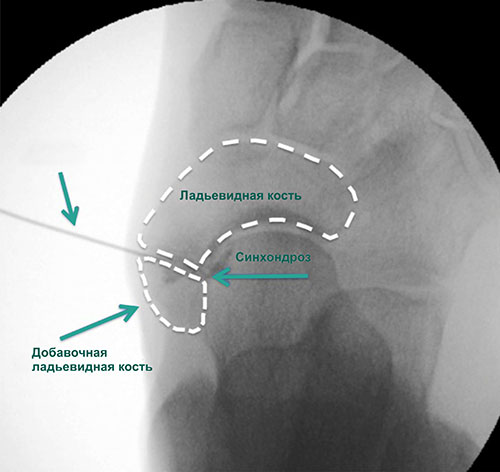
Добавочная ладьевидная кость — это небольшая косточка, расположенная рядом с проксимальным полюсом ладьевидной кости стопы.
У здоровых людей она встречается с частотой 1 на 10 человек. Это наиболее часто встречающаяся добавочная кость стопы. Она располагается в толще сухожилия задней большеберцовой мышцы, которое в свою очередь прикрепляется к бугристости ладьевидной кости.
Более подробная информация о ладьевидной кости и сухожилии задней большеберцовой мышцы представлена в разделе, посвященном анатомии стопы и голеностопного сустава.
Точная причина неизвестна, возможно формирование добавочной ладьевидной кости связано с генетическими факторами.
Большинство людей с добавочной ладьевидной костью никаких жалоб на этот счет не предъявляют и даже не подозревают о том, что она у них есть. Однако эта косточка может становиться источником проблем, особенно в подростковом возрасте. Косточка может сопровождаться развитием плоскостопия и в таких случаях, особенно когда плоскостопие носит односторонний характер, необходимо дополнительное обследование пациента.
Сочленение между ладьевидной и добавочной ладьевидной костями представляет собой синхондроз. Травмы и повторяющиеся перегрузки стопы могут привести к повреждению этого синхондроза или сухожилия задней большеберцовой мышцы, что приведет к изменению биомеханики стопы и болевому синдрому.
Типичная клиническая симптоматика включает:
- Боль в области внутреннего свода стопы
- Боль в области добавочной ладьевидной кости (глубокая ноющая, острая или тупая боль)
- Отек в области внутреннего края среднего отдела стопы
- Наличие костного выступа на внутренней поверхности стопы, подвергающегося постоянному давлению в обуви
- Сложность встать на носочки
- Плоскостопие
При первом вашем визите в клинику вам будет выполнена рентгенография стоп. Она поможет подтвердить диагноз, оценить тяжесть деформации и при необходимости спланировать хирургическое вмешательство.
Добавочная ладьевидная кость классифицируется в соответствии с рентгенологическими ее особенностями:
- Сесамовидная косточка в толще сухожилия задней большеберцовой мышцы в области его прикрепления к ладьевидной кости
- Добавочная ладьевидная кость, сочленяющаяся синхондрозом с ладьевидной костью
- Костный выступ ладьевидной кости
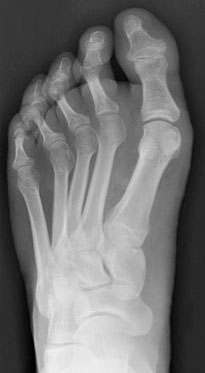
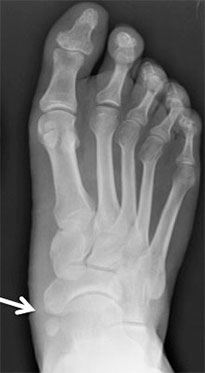
Рентгенограмма стопы при 1 типе добавочной ладьевидной кости
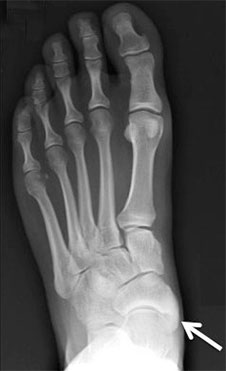
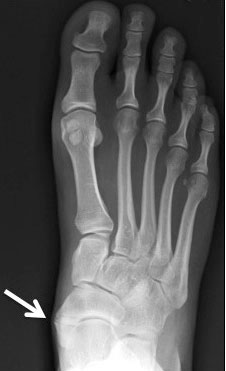
Рентгенограммы стоп: 3 тип добавочной ладьевидной кости
Иногда для оценки состояния сухожилия задней большеберцовой мышцы, синхондроза между добавочной и ладьевидной костями, исключения стрессового перелома может понадобиться МРТ.
Подавляющее большинство людей с добавочной ладьевидной костью каких-либо жалоб на этот счет не предъявляют. Проблемы могут появиться после перенесенной травмы или на фоне повторяющихся перегрузок.
Если вы отметите усиление болевых ощущений, невозможность заниматься спортом или заметите развитие деформации, вам имеет смысл обратиться за консультацией к ортопеду, занимающемуся патологией стопы и голеностопного сустава.
В задачи консервативного лечения входит купирование болевых ощущений и замедление прогрессирования деформации. Наиболее эффективно оно будет на ранних стадиях заболевания.
Консервативное лечение всегда должно быть первой линией терапии. Варианты его включают:
Исключение на некоторое время занятий спортом и тяжелой физической нагрузки.
Мягкие подкладки, сделанные из гелеобразного или пенистого материала, используются вместе с обувью и позволяет предотвратить избыточное давление в обуви.
Дополнительная поддержка голеностопного сустава, предотвращающая его подворачивание.
Нестероидные противовоспалительные препараты позволяют купировать боль и дискомфортные ощущения, связанные с воспалительными явлениями в области синхондроза.
Ношение более просторной обуви, исключающей давление на костный выступ в области внутреннего края стопы. Также может быть эффективно использование обуви с жесткой подошвой.
Упражнения, направленные на растяжение икроножной мышцы, позволяют минимизировать влияние этой мышцы, стремящейся деформировать стопу. Упражнения, направленные укрепление задней большеберцовой мышцы.
Короткий период иммобилизации позволяет минимизировать выраженность клинической симптоматики.
Оперативное лечение показано пациентам, у которых оказалось неэффективным лечение консервативное.
Пациенты должны отдавать себе отчет в том, что выбор в пользу оперативного лечения должен быть тщательно обдуманным.
К любому варианту оперативного лечения необходимо подходить взвешенно, отдавая предпочтение в первую очередь менее инвазивным и травматичным вмешательствам.
Введение в области синхондроза ладьевидной кости лекарственных препаратов при острых воспалительных явлениях в этой области осуществляется под лучевым контролем и в условиях кратковременной общей анестезии. Оно помогает подтвердить диагноз и купировать воспалительные явления.
Такое лечение может на некоторое время уменьшить выраженность симптомов, а иногда полностью избавить от них пациента, однако оно никак не может повлиять на те или иные существующие деформации стопы.
Правильность положения иглы подтверждается введением рентгенконтрастного препарата
Операция заключается в иссечении добавочной ладьевидной кости с последующей реинсерцией сухожилия задней большеберцовой мышцы. Для фиксации сухожилия используются костные анкеры.
Вы должны понимать, что осложнения того или иного заболевания могут развиваться как после, так и в отсутствие оперативного лечения.
- Усиление болевых ощущений
- Усиление выраженности плоскостопия
- Формирование язв на внутренней поверхности стопы
- Инфицирование язв
Осложнения могут возникать при любых хирургических вмешательствах на стопе. Более подробно послеоперационные осложнения рассматриваются в соответствующем разделе.
- Риски и осложнения анестезии
- Кровотечение
- Инфекция (поверхностная и глубокая)
- Тромбозы
- Необходимость повторных вмешательств
- Комплексный регионарный болевой синдром
- Повреждение нервов
- Проблемы с заживлением раны
- Болезненный послеоперационный рубец
- Длительно сохраняющийся болевой синдром
ПРИВЕДЕННЫЙ ВЫШЕ СПИСОК ОСЛОЖНЕНИЙ ДАЛЕКО НЕ ПОЛНЫЙ И ПРЕДСТАВЛЕН ЛИШЬ ДЛЯ ОЗНАКОМЛЕНИЯ
Практически все пациенты после операций по поводу разрывов ахиллова сухожилия выписываются из клиники в день операции.
В течение двух недель после операции голеностопный сустав будет фиксирован гипсовой или полимерной жесткой повязкой, подобной представленной на фото ниже.
Не снимайте гипс до следующей перевязки, которая состоится через 2 недели после операции.
В течение 2 недель после операции вам нельзя нагружать конечность. Перед выпиской домой вас проконсультирует физиотерапевт, который в т.ч. расскажет вам о том, как правильно пользоваться костылями.
В первые 2 недели после операции старайтесь придавать стопе возвышенное положение и держать ее в этом положении 95% времени.

Возвышенное положение стопы
У большинства людей дома конечно же нет функциональной кровати, как здесь на этом фото. Однако того же эффекта можно добиться и на обычной кровати или диване, подложив под стопу подушку. Не следует придавать возвышенное положение стопе, когда вы сидите на стуле. И еще раз советуем все первые две недели оставаться дома.
С тем, чтобы минимизировать риск инфекции, держите стопу в сухости и прохладе. Избегайте избыточной влажности и жары. Когда принимаете душ, надевайте на стопу герметичный мешок.
С целью профилактики тромбозов вен регулярно выполняйте движения в стопе и голеностопном суставе. Употребляйте достаточное количество жидкости. При наличии факторов риска тромбозов обязательно сообщите об этом своему лечащему врачу, при необходимости он может назначить вам антикоагулянты.
Вас осмотрит ваш лечащий врач и будет сделана перевязка. Если раны полностью зажили, то мы вам расскажем, как правильно массажировать ткани в области вмешательства. Мероприятия, направленные на снижение чувствительности рубца, начинаются только после полного заживления раны. С этой целью вы можете воспользоваться массажным кремом (например, Е45), который следует втирать в область рубца и вокруг него. Подвергать зону операции действию влаги и принимать душ можно только после полного заживления ран.
На данном этапе, если послеоперационный отек уже в значительной мере купируется, мы разрешим вам чаще опускать стопу вниз, но рекомендуем по возможности все еще держать ее б?льшую часть времени в горизонтальном положении.
Вам будет разрешено ненадолго садиться за руль, однако только в том случае, если оперирована левая нога и машина у вас с автоматической трансмиссией. Если оперирована правая нога, то садиться за руль мы советуем не раньше 6-8 недель после операции.
На данном этапе вас могу направить в отделение физиотерапии для начала ранней реабилитации и упражнений, направленных на укрепление задней большеберцовой мышцы.
Если процесс заживления протекает хорошо, то к этому времени у вас уже практически исчезнут отек и кровоизлияния, однако некоторый отек может сохраняться до 3-4 месяцев после операции.
Вы сможете носить обычную обувь (если позволяет отек), однако мы рекомендуем пока носить обувь с жесткой подошвой. В течение ближайших 3-6 месяцев вам предстоят занятия лечебной физкультурой, которые позволят добиться наиболее оптимального результата проведенного хирургического вмешательства.
Если вы удовлетворены результатом, то это ваш последний визит к врачу.
Наши рекомендации по этом поводу представлены здесь. В конце концов, ответственность в этом вопросе полностью лежит на пациенте. Хороший способ понять, можно вам за руль или еще нет, — это поставить правую стопу на пол и сильно надавить, имитируя экстренное нажатие на педаль тормоза. Если вам страшно или больно, за руль лучше не садиться, это может быть небезопасно. Кроме того, при длительной езде ваша стопа долго будет находиться в вынужденном положении. Это может усилить послеоперационный отек.
На самом деле все зависит от того, кем вы работаете. Если ваша работа связана с длительным стоянием, ходьбой или физическим трудом, то вернуться к такой работе можно через 8-12 недель. Если у вас сидячая работа, например, в офисе, то вернуться к ней вы сможете уже через 2 недели, однако возможно это лишь в порядке исключения и мы не советуем этого делать.
Пациент направлен в рентгеновский кабинет хирургом с учетом наличия (иногда) болей при ходьбе, особенно после физической нагрузки. Травм не было. Произведено стандартное исследование голеностопного сустава.
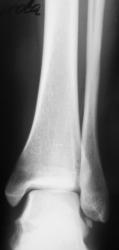
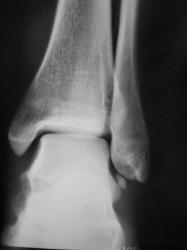
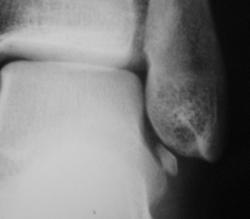
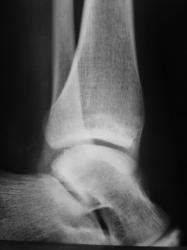
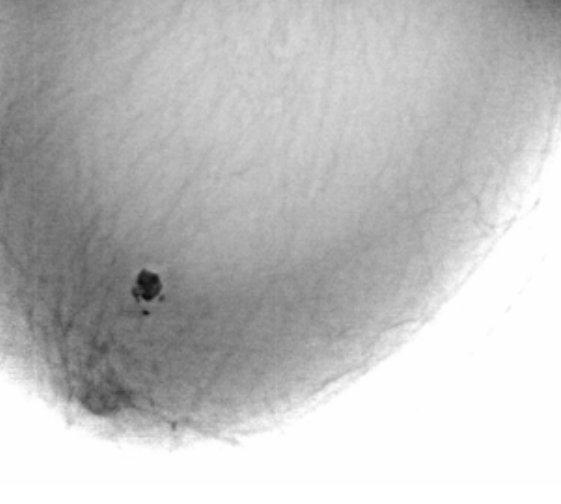
Изолированный фрагмент имеет нормальную костную структуру и кортекс,четкие ровные контуры- сверхкомплектная кость.
![]()
Валентин Львович! Мое субъективное мнение. Травма все же у пациента была, только очень давно, что не помнит (поболело и перестало). Считаю данное образование фрагментом нижнего края латеральной лодыжки.
dok
![]()
Спасибо за высказанные точки зрения.

Это типичная добавочная кость между наружной лодыжкой и таранной костью. В Королюке "черным по белому"
![]()
Уважаемый коллега" Все может быть, все может статься. Вопрос задаю, так как сам не уверен. Кстати по поводу нашего с Вами общения на другом сайте. У меня была ситуация "аналогична Вашей", только выбор сделан был не мной, а комитетом комсомола (я не был комсомольцем), а в те времена - это был очень большой криминал. И с тех пор, надеясь только на себя, не веря никому, только вперед, как танк, сейчас правда "весьма старый танк".
![]()
Уважаемый коллега rentgengb1! Я всего лишь высказал свою, абсолютно субъективную точку зрения. Давно работаю рентгенологом и еще дольше врачем. Из опыта скажу-никогда не нужно делать безаппеляционных заключений. Чем больше знаешь-тем больше сомневаешься.
dok
![]()
Да "сомнения", иногда весьма помогают не сесть в лужу "полностью задней частью". В данной ситуации - случае, хоть карты "Таро" бери.

Единственный выход к объективности, послушать мнения других колллег.
![]()
Вот мы и слушаем, и советуемся, и учимся.
Я встречала разные мнения. в зарубежной литературе и у того же самого Королюка - это расценивается как дополнительное ядро окостенения - OS SUBFIBULARIS.
Садофьева, например, пишет "Отдельного центра оссификации верхушка латеральной лодыжки, являющаяся внесуставным образованием, не имеет. В связи с этим наличие в этом месте отдельного костного фрагмента, хотя бы и окруженного замыкающей пластинкой, является бесспорным признаком перелома. Наличие замыкающих пластинок вокруг костного фрагмента и на дистальной поверхности латеральной лодыжки объясняется тем, что это старый несросшийся перелом.
Я в своей прктике частенько встречаю эту дополнительную кость у подростков, у которых травмы в анамнезе не было. Думаю, что, все-таки, это дополнительная кость.
Расположение сверхкомплектных, добавочных костей стопы (tarsalia) довольно разнообразно.
По частоте и своему значению в клинике выделяется os tibiale externum — внешняя большеберцовая кость, описанная Баугином (Bauhin) в 1605 г.. Она развивается, как и другие добавочные кости стопы, из самостоятельного ядра окостенения. У женщин os tibiale externum наблюдается вдвое чаще (14,9%), нежели у мужчин (8,3%). Она бывает, как правило, двусторонняя, обычно имеет форму полушария, достигает различных размеров и располагается у бугристости ладьевидной кости, будучи соединена с ней фиброзной, хрящевой тканью или синостозом. Некоторые врачи рассматривают ее как сесамовидную кость у прикрепления сухожилия m. tibialis posterior. При плоскостопии вследствие избыточной нагрузки задней большеберцовой мышцы в ее сухожильном прикреплении к ладьевидной кости метаплазически образуется костная ткань.
Есть зависимость между наличием os tibiale externum и плоскостопием. По-видимому, эта зависимость непостоянна, так как добавочная кость обнаруживалась при обследовании лучших физкультурников, у которых не было никаких жалоб и плоскостопие отсутствовало.
При больших размерах эта добавочная кость стопы выступает на внутренней поверхности стопы, кожа над ней иногда от трения обувью воспаляется, под кожей образуется слизистая сумка. Причинами болей могут быть также ушибы этой выступающей косточки и растяжения в области ее прикрепления в связи с плоско-вальгусной стопой. В подобных случаях она становится более подвижной и на рентгенограммах на больной стороне отделяется более широкой щелью.
Лечение. Консервативное лечение заключается в ношении супинатора, а при больших размерах косточки — ортопедической обуви. Обезболивающий эффект приносит также наклеивание нескольких слоев лейкопласта. При упорных болях — операция. Последняя заключается в удалении os tibiale externum вместе с прилегающим участком ладьевидной кости, сглаживании ее выступающего края и ушивании покрывающих ее связок и сухожилия m. tibialis posterior. После операции накладывают гипсовую повязку до колена, фиксирующую стопу в положении супинации на 4—5 недель. В дальнейшем пользуются ортопедическими стельками.
Второе место по клиническому значению среди добавочных костей стопы имеет os trigonum — треугольная кость, которая встречается в 7—8% случаев. Некоторые анатомы рассматривают ее как отделившийся processus posterior tali. При изучении рентгенограмм после травмы иногда возникает сомнение — перелом или os trigonum? Резко очерченная гладкая граница между задним краем tali и os trigonum говорит против перелома, зубчатая линия границы и местная, остро возникшая болезненность говорят в пользу перелома.
При подвертывании стопы у спортсменов иногда происходят неполные отрывы os trigonum с последующими длительными болями. Если шинирование и физиотерапия не устраняют болей, приходится идти на удаление этой косточки. Делают разрез, проникающий между влагалищем малоберцовых сухожилий и наружным краем ахиллова сухожилия; стопа должна находиться в положении разгибания.
Os sustentaculum рассматривают как псевдоэпифиз пяточной кости. Встречается в 1% случаев.
Os supranaviculare располагается на тыле ладьевидной кости у ее суставного края с таранной костью.
Os calcaneus secundarius — маленькая с горошину добавочная кость стопы. Она помещается на стыке пяточной, ладьеобразной и кубовидной костей. Встречается в 2% случаев.
На наружном крае стопы располагаются две добавочные косточки. Os peroneum помещается у кубовидной кости, встречается в 8—9% случаев. Эта кость иногда состоит из 2—3 и даже 4 частей. Она бывает связана с сухожилиями малоберцовых мышц.
Os vesalianum располагается у основания V плюсневой кости и большей частью бывает связана с ее бугристостью. Os intermetatarseum, впервые описанная В. Я. Грубером в 1852 г., лежит в проксимальном отделе первого межплюсневого промежутка, иногда бывает синостозирована с I клиновидной костью. Обычно двустороннее образование наблюдается в 7,5% случаев. Описана еще одна маленькая добавочная кость стопы — os intermetatarseum II; она расположена между II клиновидной и II метатарзальной костями.
В. П. Дьяченко описал добавочную надтаранную кость. Ее происхождение он рассматривает как обособление конца редко наблюдаемого блоковидного отростка, располагающегося на тыле шейки таранной кости.
Следует добавить, что весьма редко (0,3%) наблюдается частичное и еще реже полное разделение ладьевидной и I клиновидной костей.

С подошвенной стороны плюснефалангового сустава первого пальца стопы в структуре сгибательного аппарата имеются две небольшие кости размерами меньше горошины. Несмотря на то, что косточки очень маленькие по размеру, они играют огромную роль во время ходьбы, бега, прыжков и другой нагрузки на стопу. Если сесамовидные косточки вовлекаются в какой-либо патологический процесс, то они становятся источником сильной боли, значительно ухудшая качество жизни пациента.
Анатомия
У основания первого пальца стопы расположен важный с функциональной точки зрения первый плюснефаланговый сустав. Две небольшие сесамовидные косточки расположены с подошвенной стороны этого сустава: одна расположена с внутренней стороны, другая – с наружной. Сесамовидные кости расположены внутри сухожилий сгибателей первого пальца. Эти структуры вместе образуют сгибательный аппарат первого пальца стопы. Поскольку на первый палец приходятся большие нагрузки, то эти нагрузки выполняются за счёт сгибательного аппарата. Сесамовидные кости увеличивают рычаги воздействия сухожилий сгибателей на фаланги первого пальца, а также снижают силу трения сухожилий о мягкие ткани в положении разгибания первого пальца.
Причины
Болевой синдром может развиваться по разным причинам. Одна из причин – это перегрузка связочного аппарата сесамовидных костей. Это состояние могут называть сесамоидитом. Перегрузка чаще всего развивается после чрезмерных занятий бегом или танцами.
Другая причина болей, связанных с сесамовидными костями, – это переломы. Переломы могут произойти при приземлении прямо на область первого плюсне-фалангового сустава стопы. Могут иметь место и так называемые стресс-переломы сесамовидных костей. Стресс-переломы возникают из-за постоянного воздействия больших нагрузок на аппарат сесамовидных костей. Это характерно для спортсменов, чаще всего страдают атлеты.
Ещё одна причина – это артроз сустава между головкой первой плюсневой кости и сесамовидными костями. Сесамовидные кости при движениях большого пальца стопы скользят кпереди и кзади по подошвенной поверхности головки первой плюсневой кости. Как и в других суставах организма, в этом суставе может развивается артроз. Артроз в данном суставе характерен для пациентов с высоким продольным сводом стопы. При высоком продольном своде стопы аппарат сесамовидных костей находится в большем натяжении и суставы сесамовидных костей подвержены большей нагрузке. В конечном итоге хрящ сесамовидных костей и головки первой плюсневой кости начинает разрушаться.
Редкой причиной является нарушение кровоснабжения аппарата сесамовидных костей, в результате чего нарушается структура кости. Это состояние называется асептическим некрозом сесамовидной кости. При этом дополнительно могут образовываться отложения кальция в мягких тканях вокруг первого плюсне-фалангового сустава.
Иногда боль со стороны подошвенной поверхности исходит от дополнительных мягкотканных образований под большим пальцем стопы. Например, подошвенный кератоз может вызывать боль со стороны подошвенной поверхности первого плюсне-фалангового сустава.
Симптомы
Пациенты с патологией сесамовидных костей обычно чувствуют ноющую боль со стороны подошвенной поверхности плюснефалангового сустава первого пальца стопы. При прикосновении с подошвенной стороны боль усиливается. Движения в суставе большого пальца часто ограничены. Пациенты замечают, что при ходьбе боль усиливается перед тем, когда стопа отталкивается для следующего шага. Время от времени первый плюсне-фаланговый сустав может заклинивать или щёлкать, что усиливает боль. После отдыха боль уходит или ослабевает. Некоторые пациенты отмечают онемение в области первого и второго пальцев стопы.
Диагноз
Врач задаст много вопросов о развитии заболевания. Вас спросят о жалобах в настоящее время и о проблемах со стопой в прошлом. Врач осмотрит стопы. Осмотр может быть немного болезненным, но необходимо определить болезненные точки, проверить движения пальцев. Пациента могут попросить пройтись по кабинету.
Обязательным является выполнение рентгеновского снимка (рентгенограммы). Выполняется несколько проекций. Одна из них - аксиальная, на которой четко видны сесамовидные косточки. Для этой проекции нужна специальная укладка и рентгеновский луч идёт под углом.
На рентгенограмме может выявиться, что сесамовидная кость состоит из двух или более отдельных костей, как будто это перелом, но границы между ними гладкие. Это нормально и может наблюдаться у каждого десятого. На рентгенограмме оценивается положение сесамовидных косточек, а также пространство (сочленение) между головкой плюсневой кости и сесамовидными костями. Суставное пространство в норме на рентгенограмме выглядит равномерным. Сужение и неравномерность говорит о патологии.
Если по обычной рентгенограмме трудно судить о наличии перелома сесамовидной кости, то может быть назначено сканирование. Это такое исследование, при котором внутривенно вводят специальное раствор – контрастное вещество. Контрастное вещество накапливается в костной ткани определённым образом. Сканируя скелет человека ренгеновскими лучами, выстраивают специальные изображения, на котором отражается накопленное рентгенконтрастное вещество. Если в костной ткани имеется патологический очаг, то рисунок накопления контрастного вещества будет выглядеть по-другому. Для каждого патологического процесса имеется свой уникальный образец накопления контрастного вещества. Таким образом перелом можно отличить от врожденного разделения сесамовидной кости.
Для получения наиболее полной картины о заболевании может понадобиться выполнение магнитно-резонансной томографии (МРТ). На МР- изображениях можно изучить взаимоотношения анатомических структур стопы, исключить другие патологические процессы, в том числе и инфекцию.
Лечение
Консервативное лечение
Как правило, лечение начинается с консервативных методов. Обычно в таком случае рекомендуют нестероидные противовоспалительные препараты (НПВП), такие как диклофенак, индометацин, ибупрофен. Эти средства обычно хорошо снимают боль и воспаление. Можно попробовать использовать специальные стельки, облегчающие нагрузку на первый плюсне-фаланговый сустав. Обязательно надо исключить использование обуви с высоким каблуком. Чем выше каблук, тем больше нагрузка на передний отдел стопы, а значит и на болезненный плюснефаланговый сустав. В некоторых случаях врач может предложить инъекцию стероидного средства в болезненную область. Обычно это помогает снять выраженный болевой синдром.
Если имеется переломом сесамовидной кости без разрыва разгибательного аппарата, то рекомендуется ношение гипсовой или пластиковой шины в течение примерно шести недель. После этого пациент должен носить обувь на жесткой подошве. Жесткая подошва удерживает палец в прямом положении, не позволяя участвовать в перекате стопы - таким образом снимается нагрузка со сгибательного аппарата. В некоторых случаях доктор может посоветовать лечение без использования шин, назначив ношение обуви на жесткой подошве. Если перелом сесамовидной косточки происходит с разрывом сгибательного аппарата, то для полного восстановления функции необходимо оперативное лечение.
Стресс-переломы и асептический некроз сесамовидной кости хуже поддаются консервативному лечению. Некоторые врачи рекомендуют гипсовую или пластиковую шину на срок до восьми недель с исключением какой-либо нагрузки на ногу. Если после назначения консервативного лечения в течение 8 - 12 недель лучше не становится, то скорее всего необходима операция.
Оперативное лечение
Удаление сесамовидной кости
Врач может предложить удаление части или всей сесамовидной кости. Когда сесамовидная кость удаляется частично, другая сесамовидная кости в состоянии обеспечить точку опоры для сгибателей. Однако если удалить обе кости, то сгибатели не смогут нормально функционировать и первый палец становится когтеобразным. Поэтому хирурги обычно избегают удаления обеих сесамовидных костей.
Когда сесамовидная кость сломана, операция делается с целью удаления нефункциональных отломков и восстановления целостности сгибательного аппарата. При стрессовых переломах у спортсменов, когда необходимо наиболее полное восстановление, операция может быть выполнена с применением костных трансплантатов. Для удаления сесамовидных костей разрез делается с внутренней стороны стопы. Иногда возникает необходимость выполнить данную операцию из разреза по подошвенной стороне стопы между головками первой и второй плюсневых костей.
Реабилитация
Реабилитация после консервативного лечения
При незначительно выраженном болевом синдроме врач может разрешить продолжить повседневные занятия сразу, но с условием использования обуви на жёсткой подошве. Если заболевание выражено умеренно, то потребуется использовать костыли и не нагружать ногу на срок от нескольких дней до двух – трёх недель. При выраженном болевом синдроме потребуется ходить на костылях без нагрузки на ногу в течение нескольких недель. Как правило, полного восстановления не следует ожидать ранее четырёх – шести недель.
Физиотерапия помогает уменьшить боль и отёк. Если нет противопоказаний, то назначают ультразвук, тепловые процедуры. Иногда с физиолечением сочетают использование противовоспалительных мазей и кремов.
Реабилитация после оперативного лечения
После хирургического лечения большинству пациентов рекомендуется использовать костыли и избегать нагрузки на ногу. Тем, кому выполнялось восстановление сгибательного аппарата первого пальца стопы или же костная пластика, рекомендуется иммобилизация гипсовой или пластиковой шиной. После этого рекомендуют ношение обуви на жёсткой подошве до полного восстановления. Результаты выполненной костной пластики сесамовидной кости можно оценить через 2 месяца, выполнив МРТ.
Обязательно выполняются упражнения лечебной физкультуры. В зависимости от выполненной операции упражнения начинают в разные сроки после операции, постепенно увеличивая нагрузку и сложность. Лечебная физкультура необходима для восстановления и поддержания тонуса мышц голени и стопы.
Читайте также:


