Статья по острой ревматической лихорадке
Что такое острая ревматическая лихорадка?
Острая ревматическая лихорадка (ОРЛ или также называемая ревматизм или болезнь Сокольского-Буйо) — это заболевание, вызванное аутоиммунным ответом на бактериальную инфекцию бета-гемолитическим стрептококком группы А, входящего в группу стрептококковых бактерий. Заражение стрептококком группы А может вызывать многие заболевания, в том числе болезни горла (острый фарингит) и кожные язвы. В некоторых случаях иммунная система сбивается с толку, реагируя на инфекцию, и в результате возникает генерализованное воспалительное заболевание, которое называется острой ревматической лихорадкой.
ОРЛ поражает сердце, суставы, мозг и кожу. Острый эпизод может длиться несколько недель со значительной болью в суставах, лихорадкой и другими симптомами, требующими госпитализации. Симптомы обычно не вызывают длительного повреждения головного мозга, суставов или кожи. Однако повреждение сердечных клапанов может остаться и после того, как эпизоды ОРЛ разрешаться. Врачи называют это ревматической болезнью сердца. Рецидивирующие стрептококковые инфекции и эпизоды острой ревматической лихорадки вызывают дальнейшее повреждение клапанов сердца.
Заболеваемость острой ревматической лихорадкой наиболее высока у детей в возрасте от 5 до 15 лет. Острый ревматизм очень редко встречается у детей в возрасте 3 лет и младше. Острая ревматическая лихорадка, возникающая в первый раз, редко встречается у взрослых, хотя рецидив может наступить в зрелом возрасте.
Причины и факторы риска
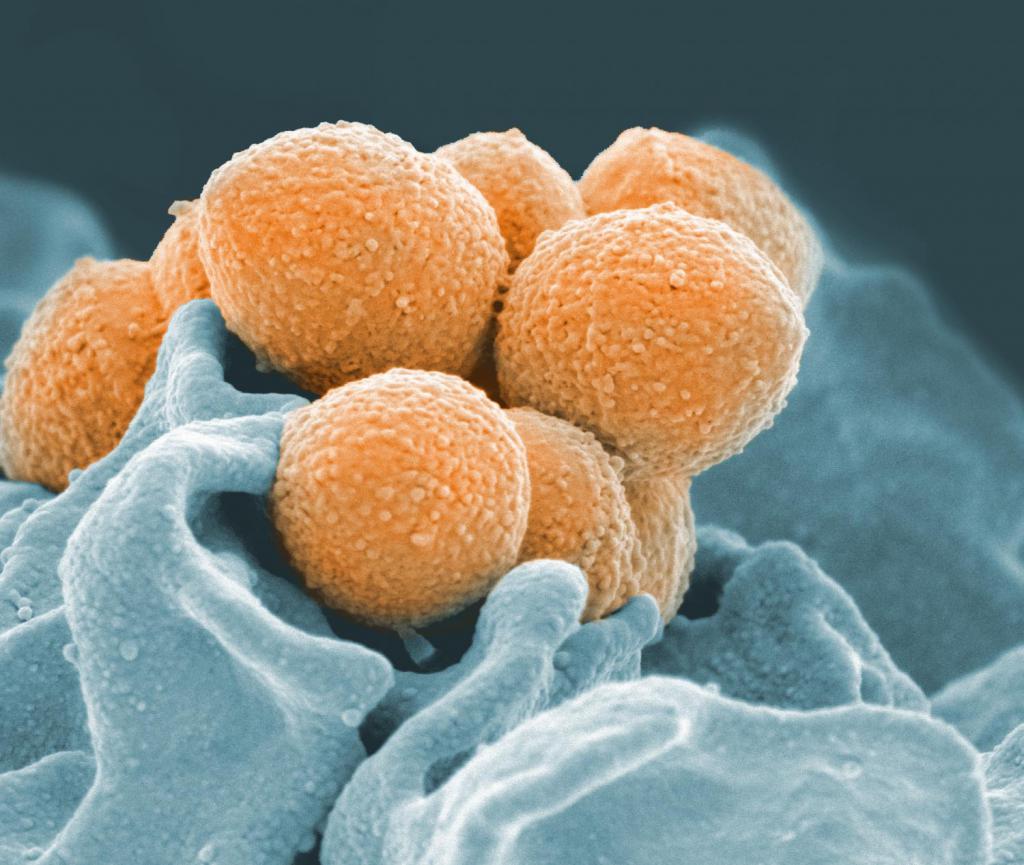
Основной причиной ревматической лихорадки является стрептококк группы А, бактерии, которые могут вызывать инфекции, такие как острый фарингит с или без скарлатины, а также кожные инфекции, такие как импетиго и флегмона.
Однако не все штаммы стрептококковых бактерий будут приводить к острой ревматической лихорадке, и не у всех, у кого есть инфекция, будет болеть ОРЛ.
Генетические факторы могут увеличить риск. Вероятность заболеть ревматической лихорадкой выше, если у другого члена семьи он есть.
Точная связь между стрептококковой инфекцией группы А и ОРЛ остается неясной, но ученые считают, что причиной болезни является не сама бактерия, а неправильная реакция иммунной системы на нее.
У стрептококковых бактерий есть белок, который напоминает белок, найденный в некоторых тканях организма. Клетки иммунной системы, которые обычно нацелены на бактерии, могут вместо этого начать атаковать собственные ткани организма, как если бы они были токсинами или инфекционными агентами.
При острой ревматической лихорадке ткани, которые они атакуют, — это ткани сердца, суставов, центральной нервной системы (ЦНС) и кожи. Эти ткани реагируют, становясь воспаленными.
Если пациент с бактериями стрептококка проходит полный курс лечения антибиотиками, шансы заболеть острой ревматической лихорадкой очень малы.
Симптомы и признаки
Острая ревматическая лихорадка обычно характеризуется лихорадкой и поражает системы многих органов. Давайте рассмотрим каждый из них более подробно.
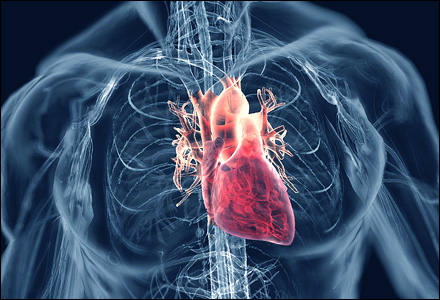
Кардит (т. е. воспаление каких-либо структур сердца) является основным сердечным проявлением острой ревматической лихорадки, встречающейся в 50–70% первых эпизодов и связанной с вальвулитом (т. е. воспаление одного или нескольких клапанов сердца).
Клинические признаки кардита включают кардиомегалию (т .е значительное увеличение размеров и массы сердца), шум в сердце (обычно при митральном или аортальном заболевании клапанов), трения в перикарде, выпот в перикарде и застойную сердечную недостаточность.
Кардит является единственным проявлением, которое может привести к длительной инвалидности или смерти пациента.
Ревматический полиартрит (т. е. одновременное или последовательное воспаление нескольких суставов) является основным костно-мышечным проявлением. Артрит, как правило, мигрирующий и включает поражение следующих крупных суставов: локти, запястья, колени и лодыжки. Поражение суставов может варьироваться от общей артралгии до болезненного, воспалительного артрита.
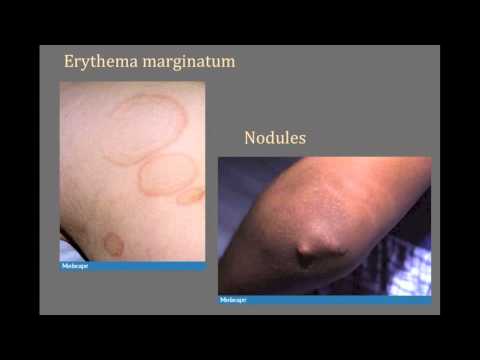
Подкожные узелки и краевая эритема являются двумя основными проявлениями кожи. Подкожные узелки (см. фото) являются твердыми, безболезненными, изменчивыми по размеру (обычно от нескольких миллиметров до 2 сантиметров в диаметре) и, как правило, находятся на поверхностях разгибателей суставов. Узелки чаще всего присутствуют у пациентов с кардитом.
Краевая эритема — это эритематозное, не зудящее, безболезненное макулярное поражение туловища или проксимальных конечностей. Повреждения являются временными и имеют тенденцию выходить наружу с центральной поляризацией.

Хорея, также называемая ревматическая хорея (или пляска святого Вита или обыкновенная хорея), является основным проявлением болезни со стороны центральной нервной системы. Хорея — это неврологическое расстройство, характеризующееся резкими, бесцельными, неритмичными, непроизвольными движениями, которые часто связаны с мышечной слабостью и эмоциональной лабильностью. Хорея часто появляется после других проявлений острой ревматической лихорадки. Данная болезнь также может появиться как единственный признак острой ревматической лихорадки.
Диагностика
Не существует единого специального теста для диагностики острой ревматической лихорадки. Диагностика ревматизма основана на медицинской оценке наряду с различными тестами, такими как эхокардиография (ультразвуковое сканирование сердца) для проверки клапанов, ЭКГ (электрокардиограмма), которая показывает ритм сердца, анализы крови и мазка из горла (чтобы найти следы недавней стрептококковой инфекции группы А).
Лечение острой ревматической лихорадки
Лечение направлено на уничтожение бактерий, облегчение симптомов, контроль воспаления и предотвращение рецидивов ревматизма.
Антибиотики, такие как пенициллин, могут быть использованы для уничтожения любых оставшихся стрептококковых бактерий в организме. Для предотвращения рецидива могут быть назначены дополнительные антибиотики. Это может продолжаться в течение 5-10 лет в зависимости от возраста человека и от того, поражено сердце или нет.
Долгосрочные и даже пожизненная профилактика антибиотиками могут быть необходимы для предотвращения повторного воспаления сердца.
Важно удалить все следы стрептококковых бактерий, так как любые оставшиеся бактерии могут привести к повторным проявлениям острой ревматической лихорадки и значительно более высокому риску повреждения сердца, которое может стать постоянным.
- Противовоспалительные препараты: напроксен, например, может помочь уменьшить боль, воспаление и жар.
- Кортикостероиды: преднизон может назначаться, если пациент не реагирует на противовоспалительные препараты первого ряда или есть воспаление сердца.
- Аспирин: это обычно не рекомендуется для детей в возрасте до 16 лет из-за риска развития синдрома Рейе (острая печёночная недостаточность), который может вызвать повреждение печени и головного мозга и даже смерть, но обычно в случаях ОРЛ делается исключение, потому что пользы больше, чем риска.
- Противосудорожные препараты: они могут лечить тяжелые симптомы хореи. Примеры включают вальпроевую кислоту (депакен или ставзор), карбамазепин (карбатрол или экветро), галоперидол (халдол) и рисперидон.
Любой, у кого была острая ревматическая лихорадка в детстве, должны будут сообщить врачу, когда станут старше, потому что повреждение сердца может появиться много лет спустя.
Профилактика
Диагностика и адекватное лечение антибиотиками бактериального фарингита является основным средством профилактики острой ревматической лихорадки. Однако примерно у одной трети пациентов острая ревматическая лихорадка сопровождается субклиническими стрептококковыми инфекциями или инфекциями, к которым не обращалась медицинская помощь.
Вторичная профилактика ревматической лихорадки требует антибиотикопрофилактики, чтобы уменьшить вероятность повторных приступов у людей с острой ревматической лихорадкой в анамнезе. Поскольку острая ревматическая лихорадка часто повторяется с последующими инфекциями стрептококков группы А, длительная профилактика должна быть индивидуально адаптирована, но обычно указывается по крайней мере до 21 года.
Профилактика обычно включает внутримышечную инъекцию бензатина пенициллина каждые 4 недели или перорального пенициллина V дважды ежедневно. Сульфадиазин или пероральные макролиды могут приниматься ежедневно лицами, страдающими аллергией на пенициллин.
Распространение стрептококковой инфекции группы А можно уменьшить, соблюдая правила гигиены рук, особенно после кашля и чихания, перед приготовлением пищи или еды. Лечение инфицированного человека антибиотиком в течение 24 часов или дольше, как правило, устраняет его способность передавать бактерии. Таким образом, люди с стрептококком группы А должны оставаться дома до афебрильности и как минимум через 24 часа после начала соответствующей антибиотикотерапии.
Прогноз и осложнения
Ревматическая болезнь сердца является наиболее важным долговременным осложнением острой ревматической лихорадки из-за ее способности вызывать инвалидность или смерть больного. Без лечения ревматическая лихорадка увеличивает риск повторных приступов и ухудшает прогноз. Прогноз связан с предотвращением повторных приступов, степенью поражения клапанов сердца и общей вовлеченности сердца. Сердечные осложнения могут различаться по степени тяжести и включают, но не ограничиваются ими, перикардит, эндокардит, мерцательную аритмию сердца, повреждение клапанов и застойную сердечную недостаточность.
За последнее столетие заболеваемость острой ревматической лихорадкой в развитых странах значительно снизилась, и в настоящее время она значительно меньше распространена в России и Соединенных Штатах по сравнению с менее развитыми странами. Однако во всем мире ревматическая болезнь сердца, возникающая как осложнение ОРЛ остается значительной причиной сердечно-сосудистых заболеваний.

Острая ревматическая лихорадка – это одно из наиболее тяжелых осложнений стрептококковых тонзиллитов (синонимичные названия патологии – ревмокардиты, заболевание Буйно-Сокольского).
Данное заболевание проявляется воспалительными повреждениями соединительнотканных волокон и характеризуется поражением преимущественно сердечных и суставных тканей (поражения ЦНС и кожи на данный момент регистрируются редко).
Следует отметить, что вероятность развития заболевания и тяжесть его течения в значительной степени зависят от наличия предрасположенностей к развитию инфекций стрептококкового генеза. Также заболевание в 2.5 раза чаще встречается у женщин.
Острые ревматические лихорадки являются одной из наиболее частых причин госпитализации пациентов младше двадцати четырех лет в кардиологические отделения. Наиболее часто острая ревматическая лихорадка развивается у пациентов от семи до пятнадцати лет. У пациентов старшего возраста чаще регистрируют повторные приступы лихорадок ревматического генеза и хронические патологии сердечных клапанов.
Что такое острые ревматические лихорадки
При этом ОРЛ поражает преимущественно сердечные (кардиты) и суставные ткани (полиартриты). Реже встречается развитие ревматических хорей (повреждение тканей ЦНС) и кольцевидных эритем или ревматических узлов (ревматические поражения кожных покровов).
Развитие симптомов ОРЛ является следствием развития аутоиммунных ответов на антигены стрептококковых генезов, схожие с аутоантигенными структурами поражаемых клеток организма.
Острая ревматическая лихорадка – причины
Причиной развития данного заболевания являются стрептококки бета-гемолитических типов из группы А.
Штаммы стрептококков, вызывающие стрептококковые пиодермии по типу импетиго, неспособны приводить к развитию острых ревматических лихорадок.
Обычно острая ревматическая лихорадка у детей регистрируется гораздо чаще, чем у взрослых.
Симптоматика ОРЛ описывается с давних времен, однако, ранее это заболевание протекало, как правило, с развитием хореи. Современная острая ревматическая лихорадка протекает преимущественно с:
- малосимптомными проявлениями;
- снижением частоты развития тяжелых поражений сердечных клапанов;
- единичными случаями повреждения ЦНС;
- низкой частотой встречаемости затяжных и латентных случаев заболевания;
- увеличением частоты встречаемости заболевания среди пациентов старше двадцати лет.
Факторами риска формирования ОРЛ являются:
- возраст пациента от пяти до двадцати лет;
- наличие наследственных предрасположенностей к возникновению заболеваний стрептококкового генеза;
- проживание в районах с низкими температурами и высоким уровнем влажности;
- наличие хронических очагов инфекции стрептококкового генеза или частое развитие острых инфекций;
- наличие врожденных патологий сердечно-сосудистой системы или аутоиммунных патологий, сопровождающихся системным поражением соединительнотканных волокон;
- отягощенный семейный анамнез (частые стрептококковые инфекции у близких родственников, патологии сердечно-сосудистой системы у родственников, семейные случаи острых ревматических лихорадок и т.д.);
- недоношенность (у маловесных и недоношенных детей ОРЛ в дальнейшем регистрируется чаще);
- наличие носительства В-лимфоцитарных аллоантигенов;
- наличие у пациента 2-й или 3-й группы крови;
- наличие у пациента высоких уровней неопретинов и антител к кардиолипинам;
- проживание в экономически неблагоприятных регионах;
- плохое питание, авитаминозы, истощение;
- хронический дефицит сна и переутомление;
- алкоголизм или употребление наркотических средств и т.д.
Также следует подчеркнуть, что в связи с нерационально проводимой антибактериальной терапией и высокой частотой самолечения произошло увеличение количества антибиотикорезистентных штаммов бета-гемолитических стрептококков.
Острая ревматическая лихорадка – этиология
ОРЛ развиваются после перенесенных заболеваний стрептококковой этиологии. У большинства пациентов с ОРЛ, в острейших фазах болезни в крови выявляются высокие титры антител к стрептококковым агентам.
Следует отметить, что прием антибактериальных средств с высоким уровнем антистрептококковой активности способствует предотвращению развития повторных атак ревматической лихорадки.
У детей в периоде новорожденности и пациентов младше четырех лет инфекции стрептококковой этиологии регистрируются редко.
Передача инфекции стрептококкового генеза осуществляется воздушно-капельно. Реже реализуется контактно-бытовой механизм передачи (общие предметы быта, игрушки).
Главным источником возбудителей инфекции являются пациенты с острыми стрептококковыми заболеваниями, реже заражение происходит от здоровых носителей стрептококковых инфекций. Риск заражения от здорового носителя чаще реализуется у лиц, проживающих с носителем в одной квартире.
- Описание
- Цены
- Врачи
- Отзывы
В ряде случаев требуется консультация кардиолога, невролога.
Острая ревматическая лихорадка (ОРЛ) — негнойное осложнение, которое возникает через 2-4 недели после перенесенного стрептококкового тонзиллофарингита.
Стрептококковый тонзиллофарингит (далее БГСА-фарингит) — острое инфекционное заболевание с поражением лимфоидного аппарата и слизистой оболочки глотки.
Особую опасность представляют осложнения БГСА-фарингита, которые делятся на:
- ранние (гнойные), развивающиеся на 4-6-й день от начала заболевания — отит, синусит, паратонзиллярный абсцесс, шейный лимфаденит, пневмония и др.;
- поздние (негнойные) — острая ревматическая лихорадка, постстрептококковый гломерулонефрит, токсический шок.
Эпидемиология ОРЛ
Острую ревматическую лихорадку и ревматическую болезнь сердца называют болезнями бедности и экономического неблагополучия. Осложнения, вызванные БГСА, являются основной причиной смерти от сердечно-сосудистых заболеваний у людей в возрасте до 50 лет, проживающих в развивающихся странах. ОРЛ может возникнуть в любом возрасте.
Во всем мире ежегодно регистрируется около 470 000 новых случаев ОРЛ и 275 000 случаев смерти, связанных с ревматическим пороком сердца.
Чаще всего ОРЛ встречается у детей от 5 до 15 лет. ОРЛ развивается в 0,5-3% случаев, если БГСА-фарингит не лечили.
Причины развития ОРЛ
Причины развития ОРЛ определены не полностью, но роль БГСА в этом процессе очевидна: ОРЛ возникает только после БГСА-фарингита или скарлатины с сопутствующим фарингитом и не возникает после инфекций кожи и мягких тканей. Предполагается, что это связано с различным иммунным ответом на кожную и глоточную инфекцию, а также с отсутствием ревматогенного потенциала у штаммов, вызывающих кожные инфекции.
Диагностика ОРЛ
Для диагностики ОРЛ используются большие и малые критерии Джонса (Jones Criteria), разработанные американской кардиологической ассоциацией.
Пять больших критериев:
1. Кардит и вальвулит — развивается в 50-70% случаев.
Поражение слоев и клапанов сердца. Возникает в течение 3 недель после БГСА-фарингита. Начинается как правило с эндокардита с последующим развитием панкардита, из клапанов сердца чаще поражаются митральный и аортальный. Прогрессирование заболевания может длиться годами после ОРЛ и приводить к сердечной недостаточности.
2. Артрит (мигрирующий полиартрит) — развивается в 35-66% случаев.
Воспаление сустава — самое раннее проявление ОРЛ, возникает в течение 21 дня после БГСА-фарингита, длится 4 недели и проходит без следа. Чаще поражается коленный, голеностопный, локтевой, лучезапястный суставы. Артрит носит мигрирующий характер — последовательно поражаются несколько суставов.
Резкие, неритмичные, непроизвольные движения конечностей, мышечная слабость, эмоциональные расстройства. Возникает через 1-8 месяцев после острого БГСА-фарингита. Чаще затрагивается мимическая мускулатура, могут наблюдаться нарушения речи. Эмоциональные изменения проявляются вспышками неуместного поведения, включая плач и беспокойство. У 17-35% пациентов может перерастать в обсессивно-компульсивное расстройство.
4. Ревматическая эритема — развивается менее, чем в 6% случаев.
Розовая или бледно-красная не зудящая кольцевидная сыпь. Локализуется на теле или конечностях, но не на лице. Сыпь может появляться, исчезать, возникать снова.
5. Подкожные узелки — развиваются менее, чем в 10% случаев.
Плотные безболезненные образования от нескольких миллиметров до 2 см. Сохраняются не более месяца. Локализация узелков — чаще над костью, на разгибательных поверхностях, симметрично. Кожа над узелком не воспалена, подвижная.
- Артралгия — боль в суставах.
- Лихорадка (выше 38,5 °C).
- Повышенная скорость оседания эритроцитов (СОЭ) — выше 60 мм/ч, С-реактивного белка (СРБ) — выше 30 мг/л.
- Удлинение интервала PR на ЭКГ.
Диагноз ОРЛ устанавливается на основании:
- факта перенесенного БГСА-фарингита — подтверждается положительным экспресс-тестом, бактериологическим исследованием в момент острой инфекции или увеличением титра антистрептолизина-О (АСЛО) уже во время возникновения осложнений;
- критериев Джонса: 2 больших критерия, 1 большой и 2 малых критерия или 3 малых критерия, если пациент ранее перенес ОРЛ.
Всем пациентам с подозрением на ОРЛ обязательно проводится ЭКГ и ЭхоКГ (УЗИ сердца) для выявления морфологических изменений клапанов сердца и признаков патологической регургитации (обратного заброса крови). Лабораторные исследования по показаниям (так как они являются неспецифическими) — СОЭ и СРБ. При признаках хореи необходим неврологический осмотр.
Лечение ОРЛ
Эрадикация БГСА-инфекции необходима независимо от того, есть ли признаки фарингита. Антибактериальная терапия проводится аналогично терапии при остром тонзиллофарингите.
- артрит — нестероидные противовоспалительные средства для облегчения боли и предотвращения вовлечения в процесс новых суставов;
- кардит — лечение проводится только при развитии сердечной недостаточности;
- хорея — обычно не требует лечения, но иногда может потребоваться назначение нейролептиков, противосудорожных препаратов;
- эритема и подкожные узелки — лечение не проводится.
Профилактика ОРЛ
Первичная — своевременная диагностика и лечение БГСА-фарингита.
Вторичная — предотвращение новых эпизодов БГСА-инфекции, в том числе эрадикация БГСА даже при бессимптомном носительстве.
Длительность антибиотикопрофилактики определяется на основании особенностей имеющегося патологического процесса. Если речь о постстрептококковом артрите, ее можно ограничить 1-2 годами. При ОРЛ без кардита длительность приема антибиотиков составляет 5 лет или до 21 года пациента (что дольше), ОРЛ с кардитом без последствий — 10 лет или до 21 года (что дольше), ОРЛ с поражением клапанов сердца — 10 лет или до 40 лет (что дольше), а иногда пожизненно.
Как происходит лечение ОРЛ в клинике Рассвет?
Мы проводим своевременную диагностику и адекватное лечение БГСА-фарингита, что снижает частоту ОРЛ почти на 70%. При выборе антибактериальной терапии всегда отдаем предпочтение антибиотикам пенициллинового ряда — как самым эффективным препаратам, доказанно снижающим частоту развития ОРЛ. Мы никогда не сокращаем курс антибактериальной терапии при клиническом улучшении. При выявлении БГСА-фарингита не назначаем местное лечение (полоскания, спреи) в ущерб системной антибактериальной терапии.
Мы проводим адекватную эрадикационную терапию БГСА при ОРЛ с целью предотвращения рецидивов и прогрессирования ревматической болезни сердца. Предлагаем полное обследование при диагностированной ОРЛ — ЭКГ, ЭХО-КГ, консультирование у кардиолога и невролога с подбором необходимой терапии.




Как же повезло клинике . Удачи Вам Андрей Петрович!

На странице Клиника Рассвет публикуются посты от докторов этой клиники. В каждом рассказывается о полезном для пациентов. О медицинской проблеме с точки зрения доказательной медицины, но простыми словами. Это важно, на мой взгляд.
Но я давно не вижу там фото доктора Мирошниченко, а это, на минуточку, классный ЛОР (и в целом мужик отличный, это я как мама мальчика говорю))
Мы с Егором побывали у него уже недели три назад, руки не доходили написать. у меня громкий (кто слышал хоть раз, уже не забудет)) Плюс недоверчивый — натерпелся от врачей в своё время, теперь опасается.
Предстояло эндоскопическое исследование мальчишечьего носа на предмет аденоидов — штука не болезненная (говорят), но явно неприятная. Но лучше рентгена, так как мы и так его сделали за день до, лишнее облучение вредно. Да и в целом эта процедура — золотой стандарт при нашей проблеме.
Как всё было (у кого такие же недоверчивые и ненавидящие инвазивное вмешательство дети, читайте внимательно😁)
После чего довольная деточка уселась в кресло по первой же просьбе и без звука позволила мне себя немного подержать, плюс завести гибкую трубку на первые сантиметры. Потом, конечно, стало неприятно, но я уже писала про умение доктора заговаривать зубы, да?))
В общем, доктору Мирошниченко — ещё раз спасибо, в письменном, так сказать, виде😁
PS: ещё мы там были у доктора Ерошкиной Mariya Er, об этом тоже напишу. У доктора Сергей Бутрий (Sergey Butriy) были, но Бутрий он и есть Бутрий, гений от педиатрии, рупор детской доказательной медицины… что про него писать, ленивый только не похвалил, наверное))
Полный текст:
- Аннотация
- Об авторах
- Список литературы
- Cited By
1. Omurzakova NA, Yamano Y, Saatova GM, et al. Rheumatologic services in Central Asian countries: current state of development of rheumatology in Central Asia. Int J Rheum Dis, 2009, 12(4): 288-92.
2. Carapetis JR, McDonald M, Wilson NJ. Acute rheumatic fever. Lancet, 2005, 366(9480): 155-68.
3. Kumar RK, Tandon R. Rheumatic fever& rheumatic heart disease: the last 50 years. Indian J Med Res, 2013 Apr, 137(4): 643-58.
4. Заболеваемость населения России в 2014 г. Статистические материалы. М., 2015. / Zabolevaemost’ naseleniyaRossii v 2014 g. Statisticheskie materialy. M., 2015.
5. Tandon R. Rheumatic fever pathogenesis: Approach in research needs change. Ann Pediatr Cardiol, 2012, 5(2): 169-78.
6. deOliveira SK, Pelajo CF. Pediatric Autoimmune Neuropsychiatric Disorders Associated with Streptococcal Infection (PANDAS): a Controversial Diagnosis. Curr Infect Dis Rep, 2010, 12(2): 103-9.
7. Esposito S, Bianchini S, Baggi E et al. Pediatric autoimmune neuropsychiatric disorders associated with streptococcal infections: an overview. Eur J Clin Microbiol Infect Dis, 2014, 33(12): 2105-9.
8. Macerollo A, Martino D. Pediatric Autoimmune Neuropsychiatric Disorders Associated with Streptococcal Infections (PANDAS): An Evolving Concept. Tremor Other Hyperkinet Mov (NY), 2013 Sep 25, 3.
9. Gewitz MH, Baltimore RS, Tani LY et al. Revision of the Jones Criteria for the diagnosis of acute rheumatic fever in the era of Doppler echocardiography: a scientific statement from the American Heart Association. Circulation, 2015, 131(20): 1806-18.
10. Белов Б.С., Кузьмина Н.Н., Медынцева Л.Г. и др. К проблеме диагностики острой ревматической лихорадки на современном этапе. Научно-практическая ревматология, 2016, 3: 340-344. / Belov B.S., Kuzmina N.N., Medyntseva L.G. et al. The problem of diagnosis of acute rheumatic fever at the present stage. Nauchno-Prakticheskaya Revmatologiya, 2016, 3: 340-344.
11. Насонова В.А., Кузьмина Н.Н., Белов Б.С. Классификация и номенклатура ревматической лихорадки. Научно-практическая ревматология, 2004, 2: 48-52. / Nasonova V.A., Kuzmina N.N., Belov B.S. Classification and nomenclature of rheumatic fever. Nauchno-Prakticheskaya Revmatologiya, 2004, 2: 48-52.
12. Gerber MA, Baltimore RS, Eaton CB et al. Prevention of rheumatic fever and diagnosis and treatment of acute Streptococcal pharyngitis: a scientific statement from the American Heart Association Rheumatic Fever, Endocarditis, and Kawasaki Disease Committee of the Council on Cardiovascular Disease in the Young, the Interdisciplinary Council on Functional Genomics and Translational Biology, and the Interdisciplinary Council on Quality of Care and Outcomes Research: endorsed by the American Academy of Pediatrics. Circulation, 2009, 119(11): 1541-51.
13. Shulman ST, Bisno AL, Clegg HW et al. Clinical practice guideline for the diagnosis and management of group A streptococcal pharyngitis: 2012 update by the Infectious Diseases Society of America. Clin Infect Dis, 2012, 55(10): e86-102.
14. Logan LK, McAuley JB, Shulman ST. Macrolide treatment failure in streptococcal pharyngitis resulting in acute rheumatic fever. Pediatrics, 2012, 129(3): e798-802.
15. Насонова В.А., Белов Б.С., Страчунский Л.С., и др. Антибактериальная терапия стрептококкового тонзиллита и фарингита. Клин. микробиол. антимикроб. тер., 1999, 1: 78-82. / Nasonova V.A., Belov B.S., Strachunsky L.S. et al. Antibiotic treatment of streptococcal tonsillitis and pharyngitis. Klin. Mikrobiol. i Antimikrob. Khemoterapiya, 1999, 1: 78-82.
16. De Holanda E Silva KG, Barratt G, De Oliveira AG, Do Egito ES. Trends in rheumatic fever: clinical aspects and perspectives in prophylactic treatments. Expert Opin Drug Deliv, 2012, 9(9): 1099-110.
17. Gerber MA, Brown HW, Lee G, et al. Physicians’ opinions about critical attributes of a potential group A streptococcal vaccine. Vaccine, 2010, 28(44): 7155-60.
18. Tandon R. Preventing rheumatic fever: M-protein based vaccine. Indian Heart J, 2014, 66(1): 64-7.

Контент доступен под лицензией Creative Commons Attribution 4.0 License.
Что такое острая ревматическая лихорадка?
Острая ревматическая лихорадка (ОРЛ или также называемая ревматизм или болезнь Сокольского-Буйо) — это заболевание, вызванное аутоиммунным ответом на бактериальную инфекцию бета-гемолитическим стрептококком группы А, входящего в группу стрептококковых бактерий. Заражение стрептококком группы А может вызывать многие заболевания, в том числе болезни горла (острый фарингит) и кожные язвы. В некоторых случаях иммунная система сбивается с толку, реагируя на инфекцию, и в результате возникает генерализованное воспалительное заболевание, которое называется острой ревматической лихорадкой.
ОРЛ поражает сердце, суставы, мозг и кожу. Острый эпизод может длиться несколько недель со значительной болью в суставах, лихорадкой и другими симптомами, требующими госпитализации. Симптомы обычно не вызывают длительного повреждения головного мозга, суставов или кожи. Однако повреждение сердечных клапанов может остаться и после того, как эпизоды ОРЛ разрешаться. Врачи называют это ревматической болезнью сердца. Рецидивирующие стрептококковые инфекции и эпизоды острой ревматической лихорадки вызывают дальнейшее повреждение клапанов сердца.
Заболеваемость острой ревматической лихорадкой наиболее высока у детей в возрасте от 5 до 15 лет. Острый ревматизм очень редко встречается у детей в возрасте 3 лет и младше. Острая ревматическая лихорадка, возникающая в первый раз, редко встречается у взрослых, хотя рецидив может наступить в зрелом возрасте.
Причины и факторы риска
Основной причиной ревматической лихорадки является стрептококк группы А, бактерии, которые могут вызывать инфекции, такие как острый фарингит с или без скарлатины, а также кожные инфекции, такие как импетиго и флегмона.
Однако не все штаммы стрептококковых бактерий будут приводить к острой ревматической лихорадке, и не у всех, у кого есть инфекция, будет болеть ОРЛ.
Генетические факторы могут увеличить риск. Вероятность заболеть ревматической лихорадкой выше, если у другого члена семьи он есть.
Точная связь между стрептококковой инфекцией группы А и ОРЛ остается неясной, но ученые считают, что причиной болезни является не сама бактерия, а неправильная реакция иммунной системы на нее.
У стрептококковых бактерий есть белок, который напоминает белок, найденный в некоторых тканях организма. Клетки иммунной системы, которые обычно нацелены на бактерии, могут вместо этого начать атаковать собственные ткани организма, как если бы они были токсинами или инфекционными агентами.
При острой ревматической лихорадке ткани, которые они атакуют, — это ткани сердца, суставов, центральной нервной системы (ЦНС) и кожи. Эти ткани реагируют, становясь воспаленными.
Если пациент с бактериями стрептококка проходит полный курс лечения антибиотиками, шансы заболеть острой ревматической лихорадкой очень малы.
Патогенез
В патогенезе ОРЛ также можно говорить о ревматической патогенетической триаде:
- Прямое повреждение миокарда факторами патогенности БГС-А.
- Аутоиммунный механизм:
- а — оголение аутоантигенов миокарда вследствие прямого повреждения;
- б — антигенная мимикрия БГС-А и миокарда (сходство антигенов), то есть антитела на БГС-А способны поражать и миокард);
- Сосудистый механизм (поражение сосудов миокарда по вышеописанным механизмам ведет к дисциркуляторным изменениям в миокарде — ишемии, ацидозу, — способствуя развитию воспаления, с одной стороны, и реактивному фиброзу, с другой).
Симптомы и признаки
Острая ревматическая лихорадка обычно характеризуется лихорадкой и поражает системы многих органов. Давайте рассмотрим каждый из них более подробно.
Кардит (т. е. воспаление каких-либо структур сердца) является основным сердечным проявлением острой ревматической лихорадки, встречающейся в 50–70% первых эпизодов и связанной с вальвулитом (т. е. воспаление одного или нескольких клапанов сердца).
Клинические признаки кардита включают кардиомегалию (т .е значительное увеличение размеров и массы сердца), шум в сердце (обычно при митральном или аортальном заболевании клапанов), трения в перикарде, выпот в перикарде и застойную сердечную недостаточность.
Кардит является единственным проявлением, которое может привести к длительной инвалидности или смерти пациента.
Ревматический полиартрит (т. е. одновременное или последовательное воспаление нескольких суставов) является основным костно-мышечным проявлением. Артрит, как правило, мигрирующий и включает поражение следующих крупных суставов: локти, запястья, колени и лодыжки. Поражение суставов может варьироваться от общей артралгии до болезненного, воспалительного артрита.
Подкожные узелки и краевая эритема являются двумя основными проявлениями кожи. Подкожные узелки (см. фото) являются твердыми, безболезненными, изменчивыми по размеру (обычно от нескольких миллиметров до 2 сантиметров в диаметре) и, как правило, находятся на поверхностях разгибателей суставов. Узелки чаще всего присутствуют у пациентов с кардитом.
Краевая эритема — это эритематозное, не зудящее, безболезненное макулярное поражение туловища или проксимальных конечностей. Повреждения являются временными и имеют тенденцию выходить наружу с центральной поляризацией.
Хорея, также называемая ревматическая хорея (или пляска святого Вита или обыкновенная хорея), является основным проявлением болезни со стороны центральной нервной системы. Хорея — это неврологическое расстройство, характеризующееся резкими, бесцельными, неритмичными, непроизвольными движениями, которые часто связаны с мышечной слабостью и эмоциональной лабильностью. Хорея часто появляется после других проявлений острой ревматической лихорадки. Данная болезнь также может появиться как единственный признак острой ревматической лихорадки.
Дифференциальная диагностика
Наиболее часто приходится дифференцировать ОРЛ с:
- неревматический кардит (на фоне вирусной инфекции, без временного промежутка, без пороков, без поражения суставов, с отрицательными ревмопробами);
- ревматоидным артритом (поражаются мелкие суставы, стойкий характер поражения, характерна утренняя скованность, узурация на рентгенограммах, деформация, практически не поражается сердце);
- СКВ (волчаночная бабочка, панцитопения с нейтрофилезом, LE-клетки и АНФ).
Лечение острой ревматической лихорадки
Лечение направлено на уничтожение бактерий, облегчение симптомов, контроль воспаления и предотвращение рецидивов ревматизма.
Антибиотики, такие как пенициллин, могут быть использованы для уничтожения любых оставшихся стрептококковых бактерий в организме. Для предотвращения рецидива могут быть назначены дополнительные антибиотики. Это может продолжаться в течение 5-10 лет в зависимости от возраста человека и от того, поражено сердце или нет.
Долгосрочные и даже пожизненная профилактика антибиотиками могут быть необходимы для предотвращения повторного воспаления сердца.
Важно удалить все следы стрептококковых бактерий, так как любые оставшиеся бактерии могут привести к повторным проявлениям острой ревматической лихорадки и значительно более высокому риску повреждения сердца, которое может стать постоянным.
- Противовоспалительные препараты: напроксен, например, может помочь уменьшить боль, воспаление и жар.
- Кортикостероиды: преднизон может назначаться, если пациент не реагирует на противовоспалительные препараты первого ряда или есть воспаление сердца.
- Аспирин: это обычно не рекомендуется для детей в возрасте до 16 лет из-за риска развития синдрома Рейе (острая печёночная недостаточность), который может вызвать повреждение печени и головного мозга и даже смерть, но обычно в случаях ОРЛ делается исключение, потому что пользы больше, чем риска.
- Противосудорожные препараты: они могут лечить тяжелые симптомы хореи. Примеры включают вальпроевую кислоту (депакен или ставзор), карбамазепин (карбатрол или экветро), галоперидол (халдол) и рисперидон.
Любой, у кого была острая ревматическая лихорадка в детстве, должны будут сообщить врачу, когда станут старше, потому что повреждение сердца может появиться много лет спустя.
Стадии воспалительного процесса
Патологические процессы в тканях при ОРЛ протекают в виде:
- мукоидных набуханий (на данном этапе отмечается разволокнение и набухание соединительнотканных и гиалуроновых волокон);
- фибриноидных набуханий (происходит необратимая дезорганизация соединительнотканных и гиалуроновых волокон, а также появление экссудативного (сопровождающегося скоплением жидкости) воспаления и очагов фибриноидного некроза);
- пролиферативного воспаления (формирования специфических гранулем Ашоффа-Талалаева вокруг некротических очагов в сердечной ткани);
- склеротического поражения (формирование рубцов на месте некротических очагов).
Вследствие склеротического воспаления происходит деформирование и сращение клапанных структур и формирование приобретенных клапанных пороков и признаков СН (сердечная недостаточность).
Профилактика
Диагностика и адекватное лечение антибиотиками бактериального фарингита является основным средством профилактики острой ревматической лихорадки. Однако примерно у одной трети пациентов острая ревматическая лихорадка сопровождается субклиническими стрептококковыми инфекциями или инфекциями, к которым не обращалась медицинская помощь.
Вторичная профилактика ревматической лихорадки требует антибиотикопрофилактики, чтобы уменьшить вероятность повторных приступов у людей с острой ревматической лихорадкой в анамнезе. Поскольку острая ревматическая лихорадка часто повторяется с последующими инфекциями стрептококков группы А, длительная профилактика должна быть индивидуально адаптирована, но обычно указывается по крайней мере до 21 года.
Профилактика обычно включает внутримышечную инъекцию бензатина пенициллина каждые 4 недели или перорального пенициллина V дважды ежедневно. Сульфадиазин или пероральные макролиды могут приниматься ежедневно лицами, страдающими аллергией на пенициллин.
Распространение стрептококковой инфекции группы А можно уменьшить, соблюдая правила гигиены рук, особенно после кашля и чихания, перед приготовлением пищи или еды. Лечение инфицированного человека антибиотиком в течение 24 часов или дольше, как правило, устраняет его способность передавать бактерии. Таким образом, люди с стрептококком группы А должны оставаться дома до афебрильности и как минимум через 24 часа после начала соответствующей антибиотикотерапии.
Прогноз и осложнения
Ревматическая болезнь сердца является наиболее важным долговременным осложнением острой ревматической лихорадки из-за ее способности вызывать инвалидность или смерть больного. Без лечения ревматическая лихорадка увеличивает риск повторных приступов и ухудшает прогноз. Прогноз связан с предотвращением повторных приступов, степенью поражения клапанов сердца и общей вовлеченности сердца. Сердечные осложнения могут различаться по степени тяжести и включают, но не ограничиваются ими, перикардит, эндокардит, мерцательную аритмию сердца, повреждение клапанов и застойную сердечную недостаточность.
За последнее столетие заболеваемость острой ревматической лихорадкой в развитых странах значительно снизилась, и в настоящее время она значительно меньше распространена в России и Соединенных Штатах по сравнению с менее развитыми странами. Однако во всем мире ревматическая болезнь сердца, возникающая как осложнение ОРЛ остается значительной причиной сердечно-сосудистых заболеваний.
Читайте также:


