Остеотомия 1 плюсневой кости при hallux valgus
Операция, целью которой является рассечение кости и ее дальнейшее правильное сращивание для излечения некоторых заболеваний костей конечностей, называется остеотомией. Один из ее видов, который выполняется Z-образно, носит название SCARF (Скарф).

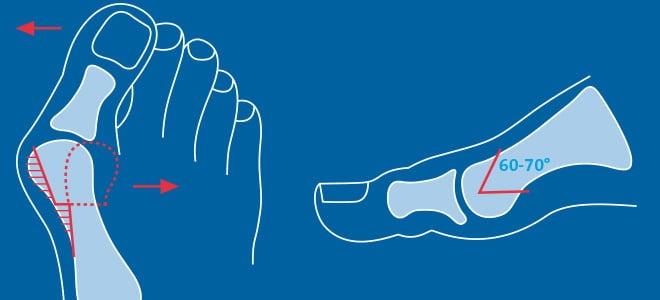
Остеотомия этого вида — наиболее подходящая для исправления умеренных и тяжелых форм вальгусной деформации, с углом от 17˚ до 40˚. Также Скарф позволяет откорректировать разворот большого пальца ноги вокруг его продольной оси, который широко распространен при вальгусной деформации.
Благодаря проведению остеотомии по методу Скарф достигается восстановление анатомической структуры стопы и ее функций, устраняются ее деформации, что облегчает подбор обуви, а также избавляет от болей.
Как проходит операция?
Скарф подразумевает разрез кости и последующее исправление деформации, и соединение костей в правильном положении.
Операция проводится под общим наркозом или местной анестезией. Длительность ее — около 1-2 часов.
Хирург осуществляет разрез внутренней стороны ступни, начиная от основания большого пальца и завершая около начала плюсневой кости. После этого, получив доступ к кости, специальной микропилой вырезают Z-образный участок первой плюсневой косточки. Это обеспечивает отделение головки кости от ее основной части и дает возможность вернуть кость в правильное положение. Для этого головку первой плюсневой косточки смещают под нужным углом.
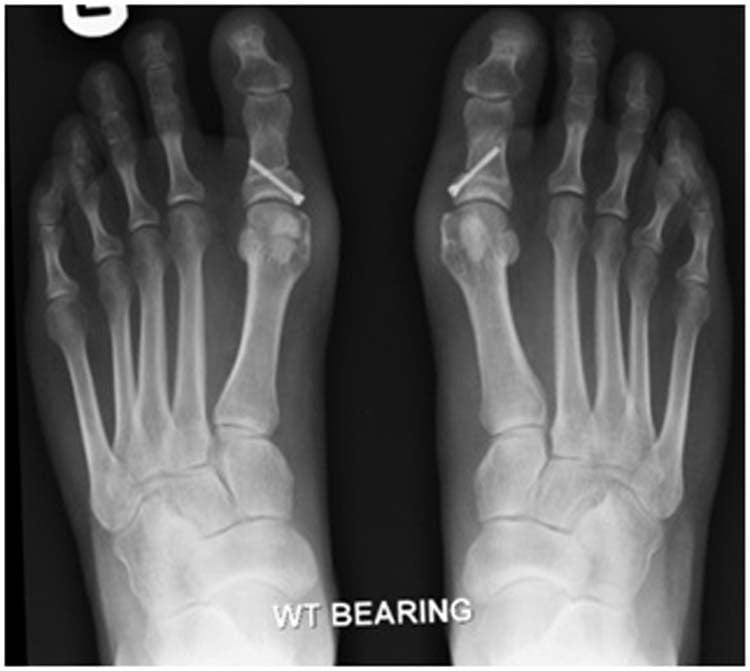
Фрагменты кости закрепляются при помощи специальных титановых винтов, которые обеспечивают максимальную стабильность соединения. Если эти винты не вызывают никакого дискомфорта или аллергий, то их не удаляют из тела.

В случаях, когда винты доставляют какие-либо неудобства, их удаляют после полного сращивания кости. Ту часть плюсневой кости большого пальца, которая выступает, удаляют.
Особое внимание во время операции уделяется не только костям, а и находящимся вблизи сухожилиям. Ведь для нормального функционирования стопы очень важно придать им правильное расположение.
В особо сложных случаях Скарф дополняется иными методиками для достижения наиболее качественного результата.
Возможные осложнения
Осложнения после проведения такого вида остеотомии немногочисленны и встречаются редко. Чаще всего они зависят от профессионализма хирурга, правильности техники выполнения, правильности выбора вида вмешательства, адекватном проведении послеоперационного периода и реабилитации.
- рецидив болезни;
- передаточная метатарзалгия;
- несращение кости;
- инфекционный процесс.
Противопоказания к проведению операции

Существуют и противопоказания к выполнению такого хирургического вмешательства. Это:
- выраженный остеопороз;
- ревматоидный артрит;
- пониженная регенерация кости;
- пожилой возраст;
- ожирение;
- наличие инфекционного заболевания.
Преимущества этого метода коррекции
Данная методика устранения деформации стопы имеет ряд преимуществ:
- возможность изменять положение фрагмента плюсневой кости в разных направлениях, смещая и поворачивая его;
- при необходимости позволяет удлинить или укоротить плюсневую кость;
- позволяет перемещать костные фрагменты вверх или вниз для достижения снижения нагрузок на область первого фалангового сустава стопы.
Недостатки устранения деформации стопы по методу Скарф
Существуют и некоторые недостатки и несовершенства этой методики:
- высокая травматичность и сложность проведения хирургического вмешательства;
- раскол кости во время введения фиксирующего винта;
- утрата фиксации, достигнутой при затягивании винтов, при резорбции кости в месте металлоостеосинтеза;
- необходимость удаления винтов из-за дискомфорта, аллергических реакций или миграции самих винтов.
Подготовка к операции
Обычно операция проводится планово. Пациент при поступлении в клинику должен сдать все анализы и пройти дополнительные исследования.

Так, обязательно назначаются общие анализы крови и мочи, биохимический анализ крови, определение сахара в крови, исследование на сифилис, СПИД, гепатит, проводится флюорография и рентген конечности, которая будет оперироваться. Дополнительно могут назначаться и иные анализы или обследования, в том числе и на определение аллергии на определенные лекарственные средства.
Пребывание в стационаре обычно составляет 3-5 дней, в зависимости от состояния пациента после проведения хирургического вмешательства.
Восстановительный период после операции
После проведения оперативного вмешательства пациенту необходимо пребывание в условиях стационара в течение 2-3 дней. В это время необходимо ограничить нагрузки на прооперированную ногу. Необходимо использовать костыли для передвижения, при этом 3 дня нельзя опираться на больную ногу. Также, первые 3 дня необходимо максимальное количество времени проводить в положении лежа. Прооперированную ногу при этом следует поднимать выше тела, укладывая ее на несколько подушек, сложенных одна на другую либо на иную опору.
Начиная с 4-го дня на ногу можно частично опираться. Ходить на костылях и не давать сильных нагрузок ноге следует не менее 2 недель. В течение такого же времени к месту операции нужно прикладывать холод (охлаждающий пакет), предварительно под него положив ткань или полотенце, чтобы уберечь кожу от повреждений.
После операции рекомендуется ношение специальной обуви (туфли Барука), которые обеспечивают перераспределение нагрузки при ходьбе на пятки. Перевязки ежедневно проводятся 7-10 дней, а по истечению 14-18 дней снимают швы.

По истечению 20-21 дня после проведения Скарф, стопу можно мыть под душем. В ванной можно мыть не ранее, чем полностью заживут швы. Примерно в это же время начинают проводить лечебную гимнастику для конечности.
Через 42 дня после операции делается рентгеновский снимок, на котором смотрят состояние сращивания кости. Если все прошло отлично, то разрешается ношение обычной обуви.
Сколько длится нетрудоспособность при остеотомии по методу Скарф?
Длительность нетрудоспособности зависит от успешности восстановительного процесса после операции, а также вида выполняемых работ. Людям, сидячих профессий выходить на работу обычно позволяют спустя 8 недель. Если же профессия подразумевает физический труд, то лист нетрудоспособности выписывается на 12 и более недель. А спортивные нагрузки на ногу разрешены не ранее чем через 5 месяцев после операции.
Стоимость процедуры
Данная операция проводится во многих клиниках, специализирующихся на лечении проблем позвоночника и костей. Ее стоимость варьируется от 35000 до 50000 рублей.
Прогноз лечения пациента зависит от тяжести деформации стопы, наличия сопутствующих заболеваний, возраста и иных факторов. Но в большинстве случаев он благоприятный. Важно вовремя обратиться к врачу за получением адекватной помощи.
Корригирующая остеотомия стопы – это разновидность хирургического вмешательства, проводится на деформированных конечностях. Суть операции — искусственный перелом костей для исправления дефекта.

Что такое остеотомия стопы и показания к методике
Каждый третий житель планеты страдает суставным синдромом. Ревматоидный артрит, ревматизм, системная красная волчанка, переломы, врожденные дефекты вызывают патологические изменения суставов. Проблема решается консервативным или хирургическим путем. Лечебная тактика зависит от тяжести патологии, длительности процесса, данных лабораторных, инструментальных методов исследования.
Проводится на большеберцовой кости, голеностопных, коленных, тазобедренных, плечевых суставах. Качественные операции останавливают заболевание. Пациент возвращается к нормальной жизни благодаря современной методике лечения.
Остеотомия — альтернатива эндопротезирования. Проводится у взрослых и детей.
Основные показания для методики:
- Ребенок страдает врожденными аномалиями скелета.
- Неправильное сращение перелома, формирование ложного сустава.
- Деформирующие изменения стоп, возникают в результате тяжелой болезни костной ткани.
- Анкилоз проявляется полной потерей движения суставов. Хирургическое вмешательство помогает вернуть функции поврежденной конечности.
- Проводится при молоткообразной деформации пальцев.
- Тяжелые формы косолапия. Плохо поддаются консервативному лечению.
- Показана при плоскостопии.
- При вальгусной деформации первого пальца прибегают к оперативному вмешательству.

Виды и формы процедуры
Различают следующие виды:
Z-образная или scarf-остеотомия проводится у пациентов с вальгусной деформацией стопы. Деформация проявляется искривлением конечности вовнутрь. Болезнь поражает преимущественно дистальные участки ног. Патология возникает в области больших пальцев. Физиотерапия, массаж и остеотомия по скарфу позволяют избавиться от вальгуса стоп: восстановить нормальное строение, функции ступней.
Методика имеет ряд преимуществ:
- корректирует сложные изменения переднего отдела ступни;
- позволяет осуществлять латеральное смещение фрагментов кости;
- хорошо переносится больными;
- редко сопровождается осложнениями;
- период реабилитации короткий (составляет 1-1,5 месяца);
- с помощью скарф-остеотомии можно сделать плюсневую кость короче/длиннее при необходимости;
- методика позволяет уменьшить нагрузку на первую фалангу. Хирурги передвигают фрагменты вниз. Не отражается на функции конечности.
Клиновидная остеотомия проводится на первом пальце стопы. Основными показаниями являются короткая первая плюсневая кость, hallux valgus. Основные этапы оперативного вмешательства включают:
- хирург делает разрез от медиальной стороны первого пальца к латеральной;
- далее смещает фалангу внутрь;
- производит ротацию пальца в физиологическое положение.
Остеотомия плюсневой кости — симультанная операция. Она применяется в комбинации с другими хирургическими методиками исправления дефектов стопы.
Угловая позволяет придать правильное положение благодаря двухстороннему иссечению тканей. В ходе процедуры хирург вырезает ткани под углом с двух сторон. Кости становятся в физиологическое положение.
Линейная форма заболевания делится на косую и поперечную. Суть операции заключается в выравнивании с помощью трансплантата.
Шевронная остеотомия 1 плюсневой кости стопы применяется для лечения вальгусной деформации первого пальца. Корректируется угол между первой и второй фалангой.
Шевронная форма имеет положительные моменты:
- после процедуры сохраняется длительный лечебный эффект;
- простота и безопасность проведения;
- позволяет восстановить утраченные функции конечности в полном объеме.
Ход операции включает этапы:
- Хирург производит Y-образный разрез капсулы сустава.
- Он высвобождает головку плюсны от сухожилий. Проводит V-образный распил для полного высвобождения головки.
- Потом врач выводит головку плюсны наружу и фиксирует ее винтом. Остатки кости иссекаются.
- Восстанавливает целостность суставной капсулы и зашивает рану.
- Снятие швов производят на 5-7 день после операции.
Квалифицированный специалист качественно проведет операцию. Выделяют два способа вмешательства:
- Закрытый — доступ совершается через небольшой разрез на коже. Хирург работает вслепую долотом. Требует высокой квалификации, опыта врача. Неправильные действия могут закончиться повреждением сосудов, нервов.
- Открытый способ позволяет полностью визуализировать поврежденный участок через большой разрез.

Как проводится корригирующая остеотомия
Проводят манипуляцию переднего отдела стопы в плановом порядке. Перед операцией назначается полный пакет обследования:
- Общий анализ крови и мочи позволяет оценить состояние кроветворной и почечной систем. Вмешательство можно проводить при отсутствии патологических изменений в анализах.
- Сахар крови проводится для исключения сахарного диабета. При высоких показателях глюкозы нельзя проводить процедуру.
- Биохимический анализ крови позволяет оценить функции почек и печени, коагулограмма — свертываемость крови.
- Флюорография легких, ЭКГ проводятся в обязательном порядке.
- Чтобы визуализировать патологию, оценить степень изменений, пациента направляют на рентгенографию, компьютерную томографию.
Корректирующая остеотомия на переднем отделе стопы проводится в несколько этапов:
- Пациенту вводят общий/спинальный наркоз.
- Хирург разрезает боковую поверхность ступни.
- Проводит распыление кости одним из вышеописанных методов.
- Устанавливает сустав первой плюсневой кости в правильное положение.
- Удаляет шишку.
- Фиксирует первую фалангу винтами или спицами.
- Хирург восстанавливает анатомическое положение связок, сухожилий.
- Далее накладывает швы на кожные покровы.
После операции больной находится в стационаре 3 дня. Врачи проводят мониторинг состояния пациента: температура, АД, пульс, ЧД, пульсоксиметрия. Запрещено нагружать больную ногу. Несколько месяцев носить обувь с жесткой подошвой. Назначают эластичное бинтование конечностей для профилактики осложнений.
Делают контрольную рентгенографию. Она позволяет определить степень сращения, общую динамику. Если осложнения отсутствуют, врачи разрешают давать ноге нагрузки. Со временем пациент может ходить на значительные расстояния, бегать, заниматься спортом.
Противопоказания к операции
Медикаментозное лечение различных деформаций нижних конечностей проводится на протяжении нескольких месяцев, лет. Консервативная терапия включает прием обезболивающих лекарственных средств, витаминов, противовоспалительных. Пациент ходит на физиопроцедуры, массаж, гимнастику. Методы дополняются ношением ортопедических приспособлений: гипсовых повязок, специальных шин, стелек, бандажей.
Коррегирующая остеотомия экономит время и деньги. Проходит несколько месяцев после операции, пациент начинает полноценно жить.
Хирургическое лечение имеет ряд противопоказаний к выполнению:
- Острый период, тяжелое течение ревматоидной формы артрита.
- Активные или перенесенные инфекционные заболевания (сифилис, туберкулез костей), их осложнения.
- Сердечно-сосудистая недостаточность 3 стадии.
- Онкологическая патология.
- Дыхательная недостаточность последней стадии.
- Подтвержденный остеопороз.
- Ожирение — относительное противопоказание. Операция проводится с разрешения лечащего врача.
- Дегенеративно-дистрофический артроз, который локализуется в боковых отделах суставов.
- III стадия пателлофеморального артроза.
Под корригирующей остеотомией стопы подразумевают оперативное вмешательство на нижних конечностях. Проводится с целью восстановления физиологических функций суставов.
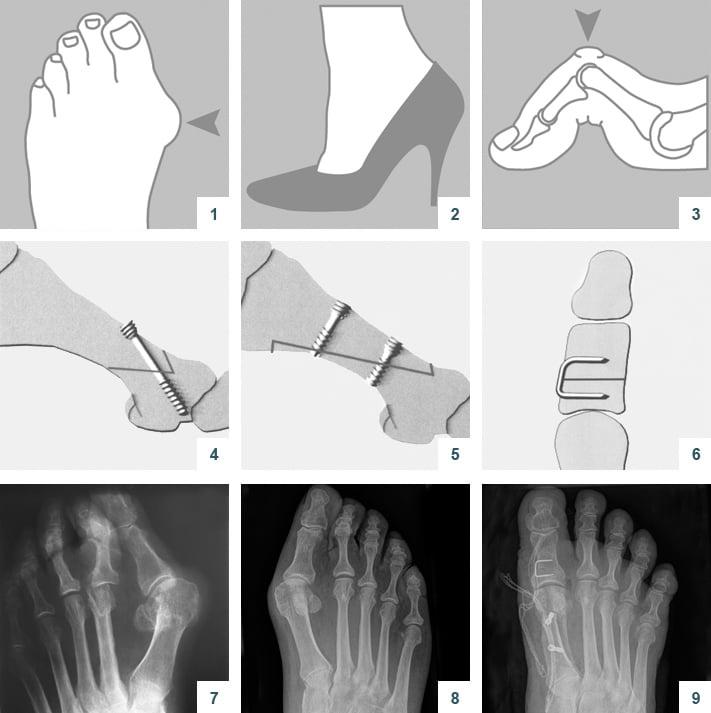
В литературе можно найти описание более чем 400 методик оперативного лечения халлюс-вальгуса. В прошлом ортопеды боролись с вальгусной деформацией путем хирургического удаления суставных головок, что приводило к серьезному нарушению функций стопы. Поэтому сегодня врачи предпочитают делать менее травматичные операции.
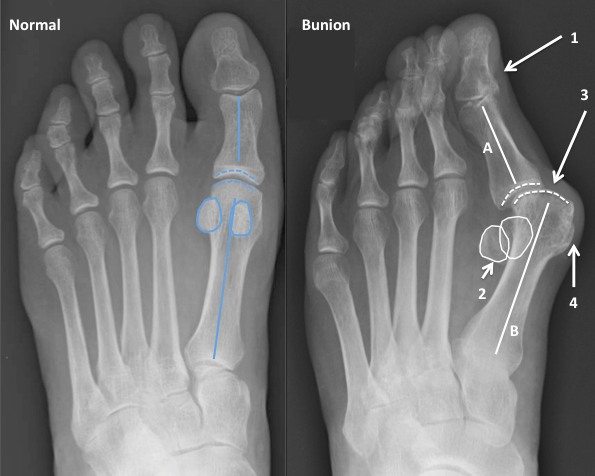
Что такое вальгусная деформация? Вначале Hallux Valgus вызывает искривление только большого пальца стопы. В результате у человека увеличивается нагрузка на головки 2-4 плюсневых костей, что ведет к молоткообразной деформации II-V пальцев. Своевременное хирургическое лечение помогает избежать этого неприятного явления.
Виды операций на стопе
Операции, которые делают при вальгусной деформации, можно условно разделить на малоинвазивные и реконструктивные. Первые менее травматичны, однако эффективны только при экзостозах и начальной деформации. Малоинвазивные хирургические вмешательства выполняют через два-три прокола размером 3-4 мм.
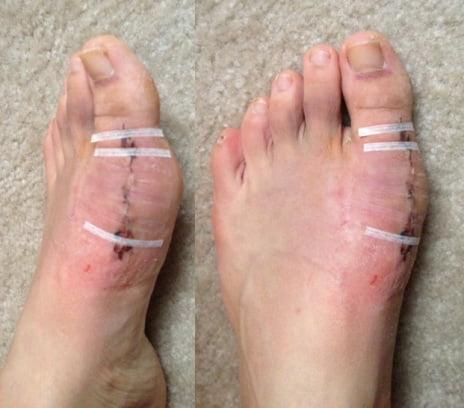
Шрам после вмешательства.
Реконструктивные вмешательства помогают справиться с выраженной вальгусной деформацией, сопровождающейся изменением положения костей стопы. Такие операции более инвазивны и сопряжены с большей травматизацией. Их выполняют через разрез длиной 2-4 см на медиальной поверхности стопы. В ходе хирургического вмешательства врач восстанавливает нормальной положение костей плюсны и фиксирует I плюсне-клиновидный сустав в правильной позиции.
Таблица 1. Виды операций.
| Особенности проведения | Показания | |
| На мягких тканях | Во время операции врач работает только с мышцами, сухожилиями и суставной сумкой. | Hallux Valgus I степени без деформации головки плюсневой кости. |
| На костях | Суть таких хирургических вмешательств заключается в подпиливании костей и/или выполнении остеотомии. | Вальгусная деформация II-III степени. |
| Комбинированные | Подразумевают одновременное удаление костных наростов и пластику связок. | Выраженный Hallux Valgus с нарушением функций стопы. |
Во время малоинвазивных операций хирург использует микроинструменты, позволяющие выполнять сложные манипуляции со связками и суставной капсулой. При необходимости он подпиливает кости с помощью микрофрез, которые отдаленно напоминают стоматологический инструментарий.
Название хирургических техник
На начальных стадиях болезни врачи стараются делать малоинвазивные операции. После них пациент быстро восстанавливается и уже через 3-4 недели возвращается к привычному образу жизни. При запущенной вальгусной деформации возникает необходимость в более сложных хирургических вмешательствах.
Давайте посмотрим, какие из них чаще всего используют в современной ортопедии.
Наиболее популярна среди всех хирургических вмешательств на мягких тканях стопы. Ее суть заключается в перемещении сухожилия m. adductor halluces на головку I плюсневой кости. Это позволяет сблизить между собой кости плюсны и восстановить нормальный мышечно-сухожильный баланс стопы.
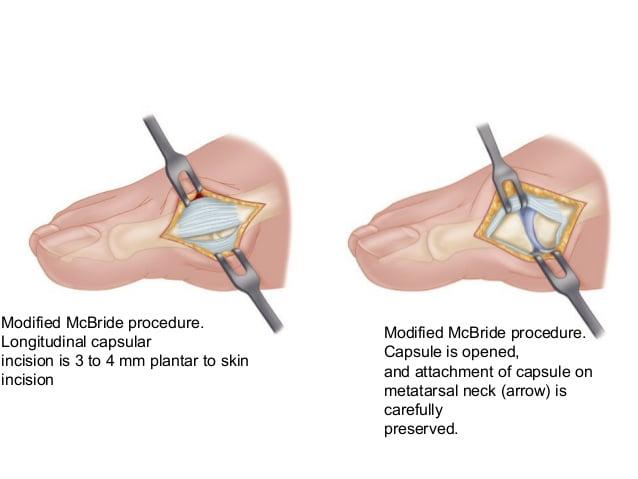
К сожалению, отводящая мышца первого пальца неспособна противодействовать постоянной нагрузке. Именно поэтому частота рецидивов после операции McBride довольно высока. Если человек не устраняет действие провоцирующих факторов – у него вскоре снова развивается Hallux Valgus. Избежать этого помогает ношение ортопедической обуви, отказ от каблуков и тяжелой физической работы.
При ярко выраженных деформациях операцию McBride дополняют остеотомией I плюсневой кости SCARF.
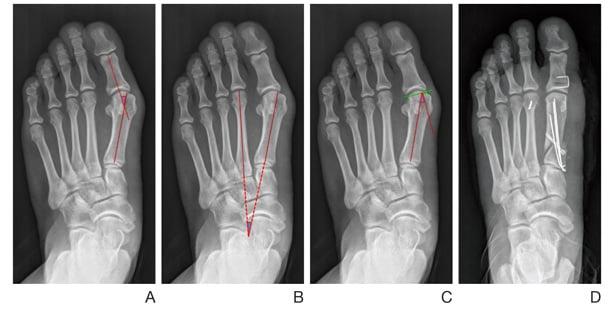
Относится к миниинвазивным операциям. Во время хирургического вмешательства больным выполняют поперечную остеотомию через кожный разрез длиной 1 см. После этого дистальный костный фрагмент смещают в латеральном направлении и фиксируют с помощью специальной спицы.
В ходе операции хирург выполняет V-образую остеотомию. Он перепиливает первую плюсневую кость в области головки, а костные фрагменты соединяет с помощью специальных титановых винтов. Поскольку фиксация очень прочная, в послеоперационном периоде пациент не нуждается в гипсовой иммобилизации.
Отметим, что Chevron-остеотомия эффективна только при незначительной деформации первого пальца стопы. В наше время в ортопедии ее используют все реже. Вместо нее большинство врачей делает Scarf-остеотомию.
Z-образная остеотомия Scarf – это золотой стандарт лечения вальгусной деформации. Она позволяет установить головку плюсневой кости под нужным углом. В ходе хирургического вмешательства врачи также убирают деформацию суставной капсулы и меняют направление некоторых сухожилий.
Когда операции Scarf недостаточно – хирурги делают проксимальную клиновидную остеотомию или артродез.
Важно! У большинства пациентов с вальгусной деформацией врачи выявляют костную мозоль (экзостоз). Нарост локализуется на медиальной поверхности головки I плюсневой кости. Как правило, его удаляют во время всех операций, в том числе и малоинвазивных.
Не путайте спиливание костного нароста с остеотомией. Это две совершенно разные манипуляции. Цель первой – убрать косметический дефект, второй – восстановить нормальное функциональное состояние стопы. Помните, что удаление костной мозоли (операция Шеде) не в состоянии излечить вас от Hallux Valgus.
Артродез при вальгусной деформации
Артродезирование – это полное обездвиживание плюсне-клиновидного сустава путем соединения формирующих его костей. Операцию делают лицам с поперечно-распластанной деформацией и Hallux Valgus с гипермобильностью I плюсне-клиновидного сустава.
Тест для выявления патологической подвижности:
- пальцами одной руки удерживайте II-V плюсневые кости;
- второй рукой возьмите I плюсневую кость и попробуйте смещать ее в тыльно-подошвенном направлении;
- посмотрите, насколько сильно вам удалось сдвинуть ее с места;
- смещение кости более чем на один сагиттальный размер большого пальца указывает на наличие гипермобильности.
Артродез – это наиболее травматичная операция, подразумевающая полное удаление плюсне-клиновидного сустава. Ее делают только в крайнем случае, когда другие методы оказываются неэффективными.
Операция молоткообразной деформация пальцев ног
Как известно, на поздних стадиях Hallux Valgus сочетается с молоткообразной деформацией II-V пальцев. Она выглядит непривлекательно и негативно сказывается на функциях стопы. Для ее исправления используют целый ряд хирургических вмешательств.

К ним относятся:
- Закрытая редрессация. Суть методики заключается в насильственном исправлении дефекта нехирургическим путем. К сожалению, редрессация дает незначительный эффект, а после нее нередко возникают рецидивы.
- Тенотомия или транспозиция сухожилий. Операции выполняют на связках стопы. Их умелое пересечение или перемещение позволяет исправить молотообразную деформацию пальцев.
- Резекция костей. Во время хирургического вмешательства врачи иссекают основание средней или головку основной фаланги. Это позволяет избавиться от избыточной костной массы и устранить деформацию.
- Остеотомии Вейля или Уилсона. Напоминают операции Scarf и Chevron, однако выполняются на II-V плюсневых костях. Хирурги рассекают их, после чего фиксируют костные фрагменты титановыми винтами.
В лечении молоткообразной деформации наиболее эффективна остеотомия. Именно ее выполняют в самых тяжелых и запущенных случаях.
Восстановительный период
Вставать с постели пациентам разрешают уже на следующий день после операции. Первое время ходить им разрешают только в туфлях Барука.
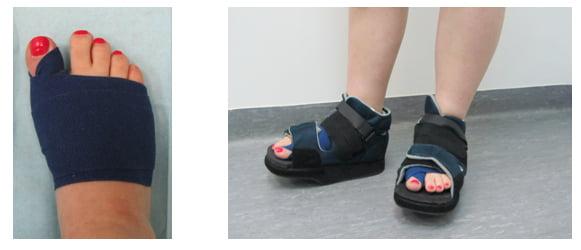
В первые дни после хирургического вмешательства больные находятся под наблюдением лечащего врача. Из стационара их выписывают на 2-3 сутки. Если во время операции человеку накладывали нерассасывающиеся швы – их снимают на 10-14 день.
Что касается обуви, пациентам требуется как минимум 3 месяца носить ортопедические стельки. Надевать каблуки можно лишь спустя полгода после хирургического вмешательства. При этом их высота не должна превышать 6 см.
Цена операции на стопе
Стоимость хирургического лечения зависит от степени деформации, вида и сложности операции, уровня медицинского учреждения и квалификации работающих там специалистов. Удаление экзостоза в Москве стоит от 40 000 до 50 000 рублей. Цены на реконструктивные операции начинаются с 70 000 рублей. Отметим, что в стоимость не входит предоперационное обследование, консультации специалистов, расходные материалы и реабилитация.
Если вы хотите прооперироваться за границей – обратите внимание на Чехию. Лечение там обойдется вам в евро включая реабилитацию. В Германии и Израиле такая же операция будет стоить гораздо дороже.


Остеотомия Scarf. Как я починила пару ног по квоте и что из этого вышло. Очень длинный отзыв с весёлыми картинками.
Доброго всем здравия, расскажу и я, пожалуй, о своём недуге и борьбе с ним.
Пролог (коротенько, дабы не утомлять)
Поперечным плоскостопием я страдала сколько себя помню. Лет в 15 мне уже стыдно было ходить в гости и снимать обувь. К слову сказать, высокий каблук тока по праздникам, носила широкую обувь. Просто не повезло с наследственностью – очень фиговые у меня связки оказались, оттого стопа пошла в пляс со всеми прелестями в виде искривлений, артрозов и натоптышей. А уж после беременности поперло пуще Брежнева.
Все эти годы я как только ни боролась с ним – отводящие шины, силиконовые вставки, ортопедические стелечки, массаж, йод, желчь медицинская, гимнастика, йога и всяческие волшебные мази. Сейчас, обладая кой-какими знаниями в этой области я понимаю, что всё это были танцы с бубном и бабкины сказки. Третью степень hallux valgus ничем окромя оперативного вмешательства не исправить. Хвала великому интернету, я нашла много инфы о разных видах операций, а также о докторах, которые их делают.
Выбрав врача и его методику, решила резать к чертовой матери. Делала в ФГБУ ФБ МСЭ Минтруда России, 2-е ортопедическое отделение. А вот и мои божественные стопы до операции:

Рентгенограмму до операции где-то посеяла, но думаю понятно, что мочой розового единорога это не вылечить.
Съездила на консультацию к доктору, он осмотрел и сначала пытался отговорить, потому как подумал, что проблема моя чисто эстетическая. Но т.к. шишки болели спустя полчаса нахождения в обуви, а позвоночник хотел осыпаться в трусы, операцию мне-таки назначили.
Оговорюсь: операцию делала по квоте, то есть безвозмездно. Никаких доплат за винты и прочее. Но сначала делают одну ногу, а спустя месяц и более – вторую, тоже по квоте. Квоты обычно предоставляются жителям регионов и очень редко Москве и области. Я москвичка, но в этом году щастье мне обломилось аж на обе ноги.
И вот я припёрлась в назначенный день, практически прощаясь с жизнью.
А теперь по порядку.
Госпитализация.
Для госпитализации необходимо предоставить кучу анализов с определенным сроком годности, пройти парочку местных врачей и через приемный покой телепортироваться в отделение. Процесс не быстрый, и все это время я психовала и накручивала себя. Уже думала, а не свалить ли домой. Но, попав в отделение и увидев десятки счастливых женщин, рассекающих по коридорам в смешной обуви Барука, успокоилась. (Кстати, оказалось, что даже при оперировании одной ноги нужно носить Баруки на обеих, чтобы нагрузка на опорно-двигательный аппарат была равномерной). Также в этот день лечащий врач рассказал, как будет проходить операция, куда что вкрутят и т.п. (Scarf+Akin, всего 3 винта на левую ногу). После 18:00 есть запрещено. Вечерее состоялась беседа с анестезиологом , а на ночь мне вкатили волшебную клизму и дали фенозепамчику для храбрости и спокойствия.
Операция.
Приехали за мной сестры с каталкой, велели раздеться до гола и надеть подгузник (да, на операционном столе всякое бывает под наркозом, поэтому просят без грязи). Надели шапочку медицинскую мне на голову, прикрыли простынёй и повезли в операционную. Трясло меня аки мартовского зайца со страху. Докатили до пункта назначения, а там уж и анестезиолог весёлый распростёр объятья. Анестезию я выбрала проводниковую (это когда под колено несколько уколов делают и вырубают одну ногу). Можно было ещё и спинальную, но тогда отключается всё, что ниже пояса, и отходняк от неё дольше. Да и вообще, не любитель я игр с позвоночником. Обычно её делают тем, кому сразу обе ноги кромсают. Хотя анестезиологам проще раз воткнуть в спину, чем под коленом нервы искать. Чую, значит, нога немеет, но пальцами шевелю и психую люто. Прям хоть с каталки спрыгивай и беги. Но тут мне покатили волшебную капельницу с реланиумом, и я потихоньку начала познавать дзен. На морду надели маску кислородную. Лежу я и расслабляюсь. В это время врачи уже перетянули в районе щиколотки ногу жгутом (чтоб крови меньше) и начали дезинфекцию. Анестезиолог, видя, что я не впадаю в спячку, начал развлекать меня залихватскими песнями Ленинграда, мы обсудили его творчество, а это время ногу резали-пилили (по ощущениям распил кости чем-то похож на сверление зубов, только не так противно). В общем, все происходящее мне было глубоко безразлично. Иногда врачи отходили от ноги и в глянцевое отражение потолка я видела свою разрезанную стопу, белые косточки и никакой крови. С подавленной реланиумом психикой можно часами любоваться на это зрелище без всяких эмоций – чистое созерцание!
Потом врачи склонились, всё заштопали и отправили на постой в реанимацию, где я провела пару часов в полудреме. Разбудило меня желание пописать – капельница всёж-таки нехилая, и я, борясь с собой сделала это в подгузник (чего добру пропадать?)
Ну а потом меня отвезли в палату, дали льда на ногу и высокую подушку, чтобы кровоток восстанавливать. Без всяких просьб вкололи обезболивающего и никакого дискомфорта я не помню вообще. Мне дали поесть, и я отрубилась до следующего дня.
После операции
На следующий день я проснулась, нога болела совсем чуть-чуть. То есть никаких адских болей, о которых я слышала в других отзывах я не испытала. Врач рекомендовал хотя бы день не вставать, я подружилась с уткой, но к вечеру у меня начались женские радости (видать от страха на 2 недели раньше), и пришлось на ходунках валить в туалет. Это было немножко больно и вызвало сильный отёк, из-за чего разошелся шов. В общем, по-хорошему, надо пару дней перетерпеть и отлежаться, хотя всё индивидуально.
На третий день жизнь как-то наладилась, и я в туфлях барука медленно передвигалась в пространстве. Боль была, но очень незначительная. Крови не было вообще. Но отек был ого-го!
Через неделю я выписалась домой (ребенок извёл бабушку, к которой был отправлен на период моей госпитализации). Вообще народ там оставляют на 2 недели до снятия швов, но, во-первых, меня торопили семейные обстоятельства, а во-вторых я живу в 15-минутах езды от больницы. Вместе с выпиской мне дали рекомендации по перевязкам (их я делала сама) и подробные инструкции, что делать дальше и как жить с этой ногой. Швы приехала снимать сама туда же через пару недель после операции.
Читайте также:


