Как заживает кость после ампутации
Ампутация конечностей – самый радикальный способ по спасению жизни пациента. Лечащий врач назначает операцию только в крайних случаях, когда все другие способы спасти часть тела не приносят результата. Еще до проведения операции должна быть составлена программа, по которой происходит реабилитация после ампутации, чтобы пациент как можно скорее восстановился и пришел в стабильное состояние.
Виды ампутации
По количеству хирургических вмешательств операции по ампутации можно разделить на два основных вида:
- первичная ампутация – операция проводится впервые, когда нет возможности сохранить конечность, поскольку ее повреждения могут привести к заражению всего организма. Показаниями к ампутации могут стать последствия некоторых заболеваний (например, диабета), или же несчастные случаи, повлекшие за собой необратимые изменения (раздробление кости, разрывы связок);
- вторичная (реампутация) – проводится для устранения ошибок после первичного вмешательства, для подготовки в установке протеза.
По технике рассечения тканей операции делят на:
- круговые – кожа и мышцы рассекаются перпендикулярно кости, что не позволяет в дальнейшем сформировать пригодную для протезирования культю. Поэтому этот метод применяют только в экстренных ситуациях, когда времени на принятие решений не остается (огнестрельные ранения, ДТП);
- лоскутные (одно-, двулоскутный способ) – зависит от того, сколькими лоскутами кожи прикрывается рана. Метод применяется чаще всего и позволяет создать пригодную для дальнейшего протезирования конечность.
Способы обработки кости после отсечения:
- надкостничный (кость укрывают надкостницей);
- безнадкостничный (надкостницу не оставляют по краю культи);
- пластический (кость укрывают костным фрагментом, таким образом формируя опорную поверхность).
По способам укрытия культи ампутации бывают:
- миопластические (кость укрывают мышцами);
- фасциопластические (рану закрывают кожей, подкожной клетчаткой и фасцией);
- периопластические (лоскут для укрытия раны включает в себя надкостницу);
- костно-пластические (укрывают рану костным фрагментом с надкостницей).
Значение психологической поддержки в послеоперационный период
План реабилитации после проведения ампутации какой-либо конечности обязательно должен включать в себя назначение консультаций с психологом. Потеря части тела является сильнейшим стрессом для человека, чувство неполноценности и ограничение былой подвижности может привести к затянувшейся депрессии. Именно поэтому работа со специалистом очень важна, особенно в первый период после ампутации.
Наблюдается, что пациенты, чаще всего пребывающие в хорошем настроении и старающиеся как можно быстрее вернуться к общению с близкими, реже страдают от фантомных болей. Даже реабилитация после ампутации пальцев должна включать в себя психологическую поддержку.
Для женщин очень большим стрессом является необходимость в удалении матки. Показаниями к такому радикальному методу могут быть злокачественные или доброкачественные опухоли детородных органов, эндометриоз, вызывающий сильные боли, инфекции, неподдающиеся терапевтическому лечению, опущение или выпадение внутреннего органа. Психологическая поддержка пациентки в процессе реабилитации после ампутации матки крайне важна, особенно если женщина не успела стать матерью. Помимо работы с психологом или психотерапевтом, поддержка и любовь близких людей может оказать большое значение на процесс скорейшего восстановления.

Особенности реабилитации после ампутации конечностей
Процесс реабилитации после потери конечности должен включать в себя:
- подготовку культи к установке протеза;
- начало применения протеза;
- возвращение человека в социальную и трудовую жизнь.
В послеоперационный период важно правильно ухаживать за швом, соблюдать правила по формированию культи, стараться поддерживать подвижность всех суставов и укреплять мышечный корсет. Последний пункт очень важен, поскольку после ампутации одной ноги потребуется немало физических усилий, чтобы вновь научиться ходить, правильно распределяя нагрузку по всему телу и удерживая равновесие.
После заживления раны и удаления швов можно приступать к компрессионной терапии. Для этого используются эластичные бинты, компрессионный трикотаж. Специалист учит пациента и его родственников выполнять лимфодренажный массаж для снятия отека. Бинтовать культю следует туго, но не болезненно. Степень давления повязки выше конечности должна уменьшаться, чтобы не нарушить нормального кровоснабжения культи.
Реабилитация после ампутации при сахарном диабете должна предупредить возможное инфицирование в послеоперационный период. Для этого, помимо тщательной обработки швов, рекомендуется придерживаться диеты, проводить ежедневный массаж выше культи для улучшения кровоснабжения и лимфодренажа.
Также в процессе реабилитации необходимо предупредить развитие контрактуры суставов, то есть ограничение подвижности. Для этого необходимо периодически менять положение конечности, чтобы суставы оставались подвижными, располагать культю в выпрямленном состоянии, иначе в согнутом положении мышцы могут укорачиваться. Полезно заниматься ЛФК, выполнять дыхательные упражнения, упражнения на растяжку и укрепление мышц, рук, спины, здоровой ноги.

Как справиться с фантомными болями
Фантомные боли – неприятные ощущения в удаленной конечности, которые может чувствовать пациент после операции. Часто, при ампутации ноги до бедра, человек продолжает чувствовать зуд к пятке, онемение пальцев или стреляющую боль в колене.
Фантомный болевой синдром (ФБС) очень мало изучен и назвать точную причину таких болей врач не может. Но отмечено, что чаще всего эти ощущения начинают беспокоить пациента, сохраняющего неподвижность достаточно длительное время.
Одной из причин фантомных болей может быть неправильное усечение нервов при проведении операции. В редких случаях это может стать причиной повторного хирургического вмешательства. Как правило, врачи назначают лекарственную терапию.
Если же боли стали возникать в более поздний после проведения операции период, причина может быть в неправильном уходе за культей и инфицировании конечности. Неправильно подобранный протез или его ношение также часто становятся причиной сильных болевых ощущений. В этом случае сразу стоит обратиться к врачу и заменить протез.
Уход за культей
На первом этапе после операции пациенту важно научиться самостоятельно ухаживать за культей. Профилактика заражений включает в себя ежедневное мытье культи с детским мылом, вытирание жестким полотенцем, контрастный душ. Чтобы снизить чувствительность кожи на месте ампутации, рекомендуется растирать ее более жестким полотенцем или массировать специальной щеткой.
Ежедневный осмотр культи на предмет повреждений или воспалительных процессов поможет предотвратить занесение в рану инфекции и дальнейшие осложнения. При реабилитации после ампутации руки или пальцев на руке осматривать культю пациент сможет самостоятельно и без чужой помощи, осмотреть конечность ампутированной ноги можно при помощи родственников. Если нет возможности попросить помочь, тогда осмотр проводят самостоятельно при помощи зеркала.
После ношения протеза может появиться раздражение или даже рана на зажившем рубце. В этом случае необходимо очистить ее и обработать антисептиком, а протез не надевать до полного заживления.
Также рубец нужно постоянно увлажнять при помощи специальных кремов без запаха. А при сильном потоотделении можно воспользоваться антиперспирантом.
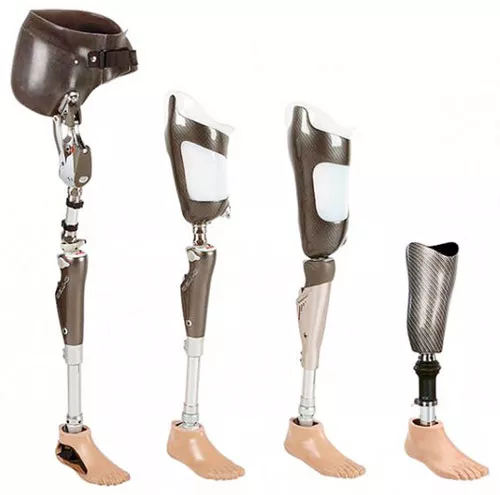
Применение протезов
Применение протезов необходимо начинать как можно раньше, для скорейшего возвращения пациента к нормальной жизни. Если при ампутации пальцев протез не понадобится, то реабилитация после ампутации стопы или большей части ноги включает в себя обязательное его ношение. Протезы бывают двух видов:
- первичные (или временные);
- вторичные (постоянные).
Первичный протез изготавливается на первом этапе восстановления после операции и, в зависимости от скорости заживления и формирования культи, может быть применен уже через 6 недель после проведения хирургического вмешательства. Раннее использование протеза поможет избежать контрактуры сгибания, фантомных болей. Также поможет правильно сформировать культю для дальнейшего протезирования. Начало занятий на протезе должно проходить под наблюдением специалистов, которые помогут пациенту как можно скорее привыкнуть к искусственной конечности и справиться с возникающими проблемами.
Вторичный протез изготавливается после того, как произошло уменьшение культи, иначе придется проводить корректировки. Постоянный протез делают больше похожим на настоящую конечность. Такие искусственные конечности ноги могут быть модульными (состоящими из нескольких частей) и немодульными, и должны отвечать требованиям пациента по весу и безопасности.
Реабилитация после ампутации конечностей требует от человека времени и приложения больших усилий, как физических, так и психологических. Главное в этот период – следовать всем рекомендациям врачей, медперсонала и не отказываться от поддержки близких людей.

Потеря руки или ноги всегда тяжело переносится человеком как в психологическом, так и в физическом плане. Даже при длительном хроническом заболевании решение врача об ампутации часто становится шоком и для самого пациента, и для его родственников. Но даже в этом случае не стоит отчаиваться. Тысячи и миллионы людей ведут активную полноценную жизнь после ампутации. Они так же работают, любят, воспитывают детей и наслаждаются каждым новым днем.
Причины и показания к ампутации конечностей
Операцию по удалению конечности назначают при непосредственной угрозе для жизни пациента, когда все остальные методы лечения не дали результата.
К абсолютным показаниям для проведения ампутации относят:
- травматические ампутации конечностей — полный или частичный отрыв конечности в результате травмы;
- гангрена (отмирание) конечности из-за инфекции, обморожения, ожога, электротравмы, сосудистых заболеваний или диабета;
- сочетание повреждения кости, крупных сосудов и нервов, мягких тканей на значительном протяжении.
Относительные показания, при которых вопрос об ампутации решают индивидуально, с учетом состояния пациента:
- острая раневая инфекция — остеомиелит, тяжелая флегмона, тяжелый гнойный артрит;
- злокачественные новообразования;
- обширные трофические язвы, не поддающиеся лечению;
- деформация конечности, паралич, врожденный порок развития;
- сложная обширная травма конечности при неэффективности реконструктивной операции.
Наиболее частой причиной ампутации, помимо травм, становятся заболевания сосудов, которые приводят к ишемии и гангрене, осложнения сахарного диабета (трофические язвы и гангрена).
Например, атеросклероз сосудов нижних конечностей в 38–65% случаев приводит к критическому нарушению кровообращения (критической ишемии). В течение первого же года с момента установления диагноза критической ишемии у 25–50% пациентов развивается влажная гангрена, которая приводит к ампутации нижней конечности.
Не лучше и ситуация с сахарным диабетом. От 50 до 70% всех ампутаций в мире вызваны именно осложнениями этого заболевания: из-за нарушения кровообращения возникают незаживающие трофические язвы и гангрена. При сахарном диабете ампутация конечностей проводится в 10–20 случаях из тысячи.
Ампутация состоит из нескольких этапов.
- На первом этапе консилиум врачей определяет уровень ампутации нижней или верхней конечности с учетом состояния пациента; берут согласие на операцию.
- Второй этап — уже в операционной. Пациенту дают наркоз, хирург начинает операцию, разрезают мягкие ткани. Сосуды перевязывают, нервные окончания обрабатывают так, чтобы они не попали в рубцовые спайки. Затем врач отсекает кость. Существует несколько методов обработки костного спила, которые позволяют предотвратить осложнения.
- На последнем этапе сформированная из мягких тканей культя закрывается кожными лоскутами. При этом рубец не должен находиться на опорной поверхности, которая будет испытывать основную нагрузку от протеза.
Реабилитация после ампутации конечностей не входит в этапы проведения операции, но является важным условием возвращения человека к нормальной жизни.
Уровень ампутации нижней и верхней конечности определяется индивидуально, с учетом объема здоровых тканей, таким образом, чтобы максимально сохранить функцию конечности, создать культю, пригодную к протезированию, предотвратить развитие фантомных болей и других осложнений.
В зависимости от того, как и когда будет реализован каждый из перечисленных этапов, в медицинской практике выделяют виды ампутации.
По количеству операций:
- первичная;
- вторичная(реампутация).
По способу рассечения мягких тканей:
- Круговая. Кожа и мягкие ткани рассекаются перпендикулярно кости. Применяется редко, так как не позволяет создать полноценную культю. Используется при газовой гангрене, анаэробных инфекциях, при необходимости срочного проведения операции.
- Ампутация лоскутным способом (одно- и двухлоскутным). Применяется чаще всего. Этот способ позволяет создать нормально функционирующую и пригодную для протезирования культю.
- Ситуативный способ применяют при сложных травматических повреждениях в случае первичной ампутации.
По способу обработки костной культи:
- Надкостничный, при котором опил закрывается надкостницей.
- Безнадкостничный, когда надкостница удаляется с края культи.
- Костно-пластический способ, при котором опил кости закрывают фрагментом кости пациента. Это позволяет создать крепкую опорную поверхность культи.
По способу укрытия культи:
- Фасциопластический метод. Наиболее приемлем при ампутации верхних конечностей. В состав лоскута включена фасция пациента, подкожная клетчатка и кожа. Дает возможность точно смоделировать форму культи.
- Миопластический метод. В данном случае над опилом кости сшивают мышцы-антагонисты. Такой способ усложняет протезирование, так как сшитые мышцы перерождаются в рубцовую ткань.
- Периопластический метод. В состав лоскута включают надкостницу. В основном применяют при операциях у детей и подростков, так как способ дает возможность синостизирования костей голени в единый блок.
- Костно-пластический метод ампутации был предложен Н.И. Пироговым еще в 1852 году и до сих пор является непревзойденным по своим результатам. В состав лоскута входит фрагмент кости, покрытый надкостницей. Этот способ — лучший для создания опорной культи при ампутации нижней конечности.
Если ампутация проведена правильно, выбран адекватный уровень удаления конечности, осуществлена профилактика инфекции, серьезных осложнений возникнуть не должно. Однако существуют последствия ампутации конечностей, с которыми приходится справляться многим пациентам.
- Болевой синдром. В первые дни после ампутации пациент испытывает боль в оперированной конечности. Тупая и тянущая боль сопровождает любую хирургическую операцию и возникает из-за повреждения мягких тканей. Через несколько дней боль притупляется.
- Отек — это нормальная реакция организма на оперативное вмешательство, повреждение, чужеродный материал (нити, скобы). Обычно отек сохраняется в течение первых недель после операции.
- Фантомные явления — тоже нормальная ситуация. Некоторое время после удаления конечности пациент может чувствовать ее. Фантомные боли могут появиться через несколько недель, месяцев и даже лет. Они могут возникать от прикосновений, изменения температуры или давления. Считается, что боли возникают из-за раздражения отсеченных нервных окончаний, образования невром, вовлечения нервов в рубцовый процесс.
- Контрактура — ограничение движения в суставе. Контрактура может быть вызвана нарушением техники операции, травмой сустава или действиями самого пациента. Длительная иммобилизация культи, отказ от активности могут привести к развитию контрактуры и дальнейшей невозможности протезирования.
Каждый день врач и медицинская сестра осматривают швы, проводят их обработку и снова забинтовывают оперированную конечность. Примерно через 5–7 дней убирают гипсовую повязку. В этот момент рубец на конечности еще очень нежный и тонкий.
После заживления рубца на культю надевают специальный компрессионный чехол. Это позволяет придать конечности нужную для протезирования форму.
Примерно через 12–15 дней пациента выписывают. Дома нужно каждый день осматривать культю на наличие воспаления или раздражения, проводить гигиенические процедуры. Следует создать для пациента доступную среду: убрать пороги и торчащие провода, о которые можно споткнуться, установить в ванной и санузлах поручни.
Примерно через 30–40 дней опасности инфекционных осложнений больше нет и можно сосредоточиться на реабилитации после ампутации конечности и освоении протеза.
В задачи реабилитации входит:
- подготовка культи к протезированию;
- подгонка протеза под индивидуальные параметры человека;
- обучение жизни с протезом, возвращение человека к трудовой деятельности, создание условий для активного участия в социальной жизни.
Это может звучать парадоксально, но именно ампутация для многих становится началом новой активной жизни, новой карьеры, помогает найти свое призвание, встретить единомышленников и друзей. Стоит только посмотреть на паралимпийцев: людей, которые вовсе не считают отсутствие конечности своим физическим недостатком.
Реабилитацию после ампутации нижней и верхней конечности можно разделить на несколько общих этапов:
- Оценка состояния культи. Для использования протеза культя должна быть хорошо сформирована, иметь правильную форму.
- Подбор протеза. Подбор первого временного протеза можно начинать примерно через 6–8 недель после ампутации.
- Обучение жизни с протезом. Первые дни пользоваться протезом может быть очень сложно и даже больно. Но нельзя забрасывать тренировки. Через несколько дней проходит боль, появляются навыки пользования протезом.
- Тренировка самообслуживания. После ампутации важная цель для человека — восстановить навыки ухода за собой, не чувствовать себя беспомощным. Начать стоит с малого — научиться ходить по квартире с поддержкой, затем пробовать заняться привычными делами, гигиеническими процедурами и т.д.
- Адаптация окружающей среды. Как уже упоминалось, нужно создать больному доступную среду: положить необходимые вещи так, чтобы не нужно было тянуться к ним, установить опоры и поручни в квартире.
- Работа с психологом. Часто после такой тяжелой (и в психологическом плане — тоже) операции человек замыкается в себе, считает себя неполноценным, теряет смысл жизни. Работа с психологом поможет вернуть веру в себя, восстановить мотивацию, увидеть новые возможности и вернуться к активной социальной жизни.
- Работа на тренажерах. Для восстановления тонуса мышц, обучения работе с протезом и восстановления навыков ходьбы используются тренажеры, работающие по принципу биологической обратной связи (БОС). Система поддержки тела, такая как Vector, позволяет быстро восстановить конечности после ампутации.
- Физиотерапевтические процедуры позволяют улучшить кровообращение, восстановить тонус мышц культи, снять боль, уменьшить отек.
Государственные и частные реабилитационные центры предлагают комплексные программы для восстановления функции утраченной конечности и для психологической реабилитации. Нужно помнить, что ампутация — это не конец жизни, а лишь ее новый этап. И насколько полной и активной будет жизнь после операции, зависит не только от усилий врачей, но и от самого пациента.
Более чем у половины пациентов после ампутации конечности наблюдаются депрессивные состояния: у 52% — легкие, у 8% — тяжелые (по шкале депрессии Гамильтона). Это еще раз подчеркивает, насколько важны для больного посещение психолога или психотерапевта, а также переоценка межличностных отношений с близкими. В восстановительных центрах должны вести работу не только с пациентами, но и с их родными, обучая последних уходу за больным и умению поддержать человека в трудном положении.
Операция Гараижо. Операция Гаранжо заключается в вылущении всех пальцев. Показания к ее применению относительно редки. Иногда показанием к операции Гаранжо является отморожение концевых фаланг пальцев, их некроз и незаживающие вследствие этого язвы. Основным условием успеха при операции Гаранжо является целость межпальцевых промежутков, так как подошвенный разрез кожи для этой операции должен располагаться в межпальцевой складке (рис. 14). Тыльный разрез (рис. 15) располагается над основаниями первых фаланг пальцев, после чего производится экзартикуляция последних (рис. 16). Оба лоскута соединяются швами, и на этом операция заканчивается (рис. 17). На рис. 18 представлена культя стопы после операции Гаранжо с правильно расположенным операционным рубцом и достаточной длины кожными лоскутами.
При недостаточных размерах подошвенного лоскута или в случае негладкого заживления операционной раны последняя расходится и заживает вторичным натяжением: конец культи длительно гранулирует и по заживлении оказывается покрытым плотным широким рубцом, спаянным с костями.
В этих случаях наблюдаются попытки ускорить заживление путем пересадки по Тиршу (рис. 19) или по Девису.
Рубцовая поверхность в этих случаях на значительном пространстве прочно приживает к костной культе. Нередки случаи, когда часть пересаженных по Девису кусочков эпидермиса не приживает, тогда в центре образуются незаживающие язвы (рис. 20).
Эти попытки грешат против основных требований протезирования: обеспечить подвижной кожей конец любой культи.
Действительно, блестящие плотные рубцы, спаянные с костной культей, в течение многих лет не давали больным возможности носить ортопедическую обувь и в конце концов вынуждали их к реампутациям.
С точки зрения статико-динамических расстройств следует отметить, что весь опорный рычаг стопы сохраняется полностью и статические функции нарушаются в незначительной степени: не следует, однако, забывать некоторого уменьшения опорной площадки за счет утраты пальцев, участвующих в функции стояния. Что касается динамической функции, то после ампутации по Гаранжо она страдает: выпадает третья фаза шага, т. е. инерционное отталкивание пальцами при перенесении тела через головки плюсневых костей. Таким образом эластичность шага нарушается и отмечается некоторая неравномерность походки.
Протезирование в этих случаях ограничивается простым ботинком, в подошвенной части которого располагается стальная пластинка, предупреждающая, с одной стороны, загибание носка кверху, а с другой — заменяющая собой при окончании шага сгибательную работу пальцев, обеспечивающих отталкивание в третьей фазе шага. В некоторых случаях носок подобного ботинка выполняется войлоком или ватой.
Операция Шарпа. Операция Шарпа заключается в ампутации плюсневых костей на их протяжении (рис. 21). Подошвенный лоскут очерчивается разрезом у головок плюсневых костей. Длина его должна быть достаточной, чтобы покрыть всю культю (рис. 22). Рубец следует располагать на тыле. Даже при гладком заживлении после ампутации по Шарпу, через известный период времени заострившиеся костные культи травмируют лоскут из глубины, прободают его, и образовываются свиши.
Статико-динамические расстройства после ампутации Шарпа выражены в значительной степени в смысле нарушения опорной функции.
После этой ампутации стопа теряет две передних точки опорной площади (головки плюсневых костей). Таким образом статическая функция резко нарушается. Кроме того, продольные своды, как опорный, так и рессорный, теряют свою переднюю треть, которая после этих ампутаций ничем не заменяется, а при наличии физиологического вальгуса стопы последний переходит за пределы нормы, и весь передний отдел культи Шарпа, как правило, находится в состоянии значительно выраженной пронации. Не только третья фаза шага (отталкивание от почвы), но и перенесение нагрузки тела через головки плюсневых костей выпадают. Протезирование культи Шарпа осуществляется специальной обувью. Металлические пластинки под подошву, обязательная выкладка свода (кожаная, войлочная или пробковая) и выполненный фильцем или войлоком носок.
Указанная конструкция обеспечивает в известной мере: 1) супинированное положение переднего рычага, 2) косме-тичность носкового отдела ботинка и 3) некоторое отталкивание при окончании шага за счет пружинящей стальной подошвенной пластинки.
Операция Лисфранка. Операция Лисфранка заключается в вылущении стопы между костями плюсны и предплюсны (рис. 23).
При операции Лисфранка необходимо получить хорошее покрытие костной культи вполне здоровой кожей, для чего подошвенный лоскут выкраивается в пределах головок плюсневых костей или, в крайнем случае, тотчас же центральнее их (рис. 24, 25). Тыльный лоскут (рис. 26, 27) располагается над основанием плюсневых костей, и соединение обоих лоскутов без натяжения обеспечивает получение хорошей опорной культи.
Линия, отделяющая плюсневые кости от костей предплюсны, представляется изломанной в области сочленения между второй плюсневой костью и второй клиновидной. Вторая плюсневая кость несколько длиннее остальных и распространяется в проксимальном направлении, создавая этот излом.
Мощные тыльные и подошвенные связки укрепляют сустав, но не являются основным препятствием для вылущения в нем. Это препятствие создается мощной V-образной связкой, соединяющей первую клиновидную кость с основанием второй плюсневой: пока эта связка не будет перерезана сечением ножа, введенным в первый межплюсневой промежуток и направленным к пяточному отделу стопы, вторая плюсневая кость будет плотно фиксирована (рис. 28).
Этот отдел называется ключом Лисфранка. Анатомические особенности ключа Лисфранка (связки и проксимальное положение второй плюсневой кости) требуют точной ориентировки для выполнения этапа операции в этом отделе. На рис. 29 изображена ампутационная рана после вылущения предплюсны и соотношения подошвенного и тыльного лоскутов. На рис. 30 представлена культя с зашитой операционной раной.
Статико - динамические расстройства после описываемой операции следующие: передний рычаг стопы укорачивается наполовину, свод стопы теряет свой передний участок. Опорная способность благодаря использованию подошвенной кожи получается относительно удовлетворительной и обеспечивает в известной мере нагрузку на оставшийся участок стопы.
Оставшаяся часть рессорного свода ввиду отсутствия опоры в еще большей степени, чем при операций Шарпа, стремится приблизиться к почве и принять резко выраженное положение пронации. Передний отдел культи Лисфранка, находясь в крайней степени пронации, теряет свои рессорные свойства, и пластичность походки резко нарушается. Укороченный рычаг (перенесение передней точки опоры с головок первой и пятой плюсневых костей на клиновидные и кубовидную) уменьшает статическую функцию.
При операции Лисфранка теряется прикрепление мышц, регулирующих равновесие стопы в смысле пронации и супинации, а именно — прикрепление m. peroneus longus, brevis et tertius.
В первое время после операции благодаря сохранившемуся прикреплению m. tibialis anticus стопа удерживается в положении варуса, но в дальнейшем под влиянием начавшейся нагрузки принимает резкое положение пронации.
При этой операции передний рычаг стопы делается равным заднему. Такое укорочение переднего рычага придает телу человека после двусторонней ампутации состояние неустойчивого равновесия.
Протезирование культи Лисфранка в большинстве случаев вполне удается вкладным башмачком (рис. 31), который состоит из искусственного носка, сделанного из дерева, и козырька, захватывающего культю стопы по тылу и распространяющегося на нижний отдел голени. Этот козырек допускает частичные движения благодаря шарниру, но ограничивает тенденцию больного падать вперед, удлиняя своей искусственной частью передний рычаг стопы. На такой башмачок надевается любая нормальная обувь. Вся система искусственного башмачка, расположенная на сплошной стальной пластинке, обеспечивает некоторую пружинистость при отталкивании во время третьей фазы шага; снабженный таким протезом больной ходит вполне удовлетворительно, укорачивая привычный для него шаг.
На металлической пластинке должна быть обязательно устроена хорошая выкладка оставшейся части свода, которая удерживает передний отдел культи в положении среднем между супинацией и пронацией.
Выкладкой свода называют утолщение, сделанное под ним из пробки или нескольких кусочков кожи, положенных один на другой и скрепленных вместе. Верхний контур выкладки выпуклый и соответствует форме свода, нижний — плоский и укрепляется на металлической стельке.
Можно вместо вкладного башмачка применять ортопедическую обувь с выполненным носком, выкладкой свода и металлической пластинкой (рис. 32). Модель Тrewes нецелесообразна из-за удлинения конечности за счет пробки под культей стопы (рис. 33).
Операция Хея (Неу). Операция Хея (рис. 34) отличается от операции Лисфранка следующим. Выдающаяся часть первой клиновидной кости ампутируется на одном уровне с сочленовной поверхностью между второй клиновидной и второй плюсневой костью. Этим приемом значительно облегчается доступ к ключу Лисфранка. В остальном вычленение производится типично по Лисфранку. Это техническое облегчение, предлагаемое Xеем, несколько укорачивает внутренний отдел культи и может ослабить сухожилие m. tibialis anticus. Таким образом единственный антагонист группы икроножных мышц ослабляется, что в редких случаях переводит стопу в эквинусное положение.
Следующим вариантом операции Лисфранка является удаление вместе с плюсневыми костями также клиновидных и кубовидной (операция Лабори — рис. 35).
Операция Бона-Егер. Эта операция заключается в вычленении всех клиновидных костей и в перепиливаниикубовидной кости а уровне переднего края ладьевидной кости (рис. 36).
Операция Жобера (Jobert) состоит в вычленении клиновидных костей и оставлении кубовидной на месте.
Описанные варианты операции Лисфранка сопровождаются укорочением переднего рычага стопы в большей или меньшей степени, прогрессирующим ухудшением опороспособности и образованием значительной наклонности к установке культи в эквпнусное положение вследствие утраты сильного антагониста икроножной мускулатуры — m. tibialis anticus.
Протезирование этих укороченных стоп в ряде случаев вполне обеспечивается описанными выше вкладными башмачками или ортопедической обувью (рис. 37), требующими только тщательной пригонки и металлического козырька, доходящего по тылу культи до границы нижней и средней третей голени. Ходьба делается все менее и менее эластичной; больной с такими экзартикуляциями стопы укорачивает при ходьбе своей шаг, и эластическое отталкивание при третьей фазе делается менее эффективным.
Операция Шопара. При операции Шопара экзартикуляция стопы производится в шопаровском сочленении и от всей стопы остаются в культе только пяточная и таранная кости (рис. 38). Высота от площади нагрузки до линии голеностопного сустава значительна, и поэтому подошвенный лоскут должен быть выкроен достаточной длины и достигать головок плюсневых костей. При этом следует учитывать и толщину подошвенного слоя вэтой области. В противном случае подошвенного лоскута не хватит на покрытие культи.
Передний рычаг стопы при этой операции совершенно утрачивается. От всего рессорного свода остается только задний небольшой участок. Прикрепление антагонистов икроножной мускулатуры совершенно утрачивается, и создается полная возможность установки остатка стопы в экви-нусное положение (рис. 39).
Некоторые авторы рекомендуют для устранения этого эквинуса шопаровской культи производить перерезку ахиллова сухожилия. Иные считают необходимым анкилозировать над- и подтаранные суставы, т. е. произвести их артродезы. Но эти предложения не предотвращают тех статико-динамических расстройств, которые всегда наблюдаются после экзартикуляции стопы по Шопару.
Эти расстройства заключаются в следующем: передний отросток пяточной кости в норме находится под углом около 40° к плоскости опоры (рис. 38). Уничтожение переднего отдела стопы, а вместе с ним и свода, оставляет дистальную часть этого отростка на весу.
Как только на культю Шопара начинает влиять вес ьсего тела в период опоры на ампутированную конечность, передний отросток пяточной кости немедленно стремится опуститься под влиянием этой тяжести, ибо он не имеет никакой поддержки и вращается вокруг своей фронтальной оси. Таранная кость, ничем больше не укрепленная спереди (из-за отсутствия переднего рычага стопы) и расположенная на наклонившейся суставной поверхности пяточной кости, выскальзывает из вилки голеностопного сустава, головка обращается к плоскости нагрузки и располагается впереди переднего отростка пяточной кости. Головка таранной кости начинает принимать на себя опору, а пяточный бугор, подтягиваемый тракцией икроножных мышц, смещается кзади и кверху, уклоняясь совершенно от свойственной ему физиологической опоры (рис. 39 и 40).
К этим статико-динамическим расстройствам следует еще добавить и чисто хирургические осложнения, которые главным образом заключаются: либо в расхождении швов из-за недостаточности подошвенного лоскута и заживления операционной раны с нагноением (рис. 41), либо в возникновении язв под влиянием травматизации кожных покровов во время нагрузки.
Описываемые статико-динамические и хирургические расстройства настолько велики, что нередко совершенно уничтожают опороспособность сохраненного участка стопы и вынуждают снабжать больных довольно громоздкими аппаратами с нагрузкой на вышележащие отделы конечности и таз (рис. 42).
Эти аппараты и протезы совершенно замыкают сохранившийся голеностопный сустав, и функция его при ходьбе не используется.
Изложенное показывает, что производство экзартикуляции стопы по Шопару следует признать нецелесообразным. От этой операции надо совершенно отказаться, так как функциональное восстановление статико-динамических свойств нормальной конечности в этих случаях не удается.
Операции Жобера, Лабори, Бона — Егер, Шопара дают малопригодные к протезированию культи в силу описанных выше статико - динамических расстройств.
Производить их в качестве реконструктивных операций культей стопы не следует. Тем не менее, при отсечении части стопы (ампутации по первичным показаниям — по поводу некрозов переднего отдела стопы после отморожений, после механического раздавливания переднего отдела стопы, после отрывов его осколками снарядов или после минных ранений и т. п.) эти операции допустимы, с учетом возможности последующего реконструктивного вмешательства по типу Пирогова или Сайма.
Как операции первичного отсечения только что упомянутые экзартикуляции имеют полный смысл, так как удаление заведомо негодных отделов стопы производится в пределах ее суставов, остаются хрящевые покровы более устойчивые к инфекции, чем мягкие ткани, заживление идет в этих случаях довольно гладко и допускает раннее выполнение реконструктивных вмешательств.
Следует внести некоторую поправку в срок реконструктивных вмешательств на стопе после описанных выше повреждений переднего ее отдела. Опыт Отечественной войны показал, что длительное (до 8—10—12 месяцев) выжидание после отморожений и отрывов переднего отдела стопы, а также попытки пластического закрытия длительно не заживающих гранулирующих ран на них (Тирш, Девис, Дрекстет — Вильсон) не оправдали себя. Длительное вынужденное постельное содержание ведет к значительным расстройствам биомеханики больного, тягостно отражается на его физическом и психическом тонусе и требует усиленной тренировки для полноценного восстановления двигательно-опорных функций.
Полагаю вполне возможным приступать к реконструктивным вмешательствам на стопе, не ожидая полного заживления гранулирующей раны после открытого ведения ее.
Совершенно необходимым условием для реконструктивного вмешательства является отсутствие воспалительных инфильтратов.
Операция Рикар—Вредена. Эта операция заключается в удалении переднего отдела стопы и таранной кости. Пяточная же помещается в вилку голени. Рубец располагается по Рикару спереди, а по Вредену — сзади (рис. 43).
Операция Кофмана заключается в некотором дополнении к операции Рикар— Вредена: для устранения смещения переднего отдела пяточной кости, находящейся в вилке голени, он рекомендует укрепить его подтягиванием сухожилиями m. peronei longi и m. tibialis anticus или m. extensor hallucis longus, соединенными в виде петли, пропущенной через канал в переднем отростке пяточной кости.
С нашей точки зрения, обе эти операции (Рикар — Вредена и Кофмана) вряд ли могут найти широкое практическое применение, так как: 1) объем удаляемой части стопы стоит в прямой зависимости от типа повреждения; если возникают показания к удалению переднего отдела стопы, то вряд ли целесообразно дополнять его извлечением таранной кости; 2) авторы не указывают, возможно ли производство этих экзартикуляций первично; с нашей точки зрения, ни этих операций, ни операции Пирогова первично производить не следует; 3) реампутировать дефектную культю после операции Шопара выгоднее по типу Пирогова; предлагаемые модификации встретят серьезное препятствие в виде язвенной передней поверхности, это характерно для дефектных культей Шопара, и 4) если операция и даст хорошее заживление, то с точки зрения функции культи будут булавовидными, потребуют устарелых шинно-гильзовых протезов с шинной оковкой подвижного дистального отдела их и, возможно, удлинения здоровой конечности для расположения необходимых деталей современного протеза.
Читайте также:


