Одышка после операции грыжи
При неэффективности консервативного лечения в течение 1,5 месяцев проводится хирургическая операция для удаления межпозвоночной грыжи. При выборе методики хирургического вмешательства учитывают форму патологии, ее локализацию, стадию течения. Может быть устранено не только само выпячивание, но и поврежденный межпозвонковый диск. Даже при удалении межпозвоночной грыжи квалифицированным врачом есть вероятность послеоперационных нежелательных последствий.
Общие сведения
Важно знать! Врачи в шоке: "Эффективное и доступное средство от боли в суставах существует. " Читать далее.
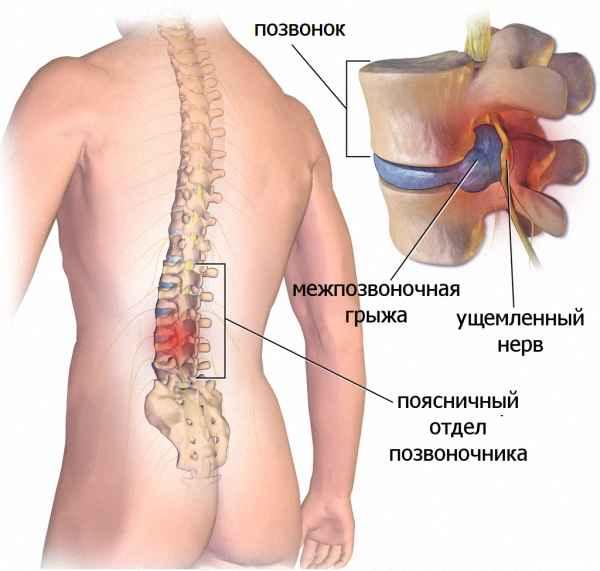
Показания к удалению межпозвоночной грыжи любой локализации — корешковый синдром, дискогенная миелопатия, синдром позвоночной артерии с транзиторными ишемическими атаками, быстрое прогрессирование патологии. Такие тяжелые осложнения диагностируются примерно у 10-15% пациентов. Во всех остальных случаях смещение межпозвонковых дисков удается ликвидировать консервативными способами. Неврологи, вертебрологи рекомендуют больным хирургическое вмешательство только при полной неэффективности таблеток, физиотерапевтических процедур, ЛФК. Основная причина — вероятность послеоперационных осложнений:
- инфицирования спинного мозга;
- серозного воспаления паутинной оболочки спинного мозга;
- травмирования спинномозгового корешка.
Осложнения возникают не только из-за погрешностей хирургического вмешательства. Нередко их развитие провоцируют сами больные. Они считают себя выздоровевшими, поэтому не соблюдают рекомендации врачей по реабилитационному периоду. К нежелательным последствиям приводят подъем тяжестей, отказ от приема лекарственных средств, ношения ортопедических приспособлений, совершение резких движений (скручиваний, наклонов, поворотов), травмирующих еще не восстановившиеся позвоночные структуры.
Возможные последствия
Осложнения после удаления позвоночной грыжи могут возникать сразу после проведения операции или спустя некоторое время. Формирующиеся в отдаленный период чаще связаны с нежеланием пациента корректировать свой образ жизни, который в большинстве случаев становится причиной выбухания дисков в спинномозговой канал. Операционные осложнения обычно возникают из-за врачебных ошибок или неправильного выбора лекарственного средства для наркоза.
Многие последствия удается быстро устранить при их своевременном обнаружении. Иногда развиваются необратимые осложнения, приводящие к инвалидности.
| Последствия удаления межпозвоночной грыжи | |
| Ранние | Поздние |
| Местные и общие гнойно-септические процессы — эпидурит, остеомиелит, сепсис, пневмония | Рецидив межпозвоночной грыжи у 5-30% прооперированных пациентов |
| Тромбоэмболические осложнения в виде тромбоэмболии легочной артерии, тромбоза вен ног | Рубцово-спаечный процесс в позвоночном канале, сопровождающийся острыми болями при сдавливании фиброзной тканью нервных окончаний |
Примерно 50% прооперированных пациентов обращаются к неврологу в реабилитационный период с жалобами на сильные боли в области спины, шеи, грудного отдела позвоночника. В этом случае врач не ограничивается назначением анальгетиков. Проводится ряд инструментальных исследований для установления причины болезненного рецидива. Спровоцировать его могут следующие патологические состояния:
- разрастание рубцовой ткани в области удаленного грыжевого выпячивания и (или) межпозвонкового диска;
- выпадение грыжи на ниже- или вышележащих от места хирургического вмешательства уровнях;
- прогрессирование остеохондроза, провоцирующее сужение (стеноз) спинномозгового канала.
Возобновление болей нередко происходит по вине самого больного. Спустя несколько недель после проведения операции под руководством врача ЛФК начинаются занятия лечебной гимнастикой. Их цель — укрепление мышечного корсета спины для стабилизации дисков и тел позвонков.
Если пациент не посещает тренировки, то любая незначительная физическая нагрузка приводит к микротравмированию мягких тканей, появлению болей.
Спондилолистез — смещение вышележащего позвонка по отношению к нижележащему. Такое осложнение возникает после удаления грыжи из-за иссечения в процессе операции как мягких тканей, так и костных структур, например, дужек позвонков. Они удаляются для обеспечения доступа к операционному полю. Так как дужки позвонков являются местом крепления мышц и связок, то производится и их иссечение. Развивается спондилолистез, или нестабильность позвоночника, с характерными множественными клиническими проявлениями:
- боли в спине, усиливающиеся при движении, возникающие в дневные и ночные часы;
- неврологические нарушения, обусловленные ущемлением спинномозговых корешков или (и) сужением позвоночного канала.
Нарушение целостности позвонка приводит к снижению жесткости позвоночного столба, расстройству механики. При спондилолистезе изменяется осанка, походка человека. Нередко нестабильность позвоночника становится причиной формирования нового грыжевого выпячивания.
После хирургического вмешательства два соседних позвонка утрачивают способность смещаться относительно друг друга. Нарушается трофика — прекращается поступление питательных веществ в костные структуры, запускается процесс их сращения с развитием артроза. Ситуация осложняется формированием спаек и рубцов, поэтому примерно через 3 месяца большая часть пациентов обращается к невропатологу с жалобами на дискомфорт в прооперированной зоне позвоночника.
Даже "запущенные" проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим.
Так как пораженный двигательный сегмент не может выполнять прежние функции, то нагрузка ложится на рядом расположенные диски и позвонки. Они изнашиваются, уплотняются, истончаются, утрачивают стабильность. Итогом становится протрузия, а после смещения фиброзного кольца формируется новая грыжа.
- сужению позвоночного канала;
- ущемлению спинномозговых оболочек.
Результатом рубцового и спаечного процесса становится расстройство циркуляции ликвора и развитие многочисленных неврологических нарушений. Сужается пространство, в котором располагается спинномозговой корешок, изменяя или полностью прекращая передачу нервных импульсов. А это уже провоцирует нарушение функционирования не только позвоночных структур, но и внутренних органов.
Самые серьезные осложнения, возникающие после удаления грыжи, развиваются при повреждении нервных тканей. Обычно это происходит в результате врачебной ошибки, когда скопление большого количества крови и воспалительный отек ухудшают видимость в области операционного поля. При травмировании спинномозгового корешка, расположенного в зоне смещения дисков, возможны следующие осложнения:
- парезы — неврологические синдромы, для которых характерно ослабление мышц и подвижности конечностей;
- параличи — полное, нередко необратимое обездвиживание.
Повреждение спинного мозга расстраивает работу внутренних органов, особенно малого таза. А при травмировании крупных кровеносных сосудов нарушается трофика нижней части спинного мозга, что становится причиной необратимого острого паралича нижних конечностей.
Поражение спинного мозга провоцирует развитие воспалительного процесса в его оболочке. Возникает арахноидит, быстро принимающий хроническую форму течения. Он плохо поддается терапии, поэтому пациент будет часто страдать от головных болей, головокружений, ухудшения памяти, а иногда и от парезов.
Постоперационный артроз очень часто возникает после удаления грыжи на фоне нестабильности позвоночных сегментов и сращения костных тканей. Он сопровождается асептическим воспалением, отечностью мягких тканей, нарушением иннервации. На участке, где было проведено хирургическое вмешательство, происходит смещение позвонков, их подвывихи и вывихи.
В особо тяжелых случаях развивается остеомиелит – воспаление костного мозга. Патология поражает все элементы кости: надкостницу, губчатое и компактное вещество. Костные ткани утрачивают прочность и способность быстро восстанавливаться, поэтому у пациента возникают переломы даже после незначительного механического воздействия, например, при падении с небольшой высоты или после ушиба позвоночника.
Жизнь без последствий
При соблюдении всех рекомендаций врача все функции поясничного отдела восстанавливаются примерно через год. В первые недели пациентам показан щадящий режим, прием анальгетиков, препаратов для улучшения кровообращения. Затем назначаются физиопроцедуры, массаж, санаторно-курортное лечение. Для профилактики повреждения здоровых межпозвонковых дисков и формирования грыжевого выпячивания используются хондропротекторы (Артра, Терафлекс, Структум).
Но самый эффективный способ быстрого восстановления после операции — ежедневные занятия лечебной физкультурой, гимнастикой. Врач ЛФК составит индивидуальный график тренировок, подберет упражнения, проконтролирует их выполнение. Основная цель лечебной физкультуры — укрепление мышечного корсета спины, стабилизирующего диски и позвонки при движении.
У одышки есть много различных причин, затрагивающих или сердце или кровеносные сосуды или дыхательные пути и легкие.
Некоторые люди могут внезапно почувствовать одышку в течение коротких периодов времени, особенно после некоторых типов операций, таких как:
Операция на желчном пузыре решает проблему камней в желчном пузыре, которые представляют собой твердые отложения пищеварительной жидкости в желчном пузыре.
Существует 2 основных метода удаления желчного пузыря:
Операция на открытом сердце — это общий термин, относящийся к медицинским процедурам, при которых грудная клетка открывается для доступа к сердцу. Типы процедур на открытом сердце включают в себя:
- имплантация вспомогательного устройства левого желудочка;
- клапанные процедуры;
- замены аортального клапана и дуги;
- ремонт и замена митрального клапана;
- хирургия шунтирования коронарной артерии, включая торакоскопическое шунтирование и CABG вне насоса;
- операция по шунтированию сердца — используется для замены поврежденных артерий, которые снабжают кровью сердечную мышцу. Создавая новый путь к сердцу, эта операция улучшает кровоснабжение сердечной мышцы.
Абдоминальная хирургия относится к медицинской процедуре, которая влияет на живот, в том числе желудочно-кишечные заболевания и процедуры потери веса.
Лобэктомия — это операция по удалению одной из долей легких. В левом легком 2 доли, а в правом — 3 доли. В большинстве случаев это делается для предотвращения распространения рака и удаления раковой части органа.
Причины одышки после операции
Это клиническая единица, которая характеризуется ненормальным скоплением газов или воздуха в плевральном пространстве, которое отделяет легкое от стенки грудной клетки.
Если не было никаких дальнейших осложнений и только небольшое количество воздуха задерживается в плевральном пространстве, оно может часто заживать самостоятельно.
Хирургические проблемы могут вызвать послеоперационное кровотечение. Например, швы могут развалиться или кровеносные сосуды могут потребоваться для закрепления.
В некоторых случаях кровотечение может быть признаком серьезного заболевания, и вам следует немедленно обратиться к врачу.
Терапия внутривенной жидкостью для рутинного обслуживания относится к обеспечению внутривенной жидкостью и электролитами для пациентов, которые не могут удовлетворить свои потребности пероральным или энтеральным путем.
Кроме того, как чрезмерное, так и небольшое количество жидкости, вводимой во время интраоперационного периода, может неблагоприятно повлиять на исход пациента.
Сгусток крови — это аномальная блокировка кровотока в сосудах, возвращающих кровь к сердцу. Это вызвано тем, что кровь сворачивается ненадлежащим образом.
Легочная эмболия — это тромб в легких. Это может быть в артерии около края легкого или в артерии в центре легкого.
Сгустки крови, которые вызывают легочную эмболию, обычно возникают в глубоких венах ног, состояние, которое называется тромбоз глубоких вен. Когда сгусток блокирует легочную артерию, одним из симптомов является одышка. Массивная легочная эмболия может вызвать коллапс и смерть.
Предупреждающие признаки и симптомы легочной эмболии включают в себя:
- необъяснимый кашель, иногда с кровавой слизью;
- учащенное сердцебиение;
- острая или колющая боль в груди;
- внезапная одышка.
Чтобы предотвратить легочную эмболию, ваш врач может назначить гепарин или варфарин (кумадин), которые являются препаратами, разжижающими кровь. Кроме того, эти лекарства могут помочь любому сгустку, который пациент в настоящее время имеет, становиться больше.
ателектаз
Ателектаз развивается, когда крошечные воздушные мешочки в легких становятся спущенными. Это может быть результатом давления со стороны легких или закупорки дыхательных путей.
Это может произойти во время или после любой хирургической процедуры, так как эти медицинские процедуры обычно включают использование дыхательного аппарата с последующим обезболивающим лечением и анестезией.
Симптомы коллапса легкого различаются и могут включать в себя:
Эти упражнения очень важны после операции для профилактики одышки. Упражнения для глубокого дыхания также могут быть успокаивающими и заряжающими энергией и даже могут помочь снизить уровень стресса.
Находясь в больнице, вы можете использовать стимулирующий спирометр, устройство, которое поможет вам сохранить здоровье легких при заболеваниях легких или после операции.
Совет — когда вы используете стимулирующий спирометр, обязательно дышите через рот.
Заметка
Немедленно обратитесь к врачу, если ваше одышка сопровождается:
- одышка, которая не проходит после получаса отдыха;
- ухудшение ранее существовавшей одышки после использования ваших ингаляторов;
- стридор — высокий шум, возникающий при дыхании;
- свистящее дыхание — ненормальный свистящий тип звука при вдохе или выдохе;
- кончики пальцев или губ становятся синими;
- высокая температура и озноб;
- проблемы с дыханием, когда вы лежите ровно;
- отек лодыжек и стоп.
Многие пациенты с диагностированной грыжей поясничного отдела позвоночника спрашивают у врачей о том, может ли она рассосаться. Если обратиться за медицинской помощью на начальной стадии заболевания, пройти лечение и выполнять все рекомендации доктора, то можно остановить дегенеративный процесс в позвоночных структурах и уменьшить размеры грыжевого выпячивания. Если же пренебрегать назначениями врача, грыжа будет быстро прогрессировать, увеличиваться, также быстро будет возрастать риск развития осложнений.
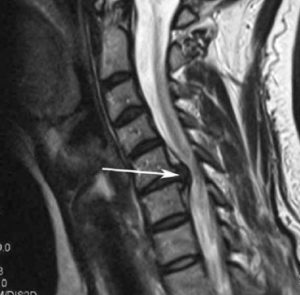
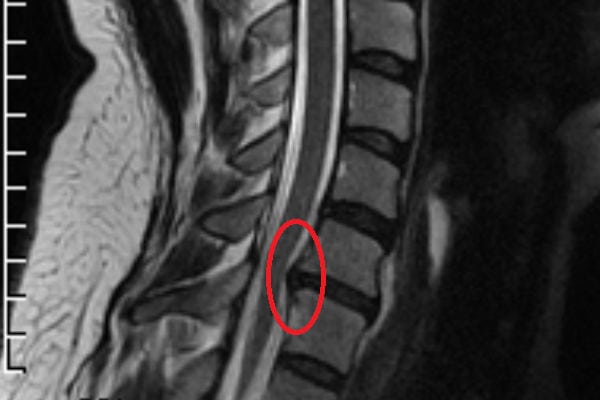
Ущемление в шейном отделе на снимке МРТ.
Может ли исчезнуть грыжа позвоночника?
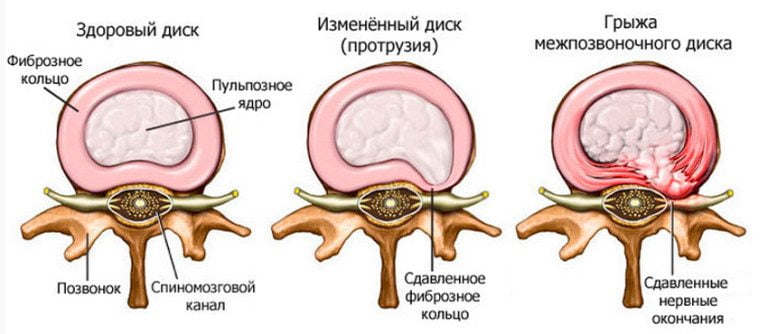
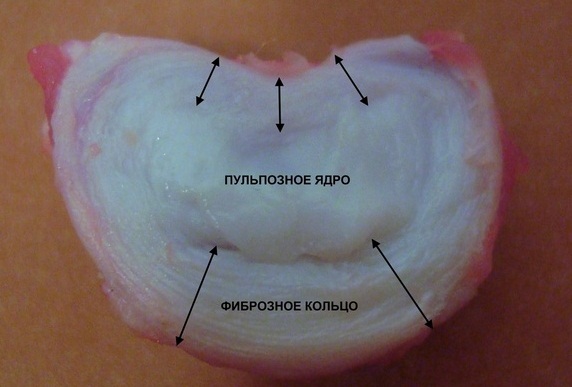
Грыжа межпозвонкового диска образуется в результате разрыва его защитного фиброзного кольца и выпадения наружу пульпозного ядра. Выпячивание при увеличении размеров выходит в позвоночный канал, сдавливает нервные окончания, артерии. Рассосаться и исчезнуть само по себе оно не может, за исключением единичных случаев.
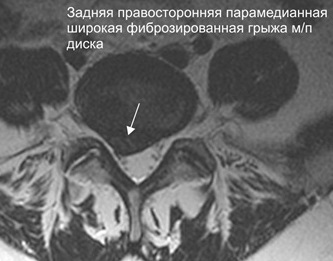
Грыжи межпозвонковых дисков поясничного отдела развиваются наиболее часто – в 150 случаях из 100000.
Что происходит в организме человека, который при грыже не получает лечения:
- Ограничение подвижности. Из-за болевого синдрома человек не может выполнять резкие движения, наклоны, повороты, так как они усиливают нагрузку на поясницу и вызывают дискомфорт.
- При излишней физической активности, подъеме тяжестей усиливается нагрузка на поврежденный диск, в результате дегенеративные процессы прогрессируют, грыжа увеличивается.
- В пораженных структурах происходит нарушение обмена веществ, ткани межпозвонкового диска истончаются.
Если не устранить факторы, провоцирующие разрушение диска, грыжа будет становиться больше. Если обратиться к врачу, начать медикаментозное лечение, физиотерапию, посещать ЛФК, состояние улучшается, грыжа может уменьшиться в размерах, но совсем исчезнуть она не может. Для получения положительных результатов требуется длительное лечение – несколько месяцев и даже лет.
Вероятность исчезновения грыжевого образования
Установлены случаи, когда у пациентов грыжевое выпячивание в поясничном отделе уменьшалось на 70%. Это редкое явление, и оно возможно лишь при секвестрированной грыже, когда содержимое ее ядра попадает в позвоночный канал и воспринимается организмом как инородное тело. Все силы организма направляются на расщепление тканей, начинается фагоцитоз. Это процесс, при котором защитные клетки организма – макрофаги, распознают выпавшие фрагменты грыжевого выпячивания как чужеродные, захватывают их и растворяют.
Запуск такого процесса возможен в организме молодых людей – до 23 лет. В более старшем возрасте, а тем более в пожилом, подобная реакция организма невозможна.
Скорость рассасывания или резорбции грыжевых элементов зависит и от индивидуальных особенностей. Шансы на быстрое растворение возрастают при хорошем питании тканей. У одного пациента к пораженным структурам может подходить 5 кровеносных сосудов, а у другого – 10. Во втором случае процесс борьбы организма с патологией будет идти быстрее.
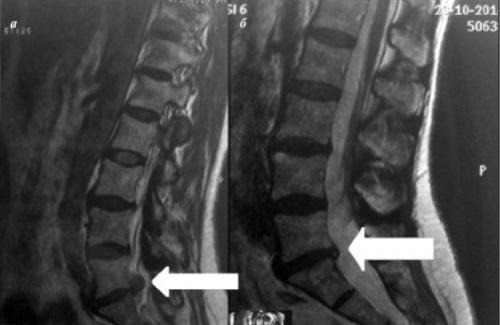
При получении адекватной консервативной терапии у 50% пациентов с диагностированной межпозвоночной грыжей уже через месяц уменьшаются или пропадают все клинические симптомы. При больших размерах грыжи поясничного отдела для восстановления может понадобиться до полугода или года.
Происходит постепенная стабилизация состояния больного, так как выступающая часть грыжи медленно усыхает, соответственно, снижается компрессия нервных окончаний, боли утихают. Со временем уменьшается размер грыжевого выпячивания и за счет снятия воспалительного отека, который развивается при сдавливании мягких тканей и спинномозговых нервных корешков.
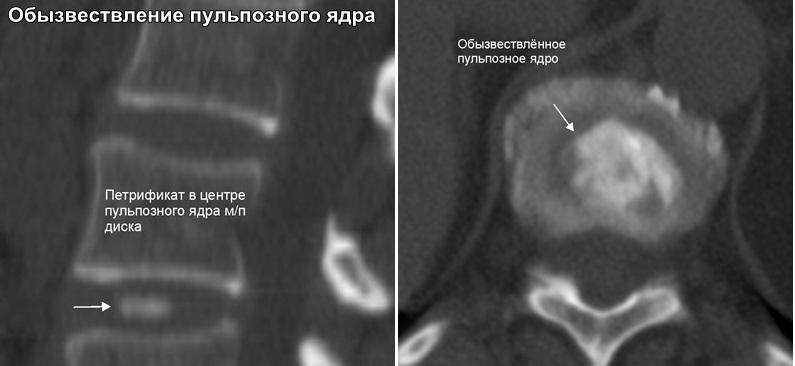
Процесс пропитывания грыжевого выбухания кальцием занимает несколько месяцев при размерах не более 4 мм. Если межпозвонковая грыжа имеет большие размеры, обезыствление может занимать до 2–3 лет.
Хемонуклеолиз – это метод лечения, при котором в грыжевой мешок через катетер под местной анестезией вводят специальное лекарственное вещество – хемопапаин. Ферментативный препарат разжижает ткани грыжевого выпячивания, которые врач потом удаляет из организма.
Этот малоинвазивный способ лечения грыжи можно проводить 1 раз в неделю. В результате дисковые выпирания небольших размеров рассасываются примерно за месяц. Чтобы грыжа не появилась повторно на этом же месте, в трещину фиброзного кольца вводят особый моделирующий состав. Впоследствии он не дает выпячиваться наружу пульпозному ядру.
Рассасывание грыжи таким способом не приводит к полному выздоровлению. Препарат разрушает грыжевой мешок, но нарушение биохимических процессов в одном позвонке провоцирует конструктивное разрушение соседних позвонков, повышается риск образования новых позвоночных грыж. Для стабилизации состояния необходимо постоянно проводить лечение, заниматься лечебной физкультурой.
Какое лечение может ускорить процесс
Помочь организму справиться с позвоночной грыжей и улучшить самочувствие можно, обратившись в клинику. Сначала назначают консервативное лечение, которое включает:
- медикаментозную терапию;
- физиотерапию;
- лечебную физкультуру.
При позвоночной грыже поясничного отдела показаны препараты:
- Анальгетики для быстрого снятия болевого синдрома – Кетонал, Кеторол.
- Нестероидные противовоспалительные средства (НПВС) для снятия воспаления, уменьшения боли – Диклофенак, Вольтарен, Ибупрофен.
- Миорелаксанты для снятия мышечного спазма – Мидокалм.
- Ангиопротекторы для улучшения кровообращения в пораженных тканях – Актовегин.
- Хондропротекторы для восстановления и регенерации пораженных структур позвонков – Хондролон, Артра, Алфлутоп.
- Диуретики для снятия отечности – Триампур, Гипотиазид.
- Витамины группы В для восстановления обменных процессов – Мильгамма, Нейромультивит.
При отсутствии острых болей назначают физиотерапию:
| Метод физиотерапии | Суть метода |
| Электрофорез | Это введение в место поражения позвоночника лекарства посредством создаваемого аппаратом электрического поля. |
| Фонофорез | Активные лекарственные вещества доставляются в разрушенные ткани с помощью ультразвука. |
| Электростимуляция | Воздействие на позвоночные структуры слабыми электрическими разрядами, что улучшает обменные процессы и кровоток. |
| Магнитотерапия | Воздействие на пораженные ткани межпозвонкового диска магнитным полем. |
Методы физиотерапии способствуют улучшению лимфо- и кровотока, снижению боли, снятию воспаления и отеков, улучшают проводимость нервных окончаний.

В комплексную терапию дополнительно включают массаж, иглорефлексотерапию, гирудотерапию, вытяжение позвоночника (тракцию), мануальное воздействие. Активное применение этих техник противопоказано больным с интенсивным болевым синдромом, а также при признаках компрессии нервных корешков.
Обязательный компонент консервативного лечения при межпозвонковой грыже – лечебная физкультура (ЛФК). Врач подбирает комплекс упражнений индивидуально для каждого пациента, основываясь на диагнозе, симптомах. Физическая нагрузка укрепляет мышечный корсет, разгружает позвоночник, снижая нагрузку на пораженные диски. Это купирует боль, улучшает самочувствие.
Лечение грыжи поясничного отдела позвоночника в медицинских центрах Чехии позволяет значительно уменьшить размеры грыжевого выпячивания и избежать операции. Этому способствуют современные методики, лучшие врачи, отличное техническое оснащение. После курса терапии в чешских клиниках пациенты возвращаются к обычному образу жизни, забывают о боли и других симптомах, вызванных позвоночной грыжей.
Когда грыжа никуда не денется
Не стоит рассчитывать на решение проблемы без врачебного вмешательства при любом типе и размере поясничной грыжи. Неблагоприятный прогноз у тех больных, кто отказывается идти к врачу, или получив назначения доктора, не выполняет их.
Если в молодом возрасте есть минимальные шансы на регенерацию тканей при незначительных размерах грыжевого выпячивания, у пожилых пациентов такого не бывает. Восстановительные, обменные процессы у них в тканях проходят очень медленно.
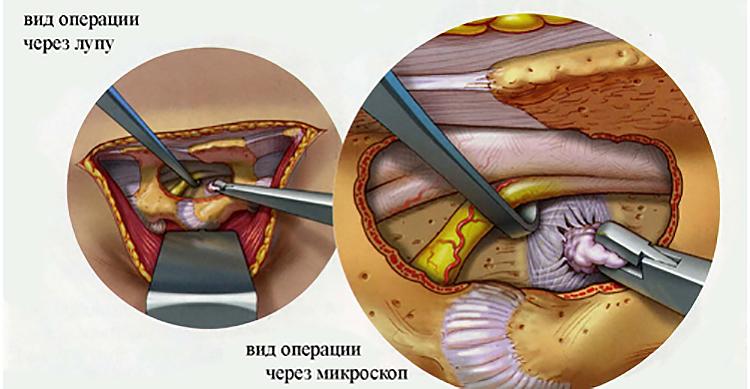
Не может рассосаться грыжа, если она диагностирована более 5 лет назад, больной не получал лечения и вдруг решил пройти терапию. В этом случае на восстановление требуется много сил и времени, а при осложнениях может быть показано хирургическое вмешательство, например, видеоэндоскопическая микродискэктомия. Эндоскоп для этой манипуляции можно увидеть на фото.
Профилактика развития болезни
Развитие межпозвонковой грыжи поясничного отдела возникает вследствие регулярного микротравмирования хрящевой ткани дисков. На эту область позвоночника приходится максимум нагрузки. Для предупреждения развития грыжевых выпячиваний требуется избегать поднятия тяжестей, если присутствуют физические нагрузки, они должны быть умеренными.
Для поддержания позвоночника требуется регулярная лечебная физкультура, подходят плавание, йога. Соблюдение принципов правильного питания позволяет избавиться от лишнего веса, который также перегружает позвоночник.
Таким образом, мысль о том, что межпозвонковая грыжа поясничного отдела позвоночника может пройти сама – всего лишь иллюзия. Не стоит держать ее в голове при постановке диагноза. Даже при небольшой протрузии следует пройти курс лечения. При отсутствии терапии грыжевое выпячивание будет только увеличиваться. Патология опасна защемлением нервных окончаний и спинного мозга, что ведет к ограничению подвижности и инвалидности.
Одним из симптомов остеохондроза с поражением грудного отдела позвоночника может быть одышка. Так называют затрудненное дыхание, которое может возникать в покое или при физической нагрузке разной интенсивности. Это сопровождается ощущением нехватки воздуха, а иногда и признаками легкой гипоксии головного мозга в виде головокружения и чувства дурноты.
Наряду с другими проявлениями остеохондроза одышка приводит к ограничению трудоспособности и существенно ухудшает качество жизни пациента. При этом лечение должно быть направлено не на устранение чувства нехватки воздуха при нагрузке, а на коррекцию имеющихся неврологических нарушений.

Что такое остеохондроз
Остеохондроз относится к группе дегенеративно-дистрофических заболеваний опорно-двигательной системы и приводит к поражению позвоночника. Первичным патологическим процессом при этом является изменение межпозвоночных дисков. Это хрящевые структуры, обеспечивающие позвоночнику гибкость и смягчение осевых нагрузок. В последующем начинается дегенерация костных структур и суставов между отростками позвонков, то есть к остеохондрозу присоединяются спондилоартроз и спондилез.
Межпозвоночные диски из-за постепенного разрушения наружной фиброзной капсулы и снижения содержания воды теряют свою упругость, деформируются и уплощаются. Со временем они начинают выпячиваться за пределы площадок соседних позвонков и даже выходят за пределы своей оболочки. Так появляется грыжа межпозвоночного диска , которая может выбухать в просвет позвоночного канала или кнаружи. Это приводит к нарушению перераспределения нагрузки, нередко становится причиной ущемления нервных структур (корешков спинно-мозговых нервов и спинного мозга), раздражения продольных связок позвоночника. Для стабилизации деформированных дисков на краях площадок тел позвонков появляются шиповидные разрастания (остеофиты), которые тоже могут вызывать корешковый синдром .
Причиной развития остеохондроза являются возрастные изменения, избыточная или неравномерная физическая нагрузка (в том числе при избыточном весе), эндокринные и обменные нарушения, нарушения постановки стопы, заболевания крупных суставов ног и другие патологические состояния.
Дегенеративно-дистрофические изменения в позвоночнике развиваются постепенно. Появление каких-либо симптомов обычно свидетельствует о развитии спазма паравертебральных мышц или о повреждении нервных структур. Это могут быть боли, ухудшение активных движений, снижение силы мышц, чувствительные расстройства и нарушения работы внутренних органов. А при поражении верхних отделов позвоночника нередко возникает одышка.
Механизм развития одышки
Возможные причины появления одышки при остеохондрозе грудного отдела позвоночника:

Остеохондроз, приводящий к ограничению движений ребер, может утяжелять течение инфекционно-воспалительных заболеваний респираторного тракта. Это тоже будет способствовать развитию одышки. Боль в сочетании с чувством нехватки воздуха при грудном остеохондрозе может быть спровоцирована разными состояниями. Это травмы, переутомление, резкий поворот тела, длительное пребывание в сидячем или неудобном положении, перенос тяжести с нагрузкой на одно плечо.
Одышка может быть и при шейном остеохондрозе. Она иногда является следствием нарушения работы диафрагмы при сдавливании волокон диафрагмального нерва. Это приводит к снижению экскурсии нижних отделов легких и появлению других симптомов. Другая возможная причина одышки при шейном остеохондрозе – изменение функционирования дыхательного центра в продолговатом мозге. Дегенеративно-дистрофическое поражение этого отдела позвоночника может приводить к нарушению циркуляции крови по позвоночным артериям и гипоксии задних отделов головного мозга. В ответ на это рефлекторно возникает учащение дыхания с гипервентиляцией легких, что ощущается как одышка.
Клиническая картина
Чувство нехватки воздуха (одышка) при остеохондрозе в зависимости от причины может возникать остро после воздействия определенных провоцирующих факторов. При этом оно сопровождается достаточно выраженной болью, которая ощущается в спине между лопатками, в одном боку или опоясывает грудную клетку по ходу межреберья. Дыхание становится частым, поверхностным, преимущественно брюшного типа. Может возникать вынужденное положение, когда пациент прижимает локоть к боку, приводя нижний угол лопатки к позвоночнику.
Боль в спине и груди усиливается при поворотах тела, кашле и чихании. Облегчает состояние наклон туловища в противоположную сторону от боли, что приводит к расширению пространств между позвонками и уменьшению компрессии корешка спинно-мозгового нерва.
Если одышка вызвана поражением диафрагмального нерва, она сопровождается икотой и нарушением работы органов средостения. При этом могут беспокоить дискомфорт за грудиной, в области сердца, изжога и неприятные ощущения после проглатывания твердой пищи.

Частое поверхностное дыхание приводит к снижению концентрации углекислого газа в крови в сочетании с недостаточным насыщением тканей кислородом. Такой газовый дисбаланс становится причиной раздражения дыхательного и сосудодвигательного центров продолговатого мозга, вызывает головокружение и иногда даже провоцирует обморочные состояния.
Если же остеохондроз приводит к снижению кровотока в позвоночных артериях, задние отделы головного мозга испытывают хроническую гипоксию. При неправильно подобранной подушке состояние усугубляется во время сна. Недостаток кислорода нередко приводит к снижению тонуса мышц мягкого неба, из-за чего могут появляться храп и сонные апноэ (кратковременные остановки дыхания). Длительное течение заболевания сопровождается нарастанием дисциркуляторных изменений в головном мозге с развитием вестибулоатактического синдрома.
Лечение
При появлении у пациента одышки необходимо установить ее причину. Даже при наличии остеохондроза она может быть вызвана другими состояниями: сердечной недостаточностью, острым панкреатитом с опоясывающей болью, болевым синдромом при поражении почек, опоясывающим герпесом, бронхолегочной патологией или интоксикацией при инфекционных заболеваниях.
При наличии корешкового синдрома на грудном уровне лечение должно быть направлено на купирование болевого синдрома, уменьшение рефлекторного мышечного спазма и снятие воспаления в месте ущемления корешка. Для этого назначаются нестероидные противовоспалительные препараты в виде таблеток или внутримышечных инъекций. Дополнительно используются анальгетики различных групп, миорелаксанты и средства в виде мазей. При необходимости врач может сделать лечебную блокаду, что позволит быстро улучшить состояние пациента. В последующем рекомендован прием хондропротекторов , регулярные занятия лечебной физкультурой, массаж и элементы мануальной терапии.
Народные методы лечения остеохондроза тоже направлены на уменьшение боли, а не на борьбу с одышкой. Для этого применяются компрессы, растирания, самодельные мази с отвлекающим эффектом. Широко используется действие сухого тепла от шерстяных изделий, прогретых мешочков с различными наполнителями.
Наличие шейного остеохондроза требует определения характера кровотока по позвоночным артериям. При выявлении дефицита кровоснабжения головного мозга применяются дезагреганты, сосудистые, нейротрофические и нейропротективные средства, витамины группы В. Могут быть также назначены физиотерапия, ЛФК, вытяжение, определенные методики мануальной терапии.
Стойкий болевой синдром большой интенсивности, неэффективность консервативной терапии и выраженная компрессия нервных структур являются показанием для решения вопроса о хирургическом лечении. Объем операции зависит от клинической ситуации.
А если не лечить?
Одышка обычно не является постоянным симптомом остеохондроза, чаще всего она сопровождает острый болевой синдром. Лишь при нарушении иннервации диафрагмы появляются стойкие дыхательные расстройства. Это не означает, что заболевание требует лечения только в период обострения. Такая тактика не способна замедлить скорость текущего дегенеративно-дистрофического процесса и не в состоянии предупредить развитие повторных эпизодов острой боли в спине и груди с одышкой.
Отсутствие поддерживающего и профилактического лечения остеохондроза будет способствовать развитию осложнений. Нарастающая дегенерация дисков и костные разрастания тел позвонков приведут к деформации позвоночника с неподвижностью пораженного отдела. Болевой синдром может стать стойким или рецидивирующим, терапия перестанет давать быстрый и выраженный эффект. А при выбухании межпозвоночной грыжи в просвет позвоночного канала появятся признаки сдавливания спинного мозга. Это будет проявляться двигательными и чувствительными нарушениями в ногах и развитием тазовых расстройств.
ЛФК, коррекция физических нагрузок, снятие мышечных спазмов и прием хондропротекторов позволяют снизить риск повторного ущемления корешков и сосудов, уменьшают скорость прогрессирования заболевания.
Читайте также:


