Неспецифические воспалительные заболевания суставов
Ревматоидный артрит (воспалительные полиартропатии по МКБ-10)
Ревматоидный артрит — хроническое системное заболевание соединительной ткани с прогрессирующим поражением преимущественно периферических суставов по типу эрозивно-деструктивного полиартрита. Частота его составляет от 0,3 до 2,1 %. Женщины болеют чаще мужчин (соотношение 3 : 1). Заболевание проявляется в возрасте 30—50 лет.
Этиология ревматоидного артрита продолжает оставаться неизвестной. Предполагают, что вклад в развитие заболевания вносят вирусы (ретровирусы, вирус Эпстайна—Барр, вирус герпеса, вирус краснухи и паровирусы), бактерии (микоплазмы, микобактерии), а также генетическая предрасположенность.
Первым звеном в патогенезе является поражение эндотелиальных клеток мелких сосудов синовиальной оболочки, в результате чего развивается окклюзия сосудов и выпот в полость сустава. Увеличивается активность и количество синовиоцитов. Синовиальная оболочка инфильтрируется полиморфонуклеарными лейкоцитами, вокруг пораженных сосудов скапливаются мононуклеарные клетки. Из-за сосудистых нарушений может наступать резкая ишемия и инфаркт отдельных участков синовиальной оболочки. По мере прогрессирования патологического процесса синовиальная оболочка гипертрофируется: пролиферирует соединительнотканная строма с образованием новых сосудов, увеличиваются количество и размеры ворсин, возрастает количество фибробластоподобных синовиоцитов, макрофагов и мононуклеарных клеток (Т- и В-лимфоциты, плазматические клетки). Эта активная инвазивная ткань с высоким пролиферативным потенциалом — паннус — начинает разрушать кость и хрящ, вначале по краям суставных поверхностей в зоне прикрепления синовиальной оболочки, а затем, распространяясь, вызывает эрозии суставных поверхностей и поражает капсульно-связочный аппарат сустава. В дополнение к этому начинается потеря субхондральной кости вследствие повышения активности остеокластов. Результатом патологического процесса являются боли, нарастающая деформация и нарушение функции сустава.
Ведущим клиническим фактором является полиартрит периферических суставов конечностей (рис. 1). Чаще наблюдается постепенное начало заболевания. Ранним признаком является чувство скованности в мелких суставах кистей и стоп, которое усиливается к утру, после длительного пребывания в одном положении и исчезает при движениях. Скованность может длиться несколько часов. Следующим симптомом является развитие полиартралгии, чаще всего в мелких суставах кистей и стоп, часто связанной с изменениями погоды. Наиболее часто поражаются пястно-фаланговые и проксимальные межфаланговые суставы кисти, суставы предплюсны и плюснефаланговые суставы, на втором месте — коленные и лучезапястные суставы, на третьем — локтевые и голеностопные. В патологический процесс могут также вовлекаться тазобедренные и височно-нижнечелюстные суставы, шейный отдел позвоночника. В 25 % случаев заболевание начинается с моноартрита, например коленного сустава.
Рис. 1. Поражения суставов кисти в ранней стадии ревматоидного артрита. Припухлость в области лучезапястного, пястно-фаланговых и проксимальных межфаланговых суставов, атрофия межкостных мышц
Снижается аппетит, больной худеет, появляется слабость, повышенная утомляемость, потливость, субфебрилитет, увеличение лимфатических узлов. Определяются увеличение СОЭ и нормоцитарная нормохромная анемия.
За счет выпота в полость сустава, отека и пролиферации синовиальной оболочки суставы увеличиваются в объеме, появляется боль при пальпации, гиперемия и повышение температуры кожи над мелкими суставами кистей и стоп. Из-за деструкции хряща и боли возникает ограничение движений в суставах и развиваются стойкие контрактуры, вначале мелких суставов кистей и стоп, а затем и других суставов, сопровождающиеся атрофией мышц, укорочением сухожилий и нестабильностью, что в итоге приводит к формированию подвывихов и анкилозов.
Возникает характерная деформация кисти со сгибательной контрактурой в пястно-фаланговых суставах, переразгибанием в проксимальных межфаланговых суставах и сгибанием в дистальных межфаланговых суставах (рис. 2). При поражении лучезапястного сустава в процесс вовлекаются суставы запястья. Деструкция суставных поверхностей мелких суставов приводит к образованию их костной блокады. При поражении локтевого сустава образуется контрактура в положении полусгибания и полупронации с резким ограничением объема движений, иногда в этих случаях сдавливается локтевой нерв.
На поздних стадиях у 50 % больных поражаются тазобедренные суставы. Формируются сгибательно-разгибательные контрактуры коленных суставов в сочетании с варусной или вальгусной деформацией и выраженной атрофией мышц бедра и голени.
Среди внесуставных проявлений ревматоидного артрита могут встречаться поражения:
1) кожи — ревматоидные узелки (подкожные узелки в области костных выступов, около суставов, сухожилий, на разгибательной поверхности предплечья), атрофия кожи, васкулиты;
2) глаз — кератоконъюнктивит, склерит;
3) дыхательной системы — экссудативный плеврит, фиброзирующий альвеолит, узелковый фиброз;
4) сердца — перикардит, миокардит, дефекты клапанов;
5) нервной системы — миелопатия (при нестабильности шейного отдела позвоночника на уровне СI-II или CIV-VI), туннельные нейропатии (например, синдром запястного канала), периферическая сенсорная нейро-патия;
6) селезенки — спленомегалия;
7) почек — амилоидоз.
При рентгенографии суставов выявляются ранние признаки заболевания в виде атрофии субхондральной пластинки суставов и пятнистого или диффузного остеопороза эпифизов костей наряду с уплотнением и утолщением мягких тканей в окружности сустава и краевыми эрозиями суставных поверхностей.
При наличии выпота в суставе контуры суставного хряща становятся нечеткими, а при длительном течении болезни наблюдается его полное разрушение, затем сужение суставной щели вплоть до ее исчезновения — до образования анкилоза.
Из лабораторных показателей при ревматоидном полиартрите характерны повышение СОЭ, анемия, в 80 % случаях выявляется ревматоидный фактор, в 30 % — антинуклеарные антитела, увеличивается также содержание С-реактивного протеина, сиаловых кислот.
Лечение ревматоидного полиартрита должно быть комплексным, включающим медикаментозное и ортопедическое. Основная задача состоит в подавлении активности ревматоидного процесса путем длительного воздействия на патологические аутоиммунные процессы.
В современных схемах консервативной терапии выделяют три ступени:
1) парацетамол или нестероидные противовоспалительные препараты;
После получения эффекта от медикаментозного лечения желательно применять ФТЛ (УФО, общие сероводородные и радоновые ванны) для десенсибилизации организма, а также ультразвук, фонофорез гидрокортизона, УВЧ и т. д., дающие рассасывающий и болеутоляющий эффект.
Второй основной задачей лечения является восстановление функции пораженных суставов путем воздействия на больного методами ФТЛ, ЛФК, массажа и ортопедического лечения.
Ортопедическое лечение артрита направлено на сохранение и восстановление функции пораженных суставов. В начальном периоде заболевания проводят лечение, направленное на профилактику развития контрактур в суставах.
Постоянная ЛФК препятствует развитию атрофии мышц и сморщиванию сумочно-связочного аппарата суставов. Лечение положением конечности в виде укладок на жесткой кушетке, кровати со щитом и низкой подушкой предупреждает развитие контрактур в суставах нижних конечностей, порочных установок позвоночника. В зависимости от степени нарушения функции используют специальные комплексы лечебной гимнастики, дозированную ходьбу, занятия в бассейне. Полезны теплые ванны и водолечение.
Для профилактики и лечения формирующихся деформаций применяют прерывистую иммобилизацию суставов с помощью съемных шин и лонгет, изготовленных из полимеров или гипса. Их накладывают днем, в свободное от работы и занятий время, а также ночью — на период сна. При контрактурах коленных суставов возможно применение прерывистого манжетного вытяжения с небольшими грузами (2—3 кг по 10—15 мин) и съемных гипсовых лонгет.
К хирургическим методам лечения, применяемым ортопедами, относятся синовэктомия, капсулотомия, синовкапсулэктомия. Реконструктивные операции типа артропластики сустава, артродез или эндопротезирование применяют не столько при выраженности деформации, сколько при тяжелой степени утраты функции сустава как органа. В настоящее время возможно эндопротезирование всех суставов — от межфаланговых до тазобедренного, что позволяет не только активизировать больного, но и приспособить его к трудовой деятельности.
Противопоказаниями к хирургическому лечению являются высокая активность заболевания, непрерывно рецидивирующее течение, амилоидоз внутренних органов и другие тяжелые поражения этой локализации, а также гнойничковые поражения кожи или очаги гнойной инфекции в организме.
В заключение следует отметить, что третьей основной задачей лечения больных с ревматоидным артритом является профилактика обострения процесса путем длительного наблюдения и диспансеризации в условиях ревматологических кабинетов поликлиники, периодическое проведение профилактических курсов лечения, а при необходимости и стационарного лечения.
Болезнь бехтерева, или анкилозирующий спондилоартрит (спондилопатии по МКБ-10)
Болезнь Бехтерева — хроническое системное воспаление суставов, преимущественно позвоночника, с ограничением его подвижности за счет анкилозирования апофизальных суставов, формирования синдесмоза и кальцификации позвоночных связок. Болезнь описана В. М. Бехтеревым в 1892 г. A. Strumpell в 1894 г. доказал, что суть болезни составляет хронический анкилозирующий процесс в позвоночнике и крестцово-подвздошных сочленениях. Позднее, в 1898 г., P. Marie описал ризомелическую форму болезни. Распространение анкилозирующего спондилоартрита составляет от 0,4 до 2 %.
Эта болезнь развивается в возрасте 15—30 лет. Патологический процесс при болезни Бехтерева возникает в виде первично-хронического воспаления синовиальной оболочки в крестцово-подвздошных сочленениях, межпозвоночных и реберно-позвоночных суставах, а также в крупных суставах конечностей. При этом появляется экссудат в суставах с отложением фибрина, затем воспаление переходит на суставной хрящ, далее экссудативно-воспалительная фаза переходит в пролиферативную фазу воспаления с образованием фиброзного, затем костного анкилоза.
В этиологии этого заболевания лежит в основном наследственная предрасположенность.
Клиническая картина болезни Бехтерева разворачивается медленно с незаметного появления боли в области крестца и позвоночника, переходящей на периферические суставы, но с меньшей интенсивностью. Боль тупая, затяжная, усиливается обычно во второй половине ночи. На ранней стадии болезни у больного появляется утренняя скованность в позвоночнике, которая к концу дня исчезает. При осмотре определяются уменьшение дыхательных экскурсий грудной клетки и незначительный кифоз грудного отдела позвоночника. Вначале выявляется картина сакроилеита, чаще двустороннего, с болями в ягодицах и иррадиацией их в бедро. Поражение поясничного отдела позвоночника проявляется люмбосакральной болью и миалгией, нарастающей тугоподвижностью в поясничной области с исчезновением поясничного лордоза. При поражении грудного отдела боль локализуется преимущественно в спине с иррадиацией по ходу межреберных нервов в виде невралгии. Появляется кифоз грудного отдела с анкилозированием реберно-позвоночных суставов. Подвижность грудной клетки уменьшается вплоть до полного отсутствия движений, при этом дыхательная функция осуществляется за счет активных движений диафрагмы. Поражение шейного отдела позвоночника проявляется болезненной тугоподвижностью шеи, сопровождающейся шейным радикулитом, вертебробазилярным синдромом (приступы головной боли, головокружение, тошнота). Артриты периферических суставов имеют вялотекущее течение, но с тенденцией к развитию анкилозов преимущественно тазобедренных, затем коленных суставов. Артриты кистей рук протекают более благоприятно.
При первой форме начало болезни постепенное. Боли сначала локализуются в крестце, затем поднимаются вверх по позвоночнику. Иногда первым появляется поражение глаз (ирит, иридоциклит и вторичная глаукома). Боли беспокоят при движении и ночью. Изменяется осанка больного — кифоз грудного отдела и гиперлордоз шейного. При пальпации выявляется болезненность в пояснично-крестцовом и грудном отделах позвоночника, в грудинореберных и грудиноключичных сочленениях, в местах прикрепления пяточного сухожилия и собственной связки надколенника. Уменьшается расстояние подбородок—грудина, ограничивается объем экскурсий грудной клетки.
В поздней стадии развития возникают вертебробазилярный синдром, грудной и поясничный радикулиты, мышечные судороги, приступы удушья, повышается артериальное давление. При ризомелической форме поражаются чаще тазобедренные суставы с сакроилеитом. Течение болезни постепенное. Больного беспокоит боль в тазобедренных суставах с иррадиацией в паховую область, бедро, коленный сустав.
При периферической форме болезни Бехтерева поражению периферических суставов на несколько месяцев, даже лет, может предшествовать поражение крестцово-подвздошного сочленения. Частота артрита зависит от возраста больного, чаще он наблюдается у подростков. Развитие артрита постепенно переходит в деформирующую форму с ограничением подвижности и мышечными контрактурами.
Скандинавская форма является разновидностью периферической формы и течет, как ревматоидный артрит мелких суставов кистей и стоп. Течение артрита доброкачественное, а появление признаков сакроилеита облегчает диагностику.
Клиническая картина: артралгии невыраженные, с длительными ремиссиями, продолжительность течения 3—10 лет, нередко долго отсутствуют признаки сакроилеита.
Поражение внутренних органов при этом заболевании своеобразно. Так, поражение глаз проявляется в виде увеитов, иритов, иридоциклитов, эписклеритов. В сердечно-сосудистой системе могут развиваться миокардиты, аортиты с поражением клапанов аорты. В почках может развиться амилоидоз с тяжелой почечной недостаточностью. Довольно часто бывают симптомы вторичного радикулита (шейного, грудного поясничного).
Ранним и постоянным признаком болезни является двусторонний сакрои-леит (рис. 3, в, г). Другим — остеопороз передневерхних и нижних углов тел позвонков с окружающей зоной склероза. Позвонки принимают квадратную форму, появляются склероз их замыкательных пластинок, сужение и оссифи-кация дисков; в поздней стадии болезни — оссификация передней и задней продольных связок (рис. 3, а, б). Позвоночник по форме напоминает бамбуковую палку. Определяется также артроз дугоотростчатых суставов позвонков с переходом в анкилоз. Поражение тазобедренных суставов характеризуется двусторонним кокситом с прогрессирующим сужением суставной щели, а в поздней стадии — протрузией головки бедра в полость малого таза.
Рис. 3. Болезнь Бехтерева: а, б — типичные изменения позвоночника; двусторонний сакроилеит; в — рентгенограмма таза; г — КТ таза; д — МРТ таза
Заболевание протекает в виде обострений и ремиссий с медленно прогрессирующей ригидностью позвоночника по восходящему типу. Полный анкилоз наступает через 15—20 лет.
Лечение направлено в основном на снятие болей и воспалительной реакции для уменьшения прогрессирования ограничения подвижности или развития деформации. Назначают нестероидные противовоспалительные препараты. При их неэффективности показан препарат сульфасалазин, оказывающий бактерицидное и противовоспалительное действие (по 2—3 мг 1 раз в день в течение нескольких месяцев). При высокой активности болезни рекомендуются ударные дозы метилпреднизолона (1—1,5 г внутривенно капельно один раз в день в течение 3 дней). При тяжелом течении болезни с лихорадкой и висцеритами применяют иммунодепрессивные средства (азатиоприн по 50-100 мг/сут, циклофосфамид по 50—100 мг/сут и т. д.).
ФТЛ: ультразвук, фонофорез гидрокортизона, парафинолечение, индуктотермия; методы рефлексотерапии эффективно снимают боль и оказывают противовоспалительное действие.
ЛФК необходимо проводить ежедневно по 2 раза в день, показана кинезотерапия. При отсутствии обострения назначают плавание в бассейне. ЛФК хорошо проводить при достижении расслабления мышц (в положении лежа, на специальных подвесах, в бассейне). Для предупреждения деформации позвоночника больной должен спать на ровной твердой постели с плоской подушкой. Важно ежегодное санаторно-курортное лечение радоновыми и сероводородными ваннами, грязевыми аппликациями.
Оперативному лечению подлежат больные с тяжелой формой заболевания, когда наступает анкилозирование крупных суставов (тазобедренных, коленных). В этом случае показано тотальное эндопротезирование обоих суставов.
Все больные с болезнью Бехтерева подлежат диспансерному наблюдению и лечению у ревматолога и ортопеда.
К спондилопатиям кроме болезни Бехтерева, относят синдром Рейтера и реактивные артриты, возникающие на фоне инфекции желудочно-кишечного тракта и мочеполовой системы (например, хламидиоза), воспалительных заболеваний кишечника (неспецифического язвенного колита, болезни Крона и болезни Уиппла), а также псориатический артрит.
В медицине различают несколько разновидностей артрита. Несмотря на чёткие симптомы и признаки, существуют пациенты с не совсем типичными проявлениями этой болезни. Часто у больных наблюдается воспалительный артрит на ранних стадиях, однако симптоматика более походит на заболевания ревматического характера. В таких случаях недуг диагностируют как недифференцированный артрит.
Что это такое, недифференцированный артрит?
Если у человека обнаруживают симптомы, свидетельствующие о наличии воспалительного артрита, который нельзя сопоставить ни с одним известным типом, тогда недуг определяют, как недифференцированный артрит. Если говорить по существу, то, в принципе, диагноз в таком случае остаётся не определённым.

В чём опасность неспецифического артрита?
Определяя неспецифический артрит, болезнь относят к отдельной группе. Собственно, сам артрит является аутоиммунным заболеванием. Болезнь прогрессирует, поражая ткани, главным образом – хрящи и суставы.
Коварство недуга состоит в том, что своевременно выявить его невозможно. По этой же причине нельзя назначить эффективное профилактическое лечение.

Неклассифицированный артрит в целом не проявляет себя симптомами, которые характерны для определённых видов воспаления суставов. Неизменным остаётся лишь тот факт, что недуг всегда имеет хронический характер, хотя с первого раза поставить диагноз практически не удаётся.
Проблемами лечения артрита занимаются множество специалистов по всей планете, ведь аутоиммунные заболевания влекут за собой необратимые процессы в организме. Вместе с этим стоит заметить, что обычно причиной ревматоидного артрита является как раз неспецифическое поражение суставов.
Особенности болезни
В нынешнее время могут определять артрит на его начальных стадиях. Но с какой интенсивностью будет прогрессировать недуг, предугадать не представляется возможным. По статистическим данным, приблизительно 40% пациентов с проявлениями неспецифической формы недуга в будущем ожидает ревматоидный артрит. Что касается остальной части больных, прогрессирование заболевания перерастает в совсем иные болезни. Иногда же наблюдается ремиссия.

Неклассифицированный артрит чаще поражает женскую половину человечества. Часто недуг начинает развиваться после родов. А если у женщины уже были больные суставы, то после рождения ребёнка дегенеративные процессы могут усилиться. Во многих случаях молодые мамы узнают о том, что у них имеется артрит только после того, как ребёнок появился на свет. Это происходит из-за того, что при беременности организм женщины ослаблен, и в нём начинают появляться воспалительные процессы, всё больше разрушающие соединительные ткани.
Причины появления недифференцированного типа артрита
Многие учёные предполагают, что не поддающийся определению артрит является ничем иным как первым признаком ревматического артрита. Тем не менее, реальных доказательств этому утверждению найдено не было.
Над вопросом, что является действительной причиной появления любой формы артрита, споры ведутся до нынешних пор. Тем временем, недуг поражает всё больше и больше людей по всему миру, наравне с онкологическими и сердечнососудистыми болезнями. Но что становится запуском дегенеративных процессов в организме, досконально не известно.
Среди причин, которые могут провоцировать нетипичный артрит, принято выделять следующие:
- генетическая предрасположенность;
- аллергические реакции организма;
- бывшие или настоящие вирусные инфекций;
- получение травмы.
Как проявляется болезнь?
Недифференцированный артрит можно назвать проявлением неспособности человеческого организма бороться с атакующими его болезнями. Собственно, иммунная система вырабатывает антитела, поражающие собственные клетки. На начальной стадии начинает страдать так называемая синовиальная оболочка, которую поражает воспаление. В дальнейшем процесс разрушения переходит на суставы, хрящевую и костную ткань.
Поскольку во всех тканях в здоровом организме присутствует нормальное кровообращение, то появившиеся разрушительные процессы проявляют себя агрессивно, вызывая у больного человека боль и воспалительные процессы. Как следствие поражается также нервная система, сосудистый тонус нарушается.
К симптомам недифференцированного артрита относятся:
- нарушения двигательных функций в поражённых местах;
- появление болевого синдрома;
- ярко выраженные покраснения на месте поражённых суставов;
- воспалительный процесс с повышением температуры тела.
Если человек обнаруживает у себя подобные признаки болезни, он должен незамедлительно обратиться за помощью к специалисту, который сможет провести обследование и назначить соответствующее лечение.
Диагностику артритов всех видов проводят, используя рентгенографию, ревматические пробы, магнитно-резонансную и компьютерную томографию, ультразвуковое исследование. Естественно, на анализ берётся кровь.
После того как будет установлен диагноз, пациенту предстоит пройти длительное лечение и реабилитация с терапевтическими процедурами.
Лечение недифференцированного артрита
Если у больных диагностируется первая стадия ревматоидного артрита, то начать лечение медикаментами стоит сразу же. На этой фазе приём соответствующих препаратов имеет исключительное значение в предотвращении дальнейших разрушающих суставы процессов. Как правило, пациентам предписывают противоревматические препараты (Метотрексат).
Эффективность лечения во многом зависит от наличия тех или иных симптомов, а также степени заболевания. В общий курс лечения входит приём нестероидных противовоспалительных средств. Также назначаются кортикостероиды, иммунодепрессанты, блокаторы кальциевых каналов и ингибиторы циклооксигеназы.
Больше об артрите смотрите здесь:
Не ленись! Плюсани в социалки!
Помимо дегенеративного дистрофического процесса — артроза, разрушающего хрящевую ткань, суставы также подвержены воспалительным патологиям. Все болезни суставом, связанные с воспалениями, объединяются в одну большую группу — артриты. Воспалительные заболевания, относящиеся к мягким тканям сустава, имеют более широкую классификацию.
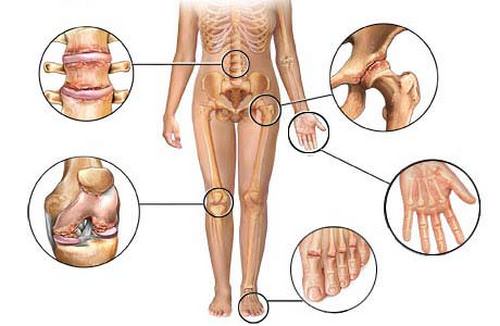
Артрит суставов: виды, причины, симптомы
Заболевания могут быть разными, но все их объединяют такие симптомы:
- Ломящая боль в суставах
- Затрудненное движение в пораженном сочленении
- Деформации самого сустава и близлежащих тканей
- Системное поражение всего организма
Между артрозом и артритом очень тонкая, порой неразличимая грань:
- Артроз также может сопровождаться воспалением, например, синовитом (воспалением синовиальной оболочки)
- Хронический артрит приводит к деформации сустава:
- образованию наростов
- искривлению конечности
Из-за этого артрозы и артриты часто рассматривают в медицине в одном разделе, а между самими заболеваниями ставится знак равенства. Тем не менее, это — разные заболевания.
Общность симптомов возникает только при смешанной форме болезни.
- Она редко бывает моно-артритом, за исключением тех случаев, когда развивается на почве травмы или оперативного вмешательства
- Чаще всего наблюдается полиартрит, постепенно поражающий все суставы
- Системные артриты могут вызывать серьезные осложнения:
- Болезни сердечно-сосудистой, нервной и дыхательной систем
- Образования на коже
- Изменения в крови
- Почечные заболевания
- Поражение органов зрения (конъюктивиты, склериты, кератопатию)
В зависимости от причины их вызвавшей, артриты бывают:
- ревматоидными
- реактивными
- подагрическими
- псориатическими
- инфекционными и др.
К артриту можно отнести также:
- сращение суставов (анкилоз), известное как болезнь Бехтерева
- костные шпоры (наросты)
- Унаследованные аутоиммунные нарушения
- Болезни внутренних органов и обмена веществ
- Инфекционные заболевания
- Дегенеративные процессы
- Травматические повреждения
- Частые переохлаждения
Почему на первом месте среди причин находятся именно аутоиммунные факторы?
Дело в том, что первичным (истинным) считается именно ревматоидный артрит. Все остальные типы можно отнести ко вторичным заболеваниям.
Исключение опять же составляет смешанная форма, когда артроз и артрит идут параллельно, и деформирующий процесс обостряется воспалениями:
Артрозный артрит можно считать первичным.
Рассмотрим некоторые распространенные типы артрита.
Это самое сложное и трудно излечиваемое заболевание с неизвестными до сих пор причинами:
Предположительно при ревматоидном артрите происходит инфекционное поражение иммунной системы, и то только у тех больных, у кого наследственная патологическая иммунная реакция
Толчком к ревматоидной болезни может быть переохлаждение, интоксикация, стресс и иные причина.
Ревматоидный артрит проявляется симптомами:
- Боль и отечность в суставах
- Гриппозное состояние с повышенной температурой, лейкоцитами и СОЭ в крови
- В поздних стадиях
- уплотнение околосуставных тканей
- поражение костей и хрящей
- деформации суставов
- нарушение двигательных функций
- дистрофия мышц и сухожилий
- потеря веса
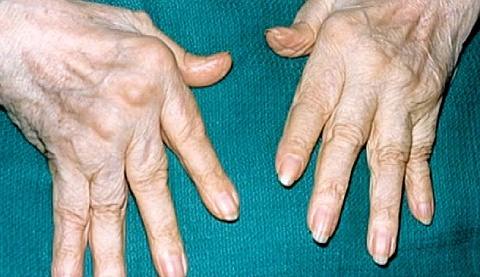
Заболевание начинается с симметричного поражения мелких суставов.
На фото — ревматоидное поражение кистей рук:
- Вначале проводится врачебная диагностика:
- Анализ крови общий и тест на наличие специфических антител (ревмапроба)
- Если в крови обнаружена инфекция, что проявляется в лихорадочном состоянии, врач выписывает антибактериальные препараты
- При наличии только суставных симптомов назначаются НПВС
- Очень эффективен плазмофорез
- Обычно лечение при ревматизме длительное:
- могут потребоваться базисные противоревматические препараты, которые может назначить только лечащий врач
- В подострой стадии проводят физиотерапевтическое лечение:
- электрофорез с медицинскими препаратами
- компрессы с димексидом
Ревматический больной должен также перестроить свою жизнь, включив в нее:
- лечебную физкультуру
- полноценное питание с содержащими кальций продуктами
- санаторно-курортное лечение
Лечить заболевание нужно у врача-ревматолога.
В медицине реактивный артрит рассматривается как серонегативный спондилоартрит.
Болезнь является реакцией на перенесенную инфекцию дыхательных путей, ЖКТ, урогенитальной области или паразитарную инфекцию, отчего и произошло название — реактивный артрит
Первые признаки появляются спустя примерно месяц после заболевания.
- Поражение крупных суставов и сухожилий конечностей и крестцово-подвздошного сочленения
- Поражение слизистых оболочек органов, что проявляется в конъюктивите, уретрите
- Поражение кожи и ногтей
- Симптомы перикардита, увеличенные лимфоузлы и другие системные проявления
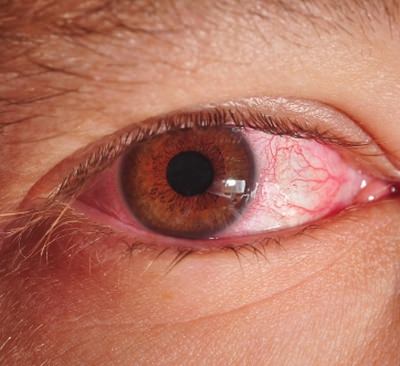
Одновременное поражение суставов, глаз, слизистых мочепроводящих путей, а, в некоторых случаях, и кожи называется синдромом Рейтера
На фото — клинические проявления синдрома Рейтера:
Диагностика заболевания сложная:
- Необходимо точное определение инфекции, вызвавшей реакцию — для этого проводятся:
- Общие анализы крови и мочи
- Биологические анализы: посев на хламидии, микоплазму, энтеробактерии :
- Врач определяет по симптомам болезни, какой анализ следует сдать
- Также нужно дифференцировать болезнь, исключив другой тип — инфекционный артрит, который может развиваться как отдаленное последствие таких болезней, как гонорея, сифилис, болезнь Лайма
Лечение проводится в основном антибактериальное:
По результатам биологического анализа подбирается нужный антибиотик.
Реактивный артрит, в особенности вызванный хламидиями, приходится очень долго лечить, в основном по причине сложности лечения самого хламидиоза.
Важное значение для недопущения таких типов артрита имеет профилактика:
- Обязательно долечивайте до конца нетипичные инфекции дыхательных путей
- Соблюдайте гигиену:
- мойте руки, овощи и фрукты перед едой
- Проводите антипаразитную профилактику, если в доме есть животные
- Не ешьте вяленные полусырые мясные и рыбные продукты
- Исключите случайные незащищенные сексуальные контакты
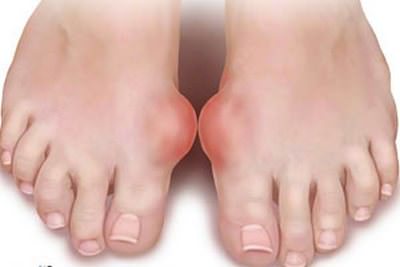
Причина болезни лежит в повышенной концентрации в крови мочевой кислоты, что приводит к отложению кристаллов уратов в тканях, в том числе и суставных, и образованию тофусов — подагрических узлов
На фото — ступни ног больного подагрой:
Привести к подагре могут:
- Почечная недостаточность
- Некоторые виды диабета
- Злоупотребление красным мясом и алкоголем
- Наследственная расположенность
На первой стадии — бессимптомное течение.
На последующих наблюдается такая картина:
- обострения артрита с высокой температурой, болью и покраснением в области сустава
- чередование обострений с периодами ремиссии
- образование односторонних тофусных узлов
- осложнения в виде пиелонефрита, нефросклероза и других болезней почек
Основные диагностические критерии:
- Высокий уровень мочевой кислоты в крови
- Наличие кристаллов уратов в синовиальной жидкости других тканях
- Болевые припухания суставов (очень часто в области большого пальца стопы)
Лечение, в основном, противоспалительное. Основной препарат при подагре — колхицин, но уместны и другие противовоспалительные средства:
- Индометацин, напроксен, фенилбутазон и др.
Важное значение при подагре имеет диета, ограничивающая употребление:
- Пуринов, содержащихся в мясе и рыбе
- Углеводов (их много в мучных и сладких продуктах)
Часто непонятно, у какого врача нужно лечить артрит, если он вызван совсем другим заболеваниям.
Запомните важное правило:
Любое воспалительное заболевание сустава, проявляющееся болью, нужно лечить у врача-ревматолога
Первый прием и диагностика должны быть именно у этого врача. Дальнейшее же лечение может проводиться при участии других специалистов.
- Артрозный артрит в стадии ограничения подвижности может наблюдаться и лечиться у врача ортопеда
- Артрит, возникший на почве травмы — у травматолога-ортопеда
- Все случаи артрита, требующие оперативного вмешательства — у хирурга-ортопеда
Видео: Реактивный артрит:





(63 оценок, среднее: 4,80 из 5)
Читайте также:


