Лечение склеродермии очаговой вобэнзимом
Очаговая склеродермия распространена главным образом среди женщин. Так, более 75 % пациентов, у которых наблюдалось данное заболевание, являются женщинами в возрасте от 40 до 55 лет. Является менее агрессивной формой склеродермии и поддается лечению легче, чем системная форма заболевания, при которой затрагиваются не только области кожного покрова, но и некоторые внутренние органы пациента. Что такое склеродермия очаговая? Лечение заболевания должно проходить под наблюдением врача.
Причины слкродермии
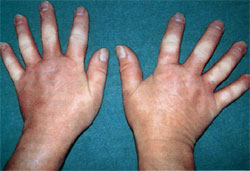
Склеродермия очаговая: причины
Сказать на сто процентов точно, что именно приводит к образованию белых пятен на коже, медицина на сегодняшний день не может. Белые пятна сами по себе являются следствием неправильной воспроизводства коллагена. И представляется, что именно причины нарушения синтеза коллагена являются причиной развития склеродермии. К таким причинам относятся:
- воспроизводство в организме антител вследствие нарушения иммунной системы, вызывающих отторжение клеток кожного покрова
- возникновения различных, доброкачественных и онкологических вредных образований
- патологическое развитие тканей соединения
- наследственная предрасположенность
- занесенные в организм вирусы и инфекционные заболевания
- гормональные нарушения, в том числе и в период беременности
- ультрафиолетовые лучи
- нервозность, предрасположенность к стрессам
- травмы головного мозга
Очаговой склеродермии свойственен избыточный синтез коллагена, который очень быстро накапливается в верхних слоях кожного покрова. Это вызывает шелушение, огрубения данного участка кожи вследствие их уплотнения.
Виды склеродермии
Полный перечень разновидностей данного заболевания до сих пор не установлен. Однако существует ряд клинически освидетельствованных разновидностей, которые по тем или иным характеристикам отличаются друг от друга. На сегодняшний день выделяют несколько типов заболевания.
Бляшечная склеродермия, которая в свою очередь подразделяется на следующие подтипы:
- индуративно-атрофическая
- поверхностная, сиреневого цвета
- глубокая
- буллезная
- генерализованная
Линейная склеродермия, в которой выделяют следующие типы:
- лентообразная
- полосовидная
- следы удара сабли
Кроме того, существуют такие виды склеродермии, как:
- Белые пятна. Данный вид также называют белым лишаем
- Атрофодермия идеопатическая
- Гемиатрофия
Основными отличительными чертами являются форма пятна, оттенок, плотность образования и т.д.
Признаки склеродермии
Наиболее часто встречающейся формой очаговой склеродермии является бляшечный тип. При этом типе на коже пациента появляется несколько незначительных и в основном локализованных в одной области (руки, ноги, шея и т.д.) пятен. В зависимости от стадии развития они имеют следующее внешнее выражение:
- ранняя стадия – плоское пятно на поверхности кожи
- средняя стадия – выпуклая и выделяющая на поверхности кожи бляшка
- поздняя стадия развития – атрофированный участок кожи
Развитие заболевания начинается с появления нескольких пятен четкого темно-розоватого оттенка. По истечению от одного до трех суток в центре каждого пятна начинает развиваться белковое образование, размером с небольшую точку, соответственно белого цвета.
После этого может наблюдаться расширение каемки розового пятна. От интенсивности увеличения данного образования можно судить о том, как быстро и агрессивно развивается заболевание.
В целом, пятно имеет следующую характеристику:
- теряется узор кожного покрова
- на данном участке выпадает волосяной покров
- перестает выделят подкожный жир и пот
- данный участок кожи нельзя сложить пальцами
В таком состоянии пятно может находиться неопределенно долгое время. В клинических случаях такое проявление наблюдалось от одной недели до трех месяцев. По истечению указанного срока наступает полная атрофия кожи в пораженной области.
Переход очаговой формы склеродермии в системную
В мире медицины до сих пор не сложилось единое мнение по поводу перерастания очаговой склеродермии в системную форму заболевания.
Некоторые специалисты предполагают, что это различные заболевания, имеющие лишь общую причину. Другие заявляют, что это различные стадии одного и того же заболевания. Третьи считают, что эти два заболевания абсолютно не взаимосвязанные.
Однако, как показывает практика, более чем у половины пациентов наблюдалось, что очаговая, ограниченная форма склеродермии переросла в системную. Такому скачку в развитии заболевания могут способствовать следующие факторы:
- появление пятна в возрасте до 20 лет или после 50
- бляшечная форма или линейный подтип чаще всего развиваются до системной склеродермии
- повышение циркуляции в лимфоузлах
- повышенный уровень антител, отторгающих лимфоциты
- отсутствие иммунитета на клеточном уровне
Таким образом, развитие заболевания и возникновение осложнений происходит на клеточном уровне. По этой причине заниматься самостоятельным диагностированием, а тем более самолечением, не рекомендуется.
Методы выявления склеродермии
Основной сложностью в диагностировании является схожесть внешних признаков заболевания с целым рядом патологий. По этой причине при осмотре и обследовании врачи проводят дифференциацию склеродермии в отношении следующих заболеваний:
- витилиго или же нехватка меланина
- лепра, только не обозначенные признаками формы
- крауроз
- невус келлоидноподобный
- синдром Шульмана
- базальноклеточная форма рака
- псориаз
Лишь после проведения дифференциации пациенту назначают следующие анализы:
- биопсия кожного покрова
- тест на реакцию по системе Вассермана
- общая биохимия крови пациента
- анализ крови
- иммунограмма
Самым эффективным способом выявления очаговой склеродермии является биопсия. Именно данный метод анализа признан в качестве золотого стандарта в медицине и позволяет установить заболевание с точностью до 100 %.
Лечение очаговой склеродермии
При лечении данного заболевания основным условием является комплексность. К тому же излечение занимает долгое время. В целом, таких комплексных курсов лечения должно быть не меньше 6. Курсы необходимо проходить с интервалом один или два месяца.
Если развитие заболевания затормаживается в результате проведения нескольких курсов, то интервал можно продлить до 4 месяцев. А для устранения остаточных признаков склеродермии и в целях профилактики курсы лечения необходимо проходить раз в полгода как минимум.
Когда болезнь развивается активно, в лечении применяются следующие препараты:
- пенициллиновые антибиотики, такие как Амоксициллин, Оксациллин и т.д.
- противогистаминные препараты: Тавегил, Пипольфен
- для торможения процесса образования коллагена: Лидаза, Лонгидаза, Алоэ, Экстракт плаценты
- кальция антагонисты: Верапамил, Коринфар и т.д.
- сосудистые препараты: Милдронат, Никотиновая кислота, Компламин и т.д.
Для лечения лихена склероатрофического используются витамины F и E в составе различных кремов. Такими средствами являются Ретинол, Солкосерил и т.д. При малых очагах заражения возможно лечение лишь фонофорезами, такими как Ронидаза, Трепсин.
Основным методом местного лечения является физиотерапия с применением различных мазей, таких как:
- Гепароид
- Троксевазин
- Унитиол
- Ронидаза и многие другие
При применении электрофореза или фонофореза используется крем Лидаза. В качестве аппликатора применяется Ронидаза, порошок которого насыпается на замоченную в физрастворе медицинскую салфетку.
Помимо физиотерапии при лечении очаговой склеродермии врачи рекомендуют следующие процедуры:
- магнитная терапия
- ультрафонофорез
- лазерная терапия
- вакуумная декомпрессия
Завершающим этапом лечения могут стать специальные ванны, в которых разбавлены сероводород или радон. К тому же рекомендован массаж зараженных участков тела пациента.
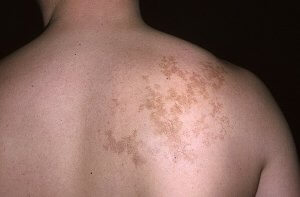
Лечение очаговой склеродермии
Чтобы не нагружать организм воздействием большого количества лекарственных препаратов, врачи рекомендуют комплексные средства. Одним из таких средств является Вобэнзим. Препарат выпускается в виде таблеток и мазей. Также лекарства из ряда системных полиэнзимов обладают свойством комплексного воздействия на очаги склеродермии на теле.
Наиболее современным методом лечения данной болезни кожи является так называемая кислородная терапия. Суть терапии заключается в искусственном насыщении тканей в пораженных участках кислородом. Такое воздействие активизирует окислительные процессы на клеточном уровне, улучшает в клетках метаболизм. Это способствует скорейшей циркуляции крови на микроскопическом уровне, благодаря чему ускоряется восстановление зараженных тканей. На сегодняшний день, данный метод признан одним из наиболее эффективных.
Однако при чрезмерно быстром развитии очагов заражения необходимо принимать более радикальные меры. В таком лечении применяются препараты, содержащие декстран. Такие препараты имеют достаточно сильно выраженный побочный эффект, так что в остальных случаях от их применения лучше отказаться.
Возможные осложнения и опасность заболевания
При правильном и эффективном лечении очаговая склеродермия никак не угрожает жизнью и здоровью человека. Последствием лечения может стать лишь образование косметического недостатка, который потом можно устранить методами пластической коррекции внешности.
Но если запустить болезнь и не обратить на нее должного внимания, то возможны следующие осложнения:
- образования участка на коже выраженного темного цвета
- образование клеток в сосудах
- развитие синдрома Рейно, выражающийся в нарушении циркуляции крови в клетках
- отложения солевых образований под кожей
- полностью покрыть отдельные области кожи (руку, ногу и т.д.)
- развитие в системную форму склеродермии
Каждое из указанных осложнений сопряжено множеством нежелательных симптомов для человека. Так, при синдроме Рейно человек попросту будет неспособен, даже кратковременно находится на холоде, так как конечности быстро немеют, и появляется боль в кончиках пальцев. А покрытие большой области кожи склеродермией вызывает проблемы с потоотделением, а соответственно и с терморегуляцией организма. По этой причине при первых же симптомах необходимо обратиться к дерматологу и начать немедленное лечение.
Группа риска
Как уже говорилось, очаговой форме склеродермии больше всего подвержены представительницы женского пола. Но это не исключает развитие заболевания у мужчин. Исследования показали, какие общие характеристики чаще всего наблюдались в клинических случаях. Таким образом, в зоне риска находятся следующие категории людей:
- люди с темным оттенком кожи и чернокожие
- пациенты, уже лечащиеся от кожных заболеваний иного характера
- родственники людей, у которых имеется одна из форм склеродермии
- лица, вынужденные постоянно работать на холоде
- рабочие, испытывающие большие физические нагрузки
- те, кто часто питаются замороженной едой без разогревания
- работники предприятий химического производства
Таким образом, очень широкий спектр населения находится под угрозой развития очаговой склеродермии.
Народная медицина
Разумеется, народная медицина уже разработала множество рецептов средств, которые помогают в лечении склеродермии. Но заниматься самолечением стоит лишь проверенными методами и только после обследования у специалиста. В основном, известные ныне средства народной медицины служат лишь дополнением к основному, профессиональному лечению. К таким средствам можно отнести:
- компресс при использовании сока алоэ
- раствор сухой полыни, сока полыни и вазелина, смешанный с жиром свиньи в соотношении один к пяти, также для компресса
- мазь с содержанием эстрагона в разбавке с жиром нутрии также в соотношении один к пяти
- отвары зверобоя и других лекарственных растений для внутреннего приема
Для того, чтобы смешат мазь эстрагона с жиром нутрии, жир необходимо растопить в водяной бане, а для смешения весь состав нужно протомить при низкой температуре около 35-40 градусов в течение 6 часов.
Заболевание у детей
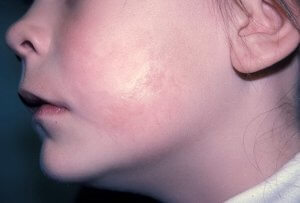
Склеродермия у детей
Детское заболевание очаговой склеродермии носит наименование ювенальной. Дети очень редко страдают от данного недуга, но даже если заражаются, то только линейной или бляшечной формой склеродермии. При этом линейной форме подвержены в основном мальчики, а бляшечной, соответственно, девочки.
У детей склеродермия растет очень быстро, однако не поражает внутренние органы. Но это не значит, что болезнь не перерастет в системную форму и не вызовет никаких осложнений. По этой причине при обнаружении у детей симптомов ювенальной склеродермии нужно срочная медицинская помощь.
Беременные пациентки
В отличии от системной формы заболевания, очаговая склеродермия не влияет на состояние плода и на течение беременности. Но все же не стоит запускать болезнь. Общее ухудшение состояния здоровья матери может вызвать нежелательные осложнения. Стоит бить тревогу, когда у матери наблюдаются ускоренное сердцебиение, неправильная работа почек или респираторных органов.
К возможным осложнениям у беременных можно отнести:
- недостаточный рост плода
- высокое давление в матке
- преждевременные роды
По этой причине к лечению нужно подходить осторожно, не перегибая с сильнодействующими препаратами, но в то же время не давая болезни развиться. Наблюдение специалиста считается обязательным.
Профилактика
Специалисты до сих пор не пришли к единому мнению о причинах развития заболевания. По этой причине рекомендуется придерживаться комплексных профилактических мер, которые помогают при любых аутоиммунных заболеваниях. Так:
- нужно реже находиться на холоде и по возможности избегать этого вообще
- избавиться от вредных привычек, особенно от частого употребления кофе
- избегать нервных расстройств и стрессов
- защищаться от солнечных лучей и по возможности меньше допускать контакта кожи с прямыми лучами
- меньше нагружать организм физически и больше отдыхать
И даже при отсутствии явных симптомов лучше провериться у дерматолога и перестраховаться от нежелательных последствий.
Заметили ошибку? Выделите ее и нажмите Ctrl+Enter, чтобы сообщить нам.
За последнее десятилетие существенно расширились представления о системных заболеваниях соединительной ткани, среди которых второе место по частоте занимает склеродермия.
За последнее десятилетие существенно расширились представления о системных заболеваниях соединительной ткани, среди которых второе место по частоте занимает склеродермия. Заболевание характеризуется системным прогрессирующим поражением соединительной ткани с преобладанием фиброзно-склеротических и сосудистых изменений по типу облитерирующего эндартериита с распространенными вазоспастическими расстройствами [7, 12].
Несмотря на отсутствие официальных статистических данных, можно утверждать, что больных с таким аутоиммунным заболеванием, как очаговая склеродермия, становится все больше и протекает это заболевание агрессивнее [15]. Возможно, это связано с несоблюдением норм диспансеризации и сроков лечения [11].
ОСД, так же как и ССД, чаще болеют лица женского пола, например, девочки болеют чаще мальчиков более чем в 3 раза, а женщины в возрасте 40–55 лет составляют 75% больных склеродермией [21]. Заболевание может возникать в любом возрасте, даже у новорожденных, начинаясь обычно без каких-либо субъективных ощущений и нарушения общего состояния. В связи с тенденцией растущего организма к распространению патологии, к выраженным сосудистым реакциям у детей это заболевание часто имеет склонность к обширному поражению, хотя в ранние сроки может проявляться единичными очагами.
Патогенез склеродермии связывают главным образом с гипотезами обменных, сосудистых и иммунных нарушений. На возникновение ОСД влияют также нарушения вегетативной нервной системы и нейроэндокринные расстройства. Принято рассматривать ограниченную склеродермию как своеобразное аутоиммунное заболевание, в основе которого лежат аутоиммунные и воспалительные реакции на различные антигены. В. А. Владимирцев и соавт. (1982) считают, что повышенный уровень коллагеновых белков, являясь источником активной антигенной стимуляции, создает фон, на котором при генетической предрасположенности реализуются аутоиммунные реакции. Возникающий порочный круг взаимовлияния лимфоидных и коллагенсинтезирующих клеток ведет к прогрессированию фиброзного процесса [6]. Установленные нарушения гуморального и клеточного иммунитета у больных склеродермией чаще регистрировались у женщин. Клеточный иммунитет у женщин, в отличие от его гуморального звена, менее активен по сравнению с мужским. Снижение клеточного иммунитета, особенно его супрессорного звена, при повышении активности гуморального иммунитета приводит к тому, что у женщин гораздо чаще, чем у мужчин, развивается аутоиммунный процесс. Прослеживается связь склеродермии с беременностью и менопаузой [21]. В последние годы появились исследования об участии эстрогенов и прогестерона, а также некоторых других гормонов в реакциях синтеза коллагена и других компонентов соединительной ткани. Особое патогенетическое значение при склеродермии придают изменениям микроциркуляции, которые наиболее выражены в период менопаузы. В их основе лежат поражения преимущественно стенок мелких артерий, артериол и капилляров, пролиферация и деструкция эндотелия, гиперплазия интимы [3, 5, 12, 16, 20]. До сих пор обсуждается вопрос о роли наследственности в развитии ОСД. По данным Furst A. (2004) коренные индейцы штата Оклахома в 8 раз чаще болеют склеродермией, чем другие жители Соединенных Штатов. Также более подвержены данной болезни чернокожие люди, они чаще заболевают в детском возрасте и имеют более распространенный процесс по сравнению с белокожими. Однако исследования, проведенные тем же автором, установили, что всего 6% близнецов одновременно болеют склеродермией, и это недостаточно высокий процент заболеваемости среди близнецов, чтобы утверждать чисто генетическую этиологию болезни.
Противоречия данных литературы, вероятно, обусловлены тем, что характер и выраженность иммунологических, эндокринных и обменных сдвигов в значительной степени зависят от течения заболевания в целом и от степени поражения индивидуально [8].
До настоящего времени многие исследователи продолжают поддерживать инфекционную теорию возникновения склеродермии. Развитие склеродермии может быть связано с перенесением таких заболеваний, как грипп, ангина, скарлатина, пневмония. Отдельные авторы рассматривают распространенную склеродермию как позднее проявление боррелиоза (син.: иксодовый клещевой боррелиоз, Лайма болезнь), что подтверждается определением у некоторых больных (особенно бляшечной и склероатрофическими формами) высокого титра иммуноглобулиновых антител к боррелиям Бургдорфера и поразительно быстрым улучшением после лечения заболевания пенициллином. S. Вucher, основываясь на результатах иммунологических исследований и обнаруженных в замороженных биоптатах спирохетоподобных структур, посчитал это подтверждением спирохетной теории возникновения склеродермии [9, 18]. Проведенные наблюдения установили различные кожные проявления Лайм-боррелиоза: бляшечная форма склеродермии (98%), атрофодермия Пазини–Пьерини (80%), анетодермия и хронический атрофический акродерматит (100%) и редко — склероатрофический лихен [4, 9, 16, 18].
В противовес приведенным данным многие исследователи склонны расценивать случаи ограниченной склеродермии с большим титром антител к боррелиям и выявление спирохет — как боррелиоз, протекающий под маской ограниченной склеродермии, а склерозирование кожи — как псевдосклеротические изменения, но ни в коем случае не как проявления истинной склеродермии. По мнению Н. С. Потекаева и соавт. (2006), патогенетическая связь ОСД с болезнью Лайма, также как и атрофодермии Пазини–Перини, синдрома Перри–Ромберга лишь предполагается [17]. Для подтверждения наличия болезни Лайма у больного со склеродермическими очагами целесообразно определение специфических антител в сыворотках больных методами непрямой реакции иммунофлюоресценции (НРИФ), полимеразной цепной реакции (ПЦР), а также выявление боррелий в биоптатах кожи из очагов поражения методом серебрения [9, 18].
Несмотря на разнообразие теорий возникновения ОСД, ни одна из них не раскрывает инициальную причину и взаимодействие факторов патогенеза склеродермического процесса. Наиболее интересными представляются исследования некоторых показателей кальциевого обмена, проведенных Болотной Л. А. и соавт. (2004). Авторы на основании полученных результатов сделали вывод, что изменения кальция и магния, выявленные на всех этапах ОСД, имеют патогенетическое значение. Степень этих расстройств находится в прямой зависимости от активности, формы и длительности дерматоза. Дефект функций клеточных мембран может обуславливать накопление кальция в разных клетках больных ОСД и усиливать синтетическую активность фибробластов, сужение сосудов микроциркуляторного русла, стимуляцию лимфоцитов. Гипомагниемия, выявленная у данных больных, способствует дестабилизации клеточных мембран и может быть одной из причин накопления кальция в эритроцитах, а также обуславливать нарушение функции ряда ферментов [4].
Единой общепринятой классификации ОСД не существует, на наш взгляд, более приемлема классификация С. И. Довжанского (1979), в которой наиболее полно представлены все клинические формы ОСД:
Более редкой разновидностью ограниченной склеродермии является полосовидная (линейная), наблюдаемая обычно у детей. Отличие от бляшечной склеродермии заключается только в очертаниях очагов — они имеют вид полос и располагаются обычно на конечностях и по саггитальной линии на лбу (напоминают рубец от удара саблей).
Другая разновидность склеродермии — лихен склероатрофический (склеродермия каплевидная, болезнь белых пятен, лишай белый Цумбуша). Предполагают, что он может являться атрофической формой красного плоского лишая, или крауроза; не исключается самостоятельность дерматоза. Однако часто наблюдается сочетание бляшечной склеродермии и склероатрофического лихена, что говорит о единстве этих клинических форм. Высыпания при склероатрофическом лихене представлены мелкими рассеянными или сгруппированными белесоватыми пятнами, иногда с ливидным оттенком, размерами 0,5–1,5 см, чаще локализующиеся на коже туловища и шее, а также на любом участке кожного покрова. Нередко заболевание развивается у девочек и молодых женщин в области половых органов. Встречаются распространенные формы склероатрофического лихена и атипичные варианты; буллезная и телеангиоэктатическая [2, 10, 19]. Для буллезной формы характерно образование пузырей с плотной покрышкой и серозным содержимом. Пузыри могут вскрываться, обнажая эрозии, или ссыхаться в плотную серозную корку. Пузыри свидетельствуют о прогрессировании атрофического процесса, и если на их месте впоследствии образуются эрозии и язвы, процесс трудно поддается терапии. При телеангиоэктатической форме на участках белесоватой атрофии кожи образуются телеангиоэктазии [12].
Склероатрофический лихен вульвы (САЛВ) считается редким заболеванием, однако у детей заболевание встречается не столь редко, как это следует из данных зарубежной литературы. Большинство детей (70%) заболевает в возрасте до 10–11 лет, т. е. до начала пубертатного периода. САЛВ считается заболеванием с неизвестной этиологией и патогенезом, некоторые авторы отмечают участие гормонального фактора в его патогенезе. В частности, Е. А. Бурова (1989) указывает на ведущую роль дисгормональных нарушений в системе гипофиз — надпочечники — яичники. Клиническая картина САЛВ представлена образованием небольших склероатрофических очагов беловато-сероватого цвета, иногда с перламутровым оттенком, блеском, точечными углублениями, фолликулярным кератозом, сиреневым краем. Атрофические изменения наиболее выражены при локализации в области вульвы. Для девочек с САЛВ в связи с низким уровнем эстрогенов характерны более поздние сроки полового созревания, менструальная дисфункция [2, 5, 10, 19].
Атрофодермия Пазини–Пьерини характеризуется немногочисленными пятнами, которые располагаются преимущественно на спине и имеют, как правило, большие размеры (до 10 см и более) и часто неправильные очертания. Заболевание является как бы переходной формой между бляшечной склеродермией и атрофией кожи. Эта разновидность обычно наблюдается у молодых женщин. Высыпания — в виде синевато-фиолетовых пятен с гладким, слегка западающим центром, но без феномена проваливания пальца или грыжевидного выпячивания. Иногда вокруг пятна видно сиреневое кольцо. Характерным признаком этой формы ОСД является длительное отсутствие уплотнения в начале заболевания. В ряде случаев отчетливо выражена пигментация. Одновременно с клиническими проявлениями атрофодермии Пазини–Пьерини могут наблюдаться типичные проявления ОСД [2, 10, 19]. Хотя высказывается мнение, что атрофодермия является самостоятельным заболеванием, все же, по-видимому, правильнее рассматривать ее как клиническую разновидность ОСД, тем более что в ряде случаев атрофия и гиперпигментация предшествуют развитию склероза, который все же появляется на бляшках атрофодермии лишь через несколько лет. Отличие идиопатической атрофодермии от бляшечной склеродермии состоит в том, что при атрофодермии поражается главным образом кожа туловища, а не лица и конечностей, а сам процесс развивается длительно (в течение нескольких лет), очаги поражения представляют собой бляшки почти без уплотнения, синевато-коричневого цвета без лилового кольца по периферии. Полного регресса атрофодермии не наблюдается, в то время как очаг бляшечной склеродермии может исчезнуть полностью (при вовремя начатом лечении) или после него остается легкая атрофия или стойкая пигментация [2, 10, 19].
Одним из редких проявлений склеродермии является гемиатрофия лица Парри–Ромберга — заболевание, характеризующееся прогрессирующей атрофией только одной половины лица, проявляющееся дистрофическими изменениями кожи и подкожной клетчатки, в меньшей степени — мышц и лицевого скелета. Общее состояние больных, как правило, остается удовлетворительным, главной жалобой является косметический дефект в области лица. По данным литературы, среди больных преобладают женщины. В большинстве наблюдений заболевание развивается в возрасте от 3 до 17 лет. Одинаково часто отмечается левосторонняя и правосторонняя локализация процесса. Как правило, заболевание имеет длительное, хроническое течение. Активная стадия длится в основном до 20 лет, в некоторых наблюдениях — до 40 лет. Первыми признаками заболевания являются локальные изменения кожи лица, которая вскоре приобретает желтоватый или синюшный оттенок. Постепенно развивается уплотнение кожи в очагах. В дальнейшем в местах уплотнения кожа атрофируется; с течением времени атрофические изменения прогрессируют с вовлечением в процесс подкожной жировой клетчатки и мышц лица. Наиболее выраженными и частыми признаками поражения кожи являются резкое ее истончение, морщинистость, гиперпигментация диффузного или очагового характера. В атрофированных участках кожи отсутствует рост волос. У больных страдает не только кожа, но и подлежащие мягкие ткани, что, как правило, приводит к грубейшей деформации лица в виде значительной асимметрии его правой и левой половины, наиболее выраженной при дебюте заболевания в раннем детском возрасте. Костные структуры тоже поражаются, если гемиатрофия возникает до окончания их роста. У части больных наблюдается атрофия половины языка. Имеются клинические наблюдения развития прогрессирующей гемиатрофии лица как проявление терминальной стадии у больных с агрессивным течением полосовидной склеродермии на лице. В литературе приводятся данные о результатах обследования больных склеродермией, у 16,7% из которых в последующем развилась лицевая гемиатрофия. Такие случаи дают основание предполагать, что гемиатрофия Ромберга является неблагоприятным вариантом течения ОСД [1].
Диагностика ограниченной склеродермии может представлять определенные трудности, особенно в начальной стадии заболевания. Дифференциальный диагноз ОСД проводят с витилиго, краурозом, недифференцированной формой лепры, синдромом Шульмана.
В начале развития бляшечной склеродермии, когда уплотнение еще не выражено и имеется только обесцвеченное пятно, процесс может напоминать витилиго или депигментированное пятно при недифференцированной лепре. При витилиго пятна имеют более четкую границу, которая хорошо видна при наличии гиперпигментированной зоны. Поверхность пятен гладкая, без признаков атрофии и шелушения. Пятна витилиго сохраняются довольно длительно без уплотнения.
При недифференцированной лепре изменения на коже характеризуются пятнистыми высыпаниями. Последние могут быть эритематозными, различных оттенков (от розового до синюшного) и гипопигментированными. В области пятен болевая, тактильная и температурная чувствительность снижена.
Труднее дифференцировать линейную склеродермию от линейно расположенного келлоидоподобного невуса. Отличительным признаком может служить обнаружение келлоидоподобного невуса в первые месяцы жизни и его длительное существование без выраженных изменений на протяжении многих лет.
Крауроз вульвы может в известной мере напоминать склеродермию, в частности склероатрофический лихен, поскольку при этом заболевании поверхность пораженных участков сухая, блестящая, плотная. Однако при краурозе вульвы имеются интенсивный зуд и телеангиоэктазии. В дальнейшем развиваются атрофия малых и больших половых губ, лейкоплакия и, нередко, рак. Крауроз полового члена проявляется в виде хронической атрофии и сморщивания головки полового члена и внутреннего листка крайней плоти, тогда как склеротические изменения крайней плоти и головки полового члена вызывают фимоз и сужение отверстия мочеиспускательного канала. В противоположность краурозу вульвы, при поражениях полового члена зуд отсутствует и болезнь не осложняется раком.
Синдром Шульмана (син.: эозинофильный фасциит, диффузный фасциит с гипергаммаглобулинемией и эозинофилией). Под этим заболеванием понимают диффузное склеродермоподобное уплотнение кожи, утолщение мышечной фасции, инфильтрацию ее эозинофилами, лимфоцитами и плазматическими клетками. Очаги локализуются чаще на конечностях и приводят к сгибательным контрактурам. Дифференциальными признаками, характерными для синдрома Шульмана, служат отсутствие фиолетового венчика вокруг очага уплотнения и атрофии кожи, а также наличие болевого синдрома и эозинофилия в периферической крови [2, 10, 19].
При локализации очага склеродермии на лице нужно помнить о такой редкой разновидности опухоли, как склеродермоподобная форма базалиомы, при которой патогномоничный для базалиомы узелок медленно увеличивается в размерах, трансформируется в плотную, слегка возвышающуюся над поверхностью кожи бляшку цвета слоновой кости с восковидным блеском, в центральной части которой видны телеангиоэктазии. Границы очага резкие, очертания округлые или неправильные, размеры от 1 до 3 см и более. Эта форма представляет трудность для диагностики, если игнорировать имеющиеся по периферии очага узелки, патогномоничные для базалиомы.
Лечение. Терапия ОСД должна быть многокурсовой и многокомпонентной. При активном процессе количество курсов должно быть не менее 6, с интервалом 1–2 месяца; если процесс стабилизировался, интервал между курсовым лечением увеличивается до 4 месяцев; при остаточных клинических проявлениях и в целях профилактики проводится терапия 2–3 раза в год препаратами, улучшающими микроциркуляцию.
При активном процессе в лечение ОСД следует включать следующие группы препаратов:
При единичных очагах поражения можно ограничиться назначением витамина В12 в свечах и фонофореза с Лидазой, Ронидазой, трипсином, хемотрипсином (№ 7–10). Местное лечение ОСД должно состоять из аппликаций наружных средств и физиотерапии. В топической терапии ОСД обычно используются следующие мази: Гепариновая, Гепароид, Троксовазиновая, Бутадионовая, Теониколовая. Препаратами выбора топической терапии являются Димексид, Унитиол, Ронидаза, трипсин, химотрипсин, Лидаза, которые могут применяться в виде аппликаций или вводиться в очаги поражения с помощью электро- и фонофореза. Ронидазу применяют наружно, нанося ее порошок (0,5–1,0 г) на смоченную физиологическим раствором салфетку. Накладывают салфетку на очаг поражения, фиксируя бинтом в течение полусуток. Курс аппликаций продолжают 2–3 нед. Рекомендуется назначать ультрафонофорез Купренила и Гидрокортизона на очаги поражения. При ОСД применяют также магнитотерапию, вакуум-декомпрессию, низкоинтенсивную лазеротерапию. В конце курса терапии можно присоединить массаж очагов поражения. При спаде активности процесса — сероводородные и родоновые ванны [10, 19, 20].
В последние годы широкое применение при лечении различной патологии получила гипербарическая оксигенация (ГБО), способствующая более интенсивному обогащению тканей кислородом, который при повышенном давлении может оказывать также противомикробное действие, особенно в отношении анаэробных микроорганизмов. ГБО увеличивает метаболическую активность митохондрий и их способность к регенерации, нормализует окисление липидов, повышает уровень утилизации кислорода тканями в связи с активацией аэробных процессов в очагах поражения, улучшает микроциркуляцию. На целесообразность использования ГБО при склеродермии указывают ряд авторов [3, 13].
Многие авторы рекомендуют плазмозамещающие препараты декстрана (Декстран, Реомакродекс) [3, 10, 16]. Однако, на наш взгляд, к такой терапии следует прибегать при распространенных, быстропрогрессирующих формах ОСД.
Нами не отмечено значительного эффекта от лечения гормонами, анаболиками и препаратами хинолинового ряда.
В заключение хочется подчеркнуть, что к лечению больных ОСД нужно подходить индивидуально в зависимости от стадии процесса, распространенности, наличия сопутствующих заболеваний. Необходимо объяснить больному целесообразность длительной терапии, тщательного обследования и профилактического лечения.
Читайте также:


