Дегенеративное мышечное заболевание что это такое
1. Этиология 2. Патогенез 3. Клинические проявления 4. Б. Паркинсона 5. Деменция Альцгеймера 6. Хорея Гентингтона 7. Атаксия Фридрейха 8. Боковой амиотрофический склероз 9. Диагностика 10. Лечение
Заболевания головного мозга становятся эпидемией в наше время. Ритмы жизни, демографическое постарение населения, экология и особенности образа жизни обуславливают огромное количество болезней нервной системы. Одни из них острые и развиваются стремительно. Течение других – растянуто на годы. Ученые выделяют группу заболеваний, прогрессирование которых очень медленное – в течение многих десятилетий. Однако предотвратить при этом неизбежный процесс гибели нейронов головного мозга невозможно. Такие заболевания называют нейродегенеративными.

Нейродегенеративные процессы встречаются при следующих заболеваниях:
Этиология
Первопричины большинства нейродегенеративных заболеваний до сих пор неизвестны. Это в первую очередь затрудняет лечение патологии. Считается, что гибель нейронов головного и спинного мозга происходит из-за генетических поломок, которые могут быть переданы по наследству или быть приобретены в течение жизни. При этом наследственные факторы предрасположенности к развитию нейродегенеративных заболеваний совсем не обязательное условие развития гибели нейронов. Количество пациентов, имеющих отягощение наследственного анамнеза, не превышает 3%.

Провоцируют нейродегенеративные процессы:
- инфекции;
- травмы головы;
- стрессовые ситуации;
- дисциркуляторные процессы головного мозга;
- гормональные нарушения;
- патология иммунной системы.
При нейродегенеративных заболеваниях страдает преимущественно центральная нервная система. Однако часть болезней развивается с поражением периферических мотонейронов, корешков и нервно-мышечного аппарата. Механизм гибели нейронов может отличаться у различных заболеваний. При этом локализация и функциональная нагрузка самих нервных клеток головного и спинного мозга также может разниться. Основой нейродегенерации являются генетически обусловленные изменения клеточных биохимических процессов. В зависимости от того, какой белок преобразуется в процессе патологических обменных реакций, дегенерация ЦНС подразделяется на:
- таупатии (деменция Альцгеймера, кортикобазальная дегенерация, надъядерный парез взора);
- синуклеопатии (болезнь Паркинсона, мультисистемная атрофия, деменция с тельцами Леви, дегенерация фронтотемпоральных долей с TDP-43);
- фузопатии (патология промежуточного филамента и базофильных включений);
- тринуклеотидные заболевания (атаксия Фридрейха, наследственные спиноцеребеллярные дегенерации, хорея Гентингтона).

Кроме этого, к нейродегенеративным заболеваниям относят прионные болезни, патологии мотонейрона, нейроаксональные дистрофии и семейную энцефалопатию с включениями нейросерпина. Пути гибели нейронов при данных патологиях до конца не выяснены.
Нейродегенеративные заболевания могут проявиться в любом возрасте, в том числе и у детей. Однако чаще всего центральная нервная система реагирует клиническим дебютом спустя 10-30 лет с момента начала гибели нервных клеток. Это объясняется значительным количеством компенсаторных механизмов мозга. При этом функции погибших нейронов берут на себя другие нервные клетки. Однако при истощении подобной защиты начинает формироваться симптомокомплекс болезни. Клинические признаки заболевания зависят от того, какие нейроны подверглись преимущественному разрушению.
Мозг человека чрезвычайно пластичен и имеет огромные компенсаторные возможности. Именно поэтому большинство нейродегенеративных заболеваний не проявляют себя клинически в течение нескольких десятилетий.
В большинстве случаев описание нейродегенеративных заболеваний ЦНС включает в себя симптомы:
- снижения когнитивных функций вплоть до деменции;
- двигательных нарушений;
- галлюцинозов;
- психо-эмоциональных расстройств;
- вегетативной дисфункции.
Заболевание проявляется дегенерацией дофамических нейронов. Поражение происходит преимущественно в черной субстанции и других структурах стриопаллидарной системы. При истощении нейромедиаторной активности нейронов формируется гипертонически-гипокинетический синдром. Пациенты отмечают скованность движений, появляется специфический тремор рук (изначально поражается одна верхняя конечность), постепенно присоединяется дрожание ноги, головы, наблюдается повышение мышечного тонуса по экстрапирамидному типу. Постепенно развивается постуральная неустойчивость. Имеются наследственные формы болезни.

При заболевании в нейронах накапливается чрезмерное количество белков – бета-амилоида и тау-протеина. За счет изменения клеточных включений разрушаются нейроны и их синаптические связи в коре больших полушарий и определенных подкорковых структурах. Деменция Альцгеймера проявляется прогрессирующим грубым слабоумием. Для начала развития клинических симптомов характерно умеренное снижение памяти и рассеянность внимания. Постепенно пациент становится не способным воспроизвести только что полученную информацию, нарушается и долговременная память. Пациенты не могут ориентироваться в месте, времени и собственной личности. Прогрессирование заболевания приводит к потере критики к собственному состоянию и к необходимости постоянного присмотра и ухода за больным.
Морфологическим субстратом заболевания является дегенерация коры лобной и теменной долей, а также подкорковых образований, преимущественно стриарной системы.
Хорея Гентингтона имеет наследственную природу. Передается по аутосомно-доминантному типу со 100% пенетрантностью гена.
Клинические проявления болезни сводятся к:
- интеллектуальным нарушениям (снижению памяти, внимания, изменения мышления с постепенным развитием деменции);
- гипркинетико-гипотоническому синдрому (проявляются быстрые нерегулярные экстрапирамидные гиперкинезы в сочетании со снижением мышечного тонуса);
- эндокринным и нейротрофическим расстройствам.
Нейродегенерация характеризуется гибелью нейронов задних и боковых столбов спинного мозга, задних корешков, мозжечка, подкорковых ядер и коры больших полушарий. За счет такой локализации патологического процесса в клинической картине сочетаются мозжечковая и сенситивная атаксии, страдает мышечно-суставное чувство, а также вибрационная и тактильная чувствительности, формируются афферентные парезы конечностей. В большей степени поражаются ноги. Кроме этого, при атаксии Фридрейха страдает сердечная мышца, деформируется скелет (позвоночный столб, суставы стопы и кисти), эндокринные нарушения и катаракта.
После клинического манифестирования боковой амиотрофический склероз прогрессирует крайне быстро.
Диагностика
В настоящее время активно идет поиск новых методов диагностики нейродегенеративных заболеваний, которые смогут подтвердить диагноз еще до клинического проявления болезни.
Ранняя диагностика нейродегенеративных заболеваний на доклиническом этапе способна увеличить шансы пациента на более эффективное лечение
Однако в настоящее время подобные процедуры не внедрены в практическую медицину. Основными консультативными и лабораторно-инструментальными методами подтверждения гибели нейронов являются:
- компьютерная и магнитно-резонансная томография;
- позитронно-эмиссионная томография;
- исследование биохимических показателей крови;
- ангиография;
- консультации кардиолога, оториноларинголога, офтальмолога;
- нейропсихологическое исследование.

Для выявления заболеваний с поражением нервно-мышечного аппарата используют электронейромиографию и игольчатую миографию. Оценивается скорость передачи нервного импульса, ирритация переднероговых нейронов и само мышечное волокно.
Лечение
К сожалению, генетически запрограммированную гибель нейронов остановить невозможно. Специфическое лечение в связи с отсутствием четкого представления об этиологии болезней не разработано. Поэтому нейродегенеративные заболевания считаются неизлечимыми болезнями. Однако существуют лечебные мероприятия, направленные на снижение активности атрофии нервных клеток мозга, а также на улучшение состояния пациента.
Намного проще бороться с нейродегенеративными заболеваниями на ранних стадиях их развития.
Основными направлениями терапии являются:
- коррекция коморбидной сопутствующей патологии;
- защита нейронов лекарственными средствами;
- борьба с оксидативным стрессом клеток
- ликвидация психо-эмоциональных составляющих болезни;
- когнитивная поддержка.
Лечение конкретного заболевания будет зависеть от причины его возникновения, механизмов развития нейрональной гибели и клинических проявлений болезни. Например, лечение разрушенных базальных ядер паллидарной системы при болезни Паркинсона подразумевает использование предшественников дофамина и его аналогов.
Наряду с лекарственной терапией лечение может включать в себя применение стереотаксических операций, позволяющих достичь баланса нейромедиаторов и компенсировать течение заболевания.

Последнее время широко обсуждается лечение нейродегенеративных заболеваний ростовыми нейротрофическими и стволовыми клетками, изыскиваются пути контроля и регуляции над процессом их естественного синтеза.
- Подписаться на AdMe
- Поделиться в Facebook
- Рассказать ВКонтакте
Ребята, мы вкладываем душу в AdMe.ru. Cпасибо за то,
что открываете эту красоту. Спасибо за вдохновение и мурашки.
Присоединяйтесь к нам в Facebook и ВКонтакте
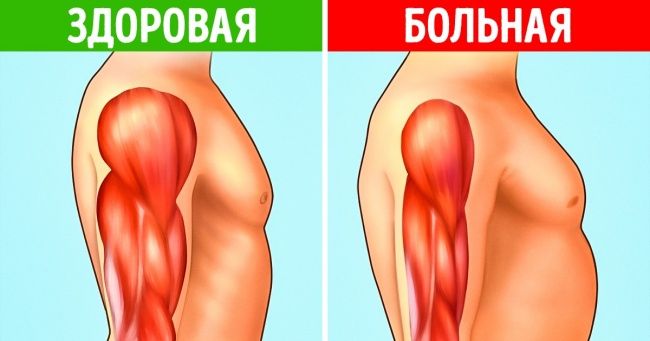
Мышечная дистрофия обычно вызывается генетическими мутациями и приводит к прогрессирующему разрушению и потере мышечных клеток в организме. Она включает более 150 заболеваний, проявляющихся различным образом, но почти все они начинаются с едва заметных симптомов. Эти симптомы постепенно усугубляются, если вовремя не обратить на них внимание.
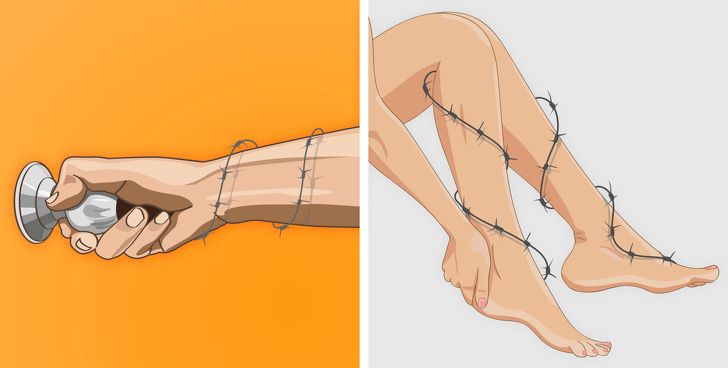
Потеря мышечных клеток обычно вызывает ощущение слабости в мышцах. Так что если вам тяжело вставать со стула, расчесывать волосы, поднимать предметы или вы постоянно что-то роняете, то, возможно, вы страдаете от мышечной дистрофии.
Вы также можете ощутить, что мышцы стянуты и утратили гибкость, а частая мышечная боль свидетельствует о том, что с ними явно что-то не в порядке. В то же время такие симптомы, как длительные спазмы, стянутость и напряжение в мышцах рук и ног, могут быть признаками миотонии — серьезного заболевания, требующего медицинского вмешательства.
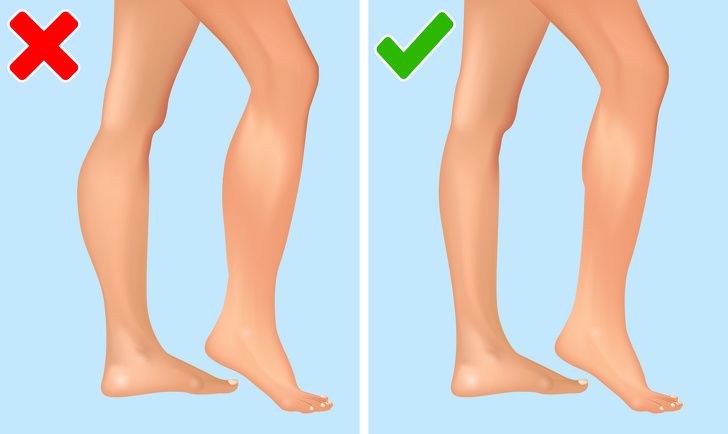
Увеличенные мышцы икр могут быть одним из признаков мышечной дистрофии Дюшенна. Эта болезнь обычно возникает у мальчиков в раннем возрасте и развивается очень быстро.
Если вас поразила болезнь Дюшенна, мышцы ваших икр страдают в первую очередь, так как на них идет большая нагрузка, связанная со стабилизацией всего тела. При этом мышцы постепенно заменяются жиром и рубцовой тканью.
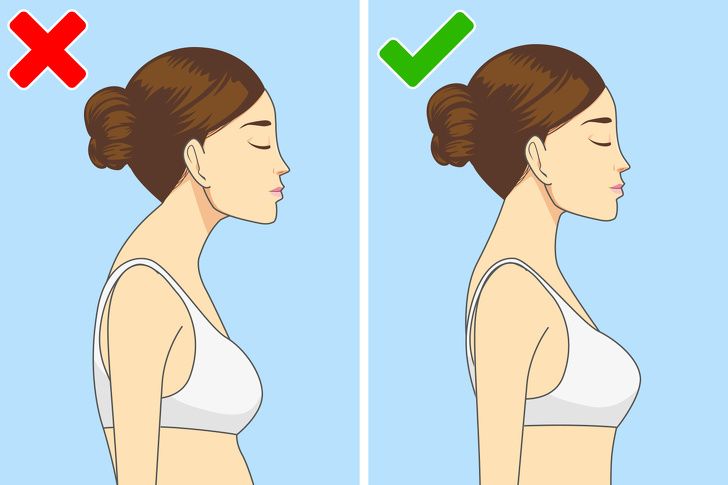
Если у вас недостаточно сильные мышцы, чтобы держать спину ровно, у вас может быть плохая осанка, которая со временем приведет к сколиозу. При этом заболевании ваша спина искривляется в правую или левую сторону, что приводит к смещению внутренних органов.
Сколиоз обычно проявляется в подростковом возрасте и чаще диагностируется у женщин, чем у мужчин. У этой болезни есть множество негативных последствий для здоровья, включая головные боли и постоянную боль в ногах.

В тяжелых случаях сколиоза прогрессирующая мышечная слабость может влиять на мышцы груди, связанные с процессом дыхания. Хотя вы можете не испытывать трудностей с дыханием как таковым, но вы можете страдать от проблем, указывающих на плохую работу респираторной системы, среди которых головные боли, невозможность сконцентрироваться и ночные кошмары.
Слабые мышцы груди затрудняют кашель, увеличивая риск серьезных инфекций дыхательных путей. Если обычную простуду не лечить как следует, она может быстро перерасти в пневмонию.

Проблемы с едой, включающие потерю способности жевать и проглатывать еду, кашель, першение или глухой голос после еды, могут быть признаками болезни Кеннеди. Это заболевание может проявиться в любом возрасте, но в большинстве случаев развивается в среднем взрослом возрасте.
Наряду с трудностями с едой, вы можете столкнуться с другими симптомами типа изменения речи, гнусавости и даже полной атрофии мышц лица, челюсти и языка. Все они требуют немедленного медицинского лечения.

Некоторые формы мышечной дистрофии могут вызывать прогрессирующие изменения в работе сердца. Эти изменения называются кардиомиопатией и на ранней стадии могут проходить бессимптомно, хотя некоторые старадают от одышки, усталости и отека ног.
Однако из-за этой болезни мышцы сердца не могут качественно работать. Поэтому со временем могут появиться симптомы типа нерегулярного сердцебиения, обмороков и головокружения.

В дополнение к истощению мышечной ткани, люди с миотонической дистрофией часто страдают от различных глазных болезней. К этим проблемам относятся слабость глазных мышц, слезящиеся глаза, низкое глазное давление и катаракта.
Катаракта — самый типичный признак мышечной дистрофии. Для нее характерно затуманивание хрусталика глаза, что обычно становится причиной размытого зрения, тусклых цветов, проблем с восприятием яркого света и ночным зрением.

Некоторые мужчины, страдающие от миотонической дистрофии, также сталкиваются с гормональными изменениями. Эти гормональные нарушения обычно провоцируют раннее облысение передней части головы, обычно происходящее в возрасте между 20 и 30 годами.
Эндокринное нарушение также может привести к импотенции и атрофии яичек. Как правило, эта болезнь вызывает бесплодие.

Хотя лечения как такового не существует, вы все же можете попробовать выполнять простые действия, чтобы поддерживать мышцы сильными и здоровыми.
- Упражняйтесь регулярно. Так как мышцы постепенно слабеют, один из лучших способов замедлить этот процесс - обеспечить ежедневную физическую нагрузку. Регулярные тренировки с низкой интенсивностью и растяжки помогут вам стимулировать тело и естественным путем нарастить мышечную массу.
- Ешьте больше продуктов, богатых витаминами Е и D. Если вы страдаете от слабости в мышцах, потребляйте больше лосося, сардин, креветок, сыра, яиц, миндаля, авокадо, брокколи и оливкового масла.
- Используйте куркуму во время готовки. Эта старинная индийская приправа содержит мощное вещество, куркумин, которое весьма полезно для предотвращения и лечения мышечного истощения.
- Пейте зеленый чай вместо других напитков. Согласно некоторым исследованиям, около 7 чашек зеленого чая в день могут замедлить износ мышечной ткани, борясь с оксидативным стрессом в мышцах.
- Добавляйте пищевую соду в ванну. Благодаря своей щелочной природе это вещество защищает ваши мышцы и снимает боль и воспаление в них.
Если вы заметили один из этих симптомов, первым же делом обратитесь к врачу.
Знаете другие способы лечения мышечной дистрофии? Поделитесь своими знаниями по этой теме в комментариях ниже. Будьте здоровы!
Нервно-мышечные заболевания (НМЗ) – одна из самых многочисленных групп наследственных заболеваний, характеризующаяся нарушением функций произвольной мускулатуры, снижением или утратой контроля за движениями. Возникновение этих заболеваний обусловлено дефектом эмбрионального развития или генетически детерминированной патологией.
Характерным проявлением наследственных нервно-мышечных заболеваний является атаксия – расстройство координации движений, нарушение моторики. При статической атаксии нарушается равновесие в состоянии стоя, при динамической – координация во время движения.
Для нервно-мышечных заболеваний характерны следующие симптомы: слабость, атрофия мышц, самопроизвольные мышечные подёргивания, спазмы, онемение и т.п. При нарушении нервно-мышечных соединений у больных может наблюдаться опущение век, двоение в глазах, и ещё ряд проявлений ослабевания мышц, которые в течение дня только усиливаются. В отдельных случаях возможны нарушение глотательной функции и дыхания.
Классификация нервно-мышечных заболеваний
Нервно-мышечные заболевания можно отнести к четырем основным группам в зависимости от места локации:
- мышц;
- нервно-мышечных окончаний;
- периферических нервов;
- двигательного нейрона.
По виду и типу нарушений их разделяют на следующие основные группы:
- первичные прогрессирующие мышечные дистрофии (миопатии);
- вторичные прогрессирующие мышечные дистрофии;
- врожденные не прогрессирующие миопатии;
- миотонии;
- наследственные пароксизмальные миоплегии.

Миопатия
Термин миопатия (миодистрофия) объединяет достаточно большую группу заболеваний, которые объединены общим признаком: первичным поражением мышечной ткани. Развитие миопатии могут спровоцировать различные факторы: наследственность, вирусное поражение, нарушение обмена веществ и ряд других.
К воспалительным миопатиям (миозитам) относятся заболевания, вызванные воспалительным процессом. Они развиваются в результате аутоиммунных нарушений и могут сопровождаться другими заболеваниями аналогичной природы. Это дерамтомизит, полимиозит, миозит с различными включениями.
Митохондриальные миопатии. Причиной возникновения заболевания являются структурные или биохимические митохондрии. К этому типу заболеваний относятся:
Помимо этих заболеваний, существует ещё ряд редко встречающихся видов миопатий, поражающих центральный стержень, эндокринную систему и т.д.
При активном течении миопатия может привести к инвалидности и дальнейшему обездвиживанию больного.

Вторичные прогрессирующие мышечные дистрофии
Заболевание связано с нарушением работы периферических нервов, нарушением снабжения органов и тканей нервными клетками. В результате происходит дистрофия мышц.
Различают три вида вторичной прогрессирующей мышечной дистрофии: врождённую, раннюю детскую и позднюю. В каждом случае болезнь протекает с большей или меньшей степенью агрессии. Для людей с таким диагнозом средняя продолжительность жизни составляет от 9 до 30 лет.

Врождённые не прогрессирующие миопатии
В большинстве случаев поражается область нижних конечностей, реже – верхних, в исключительных случаях встречается поражение краниальной мускулатуры – нарушение мимики, движения глаз.
В процессе развития и роста ребёнка отмечаются проблемы с моторикой, дети часто падают, поздно начинают сидеть и ходить, не могут бегать и прыгать. При этом нет нарушений интеллекта. К сожалению, этот тип миопатий неизлечим.

Симптомы
При всех видах миопатий основным симптомом является слабость мышц. Чаще всего поражениям подвержены мышцы плечевого пояса, бедер, области таза, плечи. Для каждого типа характерно поражение конкретной группы мышц, что важно учитывать при диагностике. Поражение происходит симметрично, поэтому он способен производить действия поэтапно, постепенно включая в работу различные участки.

При поражении ног и области таза, для того, чтобы встать с пола нужно сначала опереться руками о пол, встать на колени, взяться за опору и после этого больной может сесть на стул или кровать. Самостоятельно, не прибегая к помощи рук, он встать не сможет.
При миопатии реже всего встречаются случаи поражения мышц лица. Это птоз (опущение верхнего века), опускается верхняя губа. Возникают проблемы с речью, вызванные нарушением артикуляции, возможно нарушение глотательной функции.
Большинство миопатий протекают с практически одинаковыми признаками. С течением времени происходит атрофия мышечной ткани, на фоне которой активно разрастается соединительная. Визуально это выглядит как натренированные мышцы – т.н. псевдогипертрофия. В самих суставах происходит формирование контрактуры, стягивается мышечно-сухожильное волокно. В результате появляются болевые ощущения и происходит ограничение подвижности сустава.
Миоплегия
Как и миопатии, это наследственные нервно-мышечные заболевания, для которых характерны приступы мышечной слабости или паралича конечностей. Различают следующие разновидности миоплегий:
- гипокалиемическую;
- гиперкалиемическую;
- нормокалиемическую.
Приступ миоплегии вызывается перераспределением калия в организме – происходит его резкое уменьшение в межклеточной жидкости и плазме, и увеличение (переизбыток) в клетках. В мышечных клетках происходит нарушение поляризации мембран, происходит изменение электролитических свойств мышц. Во время приступа у больного возникает резкая слабость конечностей или туловища, возможны проявления в глотке, гортани, воздействие на дыхательные пути. Это может привести к летальному исходу.

Миастения
Заболеванию чаще всего подвержены женщины (2/3 от общего количества больных). Миастения имеет две формы – врождённую и приобретённую. При этом заболевании происходит нарушение передачи нервных импульсов, в результате чего возникает слабость в поперечнополосатых мышцах.
Заболевание связано с изменением функций нервно-мышечной системы. Слабеющие мышцы воздействуют на нормальную работу органов:у больного могут быть постоянно полузакрыты веки, происходит нарушение мочеиспускания, возникают трудности при жевании, ходьбе. В результате болезнь может привести к инвалидности и даже смерти.

Болезни двигательного нейрона (БДН)
Для болезней двигательного нейрона характерно поражение двигательных нейронов головного и спинного мозга. Постепенное отмирание клеток влияет на функцию мышц: они постепенно ослабевают, а зона поражения увеличивается.

Нейроны головного мозга, отвечающие за движение, расположены в коре головного мозга. Их ответвления – аксоны – спускаются в область спинного мозга, где и происходит контакт с нейронами этого отдела. Этот процесс называют синапсом. В результате нейрон головного мозга выделяет особое химическое вещество (медиатор), передающий сигнал нейронам спинного мозга. Эти сигналы отвечают за сокращение мышц различных отделов: шейного, грудного, бульбарного, поясничного отделов.
В зависимости от выраженности повреждения нейронов и их локализации выделяют несколько видов БНД. Во многом проявления заболеваний одинаковы, но по мере прогрессирования болезни разница становится всё существеннее.
Выделяют несколько различных видов БНД:
Это один из четырёх основных видов болезни двигательного нейрона. Она встречается у 85% пациентов, у которых диагностировано заболевание двигательного нейрона. Областью поражения могут быть как нейроны головного мозга, так и спинного. В результате происходит атрофия мышц и их спастичность.

При БАС отмечается слабость и нарастающая усталость в конечностях. У некоторых людей отмечается слабость в ногах во время ходьбы и слабость в руках, при которой невозможно удержать в руках вещи.
В большинстве случаев заболевание диагностируется в возрасте до 40 лет, при этом заболевание абсолютно не затрагивает интеллект. Прогноз для больного, которому поставлен диагноз БАС не самый благоприятный – от 2 до 5 лет. Но встречаются и исключения: наиболее известный из всех человек, который прожил с этим диагнозом более 50 лет – профессор Стивен Хокинг.
Связан с нарушением речи и глотания. Прогноз с момента постановки диагноза составляет до трёх лет с момента постановки диагноза;
Затрагивает только нейроны головного мозга и поражает нижние конечности. В редких случаях сопровождается нарушениями движений рук или проблемами с речью. В более поздних стадиях может перейти в БАС.

Возникает при поражении двигательных нейронов спинного мозга. Первые проявления выражаются в слабости рук. Прогноз по этому заболеванию составляет от 5 до 10 лет.
Диагностика
Для установления точного диагноза важно провести следующие исследования:
- биохимические. Определение мышечных ферментов, прежде всего креатинфосфокиназа (КФК). Определяется уровень миоглобина и альдолазы;
- электрофизиологические. Электромиография (ЭМГ) и электронейромиография (ЭНМГ) помогают в дифференцировании первичной и вторичной миопатией. Они также помогают выявить, что страдает первично – спинной мозг или периферический нерв;
- паталогоморфологические. Заключаются в проведении мышечной биопсии. Изучение материала также помогает дифференцировать первичную или вторичную миопатию. Определение уровня содержания дистрофина даёт возможность отличить миопатию Дюшена от миодистрофии Беккера, что важно для назначения правильного лечения;
- ДНК-диагностика.Исследование ДНК-лейкоцита позволяет выявить наследственные заболевания у 70 % больных.

Лечение нервно-мышечных заболеваний
При постановке одного из диагнозов, относящихся к нервно-мышечным заболеваниям, в каждом конкретном случае лечение подбирается индивидуально, с учётом всех полученных анализов. Пациент и его близкие изначально должны понимать, что это длительный и очень сложный процесс, требующий больших финансовых затрат.
Трудности назначения лечения связаны ещё и с тем, что не всегда возможно точно определить первичный дефект метаболизма. При этом заболевание постоянно прогрессирует, а значит, лечение в первую очередь должно быть направлено на замедление развития болезни. Это поможет сохранить возможность больного к самообслуживанию и повлиять на качество его жизни.
- Коррекция метаболизма скелетной мускулатуры. Назначаются препараты, стимулирующие метаболизм, препараты калия, комплексы витаминов, анболические стероиды;
- Стимуляция сигментарного аппарата. Нейростимуляция, миостимуляция, рефлексотерапия, бальнеотерапия, занятие лечебной физкультуры (упражнения и нагрузка подбираются индивидуально);
- Коррекция кровотока. Различные виды массажа, тепловые процедуры на определённые участки, оксигенобаротерапия;
- Соблюдение диеты и парентеральное питание для обеспечения организма всеми необходимыми питательными веществами – белком, солями калия, витаминами нужной группы;
- Корректирующие занятия у ортопеда. Коррекция контрактур, деформаций грудной клетки и позвоночника и т.п.
На сегодня не придумано лекарство, от приёма которого любой человек в один миг станет абсолютно здоровым. При всей сложности ситуации, для пациента с нервно-мышечным заболеванием важно продолжать максимально качественную жизнь. Пример Хокинга, который более 50 лет был прикован к инвалидному креслу, но продолжал проводить исследования, говорит о том, что болезнь не повод сдаваться.
Читайте также:


