Что такое гиперинтенсивные очаги в мениске
МРТ является незаменимым методом в диагностике острых и хронических неврологических нарушений у животных.
На сегодняшний день МРТ позволяет диагностировать такие заболевания, как болезни дисков (Hansen I, Hansen II), дискоспондилиты, опухоли головного и спинного мозга, синдром Киари, атланто-аксиальную нестабильность, воспалительные заболевания и инфаркты головного и спинного мозга, энцефалиты, миелиты, менингоэнцефалиты, менингоэнцефаломиелиты, воспаление внутреннего и среднего уха, аномалии развития спинного и головного мозга, патологии, связанные с нарушением ликворооттока.
При диагностике болезней межпозвоночных дисков оцениваются высота и гидрофильность дисков, тип патологии диска – экструзия или протрузия, степень компрессии спинного мозга. В случае экструзии межпозвоночного диска оценивается расположение фрагментов диска в спинномозговом канале. Эта оценка важна для последующего выбора операционного доступа – право- или левосторонней гемиламинэктомии. С помощью программ STIR, FLAIR оценивается степень отека спинного мозга. С помощью программы Т2-ВИ определяется степень компрессии спинного мозга и блок ликвора в патологической области. Важным критерием оценки при грыжах II типа является степень компрессии спинномозговых корешков (фото 1, 2).
Прогнозы и дальнейшая тактика лечения (хирургическое или терапевтическое) при экструзии межпозвоночного диска основываются на оценке степени неврологических расстройств, степени компрессии и отека спинного мозга при МРТ-диагностике.
При диагностике дискоспондилитов оценивается степень разрушения концевых пластинок, степень отека костной ткани тел позвонков в режиме Т2-ВИ (фото 3).
При болезни дисков Hansen I – острое течение, тогда как при Hansen II и дискоспондилите – хроническое течение.
При диагностике воспалительных заболеваний головного и спинного мозга производится оценка мозговых структур на наличие очагов воспаления, характеризующихся гиперинтенсивным свечением в режимах Т2-ВИ и FLAIR, и, как правило, изоинтенсивных в режиме Т1-ВИ. Оцениваются локализация очагов, вовлеченность мозговых оболочек, наличие отрицательного либо положительного масс-эффекта, а также степень накопления контраста.
Для бактериального энцефалита характерно чаще фокальное поражение, имеющее очень яркое свечение в режиме Т2 и FLAIR и слабовыраженное гипоинтенсивное в режиме Т1 (фото 4).
При гранулематозном менингоэнцефалите (GME) МРТ демонстрирует фокальные или мультифокальные очаги воспаления, слабогипоинтенсивные в режиме Т1 и гиперинтенсивные в режимах Т2 и FLAIR, интенсивно накапливающие контраст.
Некротический менингоэнцефалит (NME) чаще поражает оболочки и кору головного мозга и редко – ствол, в отличие от некротического лейкоэнцефалита (NLE). Типичное расположение очагов некроза для NME – на границе серого и белого вещества коры головного мозга. Очаги, как правило, множественные, гиперинтенсивные в режимах Т2 и FLAIR, накапливающие контраст (фото 5).
При NLE МРТ выявляет единичный или множественные очаги повреждения, как правило, резко ограниченные демаркационной линией от окружающих тканей, могут наблюдаться участки кистозной атрофии головного мозга, накапливающие контраст по окружности (фото 6).
При воспалительных заболеваниях спинного мозга на МРТ-диагностике обнаруживается усиление МР-сигнала в режимах Т2-ВИ, FLAIR, STIR, отсутствие сигнала от дорсального и вентрального столбика ликвора в режиме Т2-ВИ. Центральный канал в зоне поражения не визуализируется. Прогнозы при воспалительных заболеваниях головного и спинного мозга напрямую зависят от причины, вызвавшей воспаление, от локализации процесса и индивидуального ответа на терапию. Течение заболевания может быть как острым (NLE), так и хроническим.
Опухоли спинного и головного мозга могут быть единичными и множественными – при МРТ-диагностике имеют достаточно характерную картину. Как правило, это объемные образования с четкими границами, однако на стадии распада опухоли границы стираются вследствие воспаления и перифокального отека. При опухолевом процессе головного мозга на МРТ наблюдается смещение срединных структур и положительный массэффект в области объемного процесса. Опухоли имеют гиперинтенсивное свечение в режимах Т2 и FLAIR и гипо- или изоинтенсивное в режиме Т1. В стадии распада опухолей отмечается гетерогенность МР-сигнала, в зависимости от тропности к той или иной ткани они имеют характерную локализацию (фото 7).
По этиологии опухоли мозговых оболочек - менингиомы (чаще встречаются у кошек) (фото 8), опухоли мозговой ткани – астроцитомы, глиомы, эпендимомы, опухоли гипофиза (аденомы), опухоли черепных нервов (невриномы). Опухоли могут быть вторичными – опухоли метастатического происхождения (фото 9). Для опухолей головного мозга характерно накопление контраста, исключение составляют астроцитомы, лимфомы, олигодендроглиомы.
Прогнозы при опухолях головного мозга, как правило, неблагоприятные, исключение составляют менингиомы (при соответствующем хирургическом лечении). Течение заболевания всегда хроническое.
В нашей клинике с целью улучшения качества жизни животного мы рекомендуем хирургическое лечение при всех опухолевых процессах головного и спинного мозга, если пациент имеет серьезные неврологические нарушения.
Ишемический инфаркт головного мозга располагается по ходу крупных артерий и имеет характерную МР-картину – треугольную форму с четкими границами, изоинтенсивным свечением в Т1, гиперинтенсивным в Т2, не накапливает контраст. Геморрагический инфаркт встречается у собак крайне редко, имеет нечеткие формы, гиперинтенсивные в режиме Т2, изоинтенсивные в режиме Т1, накапливает контраст по периферии. Инфаркты всегда имеют острое течение и осторожные прогнозы.
Фиброзно-хрящевая эмболия – острая, тяжелая патология спинного мозга, характеризующаяся развитием ишемического инфаркта. В течение первых суток МРТ-диагностика при этой патологии неинформативна. На вторые сутки отмечается картина отека спинного мозга с характерной картиной в режимах Т2 и FLAIR. Спустя 2-3 недели в области поражения на МРТ отмечается кистозная атрофия спинного мозга с гиперинтенсивным свечением в режиме Т2 и гипоинтенсивным в режиме Т1, с четкими краями (фото 10). Прогноз варьируется от осторожного до неблагоприятного в зависимости от обширности поражения и степени неврологических расстройств.
Синдром Киари – сложная сочетанная патология, характеризующаяся множественными МР-изменениями. В первую очередь на МРТ уделяется внимание расположению мозжечка, для данной патологии характерно его смещение из заднечерепной ямки в спинномозговой канал. В результате компрессии затылочной костью наблюдается усиление МР-сигнала каудальных оболочек спинного мозга и краниальной части мозжечка. Из-за нарушения ликворооттока развивается сирингомиелия или гидромиелия, которая сопровождается расширением центрального канала; наблюдается блок дорсального столбика ликвора на уровне С1-С2, что сопровождается усилением МР-сигнала в режиме Т2. Наблюдаются развитие вторичной гидроцефалии, расширение четвертого желудочка, дилатация латеральных желудочков (фото 11). Патология, как правило, имеет хроническое течение, но может иметь острое начало.
В нашей клинике проводится хирургическое вмешательство по коррекции этого заболевания – расширение затылочного отверстия. Прогноз при хирургическом лечении – от осторожного до благоприятного.
Атланто-аксиальная нестабильность протекает и остро, и хронически. МРТ-диагностика позволяет оценить степень смещения зубовидного отростка С2 в спинномозговой канал, отек спинного мозга на уровне С1-С2. Может наблюдается блок ликвора, сопровождающийся отсутствием МР-сигнала от дорсального и вентрального столбиков ликвора. В нашей клинике при атланто-аксиальной нестабильности проводится вентральная стабилизация С1-С2. Прогноз при хирургическом лечении – от осторожного до благоприятного (фото 12).
Гидроцефалия – врожденное, хроническое заболевание, характеризующееся при МР-диагностике расширением желудочковых систем и ликворных пространств, атрофией коры головного мозга. Для хирургической коррекции этой патологии в нашей клинике проводится вентрикуло-перитонеальное шунтирование. Прогноз даже при хирургической коррекции – сомнительный.
Неврологические нарушения, связанные с патологией внутреннего и среднего уха, могут иметь как хроническое, так и острое течение. На МРТ они имеют характерную картину. Барабанные полости заполнены гиперинтенсивными массами в режиме Т2-ВИ и изоинтенсивными в режиме Т1. Может наблюдаться усиление МР-сигнала от внутреннего уха. При наличии восходящего энцефалита можно увидеть гиперинтенсивный очаг в режимах Т2 и FLAIR – область ствола мозга и преддверно-улиткового нерва, наблюдается незначительное накопление контраста в этом очаге. Лечение проводится терапевтическое, а при отсутствии положительной динамики – трепанация барабанной полости. При стенозе наружного слухового прохода терапевтическое лечение неэффективно, и в нашей клинике мы рекомендуем проведение резекции слухового прохода, трепанации барабанной полости. При хирургическом лечении прогноз благоприятный (фото 13).
Магнитно-резонансная томография является безболезненным и информативным способом исследования головного мозга. Послойное МР-сканирование позволяет детально рассмотреть все участки органа, оценить их структуру. С помощью определенных последовательностей можно подробно изучить белое и серое вещество, сосуды, желудочковую систему.
МРТ считают эффективным методом выявления очаговых поражений мозга. К таковым относят ограниченные участки с нарушенной структурой внутри вещества органа. Подобные изменения часто сопровождаются масс-эффектом, отеком, деформацией окружающих областей. Очаги в головном мозге на МРТ выглядят как зоны изменения МР-сигнала. По специфическим признакам, локализации, размерам и степени влияния на окружающие структуры рентгенолог может сделать предположения о характере патологии. Пользуясь перечисленными сведениями, врач ставит диагноз, составляет для пациента прогноз и подбирает лечение.
Очаги на МРТ головного мозга: что значит?
Результатом магнитно-резонансной томографии является серия послойных снимков исследуемой области. На изображениях здоровые ткани выглядят как чередующиеся светлые и темные участки, что зависит от концентрации в них жидкости и применяемой импульсной последовательности. По срезам врач-рентгенолог оценивает:
- развитость и положение отдельных структур;
- соответствие интенсивности МР-сигнала норме;
- состояние извилин и борозд;
- размеры и строение желудочковой системы и подпаутинного пространства;
- параметры слуховых проходов, глазниц, придаточных синусов;
- структуру сосудистого русла;
- строение черепных нервов и церебральных оболочек;
- наличие признаков патологии (очаговые изменения, отек, воспаление, повреждения стенок артерий и вен).
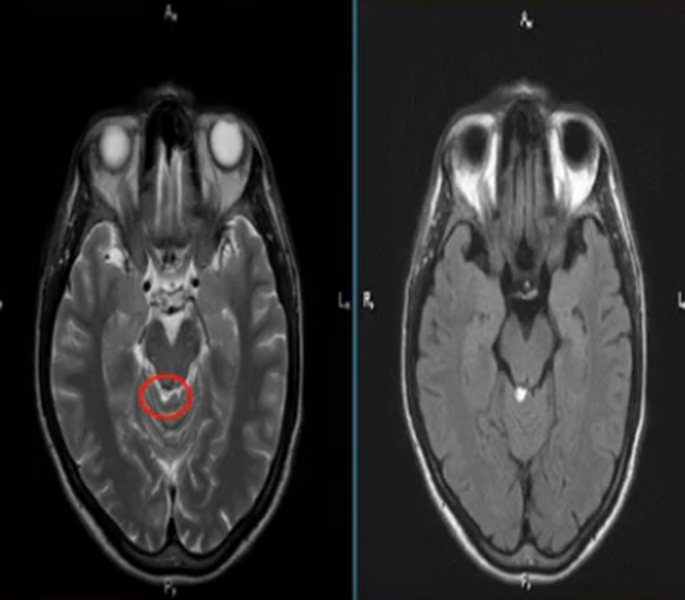
Липома четверохолмной цистерны на МРТ (обведена кругом)
МРТ назначают, если у пациента наблюдаются неврологические отклонения, обусловленные поражением мозговой ткани. Симптомами могут быть:
- головные боли;
- нарушения координации движений;
- дисфункции органов слуха или зрения;
- нарушения концентрации внимания;
- расстройства памяти;
- проблемы со сном;
- психоэмоциональные расстройства;
- парезы/параличи конечностей и/или мышц лица;
- чувствительные нарушения;
- судороги и пр.
Виды очагов на МРТ головы
Цвет получаемого изображения нормальных мозговых структур и патологических изменений зависит от используемой программы. При сканировании в ангиорежиме, в том числе с применением контраста, на снимках появляется разветвленная сеть артерий и вен. Очаговые изменения бывают нескольких типов, по их характеристикам врач может предположить природу фокусов.
При патологии мозгового вещества нарушаются свойства пораженных фокусов, что проявляется резким изменением МР-сигнала по сравнению со здоровыми областями. Применение определенных последовательностей (диффузионно-взвешенных, FLAIR и пр.) или контрастирования позволяет более четко визуализировать локальные изменения. То есть, если рентгенолог видит на результатах МРТ единичный очаг, для более подробного его изучения будут применены разные режимы сканирования либо контрастирование.
При сравнении изменений со здоровыми участками мозга выделяют гипер-, гипо- и изоинтенсивные зоны (соответственно яркие, темные и такие же по своему цвету, как рядом расположенные структуры).
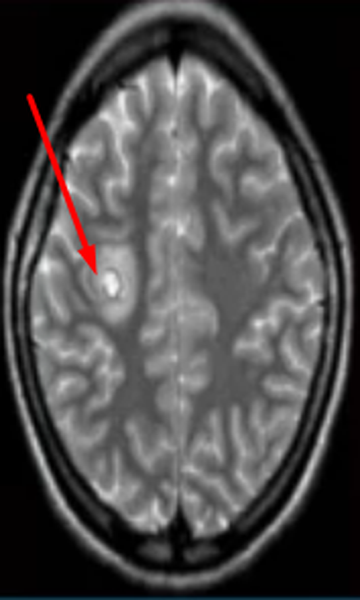
Абсцесс головного мозга на МРТ (указан стрелкой)
Выявление гиперинтенсивных, т.е. ярко выделяющихся на МР-сканах, очагов заставляет специалиста подозревать опухоль головного мозга, в том числе метастатического происхождения, гематому (в определенный момент от начала кровоизлияния), ишемию, отек, патологии сосудов (каверномы, артерио-венозные мальформации и пр.), абсцессы, обменные нарушения и т.п.
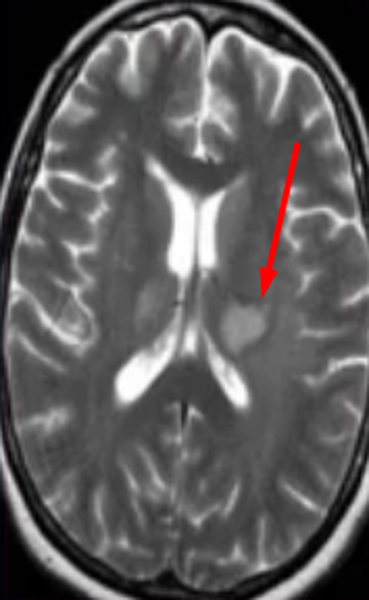
Опухоль головного мозга на МРТ (указана стрелкой)
Поражение белого вещества головного мозга обычно характеризуют, как изменения подкорковых структур. Выявленные при МРТ субкортикальные очаги говорят о локализации повреждения сразу под корой. Если обнаруживают множественные юкстакортикальные зоны поражения, есть смысл подозревать демиелинизирующий процесс (например, рассеянный склероз). При указанной патологии деструктивные изменения происходят в различных участках белого вещества, в том числе прямо под корой головного мозга. Перивентрикулярные и лакунарные очаги обычно выявляют при ишемических процессах.
При повреждении мозговой ткани включаются компенсаторные механизмы. Разрушенные клетки замещаются структурами глии. Последняя обеспечивает передачу нервных импульсов и участвует в метаболических процессах. За счет описываемых структур мозг восстанавливается после травм.
Выявление глиозных очагов указывает на предшествующее разрушение церебрального вещества вследствие:
- родовой травмы;
- гипоксических процессов;
- наследственных патологий;
- гипертонии;
- эпилепсии;
- энцефалита;
- интоксикации организма;
- склеротических изменений и др.
По количеству и размерам измененных участков можно судить о масштабах повреждения мозга. Динамическое наблюдение позволяет оценить скорость прогрессирования патологии. Однако изучая зоны глиоза нельзя точно установить причину разрушения нервных клеток.
Некоторые заболевания нервной системы сопровождаются повреждением глиальной оболочки длинных отростков нейронов. В результате патологических изменений нарушается проведение импульсов. Подобное состояние сопровождается неврологической симптоматикой различной степени интенсивности. Демиелинизация нервных волокон может быть вызвана:
- мультифокальной лейкоэнцефалопатией;
- рассеянным склерозом;
- диссимулирующим энцефаломиелитом;
- болезнью Марбурга, Девика и многими другими.
Обычно очаги демиелинизации выглядят как множественные мелкие участки гиперинтенсивного МР-сигнала, расположенные в одном или нескольких отделах головного мозга. По степени их распространенности, давности и одновременности возникновения врач судит о масштабах развития заболевания.
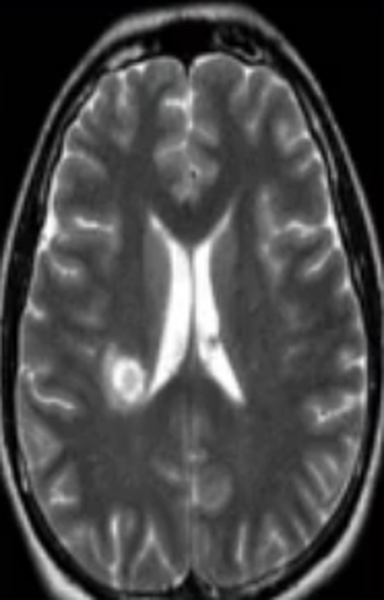
Очаг демиелинизации на МРТ
Недостаточность мозгового кровообращения являются причиной ишемии церебрального вещества, что ведет к изменению структуры и потере функций последнего. Ранняя диагностика сосудистых патологий способна предотвратить инсульт. Очаговые изменения дисциркуляторного происхождения обнаруживают у большинства пациентов старше 50 лет. В последующем такие зоны могут стать причиной дистрофических процессов в мозговой ткани.
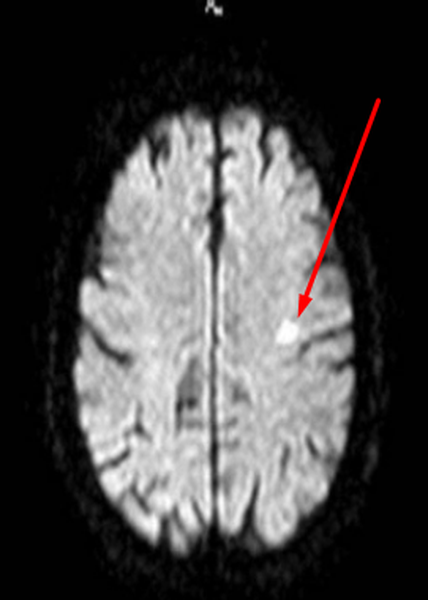
Лакунарный инфаркт головного мозга на МРТ (указан стрелкой)
Заподозрить нарушения церебрального кровообращения можно по очаговым изменениям периваскулярных пространств Вирхова-Робина. Последние представляет собой небольшие полости вокруг мозговых сосудов, заполненные жидкостью, через которые осуществляется трофика тканей и иммунорегулирующие процессы (гематоэнцефалический барьер). Появление гиперинтенсивного МР-сигнала указывает на расширение периваскулярных пространств, поскольку в норме они не видны.
Иногда при МРТ мозга обнаруживаются множественные очаги в лобной доле или в глубоких отделах полушарий, что может указывать на поражение церебральных сосудов. Ситуацию часто проясняет МР-сканирование в ангиорежиме.
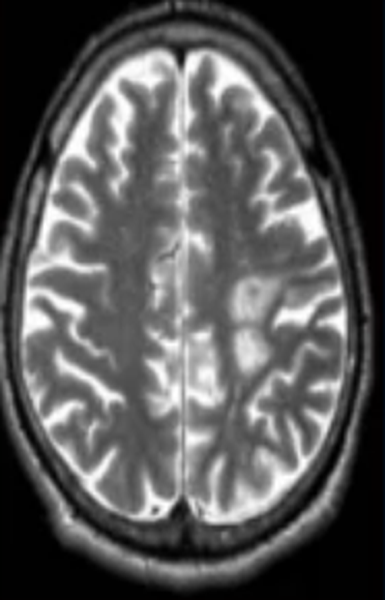
Очаги ишемии на МРТ
Нарушения мозгового кровообращения приводят к кислородному голоданию тканей, что может спровоцировать их некроз (инфаркт). Ишемические очаги при Т2 взвешенных последовательностях выглядят как зоны с умеренно гиперинтенсивным сигналом неправильной формы. На более поздних сроках при проведении в Т2 ВИ или FLAIR режиме МРТ единичный очаг приобретает вид светлого пятна, что указывает на усугубление деструктивных процессов.
Что означают белые и черные пятна на снимках МРТ?
Зоны измененного МР-сигнала могут означать:
- ишемию тканей;
- отек;
- некроз;
- гнойное расплавление;
- опухолевую трансформацию;
- метастатическое поражение;
- глиоз;
- демиелинизацию;
- дегенерацию и др.
Врач-рентгенолог описывает интенсивность сигнала, размеры и локализацию очага. С учетом полученных сведений, жалоб пациента и данных предыдущих обследований специалист может предположить природу патологических изменений.
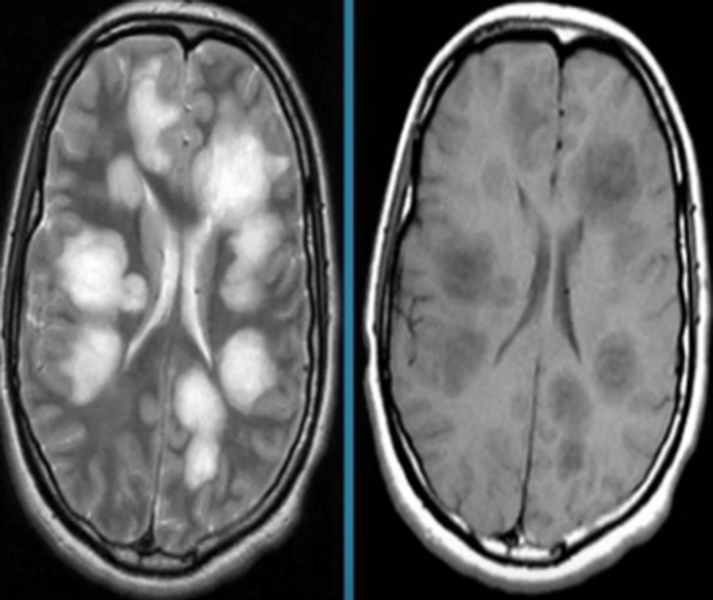
Острый рассеянный энцефаломиелит на МРТ
Причины возникновения очагов на МРТ головного мозга
Если при МРТ головного мозга выявлены очаги, их расценивают как симптомы патологии органа. Зоны гипер- или гипоинтенсивного МР-сигнала свидетельствуют о нарушении структуры определенного участка церебрального вещества. Очаговые изменения могут быть единичными или множественными, крупными, мелкими, диффузными и т.п.. Подобное наблюдается при:
- атеросклерозе;
- ангиопатии;
- инсультах;
- хронической недостаточности мозгового кровообращения;
- рассеянном склерозе или иных демиелинизирующих заболеваниях;
- болезни Альцгеймера, Пика, Паркинсона и т.п.;
- энцефаломиелите и других заболеваниях.
Очаговые изменения могут быть результатом некроза, гнойных процессов, ишемии, воспаления тканей, разрушения нервных волокон и т.п. Фокальная патология на МР-сканах почти всегда свидетельствует о развитии серьезного заболевания, а в некоторых случаях указывает на опасность для жизни больного.

МРТ головного мозга

Показания к МРТ головного мозга

МРТ головы

МРТ недорого

МРТ головы цены в СПб
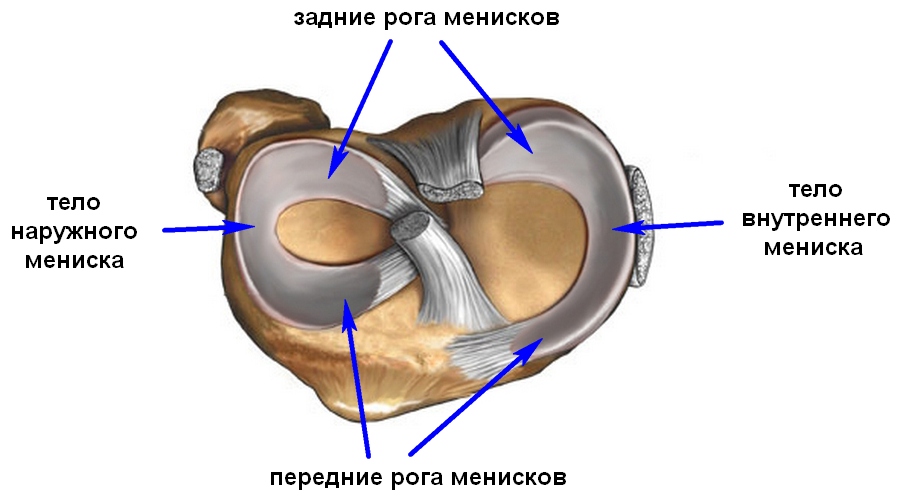
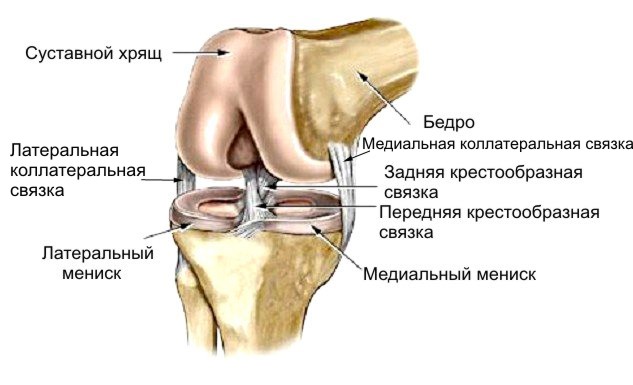
Где эти хрящевые прокладки находятся? В тех местах, которые испытывают повышенные нагрузки, а именно в таких суставах, как:
- коленный, то есть между бедренной и берцовой (малой и большой) костями;
- грудинно-ключичный (имеется в виду сочленение руки с грудной клеткой);
- височно-нижнечелюстной (соединение основания черепа с нижней челюстью);
- акромиально-ключичный (то есть сочленение суставной поверхности ключицы с лопаточной костью).
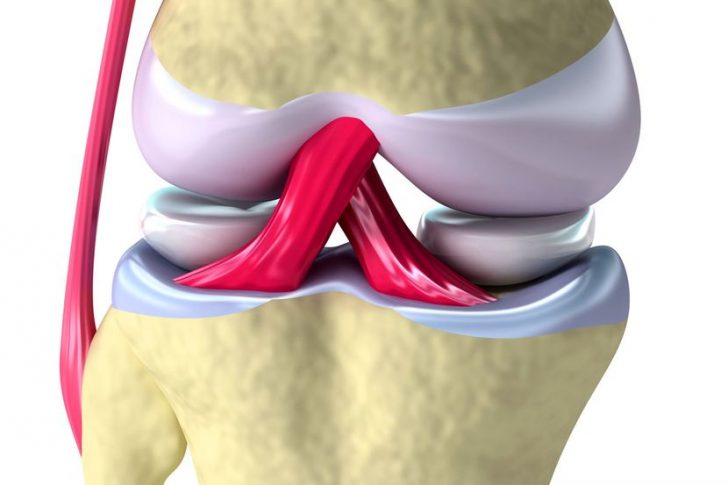
В коленном суставе имеются две хрящевых прокладки, соединенных между собой поперечной связкой:
- Медиальный (то есть внутренний хрящ). Он связан с боковой связкой коленного сустава, находящейся с внутренней стороны. Медиальный мениск отличается небольшой подвижностью.
- Латеральный (то есть наружный хрящ). Он более широкий и подвижный, чем внутренний мениск. Вследствие этого его травмирование происходит намного реже.
Мениски - это крайне важные элементы колена. Они выполняют функцию распределения нагрузки и позволяют органу находиться в стабильном состоянии. В случае их дегенерации больной испытывает изнуряющие боли и неустойчивость при движении. С течением времени прогрессирующий недуг может привести к тому, что подвижность нижней конечности будет полностью потеряна.
Что такое дегенеративные изменения медиального мениска? Как с ними бороться? Существуют ли меры профилактики недуга? Давайте разбираться.
Что собой представляют дегенеративные изменения медиального и латерального менисков
Это повреждения анатомического характера, которые могли возникнуть из-за:
- нетипичного строения сустава;
- заболевания;
- травмы.
Причем чаще всего травмируется именно медиальный мениск ввиду его жесткой фиксации и невозможности смещения в ту или иную сторону без серьезных последствий для коленного сустава. Рожки внутреннего хряща расположены довольно близко к мыщелкам (то есть утолщениям, которых на берцовой кости имеется два: медиальный и латеральный), что создает сложную ситуацию в случае любого смещения отростка кости. И как результат - либо разрыв мениска, либо его повреждение.
Болевой синдром ноющего характера в колене, дискомфорт и скованность в движении при разрыве мениска могут ощущаться на протяжении многих месяцев или даже лет.
Дегенеративные изменения медиального мениска - это нарушения, наблюдающиеся в строении органа, которые неминуемо ведут к потере его функциональности (частичной, а иногда и полной).
Разновидности поражений менисков
Их существует несколько:
- Разрыв либо самого тела, либо заднего или переднего рогов. При дегенеративных изменениях заднего рога медиального мениска больному довольно трудно производить сгибание колена, а при нарушении функционирования переднего рога - разгибать коленный сустав.
- Отрыв мениска (или его части) в месте крепления. Данное повреждение может полностью блокировать работу коленного сустава.
- Разрыв крестообразных или боковых связок менисков, который характеризуется чрезмерной подвижностью хрящевых прокладок.
- Образование патологической полости (то есть кисты) в теле мениска. Может длительное время развиваться совершенно бессимптомно.
- Изменения дегенеративно-дистрофического характера, которые могут развиться после травмы (то есть менископатия).
Дегенеративные изменения заднего рога медиального мениска, переднего рога или даже самого тела могут быть диагностированы у людей, принадлежащих к разным возрастным категориям (даже у детей). К группе риска относят прежде всего тех, чья профессиональная деятельность предполагает активные движения. Это танцоры, артисты балета и спортсмены. Но остальным людям тоже следует беречь себя.
Стадии заболевания
Дегенеративные изменения медиального мениска коленного сустава претерпевают несколько стадий своего развития:
- Острую. Ее продолжительность зависит от причин, которые спровоцировали недуг.
- Хроническую. Именно в эту стадию острая форма может плавно перетечь через 1,5-2 недели. На этом этапе больной жалуется на боль, щелчки и хруст в коленном суставе, которые только усиливаются. В области колена можно пальпировать суставной валик.
В этом случае больному рекомендован постельный режим, чтобы лишний раз не нагружать ногу, подвергшуюся травмированию.
Классификация повреждений хрящевых прокладок
Различают 4 степени дегенерации менисков по классификации, которую ввел в медицинскую практику ортопед из Америки Стивен Столлер. Причем точно идентифицировать повреждения хрящевых прокладок на глаз вряд ли получится: сделать это можно только с помощью МРТ. Итак, степени дегенерации менисков следующие:
- 0 степень. Никаких изменений патологического характера не наблюдается, то есть это просто норма.
- 1 степень. В этом случае наблюдаются некоторые очаговые патологии, но не доходящие до краев хрящевой прокладки. Дегенеративные изменения медиального мениска 1 степени характеризуются незначительным повреждением хрящевой ткани рога и очень часто могут развиваться в результате травм, полученных в процессе передвижения по наклонной плоскости, приседаний с нагрузкой или прыжков. У больного наблюдается припухлость коленного сустава, и он ощущает в нем боль.
- 2 степень. Наблюдается наличие линейного очага повреждения хрящевой прокладки. Дегенеративные изменения медиального мениска 2 степени отличаются отечностью тканей и болевыми ощущениями, которые только увеличиваются. В сумке колена наблюдается скопление крови и отрыв рога мениска, части которого попадают в полость сустава, тем самым блокируя двигательную функцию органа. 2-я степень предполагает оперативные мероприятия.
- 3 степень Повреждение доходит до одного из краев мениска, приводя к его разрыву.
Дегенеративные изменения медиального мениска 2 ст. и 1 ст. - это поражения пограничного характера, а вот 3 степень - это настоящий разрыв мениска. Не доводите ситуацию со своим здоровьем до критической! Берегите себя.
Возможные причины развития недуга
Причинами развития дегенеративных изменений медиального мениска могут стать:
- Такие заболевания, как туберкулез костей, подагра, остеоартроз, сифилис, ревматизм и другие патологии, при наличии которых происходит поражение суставов.
- Растяжение связок.
- Физические нагрузки в больших объемах - будь то работа на даче по обустройству грядок или просто занятия спортом.
- Частое травмирование колена.
- Наличие лишнего веса.
- Дисплазия (то есть неправильное развитие) коленного сустава.
- Смещение хрящевой прокладки.
- Плоскостопие (опущение поперечного или продольного сводов стопы). В этом случае нагрузка на коленный сустав увеличивается.
- Нарушение кровообращения в конечностях.
- Результат естественного старения организма в целом.
Симптоматика патологии
Основные признаки дегенеративных изменений медиального мениска:
- Явно выраженный воспалительный процесс (то есть покраснение и отек).
- Болевые ощущения острого и ноющего характера.
- Некоторая ограниченность в движениях.
- Наличие дискомфорта и чувства нестабильности в коленном суставе.
- Ощущение наличия инородного тела в колене.
- Появление хруста и щелчков при любой попытке выпрямить ногу, например, при приседании или спуске по лестнице.
- Снижение мышечного тонуса в области бедра.
- Блокада коленного сустава при каком-то определенном положении ноги, например, при сгибании.
Важно! При первых признаках дегенеративных изменений заднего рога медиального мениска, его тела, переднего рога наружной хрящевой прокладки или всего сразу вместе, необходимо обращаться в медицинское учреждение за помощью.
Ваши действия при повреждении коленного сустава
- Больного укладываем в кровать, обеспечивая ему полный покой.
- На внутреннюю поверхность бедра прикладываем либо холодный компресс, либо что-нибудь из морозилки, обернутое в хлопчатобумажную ткань.
- Даем больному обезболивающие препараты.
Диагностика
Если у больного наблюдается травма коленного сустава, которая проявляется довольно ярко, то специалисту определить патологию не составляет особого труда. Если повреждения носят умеренный характер и протекают не в явной форме, то диагностика усложняется. В этом случае назначают следующие виды инструментального исследования (исходя из признаков дегенеративных изменений медиального мениска):
- МР-томографию и КТ, с помощью которых можно оценить тяжесть патологических изменений в коленном суставе. Объемное изображение позволяет сделать это с высокой степенью точности.
- Рентгенографию. В процессе исследованию получают снимок коленного сустава в двух проекциях, который позволяет определить стадию патологии. Минусом рентгенографии является то, что определить дегенерацию можно исключительно по косвенным признакам, то есть метод не дает точной картинки патологического процесса.
- УЗИ. Отличается высокой информативностью и неинвазивностью. С помощью этого метода можно наблюдать практически все элементы коленного сустава. При УЗИ лучевая нагрузка на организм полностью отсутствует.
- Артроскопию. С помощью специального приспособления (эндоскопа), введенного в полость коленного сустава через небольшие разрезы, специалист определяет состояние синовиальной (суставной) жидкости и тканей колена. Посредством видеокамеры картинку того, что происходит, специалист наблюдает на мониторе.
На заметку! Диагностическая процедура плавно переходит в лечебную, так как в процессе ее устраняют опасные последствия травмы, включая разрывы или отрывы.
Лечение дегенеративных изменений
Лечение дегенеративных изменений медиального мениска зависит от причин, вызвавших поражение сустава, и имеющихся нарушений. Оно может быть либо консервативным, либо хирургическим. Но прежде всего специалисты выполняют следующее:
- В случае блокады коленного сустава с помощью мануальной терапии проводят вправление сочленения.
- В первые 3-4 дня после травмы в сумку сустава активным образом выделяется экссудат - жидкость. Специалисты осуществляют забор этой жидкости (делают пункцию) несколько раз с целью уменьшить отек и восстановить двигательную функцию. После процедуры полость сустава промывают антисептическими средствами.
- Часто в начале лечения (в целях уменьшения нагрузки на поврежденную хрящевую прокладку) коленный сустав фиксируют с помощью либо специального ортопедического аппарата, либо гипсовой повязки.
Медикаментозное лечение должно быть комплексным:
Важно! Рекомендуем осуществлять прием лекарственных средств этой группы в течение короткого периода, так как гормоны разрушительным образом воздействуют на хрящ.
Важно! Все препараты могут быть назначены только врачом. Помните: самолечение опасно.
Хороший эффект в борьбе с недугом дают физиотерапевтические методы:
- Электрофорез. С помощью этой процедуры удается покрыть мелкими частицами лекарственного препарата поврежденную поверхность, тем самым обеспечив их глубокое проникновение в клетки ткани.
- Ионофорез. Эта процедура, основанная на процессе миграции ионов под действием небольшого постоянного тока, позволяет устранить отечность.
- Ультразвуковая терапия.
- УВЧ.
- Ударно-волновая терапия.
- Аппликации с горным воском (озокеритом) или парафином.
- ЛФК.
Не стоит забывать и про такой простой метод, как массаж поврежденной области колена.
Оперативные мероприятия назначают в случае образования кист, множественных разрывов менисков и некрозов. Могут быть выполнены следующие операции:
- Артроскопия. В данном случае через два небольших (до 1 см) разреза вводят специальное приспособление под названием артроскоп и удаляют повреждение. Данное оперативное вмешательство относят к малоинвазивной хирургии.
- Замена поврежденного мениска протезом.
Важно! Все операции проводят только после того, как снято острое воспаление коленного сустава. Прооперированный человек должен избегать каких-либо физических нагрузок.
Чтобы результаты лечения были положительными, необходимо своевременно обращаться в медицинское учреждение за помощью. Причем настраиваться надо на длительную терапию, так как, чтобы справиться с дегенеративно-дистрофическими изменениями менисков, понадобится порядка 0,5-1 года.
Нужна ли реабилитация
Конечно, нужна, особенно после оперативных мероприятий. На что направлена реабилитация:
- восстановление мышечного тонуса поврежденной конечности;
- нормализация кровообращения;
- уменьшение болевого синдрома;
- восстановление функционирования коленного сустава в полном объеме.
Набор упражнений и частоту их выполнения разрабатывают для каждого больного индивидуально, руководствуясь тяжестью травмы или сложностью патологии. Причем после хирургического вмешательства ЛФК начинают спустя 2 месяца после операции, а при консервативном лечении - через 15-20 дней после травмы.
Профилактика
Чтобы избежать дегенеративных изменений медиального мениска, следует придерживаться простых мер предосторожности:
- Сбалансированно питаться, делать зарядку и постоянно контролировать массу тела. Избыточный вес неблагоприятным образом влияет на суставы.
- Чтобы избежать неприятностей с коленом, лучше его фиксировать с помощью эластичного бинта или специальных накладок.
- Не стоит резко включаться в физическую работу или занятия спортом: необходимо сначала разогреть мышцы, разминая их и постепенно увеличивая нагрузку.
- Чаще проходить общее обследование, чтобы выявить патологии, способствующие развитию дегенеративных изменений хрящевой прокладки, и начинать их своевременное лечение.
- Рекомендуем заниматься спортом в удобной обуви, чтобы свести риск падения к нулю.
Читайте также:


