Болезни шегрена нет но суставы болят что это
Возможные причины боли в суставах по всему телу
Суставные боли – частая жалоба, с которой приходится сталкиваться специалистам медицинской сферы. Путем детализации этого симптома можно сделать предварительные выводы о возможных причинах его возникновения. В данной статье речь пойдет о патологических состояниях, при которых болят все суставы тела. Подобный вид болей (артралгий) представляет большой практический интерес не только для специалистов, но и для их пациентов.
На практике не всегда легко определиться, почему появилась и как лечить болезненность в одном или нескольких суставах. В случае с распространенными суставными болями ситуация еще более сложная. Все дело в том, что в основе такого патологического состояния должны лежать системные реакции, при которых каждое сочленение человеческого организма поражается в одинаковой степени. Вызвать такое потенциально способны определенные причины:
- ревматические реакции;
- ревматоидный артрит;
- генерализованные воспалительные болезни аутоиммунного происхождения;
- распространенный остеоартроз;
- хроническое перенапряжение суставов вследствие избыточных физических нагрузок;
- инфекционные заболевания и интоксикации;
- воспаленные суставы при подагре и псориазе;
- заболевания системы крови;
- специфические воспалительные заболевания кишечника.
Важно помнить! Распространенные боли суставов по всему телу в большинстве случаев носят реактивное происхождение, так как возникают вторично на фоне разных заболеваний. Исключение составляют распространенные формы ревматоидного артрита и остеоартроза, которые поражают исключительно гиалиновый хрящ!
Ревматизм относится к разряду тех заболеваний, которые могут проявиться как моноартритом (воспалением одного сочленения), так и полиартритом (множественным поражением). Одно из основных проявлений этого заболевания – боль и отечность в области пораженных сочленений. Как правило, при ревматизме боли не распространяются одновременно на все суставы. Подобные артриты характеризуются летучестью. Это значит, что болевые ощущения появляются поочередно во всех крупных суставах (плечевых, локтевых, коленных, тазобедренных, голеностопных). Суставы кистей и стоп поражаются редко. Характерно появление суставных болей через некоторое время после перенесенной ангины. Иногда выраженному ревматическому моноартриту предшествуют распространенные боли по типу полиартрита.
Появление распространенных болей в суставах может быть сигналом начала или прогрессирования ревматоидного артрита. Это заболевание преимущественно возникает у лиц возрастной группы старше 40 лет. Если подобные симптомы возникают в детском и юношеском возрасте, они могут свидетельствовать о ювенильном ревматоидном артрите.
Для лечения суставов наши читатели успешно используют СустаЛайф. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
В большинстве случаев ревматоидного полиартрита имеются предшествующие симптомы поражения мелких групп кисти, отекают суставы стоп. Кроме боли, они сопровождаются скованностью движений в утреннее время и выраженной отечностью пораженных областей. Жалобы больных на то, что одновременно болят все суставы, может говорить либо о начале агрессивной формы ревматоидного артрита, либо об очередном обострении болезни у людей, имеющих ее в анамнезе.
Важно помнить! Вероятная причина распространённых суставных болей редко может быть определена только по клиническим данным. Люди, у которых длительное время болят все суставы, должны тщательно обследоваться с целью раннего выявления и начала лечения причинного заболевания!
Иногда боль, одновременно возникающая в нескольких сочленениях, может быть свидетельством не только воспалительных, но и дистрофических изменений гиалинового хряща. Такие патологические процессы лежат в основе остеоартроза, протекающего по типу распространенных дегенеративных изменений крупных сочленений. Наиболее часто болезнь возникает у лиц старшей возрастной группы с отягощенным анамнезом в отношении вредных условий производства (вибрация, длительный тяжелый труд). Еще одна особенность заболевания в том, что, кроме боли, имеют место деформация и ограничение подвижности поражённых сочленений.
Под аутоиммунными заболеваниями подразумевают патологические состояния, при которых в организме к компонентам соединительной ткани вырабатываются антитела, разрушающие ее. Учитывая, что хрящ, покрывающий суставы, – это одно из соединительнотканных образований организма, очень часто он вовлекается в подобный патологический процесс. Такими аутоиммунными болезнями, при которых болят большинство сочленений тела, являются красная волчанка, тромбоцитопеническая пурпура, васкулит, болезни Бехтерева и Шагрена, системная склеродермия. Распознать их можно по множеству других симптомов, проявляющихся в виде поражения кожи лица, повышенной кровоточивости, расстройств функционирования внутренних органов.
В роли причины, по которой одновременно болят все суставы, может выступить банальное физическое переутомление. С ним может столкнуться человек любого возраста, занимающийся спортом или имеющий отношение к физическому труду. Поэтому при оценивании симптомов распространенной суставной боли обязательно учитывается эта особенность. Если причина боли связана с физическими нагрузками, то в течение нескольких дней все симптомы пройдут самостоятельно при условии соблюдения щадящего режима.
Любые инфекционные заболевания в начальных стадиях развития, когда происходит массивное размножение возбудителей с их разнесением по всем тканям, могут проявляться как боль во всех суставах и ломота в теле с ознобом. Иногда этот симптом является единственным в начальных стадиях целого ряда инфекций (грипп, корь, краснуха, кишечные инфекции и т.д.). Распространенные артралгии могут наблюдаться и при специфических инфекциях: туберкулёзе, сифилисе, хламидиозе, бруцелезе, ВИЧ-инфекции. Точно так же могут проявляться острые и хронические интоксикации, вызванные отравлением токсическими веществами или эндогенным поступлением токсинов в кровь из любого очага массивного воспаления.
Важно помнить! Боль в суставах – одна из частых жалоб больных после перенесенных инфекционных заболеваний!
В патогенетическом отношении между подагрой и псориазом нет ничего общего. Единственное, что позволяет их связать между собой, это некоторые общие симптомы. В классическом варианте ни одно из этих заболеваний не проявляется в виде боли одновременно во всех суставах. Но в последнее время участились случаи атипичного течения, которые могут манифестировать распространенными артралгиями как при псориазе, так и при подагре. Поэтому лица с отягощенным наследственным анамнезом в отношении данной патологии или болеющие должны иметь в виду, что если во всех суставах без видимой причины возникает боль, это может говорить о начале или прогрессировании процесса.
Пролиферативные онкогематологические болезни по праву считаются одной из самых тяжелых проблем современной медицины. Их коварность не только в сложностях лечения, но и своевременности диагностики. Все чаще и чаще приходится сталкиваться с атипичными клиническими вариантами острого и хронического лейкоза. Часть таких больных длительное время беспокоит распространенная костно-суставная боль, в то время как в общем анализе крови еще нет никаких патологических изменений. Особенность таких артралгий в том, что они никогда не бывают изолированными и сочетаются с болями в костях. Поэтому длительное сохранение подобных вариантов болевого синдрома должно быть поводом для повторного проведения анализов крови и консультации гематолога.
Важно помнить! Нередко причиной болей во всех суставах могут стать специфические воспалительные процессы в кишечнике при болезни Крона и неспецифическом язвенном колите. Впоследствии их исходом становится артрит одного из крупных сочленений!
Происхождение болей, распространяющихся на все суставы, может быть определено на основании внимательного изучения анамнестических данных (имеющиеся у человека и его близких заболевания, перенесенные недавно болезни и т.д.), осмотра и оценки наблюдаемых симптомов (кроме артралгий), определения состояния болезненных суставов. Этих данных вполне достаточно, чтобы предварительно определиться с происхождением распространённой суставной боли. Следующим этапом должно стать проведение дополнительных диагностических тестов в виде общего анализа крови и мочи, определения ревмопроб. В зависимости от полученных результатов, либо определяется диагноз, либо формируются направления дальнейшего диагностического поиска.
Распространенные боли в суставах – один из неспецифических симптомов, который нужно уметь оценивать правильно. Не стоит пытаться интерпретировать его самостоятельно, поскольку в большинстве случаев речь идет о серьезных заболеваниях.
Что такое синдром Шегрена?
Синдром Шегрена – хроническое, аутоиммунное заболевание, сопровождающееся сухостью глаз, ротовой полости и других частей тела.
Аутоиммунное заболевание отличается тем, что защитная система организма ошибочно угнетает здоровые ткани собственного организма, что приводит к развитию воспаления. Механизм синдрома Шегрена заключается в том, что основные клетки иммунной системы, вырабатывающие антитела и уничтожающие зараженные патогенными микроорганизмами клетки, – лимфоциты – атакуют клетки желез, которые смачивают секретом внешние или полостные поверхности глаз, рта и других органов. Эти железы называются экзокринными. Аномальная иммунная реакция вызывает дисфункцию желез, которые утрачивают способность к выработке увлажняющего секрета.
Болезнь классифицируется либо как:
- Первичный синдром Шегрена. Патология развивается автономно.
- Вторичный синдром Шегрена. Состояние возникает в качестве осложнения болезни, наблюдавшейся ранее, такой как ревматоидный артрит , волчанка , склеродермия или миозит.
Синдромом Шегрена поражены от одного до четырех миллионов жителей Соединенных Штатов. 90% людей из этой группы составляют женщины. Возраст большинства пациентов с диагностированным синдромом Шегрена превышает 40 лет. Риск развития этой патологи и выше у лиц, которые имеют родственников с данным синдромом либо иным аутоиммунным заболеванием.
Симптомы синдрома Шегрена
Наиболее характерными признаками Шегрена являются сухость глаз и полости рта (также известная как сикка-синдром), но возможны поражения и других частей тела. К иным симптомам этого заболевания относятся:
- Зуд, жжение и покраснение
- Ощущение инородного тела в глазу
- Фотосенсибилизация
- Густая или тягучая слюна
- Опухание слюнных желез (подъязычной, околоушной и подчелюстной)
- Болезненность и изъязвление поверхности ротовой полости
- Утрата вкусовых ощущений
- Инфицирование полости дрожжевым грибком
- Сухой кашель и охриплость
- Сухость в носу
- Сложности с артикуляцией
- Затрудненность глотания, приема пищи
- Вагинальная сухость
Синдром Шегрена также может сопровождаться опуханием или болезненностью суставов, мышечными болями или слабостью, пересыханием кожи, сыпью, спутанностью сознания (снижение концентрации или ухудшение памяти), онемением или покалыванием в конечностях из-за нарушений функциональности нервов, изжогой, проблем с почками и опуханием лимфатических узлов.
Причины синдрома Шегрена
Этиология синдрома Шегрена, не установлена. Ученые полагают, что в основе возникновения заболевания находится сочетание экологических факторов и предпосылок генетической природы. Но хотя выявлены определенные гены, наличие которых повышает риск развития синдрома, они не являются единственной причиной указанного состояния. Считается, что для запуска синдрома Шегрена в организме, на иммунную систему должен воздействовать определенный триггер – такой как вирусная или бактериальная инфекция, – который вызывает сбой перегрузку защитных механизмов.
Имеются доказательства того, что синдром Шегрена в большей степени грозит людям, у которых есть родственник с этим заболеванием. Установлено, что около 12% пациентов с этой патологией имеют одного или нескольких родственников, пораженных синдромом.
К тому же, среди родственников пациентов, страдающих синдромом Шегрена, более распространены другие виды аутоиммунных заболеваний, например, волчанка или гипотериоз.
Хотя на данный момент не установлена причина, по которой женщины подвержены синдрому Шегрена в большей степени, чем мужчины, исследователи склонны видеть в этом явлении гормональную природу, отводя важную роль в механизме явления эстрогену. Менопауза является для женщин основным фактором риска развития синдрома Шегрена, поскольку с наступлением этого периода уровень эстрогена в организме падает.
Диагностирование синдрома Шегрена
Для снижения влияния синдрома на глаза, ротовую полость и другие органы важна ранняя диагностика заболевания. В ходе обследования врач собирает информацию о персональном анамнезе и задает вопросы о симптоматике состояния. В ходе физического осмотра обращают внимание на возможные состояния:
- Изменения глаз, ротовой полости и слюнных желез
- Воспаление суставов
- Мышечную слабость
- Отек шейных лимфатических узлов
Лечащий врач может порекомендовать дополнительное обследование глаз у офтальмолога.
В ходе диагностирования возможно назначения ряда дополнительных тестов. Они включают:
- Анализы крови. В крови пациентов могут содержаться определенные белки, называемые аутоантителами, что свидетельствует о защитной реакции организма на собственные ткани. Выявить их наличие помогают определенные анализы крови. При синдроме Шегрена наиболее специфическими являются анализы на наличие антител к анти-SSA/Ro и анти-SSB/La. Другие исследования по выявлению антинуклеарных антител: анализ на ANA-профиль и анализ выявления ревматоидного фактора в крови. Кроме того, возможно назначение таких исследований, позволяющих выявить воспалительный процесс, как оценка повышенного уровня иммуноглобулина в крови или С-реактивных белков (СРБ анализ). Повышенное содержание этих белков в крови сигнализирует об иммунной реакции организма. Кроме того, общим исследованием, свидетельствующим о воспалении, является анализ скорости оседания эритроцитов (СОЭ).
- Исследования сухости глаз. Оценка базального уровня выработки слезной жидкости проводится на основе пробы Ширмера. Осмотр с помощью щелевой лампы позволяет оценить возможные повреждения поверхности глаза (роговицы), вызванные сухостью.
- Исследование слюноотделения. Оценка выработки слюны, функциональности слюнных желез и их проверка на предмет воспаления.
- Рентгенограмма грудной клетки. Возможно назначение рентгенографии легких, поскольку синдром Шегрена способен поражать эти органы.
Лечение синдрома Шегрена
Синдром Шегрена неизлечим. Как и в случаях с другими аутоиммунными заболеваниями, интенсивность проявлений данной патологии у разных людей варьируется индивидуально. У части пациентов болезнь протекает в легкой форме, поражая только глаза и рот. У других – синдром имеет смазанную симптоматику, которая может иметь тенденцию к ослабеванию, а в течении болезни могут возникать периоды ремиссии. Для третьей группы пациентов характерны острые и хронические проявления заболевания.
Современные методы лечения акцентированы на устранении симптомов недуга. Заместительная терапия позволяет уменьшить проявления сухости, а нестероидные противовоспалительные препараты (НПВП) помогают бороться с воспалительным процессом. Пациентам с острым синдромом Шегрена может быть назначен прием кортикостероидов, которые выполняют роль гормонов, подавляющих воспаление или противоревматических болезнь-модифицирующих базисных противовоспалительных препаратов (БПВП), угнетающих иммунную реакцию организма. Помимо лечащего врача первичного звена в команду медиков могут входить ревматолог, офтальмолог и стоматолог.
Ниже перечислены некоторые варианты медикаментозной терапии, эффективные для лечения синдрома Шегрена различной локализации:
Таблетки пилокарпина или капсулы цевимелина помогают устранить сухость в ротовой полости, стимулируя работу слюнных желез. Длительность эффекта от этих препаратов составляет несколько часов, в связи с чем пациенты нуждаются в неоднократных ежедневных приемах лекарства. Пациентам, у которых диагностирована астма или узкоугольная глаукома, следует проконсультироваться с врачом относительно безопасности лечения указанными препаратами.
Для купирования боли в суставах и уменьшения их ригидности, а также для снятия боли в мышцах лечащий врач может рекомендовать прием таких нестероидных противовоспалительных препаратов (НПВП) как аспирин, ибупрофен и напроксен. Для устранения сыпи, усталости и боли в суставах возможно назначение таких болезнь-модифицирующих базисных противовоспалительных препаратов (БПВП) как гидроксихлорохин и метотрексат. В случаях поражения мышц, нервов, почек или легких не исключено назначение более сильнодействующих БПВП, кортикостероидов или азатиоприна либо циклофосфамида.
При указанном типе инфекции лечащий врач может назначить антимикотики – в форме таблеток или леденцов.
Индивидуальное участие в лечении при синдроме Шегрена
Активное участие пациента в лечении – один из ключевых факторов, который позволит контролировать проявления синдрома. Ниже приведены несколько советов по организации такого подхода:
- Регулярно закапывайте глаза; используйте одноразовые стерильные средства.
- Ограничьте применение капель с консервантами; они могут спровоцировать раздражение и сухость.
- Используйте в ночное время смазывающие средства для глаз или гели.
- Носите закрытые солнцезащитные очки или используйте дополнительные экраны, которые крепятся к очкам, чтобы избежать потери влаги.
- В течение дня пользуйтесь аэрозолями для носа на основе воды или солевого раствора. В определенных климатических условиях эффективен домашний увлажнитель воздуха.
- На ночь используйте гели для носа на водной основе.
- Организуйте покой суставам, когда развивается их болезненность и отечность; это поможет снять воспаление и бороться с усталостью, которые усиливаются во время обострения заболевания.
- В периоды ремиссии занимайтесь безопасными упражнениями, которые помогут устранить ригидность суставов и расширить диапазон их подвижности. Перед началом занятий проконсультируйтесь с врачом относительно индивидуального назначения комплекса занятий, сочетающего аэробные нагрузки и упражнения для укрепления мышц и развития их пластичности.
- Исключите использование вазелина или других смазок на масляной основе, поскольку их применение может спровоцировать развитие инфекций.
Болезнь Шегрена – это системное заболевание, характерной чертой которого является хроническое аутоиммунное поражение слюнных и слезных желез.
Синдром Шегрена – аналогичное болезни Шегрена поражение слюнных и слёзных желёз, развивающееся у 5-25% больных с системными заболеваниями соединительной ткани, чаще ревматоидным артритом, у 50-75% больных с хроническими аутоиммунными поражениями печени (хронический аутоиммунный гепатит, первичный билиарный цирроз печени) и реже при других аутоиммунных заболеваниях.
Заболевание считается довольно редким, заболеваемость колеблется от 4 до 250 случаев на 100000 населения. Пик заболеваемости приходится на 35-50 лет. Женщины болеют в 8-10 раз чаще мужчин.
Диагноз болезни Шегрена устанавливается на основании жалоб, данных истории болезни, клинико-лабораторного и инструментального обследования пациента, и обязательно при исключении других заболеваний, о которых речь пойдет дальше.
Клинические признаки, повышающие вероятность болезни Шегрена.
Поражение секретирующих эпителиальных желёз (аутоиммунный эпителиит).
- Слюнные железы: сиаладенит (чаще паротит), субмаксиллит или постепенное увеличение околоушных/поднижнечелюстных слюнных желёз, редко — малых слюнных желёз слизистой полости рта.
- Сухой коньюнктивит/кератоконъюнктивит наблюдается у всех больных в зависимости от длительности течения и стадии развития заболевания.
- Поражение красной каймы губ — хейлит, рецидивирующий стоматит, сухой субатрофический/атрофический ринофаринголарингит.
- Поражение эпителия желчевыводящих путей и канальцевого аппарата почек.
Внежелезистые системные проявления
- Боли в суставах (артралгии) наблюдаются у 70% больных. У трети больных встречается рецидивирующий неэрозивный артрит, преимущественно мелких суставов кистей.
- Васкулит: язвы, преимущественно на голенях, реже на верхних конечностях и слизистой оболочке полости рта.
- Поражение почек: интерстициальный нефрит, гломерулонефрит, нефротический синдром.
- Поражение периферической нервной системы: полинейропатия, множественная мононевропатия, мононеврит, радикулоневропатия, туннельная невропатия.

Методы диагностики.

Для диагностики поражения слюнных желез используют:
- сиалографию околоушной слюнной железы с омнипаком,
- биопсию малых слюнных желёз нижней губы,
- биопсию увеличенных околоушных/поднижнечелюстных слюнных желез,
- сиалометрию (измерение стимулированной секреции слюны),
- УЗИ и МРТ слюнных желез.
Для диагностики поражения глаз (сухого кератоконъюнктивита) используют:
- Снижение уровня лейкоцитов (лейкопения) — является характерным признаком заболевания, часто связано с высокой иммунологической активностью болезни.
- Повышение СОЭ — выявляются примерно у половины больных.
- Увеличение СРБ — НЕ характерно для болезни Шегрена. Высокие цифры наблюдаются при тяжелом течении болезни и развитии осложнений.
- Ревматоидный (РФ) и антинуклеарный фактор (АНФ) определяются у 95-100% больных.
- Антитела к Ro/SS-A и La/SS-B ядерным антигенам при использовании иммуноферментного метода выявляются у 85-100% больных. Одновременное обнаружение Ro и La антител наиболее специфично для болезни Шегрена, но наблюдается только у 40-50% больных. La антитела более специфичны для заболевания.
- Криоглобулины выявляются у трети больных.
- Снижение С4 компонента комплемента является неблагоприятным признаком, влияющим на выживаемость больных при этом заболевании.
- Увеличение IgG и IgA, реже IgM.
Критерии диагноза болезни Шегрена:
- Поражение глаз — сухой кератоконъюнктивит
- Поражение слюнных желез — паренхимотозный сиаладенит
- Лабораторные признаки: положительный ревматоидный фактор или положительный антинуклеарный фактор (АНФ) или наличие анти-SSA/Ro и (или) анти-SSB/La антиядерных антител
Диагноз определенной болезни Шегрена может быть поставлен при наличии первых двух критериев (1 и 2) и не менее одного признака из 3 критерия, при исключении аутоиммунных заболеваний (СКВ, ССД, РА, аутоиммунных гепатобилиарных заболеваний).
Синдром Шегрена может быть поставлен при наличии чётко верифицированного аутоиммунного заболевания и одного из первых двух критериев.
Дифференциальная диагностика

Симптомы болезни Шегрена не уникальны: сухость глаз и полости рта могут встречаться при различных заболеваниях и состояниях.
Сухость рта: лекарственные препараты (диуретики, антидепрессанты, нейролептики, транквилизаторы, седативные, антихолинергические), тревожное состояние, депрессия, саркоидоз, туберкулёз, амилоидоз, сахарный диабет, панкреатит, лимфомы, дегидратация, вирусные инфекции, облучение, постменопауза и др.
Лечение.

Цели лечения: достижение ремиссии заболевания, улучшение качества жизни больных, предотвращение развития опасных для жизни проявлений заболевания.
- Избегать ситуаций, усиливающих сухость слизистых оболочек: сухой или кондиционированный воздух, сигаретный дым, сильный ветер, длительная зрительная (особенно компьютерная), речевая или психоэмоциональная нагрузка.
- Ограничить применение препаратов, усиливающих сухость и определенных раздражающих веществ (кофе, алкоголь, никотин).
- Частое употребление небольших количеств воды или не содержащей сахара жидкости облегчает симптомы сухости рта.
- Полезна стимуляция выделения слюны с использованием жевательной резинки и леденцов без сахара.
- Тщательная гигиена полости рта, использование зубной пасты и ополаскивателей с фторидами, тщательный уход за зубными протезами, регулярное посещение стоматолога.
- Терапевтические контактные линзы для дополнительной защиты эпителия роговицы, однако их ношение должно сопровождаться адекватным увлажнением.
Лечение железистых проявлений болезни Шегрена.
Лечение внежелезистых системных проявлений болезни Шегрена.
Для лечения системных проявления болезни Шегрена используются глюкокортикоиды, алкилирующие цитостатические (лейкеран, циклофосфан) и биологические (ритуксимаб) препараты.
- Больным с минимальными системными проявлениями назначают глюкокортикоиды в малых дозах либо НПВП.
- При значительном увеличении больших слюнных желёз (после исключения лимфомы), отсутствии признаков тяжёлых системных проявлений, умеренных и значительных сдвигах показателей лабораторной активности необходимо назначение малых доз глюкокортикоидов в сочетании с лейкераном в течение нескольких лет.
- При лечении васкулита назначается циклофосфан.
- Тяжелые системные проявления требуют более высоких доз глюкокортикоидов и цитостатических средств в сочетании с интенсивными методами терапии.
Интенсивная терапия должна использоваться при тяжелых и угрожающих жизни проявлениях болезнью с целью купирования высокой иммуновоспалительной активности, изменения характера течения и улучшения прогноза заболевания.
Применение генно-инженерных биологических препаратов позволяет контролировать системные внежелезистые проявления болезни и уменьшать функциональную железистую недостаточность.
Профилактика.
Первичная профилактика невозможна ввиду неясной этиологии заболевания. Вторичная профилактика направлена на предупреждение обострения, прогрессирования заболевания и своевременное выявление развивающихся лимфом. Она предусматривает раннюю диагностику и своевременно начатую адекватную терапию. Некоторые больные нуждаются в ограничении нагрузки на органы зрения, голосовые связки и исключении аллергенов. Больным противопоказана вакцинация, лучевая терапия и нервные перегрузки. С большой осторожностью должны применяться электропроцедуры.
Содержание статьи:
Синдром Шегрена — аутоиммунная патология соединительной ткани, при которой появляется сухость в глазах и во рту и появляются симптомы поражения экзокринных желез. В патологический процесс вовлекаются слезные, слюнные, потовые, сальные и пищеварительные железы.
Первый раз синдром был описан в конце XIX века окулистом из Швеции Хенриком Шегреном, в честь которого нарушение получило свое название. Доктор изучал больного, которого беспокоили сухость в глазах и во рту, суставные боли. Чаще всего синдром Шегрена диагностируют у женщин в период климакса.
Заболевание разделяют на два вида: первичный, когда он развивается сам по себе; вторичный, когда синдром Шегрена появляется через несколько лет после начала других патологий соединительной ткани, в том числе ревматоидного артрита, болезни Либмана-Сакса, первичного билиарного цирроза, системной склеродермии.
В международной классификации болезней МКБ–10 синдром Шегрена имеет код M35.0.
Формы и стадии заболевания
Выделяют следующие формы синдрома Шегрена:
- 1. Хроническая. Такая форма отличается медленным течением. У пациента отсутствует яркая симптоматика,поражаются в основном экзокринные железы, нарушается их функция.
- 2. Подострая. Синдром Шегрена возникает неожиданно и сопровождается симптомами воспаления, повышением температуры, поражаются не только железы, но и внутренние органы.
По степени выраженности признаков выделяют раннюю, выраженную и позднюю стадию синдрома Шегрена.
Различают следующие степени активности патологии: - 3. При высокой степени активности синдрома Шегрена у человека появляются признаки воспаления конъюнктивиты, роговицы и десен, паротита, увеличения лимфоузлов,печени и селезенке.
- 4. При умеренном течение патологии наблюдается частичное разрушение железистой ткани.
- 5. При минимальной активности синдрома Шегрена в патологический процесс вовлекаются слюнные железы, что становится причиной нарушения их функции и появления ксеростомии. Также может начаться гастрит и кератоконъюнктивит.
Патогенез
Патогенез синдрома Шегрена до конца неизвестен. Выяснено только что при данном заболевании активируется иммунитет, нарушается регуляция В-клеток в крови. Из-за синдрома Шегрена воспаляются и разрушаются железы внешней секреции, нарушается их функция. Происходит замещение железистой ткани на соединительную, уменьшается количество слезной жидкости, слюны, пересыхает поверхность глаза, во рту и в носу.
По мере прогрессирования патологии лимфоидные инфильтраты появляются не только в экзокринных железах, но и во внутренних органах, мышечной ткани, суставах, в результате возникает соответствующая симптоматика.
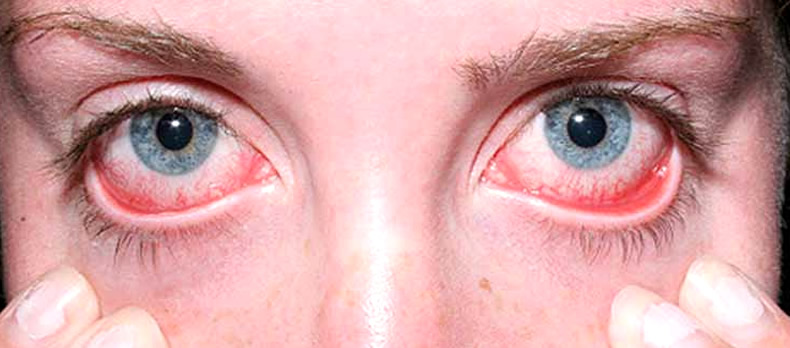
Причины синдрома Шегрена
Причины синдрома Шегрена до сих пор неизвестны. Факторы-провокаторы могут быть следующими:
- гормональный дисбаланс;
- передозировка медикаментами, различные интоксикации;
- перегрев или переохлаждение организма;
- инфекции, вызванные вирусами, бактериями, грибками, микоплазмами, простейшими;
- хронический стресс, депрессия;
- генетическая предрасположенность;
- повышение иммунологической реактивности.
Симптомы синдрома Шегрена
При развитии синдрома Шегрена могут появиться следующие симптомы:
1. Ксерофтальмия или сухой глаз. Пациента беспокоит жжение, дискомфорт в глазах, фотофобия, резь появляется если смотреть на светящиеся вещи. При прогрессировании синдрома Шегрена ухудшается зрение. Острая боль в глазах усиливается при работе за компьютером. Пациента мучает жажда.Веки чешутся и краснеют. В уголках глаз собирается белый секрет. Можно заменить покраснение конъюнктивы, появление на ней точечных инфильтратов.Глазная щель сужается. Сильная сухость роговицы становится причиной ее помутнения и появления на ней изъязвлений. Неприятные симптомы облегчаются, если пациент лежит с закрытыми глазами.
2. Ксеростомия или сухость в ротовой полости. Она появляется из-за уменьшения слюноотделения. Человека могут беспокоит хейлит, трудности с глотанием и при разговоре, осиплость голоса. По краям губ можно заметить шелушение и язвочки. Из-за сухости языка пациент не может глотать слюну. Из-за синдрома Шенгена повреждается эмаль, появляются кариозные полости,зубы расшатываются и теряются.
4. Сухость слизистой носоглотки и образование на ней корки. У пациента нередко бывают кровотечения из носа, развивается хронический насморк, воспаления ушей и околоносовых пазух. Со временем пропадает голос,ухудшается обоняние и вкусовые ощущения. Из-за воспаления ушей человека беспокоит боль, развивается тугоухость со стороны поражения.
5. Сухость кожных покровов. Она появляется из-за уменьшения количество пота или отсутствия потоотделения. Кожные покровы начинивают зудеть и шелушиться, на них появляются язвочки. На ногах и животе можно заменить гиперпигментацию и мелкие кровоизлияния.
6. Поражение ЖКТ. Могут появиться симптомы воспаления поджелудочной железы, цирроза печени, гипотонической дискинезии желчевыводящих протоков,атрофического гастрита. Пациента беспокоит отрыжка, изжога, горечь в ротовой полости, боли в желудке и в районе печени, тошнота и рвота. Из-за болей при приеме пищи человек отказывается от еды.
Кроме этого, из-за патологии появляются поражения внутренних органов, которые могут наблюдаться не только при синдроме Шегрена:
- злокачественные опухоли кожи и желудка;
- лимфома;
- ангиит;
- дисфункция почек;
- расстройство церебрального кровообращения;
- уменьшения количества тромбоцитов, лейкоцитов, эритроцитов;
- гайморит, трахеит, бронхопневмония.
Диагностика синдрома Шегрена
1. Клинический анализ крови, в котором будет обнаружено снижение количества лейкоцитов и гемоглобина, ускорение СОЭ.
2. Биохимия крови позволяет обнаружить повышенный уровень гамма-глобулина, общего фибрина, серогликоидов, сиаловых кислот. С помощью анализа удается выявить криоглобулина.
3. Иммунологические реакции позволяют обнаружить повышенное содержание иммуноглобулинов lgMи lgG, В-клеток и уменьшение числа Т-клеток.
4. Осмотр глаз лампой Гринчелы-Синчелы или как ее называют щелевой. Она позволяет обнаружить сухость поверхности глаз.
5. Проба Ширмера помогает оценить количество вырабатывающихся слез. Суть ее в следующем полоску фильтровальной бумаги закладывают за нижнее веко и оставляют на 5 минут. По прошествии этого времени измеряют длину полоски, смоченную слезой, если она меньше 5 мм, то возможно у человека синдром Шегрена. Но уменьшение слезоотделения может быть и при других патологиях, также количество слез становится меньше с возрастом.
6. С помощью специальных красителей удается обнаружить эрозии роговицы и конъюнктивы глаз, увидеть дистрофические очаги эпителия.
7. ANA-профиль, который позволяет выявить аутоиммунные состояния. Обнаруживают SSA/Ro and SSB/La. SSA/Ro часто может быть не только при синдроме Шегрена, но и других патологиях. SSB/La является более специфичным маркером.
8. Сиалометрия, которая может проводится 2 способами. Если при стимуляции витамином С за 5 минут выделяется от 2,5 до 6 мл слюны, то это считается нормой. Пациент может собирать слюну в пробирку без стимуляции аскорбиновой кислотой в течение 15 минут. Если по прошествии этого времени ее выделится меньше 1,5 мл, то говорят о наличии синдрома Шегрена.
9. Сиалография — это рентгеноконтрастное исследование. Контрастное вещество вводят в проток околоушной слюнной железы и выполняют рентгенографию этого участка. У пациентов с синдром Шегрена проток местами будет расширен и разрушен.
10. Биопсия губы позволяет выявить инфильтрацию слюнных желез лимфоцитами.
11. УЗИ слюнных железы помогает обнаружить камни в их протоках, выявить гипоэхогенные участки.
12. Магнитно-резонансная томография слезных и слюнных желез.
Чтобы выявить осложнения со стороны других органов назначают:
- рентген легких;
- эзофагогастродуоденоскопия;
- УЗИ сердца.
Лечение синдрома Шегрена
В настоящее время нет специфического лечения синдрома Шегрена, поэтому прописывают симптоматическую и поддерживающую терапию:
1. Для устранения сухости глаз назначаются медикаменты, которые содержат в своем составе гипромеллозу, которая защищает и увлажняет роговицу. Это такие препараты, как Дефислез, Гипромелоза-П, Искусственная слеза.Они противопоказаны при индивидуальной непереносимости их состава, в этом случае они могут стать причиной аллергии. Капли Дефислез и Гипромелоза-П запрещены женщинам в положении и кормящим грудью. Препарат Искусственная слеза можно использовать этим категориям пациенток с осторожностью. Лечение медикаментами, содержащими гипромеллозу может вызвать ощущения слипания век, временный дискомфорт после их закапывания. Их нельзя использовать в комплексе с глазными каплями, в составе которых есть соли металлов. После инстилляции препаратов, содержащих гипромеллозу окружающие предметы могут казаться размытыми, поэтому перед тем как сесть за руль или начать работу с потенциально опасными механизмами нужно выждать в течение четверти часа.
2. Возможно понадобиться ношение мягких контактных линз.
3. Для купирования воспаления слезных желез прописывают циклоспорин.
4. Для устранения сухости ротовой полости назначают медикаменты, который стимулирует отток слюны, к примеру, пилокарпин. Пищу рекомендуется запивать водой.
5. При синдроме Шегрена большая вероятность развития кариеса, поэтому надо тщательно ухаживать за зубами.
6. При появлении мышечно-скелетных симптомов используют нестероидные противовоспалительные средства.
7. Чтобы нормализовать слюноотделение делают новокаиновые блокады, прописывают кальцийсодержащие медикаменты.
8. Для купирования воспаления околоушных желез применяют аппликации с Димексидом, назначают антибиотикотерапию, противогрибковые средства.
9. Если наблюдается поражение слизистой ротовой полости, то чтобы ускорить заживление поврежденных тканей используют аппликации с маслом шиповника или облепихи. Их можно обрабатывать мазью Солкосерил, Метилурацил.
10. Для улучшения пищеварения при недостаточности поджелудочной железы назначают ферментные препараты.
11. При секреторной недостаточной желудка прописывают заместительное лечение соляной кислоты, пепсином.
12. Для устранения сухости слизистой носовой полости используют препараты на основе морской воды, такие как Аквамарис, Аквалор.
13. При тяжелых осложнениях прописывают кортикостероиды, иммунодепрессанты, иммуноглобулины, такие как метотрексат, преднизолон, хлорбутин, циклофосфан.
При развитии язвенно-некротического ангиита, гломерулонефрита, воспалительного полиневропатия, цереброваскулярной болезни проводят экстракорпоральную гемокоррекцию: гемосорбцию, плазмофорез, каскадную плазмофильтрацию.
Прогноз и осложнения
Синдром Шегрена может поражать жизненно важные органы. Аутоиммунная патология может постепенно прогрессировать или наоборот переходить в стадию длительной ремиссии.
У одних пациентов признаки болезни выражены слабо, их могут беспокоить только сухость глаз и слизистой полости рта, у других больных развиваются тяжелые осложнения, в том числе:
- ухудшение зрения;
- дискомфорт в глазах;
- частные инфекции полости рта;
- отек околоушной слюнной железы;
- синуситы, трахеиты, бронхопневмония;
- проблемы с жеванием и глотанием;
- артралгия;
- слабость;
- патологии почек, в том числе гломерулонефрит, почечная недостаточность;
- проблемы с кровообращением головного и спинного мозга;
- неходжкинская и другие виды лимфомы.
У детей, рожденных от женщин больных в период вынашивания плода синдромом Шегрена большая вероятность неонатальной красной волчанки с врожденной блокадой сердца.
Если терапия синдрома Шегрена начата своевременно, то прогноз благоприятным.
Читайте также:


