Аутоиммунные заболевания реактивные артриты
Реактивный артрит – аутоиммунное заболевание, которое развивается после перенесенных инфекционных заболеваний и проявляется поражением суставов. Ревматологи Юсуповской больницы устанавливают диагноз с помощью новейшей аппаратуры и лабораторных методов диагностики. Комплексную терапию проводят, придерживаясь клинических рекомендаций по лечению реактивного артрита. Врачи клиники терапии индивидуально подбирают лекарственные препараты, используют только фармакологические средства, зарегистрированные в РФ.
Тяжёлые случаи заболевания обсуждают на заседании Экспертного Совета. В его работе принимают участие кандидаты и доктора медицинских наук, врачи высшей категории. Ведущие специалисты в области ревматологии коллегиально вырабатывают тактику ведения больных реактивным артритом. Медицинский персонал внимательно относится к пожеланиям пациентов и их родственников.

Причины реактивного артрита разные. К реактивным артритам относят все воспаления суставов, которые хронологически связаны с какой-либо инфекцией. При этом в синовиальной жидкости поражённых суставов микроорганизмы не выявлялись. Связь артрита с предшествующей инфекцией подтверждают путём тщательного выяснения истории развития болезни, анализа клинических проявлений артрита, определения возбудителя, обнаружением в крови высоких титров антител к нему.
Реактивные артриты занимают одно из ведущих мест по распространённости среди ревматических заболеваний. Их удельный вес составляет 10-15%. В общей структуре реактивных артритов лидирующее положение занимают урогенные реактивные артриты, связанные с инфицированием органов мочеполовой системы. Энтерогенные формы заболевания, при которых основной очаг инфекции локализуется в кишечнике, развиваются реже.
Симптомы реактивного артрита
Реактивный артрит является серонегативным спондилоартритом. Он отвечает критериям Европейской группы по изучению спондилоартритов. Различают следующие наиболее характерные признаки ревматоидного артрита:
- Заболевание дебютирует до 30–40 лет;
- Прослеживается хронологическая связь артрита с предшествующей кишечной инфекцией (диареей), конъюнктивитом, урогенитальной инфекцией;
- Болезнь начинается внезапно;
- Поражено ограниченное количество суставов (моноолигоартрит);
- Имеет место асимметричность поражения суставов и осевого скелета;
- В патологический процесс вовлекается сухожильно-связочный аппарат.
При реактивном артрите проявляются признаки системного воспаления (кожа, слизистые оболочки, глаза, внутренние органы). Инфекция доказана бактериологическими или верологическими исследованиями. Отмечается серонегативность по ревматоидному фактору. Есть случаи серонегативных спондилоартропатий в семье или положительный HLA-B27. Заболевание протекает относительно доброкачественно с полным обратным развитием воспаления, но не исключены рецидивы и хроническое течение процесса.
Независимо от причины заболевания клиническая картина реактивного артрита протекает однотипно. К моменту развития заболевания симптомы кишечной инфекции стихают или подвергаются полному обратному развитию. Болезнь развивается через 3–60 дней после перенесенной инфекции. У50% пациентов появляется лихорадочный синдром и развивается асимметричный олигоартрит с преимущественным поражением суставов нижних конечностей:
- Коленных;
- Голеностопных;
- Пальцев стоп (особенно первых пальцев).
Если в коленном суставе быстро развивается выпот, в подколенной области образуются кисты. В последующем они разрываются, формируется псевдофлебитическим синдром. Значительно реже поражаются суставы верхних конечностей.
В 10–16% случаев развивается тендовагинит отдельных пальцев стоп. Он проявляется выраженной болью, отечностью и специфической багрово-синюшной окраской кожи. Палец напоминает сосиску. У 30% больных поражаются места прикрепления сухожилий и связок к костям возле суставов. Воспаление локализуется преимущественно в пяточных областях. Может развиться ахиллобурсит, подошвенные апоневрозиты и трохантериты.
На ранней стадии заболевания примерно в 50% случаев врачи выявляют следующие признаки поражения позвоночника:
- Боли в нижнем отделе или в области проекции крестцово-подвздошных сочленений;
- Чувство скованности;
- Спазм паравертебральных мышц;
- Боль.
Среди внесуставных проявлений ревматоидного артрита наиболее типичным является поражение органа зрения: двусторонний катаральный слабо выраженный конъюнктивит, который появляется вместе с артритом и угасает в течение нескольких дней спонтанно, острый передний увеит, следствием которого может быть регрессирующее снижение зрения вплоть до полной слепоты.
Признаком ревматоидного артрита могут быть специфические поражения кожи и слизистых оболочек:
- Кератодермия;
- Кератодермические псориазоподобные высыпания на разных участках тела и волосистой части головы;
- Поражения ногтей на пальцах стоп (изменение цвета, повышенная ломкость, шероховатость, бугристость);
- Подногтевой гиперкератоз;
- Онихолизис.
У 20-40% пациентов развивается кольцевидный баланит или баланопостит. В 5–10% случаев определяются малосимптомные безболезненные эрозии в ротовой полости, которые могут оставаться незамеченными. У больных с иерсиниозным реактивным артритом может развиться узловая эритема. Одним из проявлений реактивного артрита может быть увеличение паховых лимфоузлов. Может развиться поражение скелетных мышц по типу миозита, невриты периферических нервов.
Диагностика реактивного артрита
У пациентов, страдающих реактивным артритом, во время комплексного обследования врачи находят следующие изменения лабораторных показателей;
- Анемию (уменьшение количества эритроцитов);
- Умеренный нейтрофильный лейкоцитоз (увеличение количества лейкоцитов за счёт нейтрофилов);
- Увеличение скорости оседания эритроцитов, увеличение СОЭ, уровня С-реактивного белка;
- Протеинурию (появление белка в моче);
- Лейкоцитурию (лейкоциты в моче);
- Микрогематурию (эритроциты в моче).
Ревматоидные факторы и антинуклеарный фактор не выявляют. При исследовании синовиальной жидкости определяются неспецифические признаки воспаления: низкая вязкость, рыхлый муциновый сгусток, высокое количество лейкоцитов с преобладанием нейтрофилов. Для выявления триггерных инфекционных агентов врачи Юсуповской больницы используют микробиологические, иммунологические и молекулярно-биологические методы исследования.
Лечение реактивного артрита
При наличии симптомов острого реактивного артрита, ассоциированного с хламидиями, в острой фазе заболевания проводят антибиотикотерапию. Санация организма больного от хламидийной инфекции представляет собой достаточно сложную задачу. При воспалении уретры воспалительный процесс не ограничивается мочеиспускательным каналом, а распространяется на его вышележащие отделы. Это значительно затрудняет санацию очага.
Для лечения урогенитального хламидиоза при ревматоидном артрите препаратами выбора являются антибиотики из групп макролидов или тетрациклинов. Длительность курса антибиотикотерапии от 28 до 30 дней. При неэффективности или непереносимости указанных препаратов назначают фторхинолоны.
При энтерогенном реактивном артрите антибиотики не назначают. Для лечения поражения суставов применяют нестероидные противовоспалительные средства (диклофенак, мелоксикам, нимесулид) в стандартных суточных дозах, и глюкокортикоиды (триамцинолон, бетаметазон). Кортикостероидные гормоны вводят в полость сустава или околосуставные ткани. При наличии кардита, нефрита назначают глюкокортикоиды внутрь в средних дозах.
При хроническом течении реактивного артрита проводят терапию сульфасалазином, метотрексатом, азатиоприном. При резистентных к терапии хронических вариантах заболевания применяют ингибиторы фактора некроза опухоли α. При стихании активности артрита специалисты клиники реабилитации включают в план лечения физиотерапевтические процедуры, массаж, лечебную физкультуру. Пациентам рекомендуют санаторно-курортное лечение.
У 80% пациентов после 6-12 месяцев лечения отмечается полное выздоровление, симптомы заболевания исчезают. Если ликвидированы причины воспалительного процесса, рецидивов не наступает, если не произойдёт повторного инфицирования. В 20% случаев патологический процесс переходит в хроническую стадию. Редко наступает летальный исход вследствие развития амилоидоза или тяжёлого поражения сердца.
При появлении первых симптомов реактивного артрита звоните Юсуповскую больницу. Специалисты контакт центра запишут вас на приём к ревматологу в удобное вам время. После комплексного обследования врач назначит лечение, которое направлено на искоренение причины заболевания и ликвидацию симптомов болезни.

Когда иммунная система атакует себя, результатом является воспаление артикуляции, которое может вызвать боль, жесткость и проблемы с мобильностью. Существует более 100 видов артрита, и некоторые из них вызывают разные симптомы. Ревматоидный артрит (АР) и псориатический артрит являются одними из наиболее распространенных типов аутоиммунного артрита. В этой статье мы подробно рассмотрим аутоиммунный артрит, определим общие симптомы и проинформируем вас о некоторых из наиболее распространенных методов лечения, доступных в настоящее время для борьбы с воспалением суставов, связанных с артритом.
Типы аутоиммунного артрита
Хотя этот список не является исчерпывающим и поэтому не включает все типы, он по-прежнему представляет собой некоторые из наиболее распространенных форм аутоиммунного артрита:
- Ревматоидный артрит : это наиболее распространенный тип аутоиммунного артрита, который обычно вызывает отек и боль в руках, ногах и запястьях. По оценкам, затронуто 1,3 миллиона американцев, из которых 75% составляют женщины .
- Артритпсориатический : псориатический артрит может возникнуть у людей с условием называется псориазом кожи. Псориаз вызывает накопление чешуйчатых областей на коже. Совместные Пораженные участки могут быть практически в любом месте на теле, в том числе позвоночника, коленей, пальцев рук , ног или другие.
- АртритРеактивный : реактивный артрит возникает у людей , которые находятся в вашей медицинской истории некоторых бактериальные инфекции , такие как хламидии, сальмонеллы, шигеллез или кампилобактериоз. Наряду с болью в суставах она может вызвать красные глаза, жжение во время мочеиспускания или сыпь на подошвах ног или на ладонях рук.
- Анкилозирующий спондилоартрит : анкилозирующий спондилоартрит вызывает спинальный артрит, приводящий к боли и жесткости спинномозговых суставов.
- Осевой спондилоартрит : этот тип влияет на тазовые суставы и позвоночный столб.
- Артритмолодежь : ювенильный артрит затронул около 300000 детей в Соединенных Штатах. Это может вызвать боль в суставах, воспаление глаз, лихорадку и сыпь. Другие названия включают ювенильный идиопатический артрит, ювенильный хронический артрит или несовершеннолетний АР.
- Палиндромныйревматизм : палиндромный ревматизм является редким типом артрита, который вызывает эпизоды или приступы воспаления суставов, которые затем разрешаются. Палиндромический артрит часто поражает пальцы, запястья и колени. Симптомы включают боль, отек, жесткость и лихорадку.
Любое из этих состояний может вызвать большой дискомфорт и отек суставов.
Симптомы аутоиммунного артрита
Хотя симптомы аутоиммунного артрита варьируются в зависимости от конкретного типа основного артрита, некоторые общие симптомы, связанные с аутоиммунным артритом, включают:
- усталость
- лихорадка
- суставная боль
- жесткость
- припухлость
- слабость
Конкретные симптомы, с другой стороны, различаются между типами аутоиммунного артрита. Например, псориатический артрит может вызвать состояние, называемое энтезитом, которое вызывает сильные пятна в областях, где связки и сухожилия соединяются с костями. Они часто возникают в задней части пятки и вокруг локтя.
Факторы риска
Факторы риска аутоиммунного артрита зависят от конкретного типа артрита. Однако генетика и семейная история определенного состояния могут влиять на шансы человека на развитие аутоиммунного артрита. Однако факторы окружающей среды также могут быть совместно ответственными. Поскольку аутоиммунный артрит вызывает атаку иммунной системы, врачи попытались определить, какие факторы окружающей среды могут способствовать:
- раннее воздействие токсинов, таких как сигаретный дым
- курение
- ожирение
Даже пол человека может влиять на его уровень риска в зависимости от типа артрита. Например, женщины в два-три раза чаще развивают АР, чем мужчины. Тем не менее, мужчины развивают анкилозирующий спондилоартрит чаще, чем женщины.
диагностика
Медицинские специалисты, называемые ревматологами, лечат аутоиммунный артрит. Ревматологи изучают иммунную систему и знают все доступные методы лечения. Если врач подозревает, что у человека есть аутоиммунный артрит, он обычно отправляет их на консультацию специалиста с ревматологом. Врач сначала попросит пациента о его симптомах, в том числе о том, что ухудшает их симптомы и что, если возможно, делает их лучше. Они могут запрашивать информацию о других медицинских условиях, которые человек представляет и какие лекарства они принимают. Ревматолог, вероятно, также порекомендует серию тестов, чтобы узнать больше о здоровье человека и выяснить, какие суставы затронуты.
Примеры диагностических тестов для аутоиммунного артрита могут включать:
- Диагностикадляизображений , таких как рентгеновские лучи, КТ или МРТ, чтобы определить области повреждения суставов.
- Анализкрови , в том числе подсчета красных кровяных клеток, ревматоидного фактора, антител к определенным типам пептидов и СОЭ.
- Образцыизткани , которые врачи могут использовать для подтверждения условий, таких как псориаз.
Однако ни один тест не может окончательно диагностировать тип аутоиммунного артрита. Часто диагноз заставляет пациента проходить серию тестов, чтобы исключить другие состояния и другие типы артрита.
Лечение
Врачи рассмотрят симптомы пациента, тип артрита, который у них есть, и общее состояние здоровья и работоспособность будут рекомендовать план лечения аутоиммунного артрита.
- Абатацепт (Оренсия)
- Eanercept (Enbrel)
- Infliximab (Remicade)
Иногда пострадавший может принимать эти препараты в комбинации с DMARD, особенно метотрексатом. К сожалению, лекарства могут иметь побочные эффекты, которые вызывают осложнения. DMARD и биологические препараты, например, представляют собой иммунодепрессанты, которые могут оставлять людей восприимчивыми к инфекциям.
Изменения в жизни
В дополнение к лечению от аутоиммунного артрита, врач, вероятно, также порекомендует изменения образа жизни и варианты, которые помогут человеку с аутоиммунным заболеванием.
Примеры изменений образа жизни для управления аутоиммунными формами артрита включают:
- Регулярныеупражнения , особенно упражнения, которые улучшают диапазон движения суставов. Особенно полезны прогулки, водная аэробика и другие аэробные упражнения с низким уровнем воздействия.
- Броськурить . Курение может ухудшить симптомы многих типов аутоиммунного артрита.
- Наличие здоровой диеты для поддержания правильного веса формы снижает нагрузку на болезненные суставы.
Человек, у которого есть аутоиммунный артрит, должен также поговорить со своим врачом о других шагах, которые можно предпринять для улучшения их общего состояния здоровья.
осложнения
Долгосрочные эффекты аутоиммунного артрита могут зависеть от типа человека. Например, АР может вызывать деформации в суставах, которые затрудняют использование человеком рук и ног. Люди с АР также подвержены большему риску развития сердечных заболеваний и диабета. Человек с любым типом аутоиммунного артрита, который испытывает частые приступы боли и отечности, также может испытывать трудности с соблюдением регулярного графика работы и социализации. Иногда у людей с РА могут быть серьезные осложнения, которые требуют хирургического вмешательства. Существуют различные хирургические варианты, в том числе спинальный слияние для анкилозирующего спондилоартрита или замены тазобедренного сустава для других типов артрита.
Идентификация и лечение аутоиммунного артрита как можно быстрее помогает свести к минимуму любые осложнения.
перспективы
Аутоиммунный артрит может оказывать значительное влияние на жизнь человека. Тем не менее, многие методы лечения доступны, которые могут помочь человеку с аутоиммунным артритом жить более здоровой и счастливой жизнью.
Люди должны поговорить со своим врачом о лучших подходах к борьбе с аутоиммунным артритом, а также о изменениях образа жизни, которые они могут сделать.
Введение
- припухлостью;
- покраснением;
- высокой температурой тела;
- болью.
Помимо воспаления суставов, патология связана с двумя другими симптомами:
- покраснение и воспаление глаз;
- воспаление мочевыводящих путей.
Эти симптомы могут возникать отдельно, вместе или не проявляться вообще.
Что такое реактивный артрит?
Реактивный артрит, ранее известный как синдром Рейтера представляет собой группу нарушений, вызывающий воспаление во всем теле, особенно в позвоночнике. Примеры других расстройств из этой группы включают:
Во многих случаях заболевание вызывается венерической инфекцией мочевого пузыря или мочеиспускательного канала, у женщин — влагалищем. Эту форму расстройства иногда называют мочеполовым или урогенитальным реактивным артритом.
Другая форма реактивного артрита вызвана инфекцией в кишечном тракте в результате употребления пищи или веществ, которые загрязнены бактериями. Эту форму иногда называют кишечным или желудочно-кишечным реактивным артритом.
Симптомы болезни обычно длятся от 3 до 12 месяцев, хотя у небольшого процента людей симптомы могут вернуться или перерасти в длительное заболевание.
Что вызывает реактивный артрит?
Реактивный артрит обычно начинается примерно через 1-3 недели после заражения хламидиями (chlamydia). Бактерия, чаще всего ассоциируемая с реактивным артритом, это: Chlamydia trachomatis, вызывающая хламидиоз.
Бактерия обычно приобретается через сексуальный контакт. Некоторые данные также утверждают, что респираторная инфекция, вызванная Chlamydia pneumoniae, может вызывать реактивный артрит.
Инфекции в пищеварительном тракте, вызывающие реактивный артрит:
- сальмонелла;
- шигеллы;
- иерсинии;
- кампилобактерии.
Люди могут заразиться этими бактериями после употребления неправильно приготовленных продуктов, например, мяса, которое готовилось не при надлежащей температуре.
Врачи не знают точно, почему у некоторых людей, подверженных воздействию бактерий, развивается реактивный артрит, а у других нет, но они идентифицировали генетический фактор, человеческий лейкоцитарный антиген (HLA) B27, который увеличивает вероятность развития у человека реактивного артрита. Приблизительно 80 процентов людей с реактивным артритом имеют положительный результат на HLA-B27. Однако наследование гена HLA-B27 не обязательно означает, что человек заболеет реактивным артритом. Восемь процентов здоровых людей имеют ген HLA-B27, и только у одной пятой из них развивается заболевание, если они заразятся вызывающими инфекциями.
Заразен ли реактивный артрит?
Реактивный артрит не заразен; то есть человек с расстройством не может передать артрит кому-то другому. Тем не менее, бактерии, вызывающие заболевание, могут передаваться от человека к человеку.
Признаки и симптомы
В целом, реактивный артрит чаще всего развивается у мужчин в возрасте от 20 до 40 лет. Однако данные свидетельствуют о том, что, хотя у мужчин в девять раз чаще развивается заболевание из-за венерических инфекций, у женщин и мужчин вероятность развития реактивного артрита в результате пищевых инфекций одинаков.
Женщины с реактивным артритом часто имеют более легкие признаки заболевания, чем мужчины.
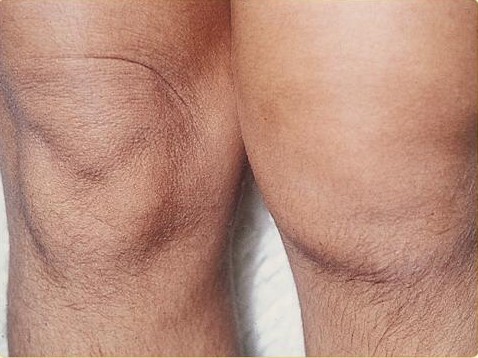
Реактивный артрит чаще всего приводит к воспалению:
- урогенитального тракта;
- суставов;
- глаз.
Менее распространенными симптомами являются язвы во рту и кожные высыпания. Любой из этих признаков может быть настолько слабовыраженным, что пациенты их не замечают. Они обычно приходят и уходят в течение периода от нескольких недель до нескольких месяцев.
Заболевание часто поражает мочеполовой тракт, в том числе:
- простату или уретру у мужчин;
- уретру, матку или влагалище у женщин.
Мужчины могут заметить повышенную потребность в мочеиспускании, ощущение жжения при мочеиспускании, боль в половом члене и выделения жидкости из полового члена. У некоторых мужчин с реактивным артритом развивается простатит. Симптомы простатита могут включать лихорадку и озноб, а также повышенную потребность в мочеиспускании и ощущение жжения при мочеиспускании.
У женщин с реактивным артритом могут развиться проблемы с мочеполовым трактом, такие как кольпит или уретрит, которые могут вызывать жжение во время мочеиспускания. Кроме того, у некоторых женщин также развивается сальпингит или вульвовагинит.
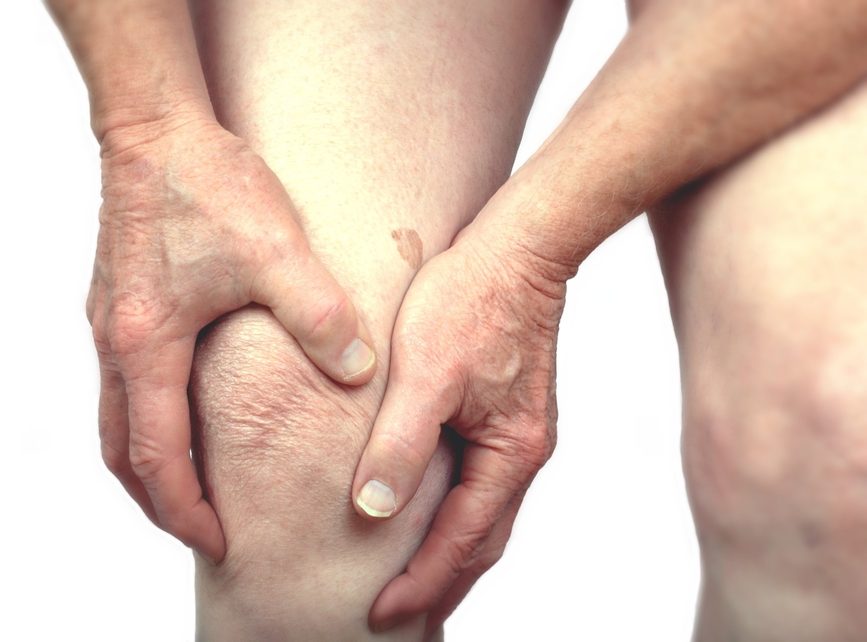
Симптомы болей в суставах при реактивном артрите обычно включают и отек в:
- коленях;
- щиколотки;
- ногах.
Запястья, пальцы и другие суставы поражаются реже. У людей с заболеванием обычно развивается тендинит. У многих пациентов с реактивным артритом это приводит к боли в лодыжке или ахилловому тендиниту. У некоторых больных также развиваются пяточные шпоры, которые представляют собой костные нарывы на пятке, которые могут вызвать хроническую боль в ногах. Примерно половина людей с реактивным артритом сообщают о боли в пояснице и спине.
Заболевание также может вызвать спондилит или сакроилиит. Люди с реактивным артритом, у которых есть ген HLA-B27, еще более склонны к развитию спондилита и/или сакроилеита.
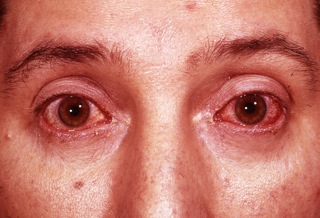
Конъюнктивит, воспаление слизистой оболочки, которая покрывает глазное яблоко и веко, развивается примерно у половины людей с реактивным артритом. У некоторых людей может развиться увеит. Конъюнктивит и увеит могут вызвать:
- покраснение глаз;
- боль и раздражение в глазах;
- затуманенный взгляд.
Вовлечение глаз обычно происходит на ранней стадии реактивного артрита, а симптомы могут приходить и уходить.
Приблизительно у 25 процентов мужчин с реактивным артритом развиваются небольшие мелкие безболезненные язвы на конце полового члена.
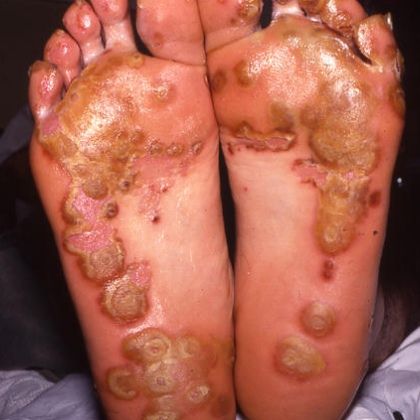
У небольшого процента мужчин и женщин появляются сыпь или маленькие твердые узелки на подошвах ног и, реже, на ладонях или в других местах.
У некоторых с артритом развиваются язвы во рту, которые приходят и уходят, у некоторых эти язвы безболезненны и остаются незамеченными.
Кто лечит и диагностирует реактивный артрит?
Человек с реактивным артритом, вероятно, должен будет посетить несколько разных типов врачей, потому что болезнь поражает различные части тела. Однако врачам и пациенту может быть полезно, чтобы один врач, обычно ревматолог (врач, специализирующийся на артрите), управлял полным планом лечения. Этот специалист может координировать лечение и контролировать побочные эффекты различных лекарств, которые будет принимать пациент. Следующие специалисты рассматривают другие функции, которые влияют на различные части тела.
- Офтальмолог (лечит болезни глаз).
- Гинеколог (лечит генитальные симптомы у женщин).
- Уролог (лечит генитальные симптомы у мужчин и женщин).
- Дерматолог (лечит кожные симптомы).
- Ортопед (выполняет операцию на сильно поврежденных суставах).
- Физиотерапевт (контролирует режимы тренировок).
В начале обследования врач, вероятно, возьмет полную историю болезни и отметит текущие симптомы, а также любые предыдущие медицинские проблемы или инфекции. До и после посещения врача иногда полезно вести учет симптомов, которые возникают, когда они возникают и как долго они сохраняются. Особенно важно сообщать о любых симптомах гриппа, таких как:
- лихорадка;
- рвота;
- понос.
Эти симптомы могут свидетельствовать о бактериальной инфекции. Врачи иногда затрудняются диагностировать патологию, потому что нет специального лабораторного теста, подтверждающего наличие у человека реактивного артрита.
Как диагностируется реактивный артрит?
Врачи могут заказать анализ крови на генетический фактор HLA-B27, но положительный результат не всегда означает, что у человека есть расстройство.
Врачи могут назначить другие анализы крови, чтобы исключить другие заболевания и подтвердить диагноз. Тесты на ревматоидный фактор или антиядерные антитела могут помочь исключить реактивный артрит. У большинства пациентов с болезнью результаты этих тестов будут отрицательными. Если результаты теста положительные, у вас может быть другой тип артрита, например:
Врачи могут также проверить скорость оседания эритроцитов. Высокая скорость оседания часто указывает на воспаление в организме. Как правило, люди с ревматическими заболеваниями имеют повышенное оседание.
Врачи, скорее всего, будут проверять наличие инфекций, которые могут быть связаны с реактивным артритом. Пациенты, как правило, тестируются на хламидийную инфекцию (исследования показали, что раннее лечение реактивного артрита, вызванного хламидиозом, может снизить прогрессирование заболевания).
При обследовании берутся образцы клеток из горла, уретры у мужчин или шейки матки у женщин. Образцы мочи и стула также могут быть проверены. Образец синовиальной жидкости могут быть взяты из воспаленного сустава. Исследования синовиальной жидкости могут помочь исключить инфекцию в суставе.
Врачи иногда используют рентген, чтобы помочь диагностировать реактивный артрит и исключить другие патологии. Рентгенограмма может обнаружить другие симптомы, включая:
- спондилит;
- сакроилиит;
- отек мягких тканей;
- повреждение хряща и суставов;
- отложения кальция.
Лечение реактивного артрита

Хотя лекарств от реактивного артрита нет, некоторые методы лечения облегчают симптомы расстройства.
Нестероидные противовоспалительные препараты (НПВП) уменьшают воспаление суставов и обычно используются для лечения пациентов с реактивным артритом. Некоторые НПВП доступны без рецепта, например:
- аспирин;
- ибупрофен.
Другие НПВП, которые обычно более эффективны при заболевании, должны назначаться врачом, например:
- индометацин;
- толметин.
Для пациентов с тяжелым воспалением суставов инъекции кортикостероидов непосредственно в пораженный сустав могут уменьшить воспаление.
Эти кортикостероиды входят в состав кремов или лосьонов и могут наноситься непосредственно на поражения кожи, например, на язвы. Местные кортикостероиды уменьшают воспаление и способствуют заживлению ран.
Антибиотики помогают устранить бактериальные инфекции, которые вызывают реактивный артрит. Конкретный назначенный антибиотик зависит от типа присутствующей бактериальной инфекции. Некоторые врачи могут порекомендовать человеку с расстройством принимать антибиотики в течение длительного периода времени (до 3 месяцев). Исследования показывают, что в большинстве случаев такая практика необходима.
БМАРП, такие как метотрексат или сульфасальзин, могут помочь контролировать серьезные симптомы, которые контролируются другими препаратами.
Ингибиторы ФНО, такие как этанерцепт и инфликсимаб, могут быть эффективны при лечение реактивного артрита и других спондилоартропатий.
Перед началом программы упражнений пациенты должны поговорить с физиотерапевт, который порекомендует соответствующие упражнения.
Упражнения, если их вводить постепенно, могут помочь улучшить функцию суставов. В частности, упражнения на укрепление и диапазон движений будут поддерживать или улучшать функцию суставов.
Упражнения на растяжку и разгибание спины могут быть особенно полезны для предотвращения длительной нетрудоспособности у пациентов с болями в позвоночнике или воспалением.
Водные упражнения также могут быть полезны при реактивном артрите. Плаванье в воде значительно снижает нагрузку на суставы, облегчая выполнение необходимых упражнений.
Прогноз
Большинство людей с реактивным артритом полностью выздоравливают от начальных вспышек симптомов и могут вернуться к обычной деятельности через 2-6 месяцев после появления первых признаков.
Приблизительно у 20 процентов людей с реактивным артритом будет хронический (длительный) артрит, который обычно является умеренным.
Исследования показывают, что от 15 до 50 процентов пациентов снова начинают проявлять симптомы через некоторое время после исчезновения первоначальной вспышки. Возможно, что такие рецидивы могут быть вызваны повторным заражением. Боль в спине и воспаление — это симптомы, которые чаще всего возникают вновь.
У небольшого процента пациентов будет хронический, тяжелый артрит, который трудно контролируется с помощью лекарств и упражнений, и может вызвать деформацию суставов.
Читайте также:


