Артроз малоберцового таранного сустава
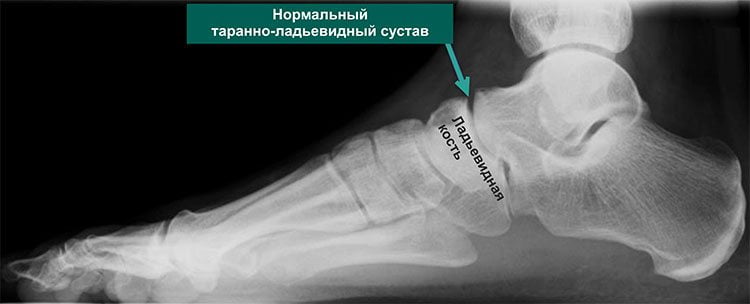
Артроз стоп часто остается не выявленным. Любой дискомфорт в области пятки связывают с образованием шпоры, и на этом обычно беспокойство о собственном здоровье заканчивается. Но проблема может скрываться намного глубже, как в прямом, так и переносном смысле. Локализуется патология между пяточной и таранной костями и определяется, как нарушение целостности таранно-ладьевидного сустава.
Общая характеристика
Важно знать! Врачи в шоке: "Эффективное и доступное средство от АРТРОЗА существует. " Читать далее.
Свое название это сочленение получило из-за места расположения. Таранно-пяточный ладьевидный сустав представляет собой соединение таранной, пяточной и ладьевидной костей.
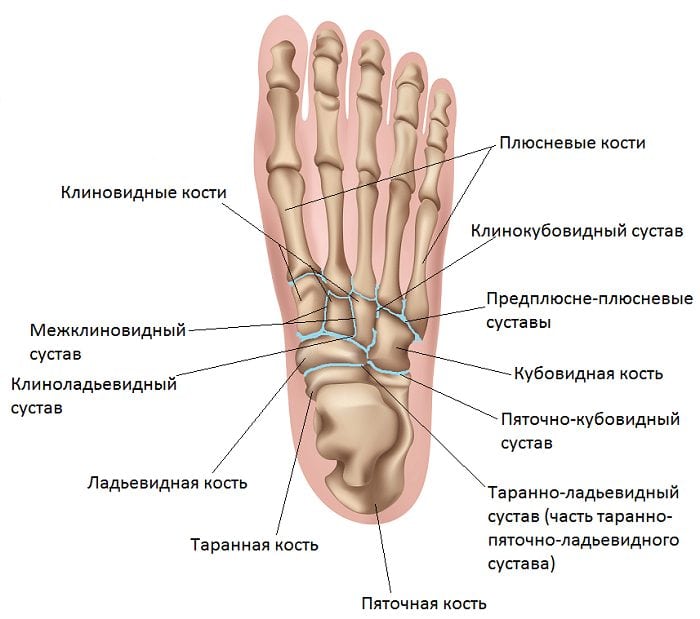
Место расположения таранной кости – пяточная кость и дистальный конец голени. Если говорить иначе, то она представляет собой некий мениск. Ее тело и головка заключаются в шейку. Пяточная кость, сплюснутая с боков и удлиненная по своей форме, сосредотачивается в задне-нижней зоне предплюсны. Во всей стопе она имеет самый большой размер. Костная структура содержит два суставных блока для сочленения с кубовидной и таранной костями. И, наконец, ладьевидная – располагается внутри ступни. Она имеет бугристый внутренний край, что определяет высоту подъема стопы. Задний суставной блок соединяется с таранной костью.
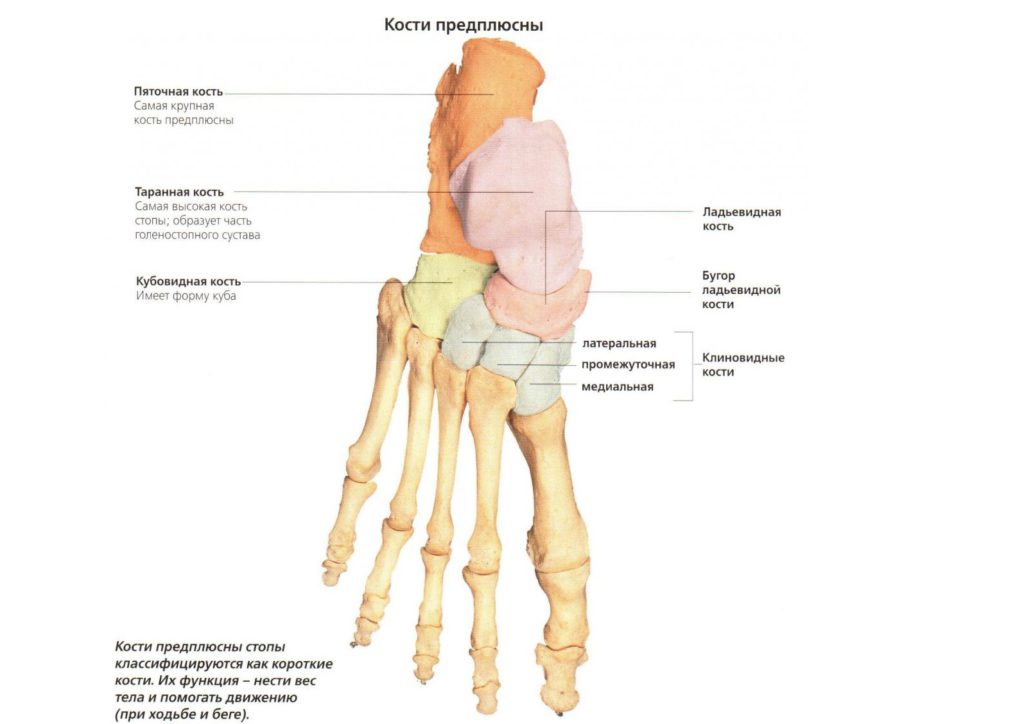
Весь таранно-пяточный сустав имеет шарообразную форму, что обеспечивает ему достаточную функциональность в соединении с подтаранным сочленением. Образуется комбинированная подвижность внутри стопы, позволяющая ей совершать вращение вокруг собственной оси. Прочность костного соединения обеспечивается за счет мощной межкостной таранно-пяточной связки.
Причины развития артроза сустава
Каждый человек когда-либо получал травмы голеностопа. Если они повторяются систематически, то возможно развитие артроза таранно-пяточного ладьевидного сустава. Такой диагноз можно приобрести уже после 20 лет, когда на еще растущий организм приходятся чрезмерные нагрузки. Если учесть, что после получения образования человек начинает вести малоподвижный образ жизни, у него появляется лишний вес — провоцирующий заболевание фактор.
С возрастом риски развития патологического состояния ног существенно возрастают. Это происходит из-за изнашивания суставных поверхностей, нарушения процессов метаболизма, ухудшения общего состояния, заболеваний эндокринной системы и прочих признаков старения.
Возникновение артроза может быть спровоцировано воспалительными процессами, протекающими в организме. В эту категорию негативных факторов относятся ревматоидный артрит, болезни хрящей и связок, хронические воспаления сухожилий, полиартрит.
Дисплазия костных сочленений стопы — следующая причина дистрофии. Врожденные или приобретенные заболевания, связанные с нарушением строения и функционала костных соединений стоп, как и плоскостопие, часто становятся причиной механических травм, воспалений и дегенеративных изменений в хрящевой ткани и сухожилиях.
Ушибы, вывихи и переломы тоже повышают риски получить артроз таранно-ладьевидного сочленения. Негативно влияют на здоровье ног аутоиммунные патологии. Провоцирующие заболевание факторы — ношение тесной, неудобной обуви, систематическое переохлаждение нижних конечностей, наследственная предрасположенность к дегенерации костных и хрящевых структур.
В группу риска входят профессиональные танцоры и спортсмены, женщины, предпочитающие высокий каблук плоской подошве, люди, имеющие в своем анамнезе заболевания костно-хрящевого аппарата. Сюда же относят пожилых пациентов, всех тех, кто имеет лишний вес и чей род деятельности связан с чрезмерными нагрузками на ноги.
Симптомы патологии
Признаки заболевания зависят от стадии его развития. Для артроза 1 степени характерны такие симптомы, как дискомфорт в области ступни, переходящий в слабую боль. Воспаление распространяется на плюсневые и таранно-ладьевидные суставы. После длительных пеших прогулок в стопе ближе к пятке появляется ощущение дискомфорта. После непродолжительного отдыха признаки патологии исчезают.
Если в ногах появились первые признаки заболевания, следует обратиться к ортопеду или ревматологу за консультацией. Чем раньше выявлена болезнь, тем больше шансов избавиться от нее.
Для 2 степени артроза таранно-пяточного сустава присущи более выраженные признаки. После пеших прогулок возникает умеренная, но терпимая боль в области стопы, для устранения которой требуется больше времени на отдых. Периодически в сочленении появляются воспалительные процессы, сопровождаемые отеком и повышением температуры тканей в области повреждения. При пальпации боль значительно усиливается. При артрозе 2 степени может наблюдаться ограничение подвижности в стопе.
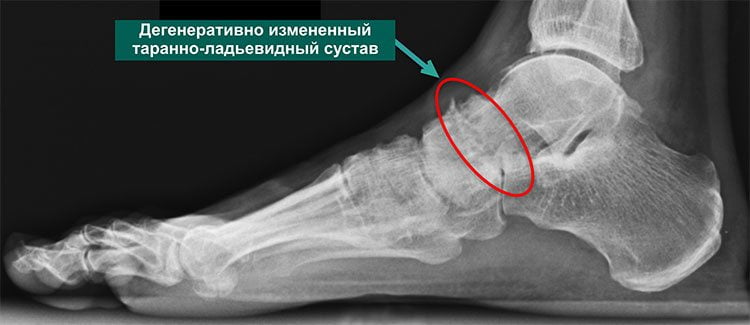
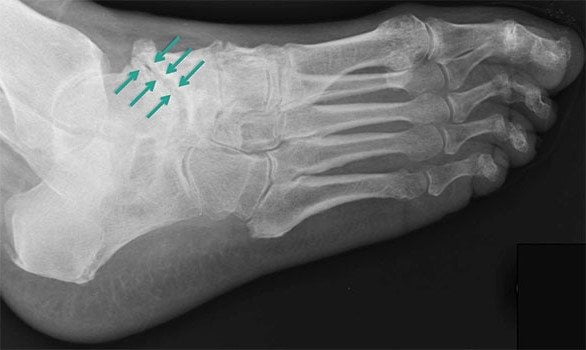
Третья стадия характеризуется сильной, нестерпимой болью, которая не проходит даже в состоянии покоя. Она распространяется на расположенные вблизи ткани, поэтому определить место локализации основного болевого очага сложно. На снимке хорошо визуализируется полное разрушение хряща и сильное уменьшение межкостного просвета. В этой стадии заболеванию присуща хроническая форма.
Признаки развития артроза таранно-пяточного ладьевидного сустава:
- выраженный отек нижних конечностей;
- боль различной интенсивности в зависимости от степени болезни;
- иррадиация неприятных ощущений в лодыжку или фаланги пальцев;
- скованность и ограничение подвижности в стопе;
- повышение утомляемости при ходьбе;
- появление хруста и щелчков при вращении ноги;
- деформация свода стопы, формирование остеофитов;
- обездвиживание фаланги большого пальца.
Запущенная форма артроза таранно-пяточного сустава чревата развитием серьезных осложнений и приводит к инвалидности больного.
Методы диагностики
Артроз таранно-пяточного ладьевидного сустава диагностируется во время осмотра у врача. Специалист опрашивает больного, пальпирует место повреждения и обращает внимание на характерные для патологии визуальные признаки.
- Из-за болей в стопе при ходьбе человек неосознанно переносит массу тела на переднюю ее часть, где неприятные ощущения меньше. У него меняется походка.
- При осмотре подошвы в области большого пальца образуются мозолистые натоптыши.
Коварство болезни состоит в том, что характерная для него симптоматика очень похожа на признаки других патологий стоп: перелом или трещина стопных костей, подагра. Поэтому, чтобы не пропустить артроз на начальном этапе развития, пациенту назначают следующие методы диагностического исследования:
- рентгенография. Показывает состояние костно-суставных структур, определяет малейшие изменения в таранно-пяточном суставе;
- артроскопия. Простой, но надежный метод исследования хрящей и сухожилий;
- компьютерная томография. Технология диагностической визуализации поврежденного сочленения, позволяющая получать послойные изображения конечности;
- магнитно-резонансная томография. Метод используется для наблюдения за изменениями в тканях и структурах хряща, сухожилий.
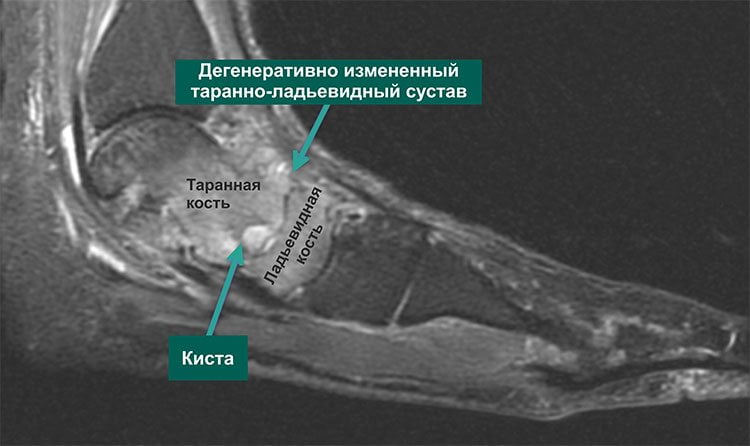
Дегенеративные изменения таранно-ладьевидного сустава, связанные с артрозом, необратимы. Своевременное выявление болезни и правильно назначенный курс терапии поможет избежать развития серьезных осложнений в состоянии здоровья.
Методы лечения
Как лечить артроз таранно-ладьевидного сочленения, зависит от стадии развития болезни, какого характера воспаление и деформация суставных структур. Чем запущеннее заболевание, тем сложнее оно поддается терапевтическим методикам. Начальные степени тяжести лечатся с помощью консервативной медицины. При позднем обнаружении болезни или при отсутствии терапии избавиться от патологии будет возможно только хирургическим путем.
Этот вид терапии направлен на купирование болевого синдрома, устранение очага воспаления и восстановление двигательной активности человека. Наиболее эффективным он будет на ранних этапах болезни. Комплекс лечения включает следующие направления:
- обеспечение покоя. Если человек занимается спортом или его работа связана с чрезмерными нагрузками на ноги, то все тренировки или перенапряжения нужно на время лечения отложить;
- замена обуви на специальную, которая обеспечит правильную поддержку голеностопа. Чтобы разгрузить среднюю часть ступни, врачи рекомендуют носить туфли с закругленной подошвой;
- использование ортопедической обуви или стелек, которые смогут ограничить подвижность посередине стопы, что существенно снизит ощущение боли и дискомфорта;
- разгрузить больной сустав помогут средства для опоры: трости, костыли, ортезы;
- прием НПВП. Нестероидные противовоспалительные препараты комплексного действия устраняют воспаление в зоне повреждения сочленений, снимают его симптомы (локальное повышение температуры, отеки) и мягко купируют боль;
- прием анальгетиков при очень сильных болях;
- применение миорелаксантов для снятия мышечных спазмов в поврежденном участке стопы. Во время длительной ходьбы или при неправильной постановке ступни ноги сильно устают. Напряжение в мышцах хорошо снимается при приеме таких препаратов;
- использование хондропротекторов улучшает состояние хрящевой ткани и сухожилий, восстанавливает поврежденные структуры. Действие таких препаратов – накопительное. Чтобы получить необходимый результат, придется принимать лекарство курсом в несколько месяцев. Точную схему лечения подбирает врач индивидуально;
- коррекция веса. Избыточная масса тела создает дополнительную нагрузку на ноги и поврежденное сочленение. Это провоцирует развитие болезни, усугубляет состояние человека, снижая эффективность консервативного лечения.
Даже "запущенный" АРТРОЗ можно вылечить дома! Просто не забывайте раз в день мазать этим.
Лечение таранно-ладьевидного сустава введением лекарственных препаратов в зону дистрофии эффективно при артрозах 1 и 2 степени. Варианты сочетания препаратов:
- распространенная комбинация — уколы глюкокортикостероидов с обезболивающими препаратами. Локальное введение инъекции оказывает анестезирующие действие длительностью от 12 до 48 часов и снижает воспаление. Глюкокортикостероиды при прямом введении дают положительную динамику при лечении артрозов и других дегенеративных патологий хрящей и сухожилий, особенно на ранних стадиях. Поскольку сам процесс укола достаточно неприятен, то его проводят под краткосрочной общей анестезией. Такие инъекции обладают длительным действием, поэтому повторять их нужно не чаще одного раза в полгода;
- гиалуроновая кислота по своему составу напоминает синовиальную жидкость, выполняющую в сочленениях роль природной смазки. Она обладает амортизационными свойствами, позволяет равномерно распределять нагрузки на суставы и связки. При любых дистрофических процессах внутри костных соединений объем синовиальной жидкости уменьшается, провоцируя нездоровое трение суставных составляющих. Инъекции гиалуроновой кислоты вводятся локально в зону воспаления под общей анестезией краткосрочного действия.
Видео инъекции в голеностопный сустав:
Начинают физиотерапевтические процедуры только после устранения острой формы болезни. Методики физиотерапии для уменьшения воспаления и купирования болевого синдрома:
- УВЧ;
- лазерная терапия;
- магнитотерапия;
- электрофорез;
- парафиновые аппликации.
Какую методику выбрать для лечения артроза в таранно-пяточном суставе, решает врач.
Антон Епифанов о физиотерапии для суставов:
Физические нагрузки при артрозе таранно-пяточного ладьевидного сустава направлены на укрепление мышечных тканей вокруг сочленения. Это необходимо для удерживания костного соединения в правильном положении. Комплекс упражнений при растяжении голеностопных мышц уменьшает нагрузку на середину ступни. Систематические занятия и консервативное лечение позволяют достичь хороших результатов.
Подобрать правильные упражнения для борьбы с артрозом должен инструктор-реабилитолог. Комплекс составляется индивидуально в зависимости от состояния больного, степени тяжести патологии. Не стоит заниматься ЛФК, превозмогая боль. Запрещены любые физические нагрузки при острой фазе заболевания.
Если консервативная медицина остается бессильной перед артрозом таранно-пяточного сустава, то больному приходится соглашаться на хирургическую операцию. Этот вид лечения показан при заболевании последней стадии, когда дистрофия сочленения стала необратимой. Решение о проведении операции принимает врач.
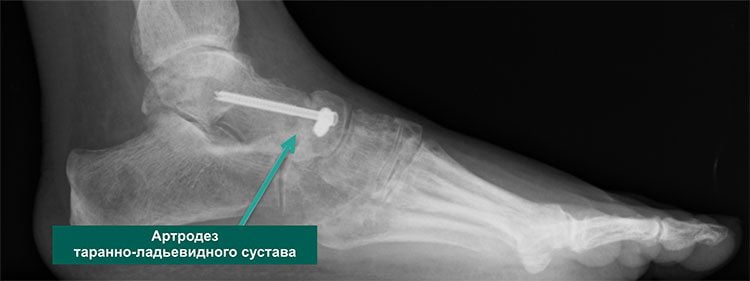
Хирургическое лечение позволяет получить хорошие результаты: устраняет боль и возвращает пациента к обычной повседневной жизни. Суть оперативного вмешательства состоит в удалении из сустава всех поврежденных дистрофией фрагментов и создании благоприятных условий для его последующего сращивания. Операция проводится под общим наркозом.
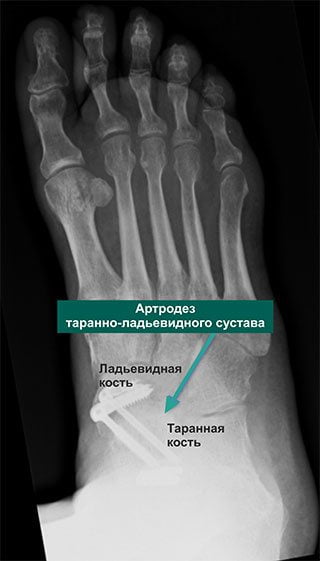
Многих пациентов пугает мысль, что стопа после хирургического вмешательства будет полностью обездвижена. Но вопреки всем страхам при правильном восстановлении человек, страдающий много лет артрозом, сможет полноценно жить, заниматься спортом, вести активный образ жизни без боли и практически без хромоты.
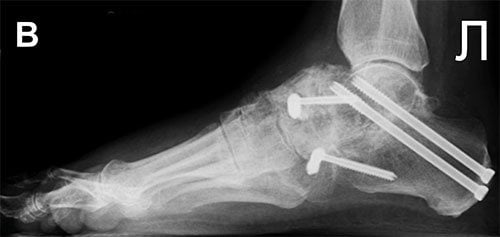
Осложнением операции может стать формирование ложного сочленения. Такое возникает тогда, когда кости друг с другом не срастаются. Потребуется повторная операция с дополнительной костной пластикой для быстрого заживления.
Возможные осложнения при лечении
Осложнения при борьбе с артрозом стопы обычно развиваются на фоне исходного заболевания независимо от того, какие методы терапии были использованы.
Иногда болезнь является слишком сильной, когда даже комплексная терапия не дает нужного эффекта. На фоне приема медикаментов и физиотерапевтических процедур у больного могут развиваться следующие виды осложнений:
При хирургическом вмешательстве в структуру костного соединения также могут возникать осложнения — это:
- осложнения после наркоза;
- риски развития кровотечения;
- поверхностное или глубокое инфицирование тканей;
- формирование послеоперационных тромбозов;
- невозможность полной корректировки деформации в стопе;
- сохранение болевых ощущений после операции;
- необходимость повторной операции;
- проблемы в процессе заживления раны;
- формирование ложного сустава;
- замедленное формирование надкостницы в месте сращивания концов костей;
- развитие комплексного регионального болевого синдрома.
Послеоперационная реабилитация
План мероприятий по восстановлению сустава после операции индивидуален. Через сутки, когда больной полностью отойдет от наркоза, ему будет назначен курс антибиотиков. Это минимизирует риски развития послеоперационных осложнений.
В течение первых недель после хирургического вмешательства стопа и голеностоп должны быть надежно зафиксированы гипсовой шиной. Снимать ее раньше нельзя, чтоб не нарушить процесс формирования надкостницы и не затянуть заживление. Чтобы избежать отека мягких тканей, нога должна все время находиться в приподнятом положении. В первые две недели пациенту рекомендован покой, стопу нагружать ни в коем случае нельзя. В конце этого периода больному сделают первую перевязку, оценят состояние раны и тканей.
В течение следующих полутора-двух месяцев сухожилие должно быть надежно зафиксировано жесткой повязкой. Нагружать его по-прежнему запрещено, но можно совершать непродолжительные прогулки с тростью или костылями). Если в ноге чувствуется боль, режим покоя следует продлить.
Через 2 месяца человеку делают контрольный рентгеновский снимок и, если процесс заживления протекает хорошо, повязку снимают и меняют ее на ортопедический ботинок. С ним прооперированное сочленение можно понемногу нагружать, но оно будет надежно защищено от перегрузок. Контрольные снимки делают каждый месяц. Начиная с третьего месяца, врач разрешит заниматься лечебной физкультурой. Пренебрегать комплексом упражнений не стоит: занятия вернут активность и исправят проблему с развившейся после болезни хромотой.
К труду после радикального лечения пациент может приступать уже через 2 месяца, но при условии, что его работа не связана с тяжелыми физическими нагрузками. Спортсмены, танцоры и люди, сталкивающиеся по долгу службы с повышенной двигательной активностью, могут возвращаться к привычным делам только после разрешения врача.
Остеоартроз голеностопного сустава представляет собой хроническое заболевание, которое характеризуется дегенеративными и воспалительно-дистрофическими процессами в суставе. Поражается при этом не только хрящевая ткань, но и кость, а также другие структуры (связки, сухожилия, мышцы).

Голеностопный сустав образован эпифизами больше-, малоберцовой и таранной костей. В его образовании принимают участие также межберцовые и таранно-малоберцовые связки. Они укрепляют и стабилизируют такое соединение. Сустав тесно связан с подтаранным и таранно-пяточным сочленениями, благодаря чему в нем выполняются не только сгибание и разгибание, но также отведение-приведение и пронация-супинация.
Причины артроза голеностопа
Артроз является постоянным спутником людей пожилого возраста. Общее старение организма не обходится без вовлечения суставного аппарата. Но в последнее время все чаще стали болеть и молодые люди. Как правило, этому способствуют:
- Травмы голеностопного сустава.
- Повышенная нагрузка: при избыточном весе, у грузчиков, спортсменов-тяжелоатлетов, танцоров.
- Длительное ношение неудобной обуви, в том числе на высоком каблуке.
- Воспалительная патология стопы.
- Обменные заболевания: сахарный диабет, гипотиреоз, подагра.
- Недостаток эстрогенов у женщин в постменопаузе.
Если есть провоцирующие факторы, необходимо обратиться к врачу для оценки риска возникновения болезни и организации профилактических мероприятий.
Симптомы при артрозе голеностопа

Признаки артроза голеностопа во многом неспецифичны и поначалу незаметны, поэтому часто остаются незамеченными, а заболевание продолжает прогрессировать. По мере усиления хрящевой деструкции происходит нарастание симптоматики, а суставная патология приобретает все более упорный характер.
В зависимости от выраженности и распространенности патологии, различают 3 степени артроза голеностопного сустава. Такая градация обусловлена не только клиническими симптомами, но и рентгенологическими изменениями.
Поначалу возникновение боли в суставе обусловлено только длительной нагрузкой (ходьба, ношение тяжестей). Часто появляются щелчки во время движений в голеностопе, утомляемость. Еще нет утренней скованности, а подвижность в суставе остается на прежнем уровне.
Данные рентгенологического обследования говорят о наличии околосуставного остеопороза, возможно некоторое расширение щели сустава по причине хрящевой гипотрофии. Однако часто бывает, что и эти проявления артроза не видны. Благодаря применению компьютерной томографии можно с большей вероятностью выявить болезнь на ранних этапах.
На этой стадии развития артроз характеризуется постоянным болевым синдромом, который сохраняется в покое, усиливаясь при нагрузках. Заметна метеозависимость боли, уже появляется скованность в суставе по утрам, хруст и щелчки становятся частыми. Происходит формирование тугоподвижности в голеностопе, многие обращают внимание на возникновение опухоли щиколотки, деформации сустава.
Рентгенография выявляет характерные симптомы артроза: сужение суставной щели, формирование костных разрастаний (остеофитов), уплощается таранно-берцовый блок.
При дальнейшем прогрессировании артрозо-артрит голеностопного сустава проявляется выраженным ограничением объема движений, значительными деформациями. Развивается атрофия мышц голени, сустав практически неподвижен – возможны только небольшие колебательные движения.
При дополнительном обследовании видны такие признаки: существенное сужение суставной полости, множественные остеофиты. В процесс часто вовлечен и таранно-пяточный сустав.
Третья стадия является показанием для оформления группы инвалидности.
Двигательная активность пациентов значительно снижена, затруднена ходьба и выполнение повседневной работы. Чтобы этого не допустить, нужно при первых же симптомах артроза обратиться к врачу, поскольку эффект лечения в первую очередь зависит от своевременности проводимых мероприятий.
Лечение деформирующего артроза голеностопа

Лечение при артрозе голеностопа состоит из различных методик и средств, оказывающих положительное воздействие на структуры сустава. Терапевтическая тактика базируется на степени артроза, индивидуальных особенностях организма и современных возможностях медицины. Комплекс лечебных процедур при деформирующем артрозе голеностопного сустава включает:
- Медикаментозное лечение.
- Физиотерапия.
- Упражнения лечебной гимнастики и массаж.
- Оперативное лечение.
- Лечение народными средствами.
Поражение артрозом голеностопа требует использования тех методик, которые дают наиболее быстрый и стойкий эффект, поскольку от этого зависит качество жизни пациента. Лечить остеоартроз нужно так, чтобы удалось достичь таких основных моментов:
- Обезболивания.
- Устранения воспалительного процесса.
- Усиления кровообращения в околосуставных тканях.
- Восстановления подвижности голеностопа.
Применение тех или иных методов должно быть строго обоснованным, самолечение не допускается. Лечение остеоартроза голеностопного сустава в домашних условиях не должно идти вразрез с врачебной тактикой, все манипуляции нужно согласовывать со специалистами.
Для быстрого устранения боли, воспаления и улучшения состояния хряща рекомендован прием анальгетиков, противовоспалительных препаратов, хондропротекторов. Дозировка и курс лечения определяется лечащим врачом на основании выраженности симптомов, стадии болезни и с учетом противопоказаний.
Лекарства, как правило, призваны ликвидировать острый процесс и перевести болезнь в состояние ремиссии, чтобы была возможность применять другие методы лечения. Не рекомендуется самостоятельно начинать или прекращать их прием без согласования с доктором.
При артрозах голеностопа можно пользоваться также рецептами по приготовлению травяных настоек, отваров и настоев. Хороший эффект дает использование компрессов, мазей и растирок на основе природного сырья. Можно прогревать сустав песком или солью, насыпанными в мешочек. Применяя эти методы в домашних условиях, нельзя отказываться от традиционного лечения.
Физиотерапевтические методы

Лечить артроз щиколотки необходимо с использованием методов физического воздействия. Их применение обосновано не только после стихания воспалительного процесса, но и во время его, так как позволяет снять обострение. На практике при артрозах голеностопа назначают такие процедуры:
- Магнитотерапию;
- Лазерное лечение;
- Электрофорез;
- Парафинотерапию;
- Грязелечение;
- Бальнеотерапию;
Хороший эффект отмечается в сочетании с лекарствами – пациенты вскоре наблюдают уменьшение боли и опухоли в области голеностопа. Пользоваться такими методами можно при любой степени болезни, а также при травмах, чтобы не допустить посттравматический артроз голеностопного сустава. Физиопроцедуры помогают сращению перелома, ускорению заживления тканей.
При артрозе голеностопа используют чаще всего местное лечение магнитным полем. Для этого рекомендовано ношение специальных стелек. Так происходит воздействие на область голеностопного и таранно-пяточного сочленений, улучшается трофика тканей, уменьшаются клинические симптомы артроза.
Применение лазерного излучения обосновано его действием на молекулярном уровне и усилением кровообращения. Чаще всего пользуются световым потоком в инфракрасном спектре. Благодаря применению современных аппаратов и достаточной глубине проникновения лазера в ткани можно добиться точного позиционирования луча – непосредственно в голеностоп или таранно-пяточный сустав.
Лечение грязью и глиной широко применяется при санаторно-курортном лечении. Можно использовать как общее воздействие (принимая ванны), так и местные эффекты такого метода (при аппликациях). Грязи обладают комплексным составом с содержанием большого количества полезных органических и минеральных веществ.
ЛФК и массаж

Упражнения лечебной физкультуры показаны при артрозах любой степени. Начинать гимнастику нужно уже при первых проявлениях болезни, когда еще нет выраженных нарушений. Это даст возможность не допустить прогрессирования болезни и вернуть голеностопу нормальную функцию.
ЛФК проводится на фоне физиотерапии и в сочетании с массажем. Только так можно обеспечить выраженный эффект.
Начинать заниматься физкультурой следует с минимальной нагрузки на сустав, постепенно расширяя объем движений. Для того чтобы не навредить голеностопу, нельзя спешить. Каждое движение должно выполняться плавно, без рывков.
Лечить артроз с поражением голеностопа помогут такие упражнения:
- Лежа на спине, по очереди проводят отведение пятки и носка, осуществляют вращение стопами.
- Сидя на стуле и держа стопы на полу, выполняют движения, как при ходьбе.
- Не отрывая пятки от пола, проводят перекаты стопой в стороны.
- Движения пальцами стопы: сведение и разведение до максимума.
Каждое упражнение нужно проводить до 20 раз ежедневно. Это позволяет не только улучшить состояние самого сустава, но и укрепить таранно-малоберцовые и межберцовые связки.
В постоянстве и настойчивости кроется успех лечебной гимнастики. Ее выполнение должно быть обязательным в комплексном лечении артроза голеностопного сустава.
Важную роль играет массаж при деформирующем артрозе голеностопного сустава. Наиболее часто применяются техники разминания и растирания. Это позволяет улучшить кровообращение, снять спазм и замедлить развитие соединительной ткани. Массируют не только околосуставную область, но и голень, стопу. Массаж применяют в комплексе с упражнениями.
Современная медицина располагает большим количеством методов, которые позволяют вылечить деформирующий остеоартроз голеностопного сустава, избавив пациента от длительных ограничений.
Рекомендации опытного специалиста в сочетании с собственными усилиями всегда дадут положительный результат.
Артроз таранно-ладьевидного сустава – патология дегенеративного характера, при которой отмечают постепенное разрушение суставных тканей, с изменением костных поверхностей. При заболевании хрящ сустава истончается, его трущиеся поверхности теряют способность к скольжению, а связки утрачивают эластичность и становятся менее прочными. Деформирующий артроз зачастую является следствием полученных травм голеностопа, реже – имеет врожденную форму.
При патологии в тканях сустава возникают микроскопические разрывы, которые провоцируют не только появление острой боли и воспалительного процесса, но и постепенное ограничение подвижности конечности. Повреждениям суставов чаще подвержены молодые атлеты, футболисты и танцоры, когда процесс роста костей еще продолжается и на несформированные конечности приходятся чрезмерные нагрузки, а также ушибы и растяжения.
Степени развития

Реже заболеванию способствуют врожденные отклонения, которые развиваются на фоне выраженной формы дисплазии суставов нижних конечностей. Начальная стадия артроза протекает практически незаметно и определяется исключительно при помощи рентгена. Однако, по мере ее прогрессирования, патология начинает проявляться неприятными симптомами.
По мере возникновения клинических проявлений, артроз подтаранного сустава имеет три стадии развития.
- Для первой стадии характерны незначительные болевые ощущения в пяточной части стопы, а также утомляемостью после длительных нагрузок на конечность. Первым тревожным звоночком заболевания является присутствие дискомфорта в стопе при продолжительных пеших прогулках, который проходит самостоятельно после отдыха. На этой стадии развития патологии, рентген обычно показывает — наличие склероза субходральной кости и появление остеофитов (наростов) на костной поверхности.
- На второй стадии
![]()
прогрессирования заболевания головка плюсневой кости уплотняется, способствуя незначительным ограничениям подвижности сустава. При этой стадии больной регулярно испытывает болевые ощущения во время и после ходьбы, снять которые помогает продолжительное нахождение конечности в состоянии полного покоя. Частое воспаление таранно-пяточного сустава и боль при пальпации – повод обратиться к врачу. Поскольку вторая степень артроза со временем ограничивает нормальную подвижность пострадавшей конечности. - Третья степень патологии не остается незамеченной. Ей присуща значительная деформация сустава, при которой большой палец ноги оказывается почти обездвиженным и опускается вниз. Боль становится терпеть очень сложно, поскольку она не прекращается даже в состоянии покоя. Ее иррадиация настолько обширна, что иногда болевые ощущения захватывают и коленный сустав. На данной стадии хрящевая ткань претерпевает полное разрушение, между костями сустава наблюдается сужение просвета, и заболевание приобретает хронический характер.
Причины
Заболевание часто начинает активно прогрессировать после 20 лет, на фоне существующего плоскостопия. А поскольку рост костной ткани в этот период еще не закончен, любые внешние факторы могут поспособствовать развитию патологии.

Наиболее распространенными причинами, провоцирующими артроз таранно-пяточного сустава, обычно становятся:
- Травмирование конечности. Любой вывих, сильный ушиб, перелом или растяжение голеностопа ведут к необратимым последствиям.
- Продолжительный воспалительный процесс в организме часто становится причиной проявления ревматоидного артрита.
- Избыточный вес – еще одна очевидная причина. Во избежание проблем с суставами важно научиться контролировать свой вес и вести активный образ жизни.
- Дисплазия относится к врожденной патологии суставов. Их неправильное формирование еще в материнской утробе, приводит к проблемам с хрящевой тканью. Она не становится эластичной, что впоследствии становится причиной деформации костей и их стремительному изнашиванию.
- Нарушенный обмен веществ часто провоцирует появление артроза конечностей. Вследствие обменных нарушений, ухудшается привычное питание синовальной оболочки и хрящевой ткани, что в разы увеличивает риски развития патологических процессов в суставах.
Хроническая форма артроза подтаранного сустава часто наблюдается у женщин среднего возраста. Причиной чаще всего становится — ношение длительное время обуви на очень высоком каблуке.
Проявление симптомов
Симптомы артроза таранно-ладьевидного сустава напрямую зависят от степени поражения. Их можно разделить на основные: ярко выраженные и дополнительные. При прогрессировании заболевания у больного наблюдается:
- Отечность, затрагивающая область от стопы до лодыжки;
- Скованность конечностей;
- Воспалительные процессы в мышцах и суставах;
- Боль во время разгибании или сгибании стопы;
- Острая боль в лодыжке.
Деформация хрящевой ткани происходит постепенно и чем больше степень ее повреждения, тем сильнее удар по суставам. Когда происходит абсолютное разрушение хряща, организм старается компенсировать проблему посредством нарастания костных образований, что и становится основной причиной утраты двигательной функции.

Проявлениями деформирующего артроза таранно-ладьевидного сустава зачастую становятся болевые ощущения, возникающие во время передвижения по каким-либо неровным поверхностям. Чем больше степень поражения, тем мучительнее для больного ходьба по неровностям.
Диагностика
Четкую картину, присущую именно артрозу таранно-ладьевидного сустава, возможно получить во время рентгенологического исследования. На снимке отчетливо видны клинические проявления патологии: гиперплазия, а также искривление костной ткани, наличие кисты и сужения суставных щелей. Если прислушаться к рекомендациям лечащего врача и следовать выбранной методике лечения, приостановить изменения в суставе на данной стадии прогрессирования – достаточно легко.
Лечение
Для борьбы с патологией таранно-ладьевидного сустава применяется комплексная терапия, включающая:
- Ношение ортопедических устройств;
- Медикаментозную терапию;
- Физиопроцедуры;
- Соблюдение правильного питания;
- Нетрадиционные способы воздействия;
- ЛФК.
Консервативное лечение, при обращении пациента в медучреждение на запущенной стадии заболевания, будет безрезультатным. Поэтому хирургических манипуляций вряд ли удастся избежать.
Для борьбы с симптоматикой данной патологии в медицине практике используют препараты различного действия. К примеру, для успешного подавления в организме воспалительных процессов и снятия болезненных ощущений, используют НПВП. Миорелаксанты помогают расслаблению мышц сустава, а также борются со спазмами, спровоцированными болевым синдромом.

Нестероидные препараты
Медикаментозная терапия, которую предлагает консервативная медицина, включает непосредственное введение в больной сустав инъекций, а также внутримышечные уколы, курс таблеток и втирание противовоспалительных мазей.
К тому же, большая часть стероидных и нестероидных препаратов, цель которых -победить артроз таранно-ладьевидного сустава, обостряют течение заболевания, разрушая хрящ. Как правило, обычная инъекция данного препарата поможет пациенту избавиться от сильных болевых ощущений, но параллельно ускорит разрушительные процессы хрящевой ткани, тем самым только усложняя течение заболевания.
Курс лечения длится около двух недель, в зависимости от стадии болезни. К нестероидным препаратам, обладающим противовоспалительным эффектом относятся:
- Нимесулид;
- Ибупрофен;
- Дексалгин;
- Ацеклофенак;
- Диклофенак;
- Мелоксикам;
- Кетолорак.
При приеме вышеперечисленных препаратов, могут наблюдаться побочные реакции и обострения со стороны кишечника и желудка. Поэтому, при наличии у пациента язвы или гастрита, средства стоит принимать курсами по два-три дня.
Хондропротекторы
Если при лечении артроза сустава наблюдается поражение хрящевой ткани, целесообразно применение хондропротекторов, основа которых клюкозамин и сульфат хондроитина – главных составляющих хрящевой ткани. Их основной задачей является защита и восстановление хряща. В совокупности с противовоспалительными средствами, на начальной форме развития патологии, препараты способны избавить пациента от беспокоящей симптоматики.
На второй стадии препараты притормаживают разрушение хряща и блокируют развитие в суставах дегенеративных процессов. Основными действующими компонентами хондропротекторов являются хондроитин, а также гликозаминогликан. Лекарства обычно применяются курсами от одного до шести месяцев. К наиболее популярным хондрокпротекторам относятся:
- Алфлутоп;
- Артра;
- Структум;
- Терафлекс;
- Дона и др.
Поскольку эффективность препаратов, на основе костей и тканей животных, не подтверждена клиническими испытаниями, терапию с их применением можно назвать лишь условно полезной. Терапевтический эффект хондропротекторов иногда проявляется только лишь по истечению полугода. А если не наблюдается видимых улучшений, их применение считается нецелесообразным.
Помимо таблетированных форм, для лечения артроза применяются средства локального предназначения. Мази и крема оказывают быстрый противовоспалительный эффект, наиболее популярные среди них – Фастум-гель и Финалгон.
Чтобы мышцы пациента, которые продолжительное время находятся без движения, не атрофировались, в обязательном порядке назначают курс оздоровительной физкультуры. Упражнения повышают подвижность стопы, укрепляют связочный аппарат, снижая при этом нагрузку на сустав и болезненные ощущения.
Альтернативная терапия
Нетрадиционные виды лечения артроза таранно-ладьевидного сустава включают всевозможные процедуры, среди которых:
- Апитерапия;
- Фитотерапия;
- Гирудотерапия;
- Грязевые ванны;
- Иглоукалывание;
- Народную медицину.

Не менее популярны в лечении патологии – пчелы и пиявки. Ужаливания способствуют активной циркуляции крови в сосудах, что существенно повышает питание тканей, хрящей и суставов. При этом организм больного получает незаменимые природные элементы, которые оказывают положительный эффект на суставы голеностопа.
Профилактика
Профилактические мероприятия артроза таранно-ладьевидного сустава включают:
- Контроль питания и веса. Лишний вес – первый враг суставов;
- Старайтесь не злоупотреблять солью и препаратами кальция;
- По возможности, выполняйте элементарную утреннюю гимнастику;
- Регулярно пропивайте витаминно-минеральные комплексы.
Не экономьте на обуви. Она не должна быть тесной, большой, узкой или неудобной. Женщинам не рекомендуется ежедневно носить обувь на высоких каблуках. Детям ни в коем случае нельзя покупать обувь на вырост, поскольку это чревато деформацией стопы еще в раннем детстве.
Если по роду деятельности, 
вам необходимо продолжительное время стоять или ходить, делайте перерывы. Это необходимо для того, чтобы мышцы ваших ног могли не только отдохнуть, но и восстановиться. Если боли в ногах становятся регулярными, не откладывайте визит к врачу.
Читайте также:



