Злокачественные опухоли головного и спинного мозга
Частота опухолей головного и спинного мозга
В 2002 году в России было зарегистрировано 5320 новых случаев злокачественных опухолей головного и спинного мозга. Прирост заболеваемости по сравнению с 1993 годом составил 36%.
Показатель заболеваемости равен 3,7 на 100 тыс. населения.
В 2004 году в США будет диагностировано 18400 новых случаев опухолей головного и спинного мозга (10540 случаев - у мужчин и 7860 - у женщин).
За этот же год 12690 больных может умереть от этих опухолей (7200 мужчин и 5490 женщин).
Эти опухоли составляют 1,4% от общего числа злокачественных опухолей и 2,4% от числа всех смертельных исходов от рака. Эти данные касаются как взрослых, так и детей.
Факторы риска опухолей головного и спинного мозга
Существуют некоторые факторы риска, связанные с возникновением этих опухолей.
Факторы окружающей среды.
Единственным установленным фактором риска окружающей среды является радиация. В прежние годы детям, страдавшим дерматомикозом волосистой части головы, вызванным грибковой инфекцией, применялась лучевая терапия в низких дозах.
Впоследствии это привело к повышенному риску возникновения опухолей головного мозга. В настоящее время большинство опухолей головного мозга вызывается облучением головы по поводу других видов злокачественных опухолей.
Имеются предположения, что воздействие винилхлорида (бесцветный газ, применяющийся при изготовлении пластмассовых изделий), аспартама (заменитель сахара) и электромагнитных полей мобильных телефонов или линий высоковольтных передач может сопровождаться повышенным риском развития опухолей головного мозга.
Нарушения иммунной системы.
Нарушения иммунной системы могут быть врожденными, в результате лечения других опухолей, профилактики отторжения пересаженных органов или СПИДа (синдром приобретенного иммунодефицита).
У людей с измененной иммунной системой имеется повышенный риск возникновения лимфом головного и спинного мозга. Лимфомы происходят из лимфоцитов - клеток иммунной системы. Обычно они развиваются в лимфатических узлах и значительно реже в головном и спинном мозге.
Иногда отмечаются множественные случаи опухолей головного и спинного мозга у членов одной семьи. Обычно у больных с семейным раковым синдромом возникают множественные опухоли в молодом возрасте.
Нейрофиброматоз 2 типа является наследуемым заболеванием и ассоциируется с развитием шванном слухового нерва, множественными менингеомами или эпендимомами спинного мозга.
У больных туберозным склерозом (другое наследуемое заболевание) могут развиваться гигантоклеточные астроцитомы наряду с доброкачественными опухолями кожи, сердца и почек.
Синдром Von Hippel-Lindau ассоциируется с возникновением гемангиобластом (опухолей кровеносных сосудов) мозжечка или сетчатки, а также раком почки.
Возможна ли ранняя диагностика опухолей головного и спинного мозга?
В настоящее время не существует методов скрининга (доклинического выявления) опухолей головного и спинного мозга. У большинства больных выживаемость зависит в основном от типа опухоли и ее локализации и в меньшей степени от срока выявления.
В большинстве случаев ранняя диагностика и лечение в малой степени влияют на выживаемость.
Подозрение на опухоль головного и спинного мозга возникает при появлении симптомов, которые обычно развиваются постепенно и со временем отягощаются. Однако в некоторых случаях эти симптомы могут возникнуть внезапно.
Раннее выявление опухоли головного мозга зависит от ее локализации. Опухоли, возникшие в наиболее важных структурах головного мозга, могут давать симптомы в более ранние сроки, чем те, которые развились в менее важных структурах.
Опухоли головного и спинного мозга нередко нарушают функции в той области, где они возникли. Например, опухоли спинного мозга часто вызывают онемение и слабость нижних конечностей.
Опухоли головного мозга, расположенные в любой его области, могут вызывать повышение внутричерепного давления, что приводит к головной боли, тошноте, рвоте, появлению пелены пред глазами. Головная боль отмечается у 50% больных.
Указанные симптомы не являются специфичным только для опухолей головного и спинного мозга и могут встречаться при других заболеваниях. Менее 1% головных болей вызвано опухолями головного мозга. 10% припадков у взрослых являются причиной опухолей головного мозга.
Диагностика опухолей головного и спинного мозга
При подозрении на опухоль головного или спинного мозга назначается соответствующее обследование.
Во время беседы с Вами врач расспросит о признаках и симптомах заболевания, семейном анамнезе и проведет общее и неврологическое обследование. При необходимости к консультации могут быть привлечены невропатолог и нейрохирург.
Наиболее часто у людей с подозрением на опухоль головного и спинного мозга применяется компьютерная томография (КТ) и магнитно-резонансная томография (МРТ), что позволяет установить диагноз в 95% случаев.
При позитронно-эмиссионной томографии (ПЭТ) в вену вводится радиоактивная глюкоза, а затем проводится исследование, которое дает возможность определить степень накопления глюкозы в опухолевой и нормальной тканях.
Опухоли высокой злокачественности поглощают больше глюкозы по сравнению с нормальной тканью головного и спинного мозга. С другой стороны, опухоли низкой степени злокачественности накапливают меньше сахара, чем нормальные ткани.
Этот же метод позволяет оценить эффективность проводимого лечения, а также дает возможность отличить остаточную рубцовую ткань от опухолевой.
Ангиография. В вену или артерию вводится контрастное вещество, с помощью которого оценивается кровоснабжение опухоли, что помогает лучше спланировать операцию.
Биопсия. Проведенное обследование вышеуказанными методами дает возможность предположить наличие опухоли, однако окончательный диагноз устанавливается только после микроскопического исследования подозрительного на опухоль кусочка удаленной ткани.
Спинно-мозговая пункция производится в поясничной области с целью получения небольшого количества спинномозговой жидкости для микроскопического исследования с целью выявления опухолевых клеток.
Эта процедура особенно необходима у больных лимфомой, так эта она нередко распространяется в спинномозговой канал.
Лечение опухолей головного и спинного мозга
Опухоли центральной нервной системы (ЦНС) лечатся с помощью операции, облучения и химиотерапии. Нередко используются несколько методов.
К неинфильтрирующим астроцитомам относятся: ювенильные пилоцитарные астроцитомы, возникающие наиболее часто в мозжечке молодых людей, и субэпиндемальные гигантоклеточные астроцитомы, почти всегда ассоциированные с туберозным склерозом.
В большинстве случаев все эти опухоли лечатся хирургическим путем, и лишь при неполном удалении опухоли назначается лучевая терапия.
Астроцитомы низкой степени злокачественности.
В связи с тем, что эти опухоли инфильтрируют нормальную ткань головного мозга, их нельзя излечить с помощью операции.
После максимального удаления опухоли проводится лучевая терапия. Однако облучение у таких больных дает меньший эффект по сравнению с пациентами, страдающими астроцитомами высокой степени злокачественности. В связи с этим лучевая терапия может не назначаться вообще или быть отложена до момента появления симптомов.
Астроцитомы высокой степени злокачественности.
Эти разновидности астроцитом не излечиваются хирургически.
После максимального удаления опухоли проводится лучевая терапия с последующей химиотерапией. Наиболее часто используется противоопухолевый препарат CCNU (ЦЦНУ), другие препараты и их комбинации не позволяют улучшить результаты лечения.
Данные опухоли не лечатся с помощью операции, так как они имеют тенденцию широко распространяться по всему головному мозгу.
Роль хирургии заключается лишь в биопсии (взятии подозительного на опухоль кусочка ткани для микроскопического исследования). Стандартным методом лечения лимфом головного и спинного мозга является облучение.
Химиотерапия может также оказать положительный эффект. Исключение составляют больные лимфомой в сочетании со СПИДом.
Лимфомы лучше поддаются химиотерапии по сравнению с другими опухолями головного и спинного мозга.
При этом используются разнообразные комбинации противоопухолевых препаратов. Важное место в лечении больных лимфомами таких локализаций играют кортикостероиды, назначение которых может привести к сокращению размеров опухоли.
Применение лучевой терапии в сочетании с химиотерапией нередко позволяет добиться длительного улучшения (ремиссии).
При обнаружении опухолевых клеток в спинномозговой жидкости противоопухолевые препараты вводятся в спинно-мозговой канал.
Эти опухоли нельзя излечить с помощью одной операции, хотя такое вмешательство может облегчить симптомы и продлить жизнь. В этих случаях нередко проводится химиотерапия с последующим облучением.
Данные опухоли не прорастают в нормальную ткань головного мозга и могут быть полностью удалены хирургическим путем. При наличии оставшейся опухоли назначается дополнительно лучевая терапия.
Больных с таким заболеванием можно излечить с помощью полного удаления опухоли. Некоторые опухоли, например, расположенные на основании черепа, нельзя удалить целиком. Некоторые из них являются злокачественными и могут рецидивировать (появляться вновь) после кажущегося полного удаления.
Эти опухоли обычно бывают доброкачественными и эффективно лечатся хирургическим путем. При злокачественном варианте опухоли после операции назначается облучение.
Опухоли спинного мозга.
Такие опухоли лечатся по аналогии с опухолями головного мозга. Менингеомы подлежат хирургическому лечению, как и некоторые эпендимомы спинного мозга. При неполном удалении эпендимомы проводится лучевое лечение.
Астроцитомы спинного мозга нельзя полностью удалить хирургическим путем, поэтому после биопсии назначается облучение.
Некоторые опухоли чаще возникают у детей по сравнению со взрослыми. К ним относятся: астроцитомы ствола головного мозга, герминативные опухоли, опухоли области гипофиза, краниофарингеомы, опухоли сосудистого сплетения, медуллобластомы и примитивные нейроэктодермальные опухоли.
Средняя выживаемость больных астроцитомами низкой степени злокачественности или олигодендроглиомами составляет приблизительно 6-8 лет. У пациентов с анапластической астроцитомой средняя выживаемость - около 3 лет. Средняя выживаемость у больных глиобластомой составляет 12-18 месяцев.
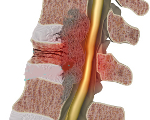
Злокачественные опухоли спинного мозга – новообразования различного происхождения, расположенные в области спинномозгового канала. Развитие опухолей сопровождается прогрессирующим волнообразным нарастанием клинических симптомов, обусловленных сдавлением нервной ткани. Возникают боли, нарушения чувствительности и двигательных функций и расстройства деятельности тазовых органов. Диагноз устанавливается на основании симптомов, данных осмотра, результатов МРТ, рентгенографии, спинномозговой пункции и других исследований. Лечение хирургическое с последующей лучевой терапией.
- Общие симптомы злокачественных опухолей спинного мозга
- Очаговые симптомы злокачественных опухолей спинного мозга
- Диагностика злокачественных опухолей спинного мозга
- Лечение и прогноз при злокачественных опухолях спинного мозга
- Цены на лечение
Общие сведения
Злокачественные опухоли спинного мозга – разнородная группа новообразований, исходящих из собственного вещества, оболочек или корешков спинного мозга. Отличаются от доброкачественных опухолей той же локализации агрессивным ростом и быстрым прогрессированием. Не образуют отдаленных метастазов, диссеминирование происходит по ликворным пространствам. Встречаются в 9 раз реже новообразований головного мозга. Могут возникать в любом возрасте, но обычно диагностируются у пациентов 30-55 лет. У мужчин вероятность развития злокачественной опухоли спинного мозга немного выше, чем у женщин. Клиническая симптоматика определяется уровнем поражения, отношением новообразования к веществу и оболочкам мозга и его прилеганием к той или иной поверхности спинного мозга. Лечение осуществляют специалисты в сфере онкологии, неврологии и нейрохирургии.
Причины возникновения данной патологии окончательно не выяснены. В числе возможных факторов риска онкологи указывают повышенный уровень радиационного излучения, неблагоприятную экологическую обстановку, контакт с некоторыми токсическими химическими веществами, травматические повреждения и наследственную предрасположенность. В зависимости от локализации первичного процесса выделяют первичные (происходящие из мозгового вещества и окружающих тканей) и вторичные (возникшие в результате отдаленного метастазирования) злокачественные опухоли спинного мозга.
С учетом происхождения различают интрамедуллярные опухоли, образовавшиеся из вещества мозга, и экстрамедуллярные, развившиеся из корешков или оболочек. Интрамедуллярные новообразования локализуются внутри спинного мозга, экстрамедуллярные – за его пределами. Экстрамедуллярные опухоли делятся на субдуральные (расположенные под мозговой оболочкой) и эпидуральные (локализующиеся над мозговой оболочкой).
Большинство злокачественных опухолей спинного мозга метастатические. Чаще всего метастазирует рак молочной железы, рак легких и лимфома. Происхождение первичных новообразований может различаться. Патологически пролиферирующие и мутирующие клетки соединительной ткани (сухожилий, связок и твердых структур) дают начало экстрадуральным саркомам, клетки мозговой оболочки – интрадуральным менингиомам, клетки нервных корешков – интрадуральным нейрофибромам, нейроглиальные клетки – интрамедуллярным астроцитомам, клетки выстилки спинномозгового канала – эпиндиомам. Большинство перечисленных новообразований могут быть как доброкачественными, так и злокачественными.
Клиническая симптоматика злокачественных опухолей спинного мозга обусловлена сдавлением нервных тканей. На начальных этапах возникают явления парабиоза (временное прекращение функционирования нервных клеток при сохранении их структурной целостности). При прогрессировании процесса структура клеток все больше нарушается, обратимые изменения сменяются необратимыми. Нервные волокна, расположенные на уровне новообразования и ниже опухоли, подвергаются валлеровской дегенерации. Поражение нервных клеток усугубляется из-за сдавления сосудов и расстройств местного кровообращения.

Общие симптомы злокачественных опухолей спинного мозга
При всех новообразованиях наблюдается нарастающее волнообразное нарушение функций спинного мозга. Первым признаком заболевания обычно является боль в зоне поражения. На начальных стадиях боль непостоянная, провоцируется резкими движениями (поворотами, наклонами), кашлем или натуживанием. По мере прогрессирования злокачественной опухоли спинного мозга интенсивность болевого синдрома нарастает, боли становятся разлитыми, постоянными.
Нарушения чувствительности вначале проявляются гиперестезией, потом – гипестезией, а в последующем – анестезией. Иногда сначала появляются расстройства чувствительности и двигательных функций, а затем к этим симптомам присоединяется болевой синдром. Характер нарушений проводимости зависит от вида злокачественной опухоли спинного мозга. При интрамедуллярных новообразованиях выявляются двухсторонние расстройства проводимости, проявляющиеся в виде центрального парапареза либо тетрапареза. Больной чувствует слабость в конечностях, быстро устает при ходьбе. Возникают нерезко выраженные нарушения функции тазовых органов, постепенно сменяющиеся грубыми тазовыми расстройствами.
Наблюдается угасание тактильной, болевой, проприоцептивной и других видов чувствительности. Со временем наступает полная анестезия. Парез сменяется параличом, сопровождающимся выраженными спастическими явлениями. Быстро формируются контрактуры. Образуются пролежни. При экстрамедуллярных злокачественных опухолях спинного мозга развивается унилатеральный радикулярный синдром, к которому в последующем присоединяются явления компрессионной миелопатии.
Особенности симптоматики определяются расположением новообразования по отношению к поверхностям спинного мозга. При локализации в боковых отделах, особенно – в случае интрамедуллярной опухоли возможно развитие синдрома Броун-Секара (возникновение двигательных расстройств на стороне злокачественной опухоли спинного мозга и нарушений чувствительности – на противоположной). При новообразованиях, расположенных по передней либо задней поверхности спинного мозга, обычно выявляются симметричные неврологические расстройства.
Динамика распространения двигательных нарушений и расстройств чувствительности при интрамедуллярных и экстрамедуллярных злокачественных опухолях спинного мозга также различается. Для экстрамедуллярных новообразований характерны восходящие расстройства (нарушения движений и чувствительности возникают в дистальных отделах конечностей, а затем распространяются проксимально), для интрамедуллярных – нисходящие. При экстрамедуллярных опухолях возможно сохранение чувствительности в зоне промежности, при интрамедуллярных новообразованиях чувствительность в данной области нарушается наравне с другими пораженными зонами.
Специфическим проявлением доброкачественных и злокачественных опухолей спинного мозга является сужение и последующая блокада субарахноидального пространства. Для подтверждения блокады выполняют рентгенконтрастное исследование или люмбальную пункцию с ликвородинамическими пробами. Клинические данные подтверждаются результатами исследования ликвора. Выявляется клеточно-белковая диссоциация. Гиперпротеинархия прямо пропорциональна степени блокады. Возможна зеленовато-желтая окраска ликвора.
Очаговые симптомы злокачественных опухолей спинного мозга
Очаговая симптоматика определяется локализацией новообразования. При опухолях в области верхних шейных позвонков развивается спастическая тетраплегия. Пациентов беспокоят боли в шее и надплечьях. При новообразованиях на уровне нижних шейных и первого грудного позвонка выявляется вялый паралич верхних конечностей и спастический – нижних. Тазовые расстройства обычно появляются на поздних стадиях. Для злокачественных опухолей спинного мозга, расположенных в грудном отделе, характерны опоясывающие боли, спастический паралич нижних конечностей, недержание мочи и кала.
При опухолях в поясничном отделе наблюдаются параличи (обычно вялые, реже спастические) и ранние расстройства функции тазовых органов. Новообразования в области крестца проявляются болями по задней поверхности конечностей, параличами мышц-сгибателей, грубыми тазовыми расстройствами и ранними обширными пролежнями в зоне крестца. Опухоли конского хвоста сопровождаются выраженными болями в ногах, ранней утратой рефлексов, поздним развитием параличей, задержкой мочеиспускания и частыми пролежнями. Характер нарушений чувствительности во всех случаях соответствует уровню поражения.
Диагностика злокачественных опухолей спинного мозга
Диагноз устанавливается с учетом жалоб и анамнеза заболевания, данных общего и неврологического осмотра и результатов инструментальных исследований. Классической диагностической методикой является рентгенография позвоночника, однако этот метод недостаточно информативен на ранних стадиях болезни, поскольку не позволяет выявлять изменения мягких тканей. В запущенных стадиях на рентгенограммах определяется разрушение или смещение позвонков.
Более достоверные результаты позволяет получить люмбальная пункция со специальными пробами и последующим исследованием цереброспинальной жидкости. При положительной пробе Квекенштедта давление ликвора во время надавливания на яремные вены не изменяется. При расположении злокачественной опухоли спинного мозга в зоне пункции ликвор не вытекает. Возникает боль, вызванная раздражением новообразования пункционной иглой. Исследование ликвора подтверждает увеличение количества белка. Опухолевые клетки в спинномозговой жидкости обнаруживаются очень редко.
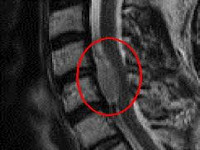
Наиболее информативным методом исследования является МРТ позвоночника, позволяющая оценить локализацию и размер злокачественной опухоли спинного мозга, ее отношение к различным мягкотканным и костным структурам. При недоступности МРТ пациента направляют на контрастную миелографию, при помощи которой можно определить тип (экстрамедуллярная или интрамедуллярная) и уровень расположения опухоли. Пневмомиелографию и изотопную миелографию в настоящее время почти не применяют из-за высокого риска развития осложнений. Диагноз подтверждают на основании результатов гистологического исследования образцов новообразования, полученных во время хирургического вмешательства.
Лечение и прогноз при злокачественных опухолях спинного мозга
Лечение злокачественных опухолей спинного мозга представляет собой крайне сложную задачу. Радикальные операции при опухолях спинного мозга в большинстве случаев невозможны из-за прорастания окружающих тканей. Тактику лечения определяют с учетом клинических проявлений. Пациентам назначают лучевую терапию и химиотерапию. При нерезко выраженной компрессии применяют кортикостероидные препараты, способствующие уменьшению воспалительных реакций и снижению давления на нервную ткань.
При грубом сдавлении спинного мозга осуществляют хирургическую декомпрессию путем частичного удаления интрамедуллярной опухоли либо иссечения экстрамедуллярного новообразования. При интенсивных болях проводят операции по перерезке спинально-таламического пути либо нервного корешка. Прогноз при злокачественных опухолях спинного мозга неблагоприятный. Полное выздоровление в большинстве случаев невозможно. Лечение носит паллиативный характер, направлено на уменьшение симптомов и улучшение качества жизни больных. Продолжительность жизни определяется видом и степенью злокачественности опухоли, эффективностью химиотерапии и лучевой терапии.
Рак спинного мозга — онкологическое заболевание, которое располагается в области позвоночника или самого спинного мозга и проявляет свои симптомы в основном только на последней стадии развития, в результате успешность терапии встает под вопрос. Во время роста опухоли происходит сдавливание спинного мозга в целом и спинномозгового нерва в частности. Среди всего многообразия опухолевых заболеваний данный вид рака редко встречается, а сложность его диагностики заключаются в большом разнообразии клинических проявлений. Диагноз рак спинного мозга одинаково встречается и среди мужчин и среди женщин, а также редко встречается у детей или престарелых людей.
Классификация
Существует несколько классификаций опухолей спинного мозга. Прежде всего, разделяют:
Доброкачественная опухоль — растет очень медленно, не дает метастазы;
Злокачественная опухоль — очень агрессивна в развитии.
Особенность заключается в том, что и тот и другой вид опухолей несут опасность для жизни человека. Это происходит потому, что любые новообразования могут привести к нарушениям позвоночника, а, следовательно, сдавливаются нервы, кровоток и ликвообращение нарушаются, в результате наступают тяжкие последствия.
По причине возникновения различают:
первичную опухоль — зарождается напрямую в позвоночнике, и основывается на его тканях, сосудах, корешках, мозговом веществе и оболочки мозга;
вторичную опухоль — зарождается в результате того, что онкозаболевания иных органов метастазируют в позвоночник: легкие, щитовидная, предстательная и молочная железы, органы желудочно-кишечного тракта.
По месту локализации различают:
экстрамедуллярные (95% случаев) — поражают ткани позвоночника, оболочки, корешки и сосуды, которые расположены вокруг спинного мозга (остеосаркома, невринома, миелома, менингиома, геменгиобластома, нейрофибриома, липома, шваннома);
интрамедуллярные (5% случаев) — развиваются в спинном мозге (глиома, эпендимома, астроцитома);
Более того, новообразования разделяют на опухоли образованные в отделах шеи, груди, поясницы, отделах спинного мозга, в районе конского хвоста и мозгового конуса.

Стадии
У рака спинного мозга имеется 3 стадии развития:
В начале развития онкологического заболевания наблюдается парапарез мышц в легкой степени, нарушается проводниковая чувствительность, периодически возникают боли в районе спины. Данная стадия может развиваться долго, парой даже и 10 и 15 лет. Часто больные даже не предполагают наличие заболевания.
Наступает после разрастания опухоли, которая начинает оказывать давление на спинной мозг и смещает его. В результате этих изменений, появляются болевые ощущения в корешках, нарушается чувствительность, выявляется фрагментарный паралич в мышцах нижних конечностей и проводниковые симптомы. Важно знать, что многие виды рака спины эту стадию пропускают и переходят сразу к третьей.
Наступают дисфункции таза и вегетативной системы, сенсорно-моторные расстройства, выраженный и нарастающий болевой синдром, полный или частичный паралич конечностей происходит попарно, ноги вытягиваются и наблюдается присутствие спазматического тремора, а в области локализации опухоли возникает гиперемия кожных покровов. Полный паралич всего организма может произойти уже через 3-4 месяца (в случаях развития злокачественной опухоли спинного мозга), или через несколько лет (в случаях развития доброкачественной опухоли). А длительность жизни на третьей стадии в среднем продолжается от полугода до одного года.
Симптомы
Рак спинного мозга обычно начинает проявлять признаки только после того, как пройдет несколько лет от начала заболевания и он перейдет на вторую или третью стадию развития. А симптоматика может изменяться в зависимости от расположения опухоли и ее вида.
Итак, основные симптомы рака спинного мозга:
начальные симптомы: быстрая утомляемость, слабость, сонливость, снижение иммунитета, тошнота и рвота;
боли в спине, конечностях (на третьей стадии очень сильные и непрекращающиеся);
покалывания кожи, подергивание мышц, легкое онемение, прилив жары или холода к конечностям;
затруднение в процессе глотания и разговора;
нарушение координации движения и походки;
падение или полное отсутствие чувствительности в отдельных частях тела;
полный или частичный паралич;
недержание мочи, запоры;
нарушение работы сердца;
проявление синдрома Бергнара-Гонера.
Важно понимать, что симптомы у данного заболевания могут нарастать стремительно, или же наоборот, ни каким образом не проявляться.
Можно сказать, что повезет тому, у кого рак спинного мозга обнаружится в результате обследований по иным проблемам. Ведь данная патология очень слабо либо вовсе не имеет каких-либо проявлений. В том случае, когда человек начинает испытывать болевые ощущения в области позвоночника, необходимо без замедления обратиться за помощью к специалисту.
Для начала врач выяснит, какие признаки вызывают беспокойство у пациента, далее проведен визуальный анализ. Очень ярким проявлением рака спинного мозга, является простреливающая боль в определенном месте позвоночника. Такие симптомы как паралич, дисфункция в тазовых органах, парез, также говорят о наличии заболевания.
Присутствие в анамнезе опухоли любого другого органа может являться признаком развития рака спинного мозга. Еще важными симптомами новообразования в позвоночнике будут нарушенная координация и измененная походка.
Причины
Ученные пока не могут выделить определенных причин, в результате которых развивается рак спинного мозга. Тем не менее, можно проследить закономерности развития заболевания. На развитие опухолей спинного мозга могут оказывать влияние следующие причины:
- Генетическая предрасположенность (наследственность). Если в семье были случаи заболевания раком спинного мозга, необходимо систематически проводить обследования и предпринимать все меры профилактики.
- Наличие таких заболеваний, как вирус иммунодефицита человека, лимфома спинного мозга, лейкоз.
- Облучение радиацией и ультрафиолетом.
- Излучение микроволновыми и электромагнитными приборами.
- Воздействие химикатов.
- Присутствие в атмосфере вредного вещества.
- Наличие болезни Хиппель-Линдау.
- Систематические стрессы.
Факторы риска
На сегодняшний день учеными принято выделять 2 фактора, благодаря которым формируется и распространяется патологический процесс:
- Экзогенные факторы:
- плохая экологическая обстановка;
- влияние на организм химических препаратов;
- работа на вредном производстве;
- воздействие радиации по различным причинам.
- Эндогенные факторы:
- пониженный иммунитет;
- патологический характер генетического нарушения по неизвестной причине;
- наследственность;
- наличие в анамнезе других злокачественных новообразований;
- Наличие неврофиброматоза 1 или 2 степени.
Осложнения
Онкологическое заболевание спинного мозга и позвоночника может привести к следующим осложнениям:
систематические боли в спине;
двигательные функции нарушаются, парез или паралич приводят к инвалидности;
различные дисфункции таза (неспособность сдерживать мочу, кал или, наоборот, запор);
нарушенная чувствительность различной степени выраженности.
После полного удаления доброкачественной опухоли, около 80% больных продолжают вести привычный образ жизни, другие — становятся инвалидами на всю жизнь. Часто инвалидность от новообразования в спинном мозге настает в результате метастазов и при интрамедуллярных формах рака.

Фото спинного мозга при нейрофиброматозе со множественными шванномами
Диагностика
Во время осмотра приема пациента врач должен выяснить, какие симптомы беспокоят больного, собрать полный анамнез, выявить возможные предрасположенности к заболеванию рака спинного мозга, произвести осмотр больного. Если что-то вызовет подозрение на онкологическое заболевание, для начала назначаются анализы на другие заболевания — туберкулез, сифилис, остеоартрит и т.п. Далее назначают неврологические исследования сцинтиграфия, МРТ, КТ, биопсию, спинномозговую пункцию.

В комплекс диагностических процедур входит неврологическое обследование, при помощи которого выясняется уровень тонуса мышц, сенсорная сила и другие показатели. Так же в медицинской практике принято проводить анализ крови на определение маркеров в крови, особенно в случаях высокой вероятности развития заболевания (высокая предрасположенность к заболеванию). Это помогает вовремя приступить к профилактическим мерам, обнаружить первые симптомы, пройти эффективное лечение заболевания уже на этапе его зарождения.
Благодаря такому обширному исследованию возможно уточнение причины и иных признаки недуга, подтвердить или опровергнуть подозрения на рак спинного мозга, установить место локализации, стадию развития и гистологию структуры. В результате врач сможет подобрать наиболее эффективные методы лечения.
Сцинтиграфия — радиоизотопная визуализация. Для проведения процедуры в организм пациента вводятся радиоактивные изотопы, которые поглощают ткани костей и раковые клетки в различной степени, что проявляется во время сканирования на гамма-томографе. Эта процедура позволяет обнаружить на первоначальных стадиях злокачественные новообразования.
Магнитно-резонансная томография применяется совместно с контрастным веществом, что позволяет получить более точные сведения, которые можно увидеть на изображении поперечного среза позвоночника. С помощью МРТ можно обнаружить самые маленькие отклонения или опухолевые образования.

На фото: Астроцитома у 11-летнего мальчика. (A) — изображение Sagittal T2 MR шейного и верхнего грудного отдела позвоночника демонстрирует частично кистозную и твердую интрамедуллярную опухоль спинного мозга. (B) — изображение Sagittal T2 MR грудного отдела позвоночника демонстрирует частично кистозную и твердую интрамедуллярную опухоль спинного мозга. (C) — Sagittal T1-взвешенный постконтрастный МР-изображение показывает усиление твердых частей опухоли и периферическое усиление кистозных компонентов.
Компьютерная томография показывает изображение на мониторе компьютера с подробными данными, где можно заметить сужения в позвоночном канале, защемление нервов, точно определить расположение, размер и степень распространенности опухоли. Единственный минус КТ — воздействие большой дозы радиации.
Применяется биопсия для определения степени злокачественности и типа рака спинного мозга. Данная диагностическая процедура выполняется путем забора кусочка опухоли.

Один из методов безоперационной биопсии.
Читайте также:


