Васкулиты в спинном мозге
- Синдром Гудпасчера
- Болезнь Бехчета
- Синдром Когана
- Криоглобулинемический васкулит
- Кожный лейкоцитокластический ангиит
- Эозинофильный гранулематоз с полиангиитом (синдром )
- Гигантоклеточный артериит
- Гранулематоз Вегенера
- Гипокомплементемический уртикарный васкулит
- Пурпура (геморрагический васкулит)
- Болезнь Кавасаки
- Микроскопический полиангиит
- Узелковый полиартериит
- Ревматическая полимиалгия
- Первичный васкулит ЦНС
- Ревматоидный васкулит
- Артериит Такаясу
Васкулит центральной нервной системы (ЦНС) — это воспаление стенок сосудов головного и спинного мозга (головной и спинной мозг образуют центральную нервную систему).
Васкулит ЦНС часто возникает в таких ситуациях:
- сопутствует другим аутоиммунным заболеваниям, например при системной красной волчанке (СКВ), дерматомиозиту или (редко) ревматоидному артриту;
- при бактериальных или вирусных инфекциях;
- при других системных ( поражающих весь организм) васкулитах, таких как гранулематоз Вегенера, микроскопический полиангиит, болезнь Бехчета;
- может протекать изолированно без системного заболевания. В таком случае поражение ограничено только головным или спинным мозгом, и его относят к первичному ангииту ЦНС.
Васкулит ЦНС может быть тяжелым заболеванием. Воспаление сосудистой стенки может нарушать поступление кислорода к различным участкам мозга и вызывать нарушение его функции. В некоторых случаях васкулит ЦНС может быть жизнеугрожающим состоянием.
Симптомы могут быть следующими:
- сильные и продолжительные головные боли;
- инсульты и транзиторные ишемические атаки ();
- забывчивость или спутанность сознания;
- слабость;
- проблемы со зрением;
- судороги;
- энцефалопатия (отёк и повреждение головного мозга);
- нарушения чувствительности.
Диагностика васкулита или васкулита ЦНС основывается на анамнезе пациента, симптомах, данных объективного исследования и результатах лабораторных анализов.
Могут наблюдаться такие изменения в анализах крови:
- анемия (сниженный уровень эритроцитов);
- лейкоцитоз;
- тромбоцитоз;
- нарушение функции печени или почек;
- аллергические реакции;
- наличие циркулирующих иммунных комплексов в крови;
- обнаружение патологических антител;
- повышенный уровень маркеров воспаления.
При первичном васкулите ЦНС, когда поражение ограничено только головным или спинным мозгом, вышеуказанные симптомы или признаки часто отсутствуют, и у пациента развивается картина васкулита ЦНС.
Такие исследования как рентген органов грудной клетки, биопсия периферических тканей (микроскопическое исследование участка ткани) и сканирование сосудов также могут иметь важное значение. Может также понадобиться исследование спинномозговой жидкости для выяснения причины воспаления и оценки степени его тяжести. Эти исследования часто применяют при васкулите ЦНС.
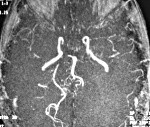
Для диагностики васкулита ЦНС врач, как правило, назначает томографию (МРТ) или ангиографию сосудов головы. Ангиограмма показывает, какие сосуды сужены или расширены.
В связи с тем, что при других заболеваниях также могут поражаться сосуды мозга, биопсия ткани головного мозга (к счастью, достаточно редко) может быть единственным способом диагностики васкулита ЦНС. Это исследование позволяет отличить васкулит ЦНС от заболеваний со сходной симптоматикой.
Синдром обратимой церебральной вазоконстрикции составляет группу разнообразных заболеваний, характеризующихся спазмом сосудов мозга. Главным их симптомом являются внезапные сильные головные боли. Иногда при этом возможны инсульты или кровоизлияния в мозг. Ранее этот синдром назывался доброкачественная ангиопатия ЦНС, но в последнее время этот термин был заменен и в него включили другие похожие состояния.
Важно отметить, что васкулит ЦНС прежде всего нужно дифференцировать с синдромом обратимой церебральной вазоконстрикции, лечение и прогноз у этих заболеваний разные.
Считают, что нарушения давления в сосудах головного мозга — ключевой момент в патофизиологии синдрома обратимой церебральной вазоконстрикции. Изменения сосудистого тонуса могут быть спонтанными или вызванными различными внешними или внутренними факторами. Нет данных в пользу воспалительных изменений сосудов головного мозга при этом синдроме. Для врача чрезвычайно важно знать о синдроме обратимой церебральной вазоконстрикции и уметь отличать его от церебрального васкулита. Лечение этого синдрома не требует применения иммуносупрессивной терапии (длительного применения высоких доз стероидных гормонов и химиопрепаратов), в отличие от васкулита ЦНС.
Для лечения васкулита ЦНС обычно применяют глюкокортикоиды. Используют высокие дозы гормонов, таких как преднизолон или метилпреднизолон, в комбинации с циклофосфамидом (препарат, снижающий иммунный ответ при аутоиммунных заболеваниях). В некоторых случаях вначале применяют только высокие дозы глюкокортикоидов. При недостаточной неэффективности последних к лечению добавляют циклофосфамид. Лечение проводят длительно, иногда в течение всей жизни пациента.
В случае наличия у пациента другого заболевания, например СКВ, также необходимо лечение и других проявлений этого заболевания.
Церебральный васкулит — это заболевание, вызванное воспалительным процессом в стенке мозговых сосудов. Возникает в основном вторично. Проявления вариабельны: энцефалопатия, парезы, психические нарушения, эпилептические приступы, обмороки, зрительные расстройства, тугоухость, атаксия. Диагностика опирается на клинические сведения, данные неврологического статуса, результаты МРТ, церебральной ангиографии, исследования ликвора, биохимии крови. Лечение проводится дифференцированно в соответствии с этиологией и клиническими особенностями. Может включать кортикостероиды, цитостатики, сосудистые препараты, ноотропы, симптоматические средства.
МКБ-10
- Причины
- Патогенез
- Классификация
- Симптомы церебрального васкулита
- Первичный церебральный васкулит
- Вторичный церебральный васкулит
- Осложнения
- Диагностика
- Лечение церебрального васкулита
- Прогноз и профилактика
- Цены на лечение
Общие сведения

Причины
Этиология идиопатического (первичного) изолированного поражения церебральных сосудов неизвестна. Не исключена роль травматических повреждений, стрессов, переохлаждений как триггеров, провоцирующих дебют васкулита. В литературе по неврологии описаны случаи развития заболевания после черепно-мозговой травмы. Причинами вторичного ЦВ могут выступать:
Патогенез
Механизм развития изолированного ЦВ не установлен. Морфологически в сосудистой стенке выявляются инфильтраты (скопления одноядерных клеток), наблюдается формирование гранулём. Вторичный церебральный васкулит при системных сосудистых и ревматических заболеваниях имеет аутоиммунный патогенез: сосудистая стенка повреждается антителами, вырабатывающимися к её элементам вследствие неадекватной реакции иммунной системы. В остальных случаях воспалительный механизм запускается прямым воздействием этиофактора (токсинов, бактерий, вирусов).
Воспаление сосудистой стенки приводит к её истончению, сужению сосудистого просвета, повышенной проницаемости. Развиваются гемодинамические расстройства, ухудшается кровоснабжение отдельных участков головного мозга, возникают эпизоды церебральной ишемии, лакунарные инфаркты, мелкоочаговые кровоизлияния. Обычно церебральный процесс носит распространённый множественный характер.
Классификация
Наблюдаются существенные различия в течении идиопатических и вторичных форм ЦВ. Поэтому клиническую значимость имеет разделение заболевания в соответствии с этиологией на:
- Первичный церебральный васкулит — идиопатические воспалительные изменения исключительно мозговых артерий. Системное сосудистое поражение, фоновые болезни отсутствуют.
- Вторичные формы — воспалительный процесс в стенке артерий возникает в результате основного заболевания. Составляют подавляющее большинство случаев ЦВ.
Подобно системным васкулитам, церебральный процесс протекает с преимущественным вовлечением артерий определённого калибра. В зависимости от диаметра выделяют:
- ЦВ с поражением крупных сосудистых стволов. Наблюдается при болезни Такаясу, височном артериите.
- ЦВ с поражением сосудов мелкого и среднего калибра. Характерен для микроскопического полиангиита, системной волчанки.
Симптомы церебрального васкулита
Имеет острую манифестацию с интенсивной головной боли, эпилептического пароксизма или внезапного появления очагового неврологического дефицита. Отдельные исследователи указывают на возможность продолжительного субклинического периода, предшествующего дебюту заболевания. В последующем реализуется один из следующих вариантов симптоматики: острая энцефалопатия с психическими расстройствами, многоочаговые проявления, сходные с клиникой рассеянного склероза, общемозговые и очаговые симптомы, типичные для объёмного образования мозга.
Наиболее характерна пирамидная недостаточность в виде пареза одной, чаще двух, конечностей с повышением тонуса мышц и рефлексов. Ряд случаев сопровождается стоволово-мозжечковым симптомокомплексом: нистагм (подёргивание глазных яблок), мозжечковая атаксия (шаткость походки, дискоординация, несоразмерность движений), расстройство глазодвигательной функции. Возможны нарушения речи (афазия), выпадение части зрительных полей (гемианопсия), судорожный синдром (симптоматическая эпилепсия).
Отличается постепенным нарастанием проявлений. В начальном периоде больные жалуются на ухудшение слуха, ослабление зрения, головную боль, предобморочные эпизоды, опущение верхнего века. Развёрнутый период зависит от основной патологии. Вовлечение мозговых сосудов в рамках системного васкулита проявляется гиперкинезами (непроизвольными двигательными актами), обмороками, эпизодами катаплексии и нарколепсии, судорожными приступами.
Церебральный васкулит ревматической этиологии характеризуется клиникой преходящей малой хореи с приступообразным возникновением гиперкинеза. Васкулит мозга при СКВ в 60% случаев протекает с транзиторными психическими отклонениями (беспокойством, расстройством поведения, психозами). Частыми проявлениями ЦВ туберкулёзного генеза выступают парезы, хореоатетоз, дизартрия, нарушения ориентации. При реккетсиозах наблюдаются коматозные состояния, судорожные пароксизмы.
Осложнения
Острое расстройство мозгового кровоснабжения в зоне поражённой васкулитом мозговой артерии приводит к возникновению инсульта. Чаще наблюдаются мелкоочаговые ишемические инсульты, носящие повторный характер. Истончение патологически изменённой сосудистой стенки может осложниться разрывом и геморрагическим инсультом. Возникающая вследствие васкулита хроническая ишемия мозга приводит к снижению когнитивных функций (памяти, внимания, мышления), формированию деменции. Осложнением судорожного синдрома является эпилептический статус. В редких случаях течение заболевания может привести к развитию комы.
Диагностика
Неоднородность механизмов возникновения, течения, клинической картины ЦВ существенно осложняют постановку диагноза, требуют участия нескольких специалистов: невролога, ревматолога, инфекциониста, психиатра. Важное значение имеет выявление/исключение базового заболевания. Основными этапами диагностического алгоритма являются:
- Неврологический осмотр. Выявляет пирамидные расстройства, патологические рефлексы, признаки дисфункции мозжечка и ствола мозга, симптомы внутричерепной гипертензии.
- Консультация офтальмолога. Включает проверку остроты зрения, офтальмоскопию, периметрию. Определяет снижение зрения, отёчность дисков зрительных нервов, гемианопсию.
- МРТ головного мозга. В дебюте болезни может не фиксировать патологических изменений. В последующем патология на МРТ диагностируется у 50-65% пациентов. Наблюдаются преимущественно множественные мелкие очаги в веществе головного мозга, отёчность мозгового вещества, зоны перенесённых лакунарных инфарктов, острых ишемических эпизодов.
- Церебральная ангиография. Может осуществляться рентгенологически и при помощи МРТ сосудов. По различным данным, выявить сосудистые изменения удаётся у 40-90% больных. На ангиограммах отмечается смазанность сосудистого контура, сужения, участки дилятации, прерывание, окклюзия, наличие множественных коллатералей.
- УЗДГ и дуплексное сканирование церебрального кровотокавыявляют неспецифические изменения гемодинамики, которые могут быть результатом других сосудистых заболеваний. Иногда используется в оценке динамики на фоне проводимой терапии.
- Исследование цереброспинальной жидкости. Может не выявлять отклонений. При ревматическом генезе васкулита наблюдается лимфоцитоз, умеренно повышенная концентрация белка. Определению инфекционной этиологии способствует ПЦР, РИФ с ликвором.
- Биохимическое исследование крови. Позволяет обнаружить наличие маркеров ревматических и аутоиммунных заболеваний. Включает анализ на РФ, СРБ, антитела к Sm и Scl-70, волчаночный антикоагулянт, комплемент С3 и С4, антинуклеарные антитела.
- Биопсия церебральной паренхимы. Исследование биоптатов позволяет выявить воспалительные изменения артерий мелкого калибра. Однако участок с изменёнными сосудами может не попасть в биопсийный материал. Возможно поражение крупных артерий, биопсия которых не проводится.
Дифференцировать церебральный васкулит следует с многоочаговыми энцефалитами, церебральным атеросклерозом, демиелинизирующей патологией (рассеянным склерозом, оптикомиелитом, склерозом Бало). У молодых больных необходимо исключить антифосфолипидный синдром.
Лечение церебрального васкулита
Терапия изолированных форм, вторичного церебрального поражения при системных и ревматических васкулитах проводится глюкокортикостероидами. Состоит из 2 этапов: ударного и поддерживающего лечения. В тяжёлых случаях стероиды комбинируют с цитостатиками (азатиоприном, циклофосфамидом). Базовая терапия других вариантов вторичного васкулита зависит от основной патологии. Инфекционная этиология требует соответствующего антибактериального или противовирусного лечения, токсическая — дезинтоксикации.
С целью улучшения мозгового кровотока применяются вазоактивные препараты, средства улучшающие реологические свойства крови. Поддержание метаболизма нервных клеток, стимуляция когнитивных функций осуществляется назначением ноотропов. В комплексное лечение входит симптоматическая терапия, лечебная физкультура и массаж паретичных конечностей, занятия с логопедом (при расстройствах речи) и т. д.
Прогноз и профилактика
В целом церебральный васкулит поддаётся лечению и имеет благоприятный прогноз. Некоторые неврологи указывают на лучший эффект терапии у больных с хорошо накапливающими контраст МР-очагами Трудности диагностики в ряде случаев приводят к запоздалой постановке диагноза и позднему началу терапии, что обуславливает прогрессирование симптоматики до глубокой инвалидизации, летального исхода. Специфическая профилактика отсутствует. Предупреждение вторичного ЦВ сводится к исключению интоксикаций, своевременному лечению инфекций и системных болезней.

Васкулит является аутоиммунным заболеванием, это означает, что собственная иммунная система повреждает кровеносные сосуды. Частично воспаление кровеносных сосудов можно объяснить образованием антител, которые атакуют собственные ткани организма.
Причины васкулита
Различают две формы: первичный и вторичный васкулит. Первичный васкулит — это отдельное заболевание, которое часто поражает определенные сосуды.
В большинстве случаев причина первичного васкулита неизвестна. Сочетание факторов, вероятно, приводит к развитию воспалительного процесса.
Вторичный васкулит имеет причину и может развиваться:
- При других аутоиммунных заболеваниях (например, ревматоидный артрит, системная красная волчанка, болезнь Крона, синдром Шегрена);
- Вследствие реакции на определенные лекарства — так называемый лекарственный васкулит (например, антибиотики или ингибиторы АПФ) или другие вещества;
- В результате инфекций, таких как вирусы: гепатит B или C, ВИЧ-инфекция, цитомегаловирус, вирус Эпштейна-Барр или парвовирус B19; васкулит также может возникать при некоторых инфекциях, вызванных бактериями
- При онкологических заболеваниях (например, лейкоз, лимфома)
Классификация
Васкулиты классифицируются в соответствии с размером пораженных кровеносных сосудов: крупных, средних и мелких. Некоторые виды васкулита являются более серьезными, чем другие.
Симптомы васкулита
Симптомы васкулита отличаются у разных людей и зависят от типа васкулита и расположения воспаленных сосудов. Обычно в начале заболевания появляются неспецифические симптомы:
- Усталость или слабость;
- Лихорадка;
- Боль в мышцах и суставах;
- Сыпь;
- Отсутствие аппетита и потеря веса;
- Боль в животе;
- Ночная потливость;
- Проблемы с почками (кровавая или темная моча);
- Проблемы с нервами (онемение, слабость, боль).
В некоторых случаях симптомы развиваются медленно, в течение нескольких месяцев, а в других развитие болезни происходит быстро, в течение нескольких дней или недель.
Диагностика
Диагноз васкулита может быть сложным, потому что симптомы схожи с симптомами, вызванными рядом других заболеваний.
Для выявления васкулита чаще всего требуются:
Анализы крови — часто наблюдается увеличение количества лейкоцитов (лейкоцитоз), снижение гемоглобина и/или эритроцитов (анемия) и небольшое снижение количества тромбоцитов (тромбоцитопения); скорость оседания эритроцитов (СОЭ) и С-реактивный белок (СРБ) обычно повышены.
Биопсия пораженной ткани — взятие небольшого кусочка ткани для обследования под микроскопом. Проведение биопсии часто необходимо, чтобы быть уверенным в диагнозе перед началом лечения.
Ангиография — вид рентгенологического исследования с использованием специального красителя, который вводится в кровеносные сосуды для выявлений в них изменений.
Общий анализ мочи — помогает выявить поражение почек, что часто бывает при некоторых васкулитах (при этом обнаруживают белок или большое количество эритроцитов в моче).
Другие исследования, используемые для диагностики васкулита, зависят от типа подозреваемого васкулита, и могут включать дополнительные анализы крови или мочи, визуализирующие методы, такие как компьютерная томография (КТ), магнитно-резонансная томография (МРТ), ультразвуковое исследование (УЗИ), позитронно-эмиссионная томография (ПЭТ) и рентгенографические исследования, исследования нервов (электронейромиография) и тестирование функции легких (спирометрия), а также анализы на наличие инфекций, особенно вирусных гепатитов В и С и ВИЧ-инфекции.
При некоторых формах васкулита определенные белки направлены против собственных сосудистых структур организма. Так называемые АНЦА (антинейтрофильные цитоплазматические антитела) направлены против компонентов цитоплазмы специфических лейкоцитов — нейтрофилов.
Анализ на наличие разных классов этих антител может помочь обнаружить такие типы васкулитов как гранулематоз с полиангиитом (Вегенера), микроскопический полиангиит или эозинофильный гранулематоз с полиангиитом (Черджа-Строс).
Чтобы найти васкулиты мелких сосудов, врачи чаще всего делают биопсию, например, кожи или почек. Выявление васкулита среднего сосуда происходит с помощью биопсии (например, кожи, нервов или головного мозга) или ангиографии. Ангиография также является тестом, который часто обнаруживает васкулиты крупных сосудов. Обнаружение гигантоклеточного артериита включает биопсию височной артерии в коже головы.
Некоторые формы васкулита, такие как болезнь Бехчета и болезнь Кавасаки, обычно выявляются на основе совокупности клинических данных, а не биопсии или ангиографии.
Васкулиты с поражением крупных сосудов
Как правило, поражает аорту — главную артерию, которая получает кровь из сердца и ее ветви. Этот васкулит является довольно редким и чаще встречается в некоторых частях Азии и на Ближнем Востоке, чем в Северной Америке или Северной Европе. Болеют обычно женщины.
Общие симптомы включают боль и слабость при движении рукой или ногой. Другие органы, такие как кишечник, также могут быть поражены, что вызывает боль в животе после еды.
Если затронуты сосуды сердца, то пациенты жалуются на сильные боли, головокружение и обморок при физической нагрузке, они страдают от высокого артериального давления, помутнения зрения, инсультов и инфарктов.
Такой артериит диагностируется при осмотре артерий с помощью МРТ или КТ. Другие возможные исследования включают ангиографию с введением специального красителя, чтобы увидеть кровеносные сосуды сердца с помощью рентгеновских лучей.
Часто бывают рецидивы или хроническое течение, однако при лечении многие пациенты могут вести жизнь без симптомов.
Поражает, в основном, височную артерию. Главным симптомом является сильная, жгучая головная боль в области виска, часто усиливающиеся при жевании. Эта форма васкулита встречается у женщин примерно в два раза чаще, чем у мужчин и на момент постановки диагноза средний возраст пациентов составляет 70 лет.
Примерно у 1/3 больных воспаление переходит на глазные артерии, в связи с чем появляются серьезные проблемы со зрением, которые могут привести к слепоте.
Гигантоклеточный артериит может распространяться на кровеносные сосуды головного мозга и вызывать инсульт. Биопсия височной артерии является важным методом диагностики. Если заболевание распознается и лечится быстро, терапия обычно бывает успешной, хотя может занять много времени.
Является компонентом височного артериита и встречаются у 50% пациентов. Она обычно проявляется внезапной болью в мышцах плечевого или тазового пояса, усиливающейся при движении.
Если ревматическая полимиалгия выявляется достаточно рано, то шансы на быстрое выздоровление очень высоки.
Васкулиты с поражением сосудов среднего калибра
Вызывает воспаление средних и мелких артерий, уменьшая или блокируя приток крови к коже, почкам, кишечнику, сердцу или нервам. Этой очень редкой формой васкулита страдают в три раза больше мужчин, чем женщин. Большинство случаев васкулита вызвано инфекцией вируса гепатита С.
Узелковый полиартериит диагностируется с помощью ангиографии или биопсии. В случае его быстрого распознавания и назначения правильного лечения и до того, как будет нанесено серьезное повреждение органам, имеются хорошие шансы на выздоровление.
Также известен как синдром слизисто-кожных лимфатических узлов. Это васкулит средних и мелких артерий, в частности артерий сердца. Иногда в процесс могут вовлекаться аорта и другие крупные артерии.
Заболевание, в основном, встречается у маленьких детей в возрасте до 5 лет. На начальных этапах его часто путают с корью или скарлатиной. Дети страдают от постоянной высокой температуры, сыпи на туловище, покрасневших, опухших губ и увеличенных лимфоузлов. Ладони и подошвы также красные и опухшие, язык приобретает малиновый окрас.
Если воспаление поражает сосуды сердца, оно может привести к аневризмам и опасным для жизни инфарктам.
Своевременное выявление и лечение болезни имеет решающее значение для предотвращения осложнений со стороны сердца и включает аспирин и иммуноглобулин.
Васкулиты мелких сосудов
АНЦА-ассоциированные васкулиты представляют собой группу из трех заболеваний, которые имеют сходные симптомы и поражение органов:
Биопсия слизистой оболочки носа, пазух, части легких или почек может подтвердить диагноз. АНЦА присутствует в крови у более 80% процентов. Если васкулит не лечить, то это приведет к смертельному исходу.
Обычно поражает легкие, почки или нервы, однако гранулемы обычно отсутствуют. Биопсия легкого или почки может подтвердить диагноз. АНЦА присутствует в крови у более 90% пациентов.
Воспаление мелких кровеносных сосудов, которое встречается почти исключительно у людей, страдающих астмой. Пациенты часто имеют хронический риносинусит, астму и выраженную эозинофилию (повышение уровня эозинофилов) в анализе крови. Заболевание очень редкое и начинается обычно в возрасте около 40 лет.
Наиболее часто поражаются кожа и легкие, возникают кровотечения и нарушения чувствительности на руках и ногах. Угрозой для жизни может быть поражение сердца, которое вызывает аритмию.
АНЦА присутствуют в крови приблизительно у 40% пациентов. Для подтверждения диагноза врач берет биопсию легкого или другой вовлеченной ткани. При своевременном лечении имеются хорошие перспективы на улучшение состояния.
Обычно поражает детей, хотя иногда могут болеть и взрослые. В тканях откладываются IgA1 иммунные комплексы, поражающие, в основном, мелкие сосуды (преимущественно капилляры, венулы или артериолы).
Симптомы включают боль в животе и суставах, сыпь, состоящую из небольших, слегка приподнятых над кожей участков, от красного до пурпурного цвета, и поражение почек, которое может привести к тому, что моча станет кровавой или темной, как чай или кофе.
IgA васкулит диагностируется на основании симптомов и характерной сыпи. Биопсия кожи или почек может подтвердить диагноз. Пурпура Шенлейна-Геноха обычно протекает без осложнений и каких-либо последствий. У взрослых заболевание встречается гораздо реже и более склонно к рецидивам и осложнениям. Тем не менее, прогноз в целом хороший.
Криоглобулины являются специфическим типом белка в крови; когда сыворотка пациента (жидкая часть крови) охлаждается, криоглобулины образуют видимые скопления (называемые осадками или криоглобулинами). Это заболевание чаще всего вызывается инфекцией вируса гепатита С, хотя возможны и другие причины. Часто поражаются кожа, почки и периферические нервы. Симптомы включают:
- Боль в мышцах и суставах;
- Усталость;
- Возвышающиеся красные пятна на ногах (пурпура);
- Заболевания почек;
- Другие серьезные проблемы с органами.
Криоглобулинемический васкулит диагностируется с помощью положительного анализа крови на криоглобулины в сочетании с соответствующими симптомами и/или биопсией (например, почки).
Лечение криоглобулинемического васкулита сосредоточено вокруг лечения пациента от гепатита С и иногда лечения препаратами, которые подавляют иммунную систему.
Это воспалительное заболевание, которое может поражать как мелкие, так и крупные сосуды, что может привести к закупорке кровеносных сосудов, аневризмам и тромбам. Диагноз основан на сочетании признаков и симптомов заболевания, включающие:
- Язвы во рту или на половых органах
- Проблемы с глазами
- Сыпь или раны на коже
- Боль в суставах и отек
Лечение зависит от симптомов заболевания.
Является одним из примеров васкулита одного органа и поражает средние и мелкие артерии головного и спинного мозга. Это редкая форма васкулита, которая встречается у людей среднего возраста. Симптомы включают головную боль, спутанность сознания и инсульт.
Осложнения
Воспаление, вызванное васкулитом, может привести к утолщению, сужению (стенозу) или закупорке (окклюзии) кровеносного сосуда. В некоторых случаях возникает ослабление и выпячивание стенки сосуда (аневризма) или образование рубцов в сосудистой стенке. В результате, пораженный кровеносный сосуд более восприимчив к образованию в нем тромбов.
Поврежденный сосуд может не функционировать нормально, что влияет на приток крови к тканям. Меньший кровоток означает меньше кислорода и питательных веществ, попадающих в органы и ткани организма. Это может привести к нарушению функции органа из-за недостаточного кровотока или кровотечению в кожу или другую часть тела из-за разрыва стенки кровеносного сосуда.
Кроме того, может произойти как гибель ткани (некроз), так и в тяжелых случаях полный отказ органа, кровоснабжаемого пораженными сосудами.
Лечение васкулита
Раннее выявление и лечение тяжелого васкулита может предотвратить необратимые последствия. Поскольку васкулит частично вызван чрезмерно активной иммунной системой, лечение обычно включает использование лекарств, которые подавляют иммунную систему.
Лечение также зависит от конкретного типа васкулита и от повреждения органов и может включать один или несколько из следующих подходов:
Все иммуносупрессивные препараты могут увеличить риск инфекций и у каждого типа лекарств есть другие важные побочные эффекты, за которыми должен следить врач. Необходимо избегать факторов, которые могут спровоцировать обострение (инфекции, стресс, немотивированный прием медикаментов), отказаться от курения, стремиться к поддержанию нормальной массы тела.
Что такое геморрагический васкулит?
Геморрагический васкулит (также называемый пурпура/болезнь Шенлейна-Геноха) — это редкое воспалительное заболевание мелких кровеносных сосудов (капилляров). Болезнь Шенлейна-Геноха наиболее распространенная форма детского васкулита, которая приводит к воспалительным изменениям в мелких кровеносных сосудах.
Симптомы геморрагического васкулита обычно начинаются внезапно и могут включать головную боль, лихорадку, потерю аппетита, судороги, боль в животе, болезненные менструации, крапивницу, кровавую диарею и боль в суставах. На коже часто появляются красные или фиолетовые пятна (петехии). Воспалительные изменения, связанные с пурпурой Шенлейна-Геноха, также могут развиваться в суставах, почках, пищеварительной системе и, в редких случаях, в головном и спинном мозге (центральной нервной системе).
При одной форме расстройства, называемой пурпурой Шенлейна, поражаются кожа и суставы, а желудочно-кишечного тракта нет. При другой форме известная как пурпура Геноха, больные имеют пурпурные пятна на коже, острые заболевания брюшной полости, заболевания почек. Больные с пурпурой Геноха не страдают заболеваниями суставов.
Точная причина геморрагического васкулита не до конца понятна, хотя исследования показывают, что заболевание связано с ненормальной реакцией иммунной системы или, в некоторых редких случаях, с экстремальной аллергической реакцией на определенные вредные вещества (например, продукты питания или лекарства).
Признаки и симптомы

Симптомы геморрагического васкулита обычно начинаются внезапно. Помимо характерных красных пятен на коже (чаще всего на ягодицах и задней части ног), они могут включать головную боль, потерю аппетита и/или повышение температуры тела. Кожа обычно становится красной (диффузная эритема). Могут возникнуть спастические боли в животе, которые обычно наиболее сильны ночью. В кале может присутствовать кровь, а ненормальное кровотечение (кровоизлияние) из желудочно-кишечного тракта может вызвать кровавую диарею. В любом суставе тела может развиться боль (артралгия), особенно в коленях и лодыжках. Некоторые люди с геморрагическим васкулитом испытывают рвоту и диарею; у других могут быть тяжелые запоры и необычно темный стул (мелена).
У больных с геморрагическим васкулитом обычно появляются маленькие красные или пурпурные пятна (петехии) на коже, особенно на ногах. Эти пятна пурпуры вызваны небольшими кровоизлияниями под кожей и не связаны с аномально низким уровнем тромбоцитов, как это характерно для некоторых других форм пурпуры. Другие поражения кожи, связанные с болезнью, включают крапивницу или язвы (некротические), особенно на ягодицах и ногах. Вследствие ненормального накопления жидкости в мягких тканях лица и горла может появиться отёк (ангионевротический отек). В редких случаях отек в горле вызывает затруднения дыхания и приводит к опасным для жизни респираторным проблемам.
От четверти до половины больных с болезнью Шенлейна-Геноха имеют проблемы с функцией почек, например, гломерулонефрит, при котором часть почки, отделяющая отходы от крови, повреждена. Кровь в моче (гематурия) и воспалительные изменения в почках также могут развиваться. У некоторых пациентов развивается тяжелые заболевания почек, включая IgG-нефропатию, хроническое воспаление почек (нефрит) и/или нефротический синдром, приводящий к почечной недостаточности.
В редких случаях у пострадавшего человека возникает тип непроходимости кишечника, называемая инвагинация. Она может привести к сильной боли, и, если консервативные меры не решат проблему, может потребоваться операция.
Когда поражена центральная нервная система, пациенты с этим расстройством могут испытывать сильные головные боли, изменения восприятия, эпилепсию, проблемы со зрением (атрофия зрительного нерва) и/или спазмы.
Причины и факторы риска
В некоторых случаях было высказано предположение, что расстройство может быть экстремальной аллергической реакцией на определенные продукты, такие как шоколад, молоко, яйца или бобы. Различные лекарства (например, нифедипин, дилтиазем, цефуроксим, диклофенак и т.д.), бактерии (например, стрептококки) и укусы насекомых также были указаны в качестве возможных причин заболевания в некоторых случаях. Краснуха предшествует первым симптомам пурпуры Шенлейна-Геноха примерно в 30 процентах случаев. Примерно в 66 процентах случаев инфекция верхних дыхательных путей предшествует появлению симптомов примерно на 1-3 недели. Однако определенная связь с вирусными инфекциями не была доказана.
Затронутые группы населения
Геморрагический васкулит — это редкое заболевание, которое поражает больше мужчин, чем женщин. Заболевание может встречаться во всех возрастных группах, хотя чаще всего поражает детей.
У детей начальные симптомы обычно начинаются после 2-х лет и часто длятся около 4 недель, и часто болезнь протекает несколько слабо. Около 50 процентов пострадавших детей испытывают один или несколько рецидивов, обычно в течение нескольких месяцев. Частота рецидивов, по-видимому, выше среди тех детей, у которых начальная болезнь была более тяжелой.
Наиболее пострадавшие дети были в возрасте от 2 до 11 лет. На 100 000 детей школьного возраста приходится около 14 случаев. Обычно это доброкачественное (не угрожающее) расстройство, которое в большинстве случаев самоограничивающаяся (вылечивается самостоятельно).
Близкие по симптомам расстройства
Симптомы следующих расстройств могут быть схожи с симптомами пурпуры Шенлейна-Геноха. Сравнения могут быть полезны для дифференциальной диагностики:
Диагностика
Расстройство диагностируется по сочетанию наличия кожных признаков и/или болезненности суставов в комбинации с подтвержденным анализом на кровь в моче (анализом мочи) и биопсией кожи, которая показывает воспаление артериальных и венозных капилляров.
Стандартные методы лечения
Если считается, что у людей есть геморрагический васкулит в результате аллергической реакции, они должны строго избегать вредных веществ (например, пищи или лекарств). При наличии признаков стрептококковой инфекции назначают антибиотикотерапию. Легкие детские случаи заболевания часто улучшаются спонтанно с возрастом. Специального лечения не существует, однако у большинства пациентов заболевание протекает ограниченно, и перспективы выздоровления хорошие.
Если нестероидные противовоспалительные средства не снимают симптомы, некоторых пациентов можно лечить глюкокортикоидными (стероидными) препаратами, такими как преднизон. Эти препараты могут быть полезны для контроля острой боли в животе и суставах. В некоторых случаях отек мягких тканей (ангионевротический отек) можно лечить с помощью стероидных препаратов. Дапсон может быть назначен, когда преднизон противопоказан или не облегчает симптомы. Использование стероидов для лечения этого расстройства остается предметом споров в медицинской литературе. Некоторые исследования показывают, что стероиды не сокращают продолжительность болезни и не уменьшают частоту или повторение симптомов. Другие исследования показывают, что раннее лечение стероидами может помочь снизить риск повреждения почек.
Пациенты с болезнью Шенлейна-Геноха, у которых имеется прогрессирующее заболевание почек и почечная недостаточность, вероятно, будет полезно механическое очищение продуктов жизнедеятельности из крови (гемодиализ). Во время острого почечного кризиса необходим агрессивный и поддерживающий уход. Некоторым пациентам с тяжелым заболеванием почек необходима трансплантация почки. Однако заболевание может рецидивировать в пересаженной почке. Другое лечение симптоматическое и поддерживающее.
Прогноз
Геморрагический васкулит, как правило, доброкачественная болезнь с отличным прогнозом. Обычно наблюдается спонтанное разрешение: у большинства пациентов наблюдается полное исчезновение симптомов в течение 8 недель, и, вероятно, менее 5% испытывают хронические симптомы. Начальные приступы заболевания могут длиться несколько месяцев, и возможны рецидивы. Геморрагический васкулит смертелен только в редких случаях.
Клиническое течение с полным разрешением заболевания обычно происходит у пациентов со следующим:
- Легкое поражение почек.
- Нет неврологических осложнений.
- Заболевание, которое изначально длится менее 4-6 недель..
У детей младше 3 лет, как правило, течение заболевания короче и мягче, чем у взрослых пациентов, а также меньше рецидивов.
Читайте также:


