Уход за больными с травмами спинного мозга
Основными заболеваниями, приводящими к поражению спинного мозга, являются его травмы и опухоли, а также воспалительные и сосудистые заболевания спинного мозга. Больные с травмами и опухолями спинного мозга чаще всего лечатся в нейрохирургических отделениях и специализированных спинальных центрах. В неврологическом же стационаре основную группу составляют пациенты с острым миелитом и его последствиями, больные рассеянным склерозом и с нарушениями кровообращения спинного мозга. В лечении их организация правильного ухода и реабилитации имеет особенно важное значение.
Надо знать, что тяжесть состояния больных с поражением спинного мозга обусловливается выраженностью двигательных расстройств (параличей), расстройствами чувствительности, трофики тканей и функций тазовых органов. Тщательный систематический уход в таких случаях оказывает решающее влияние на дальнейшее течение заболевания и способствует предупреждению тяжелых осложнений, угрожающих жизни больного: пролежней, инфекции мочевых путей, пневмоний и контрактур парализованных конечностей.
Особенно тяжелой категорией являются больные с высоким уровнем поражения спинного мозга, которые часто не выживают из-за грубых расстройств функций дыхания и сердечно-сосудистой системы, вызванных вовлечением в патологический процесс жизненно важных функций ствола мозга. В таких случаях необходим тщательный уход за верхними дыхательными путями, который заключается в регулярном удалении слизи из полости рта и носоглотки, отсасывании при необходимости слизи из трахеи, иногда в остром периоде такие больные нуждаются в проведении искусственной вентиляции легких в условиях реанимационного отделения. Питание должно быть сбалансированным, пища легко усвояемой, подаваемой в жидком или полужидком виде при наличии затруднений глотания. Кормление в таких случаях может осуществляться с помощью силиконовой трубки диаметром 0,5 см, которая не окисляется, не имеет запаха и не изменяет вкусовых качеств пищи.
Особое внимание должно уделяться уходу за кожей. Она должна быть всегда чистой и сухой, особенно в области мочеполовых органов и заднего прохода. Спину и места возможных пролежней необходимо протирать камфорным спиртом, уксусом с водой с растиранием кожи до покраснения. Эффективно применение местной дарсонвализации, ультрафиолетового облучения. Если при тяжелых повреждениях и глубоких трофических нарушениях не удается предупредить развития пролежней, то тщательный уход за больным позволяет избежать их распространения и инфицирования. Незначительные по глубине распространенности пролежни можно смазывать толстым слоем клеола. Образующаяся толстая корка предупреждает некротический участок от увлажнения и инфицирования. Для превращения некротического участка в плотный струп его поверхность смазывают концентрированным раствором марганцовокислого калия. Кожа вокруг пролежня после очищения должна обрабатываться спиртом или спиртовым раствором бриллиантового зеленого. Одним из наиболее эффективных методов лечения пролежней является ультрафиолетовое облучение (УФО), проводимое через день. Под воздействием УФО пролежни подсыхают, быстро покрываются корочкой, исчезает воспалительная реакция. После облучения накладывается повязка с мазевой эмульсией либо проводится припудривание пролежня порошком антисептика. Местное лечение должно сочетаться с общеукрепляющим применением тонизирующих средств, легко усвояемым, высококалорийным, витаминизированным питанием.
Опасность представляют нарушения функций газовых органов. Расстройства мочеиспускания угрожают развитием цистита, восходящей инфекции мочевых путей и уросепсиса. Инфицированию мочи в определенной степени способствует щелочная ее реакция. Для перевода реакции мочи в кислую больному назначают лимонный сок, клюквенный морс, фурадонин и др. Необходимо своевременное и регулярное выведение мочи. Катетеризация мочевого пузыря эластическим катетером производится 2-3 раза в сутки с соблюдением всех правил асептики. Перед катетеризацией медсестра моет руки мылом с щеткой и обрабатывает спиртом или надевает стерильные перчатки. После туалета наружных половых органов наружное отверстие мочеиспускательного канала тщательно обрабатывают раствором антисептика. Стерильный катетер смазывают стерильным вазелиновым маслом и с помощью пинцета осторожно и плавно вводят в мочевой пузырь. Мочу необходимо выпускать медленно, так как быстрое опорожнение пузыря может иногда вызывать сильное кровотечение в результате резкого снижения в нем давления мочи.
При задержке мочи в остром периоде и отсутствии трофических нарушений может применяться ручное выдавливание ее из мочевого пузыря. Методика этой процедуры проста. Медсестра становится слева от больного, лицом к его ногам, кулак правой руки кладет плашмя на брюшную стенку над лобком и постепенно надавливает им до тех пор, пока не начнет вытекать моча. По мере ее вытекания медицинская сестра, продолжая надавливать с прежней силой на надлобковую область, постепенно поворачивает кулак и у самого лонного сочленения давит уже тыльной его поверхностью. При непрерывном надавливании моча легко и свободно вытекает из переполненного пузыря. Эта процедура проводится регулярно 2-3 раза в день в одни и те же часы. При наличии признаков цистита к ручному выдавливанию мочи прибегать нельзя.
При недержании мочи в мочевой пузырь вводят постоянный катетер. К коже полового члена катетер фиксируется тонкими полосками лейкопластыря. Дистальный конец катетера опускается в утку-мочеприемник, частично заполненную предварительно антисептическим раствором. Временным мочеприемником для мужчин может служить обычный полиэтиленовый мешочек, привязываемый тесемками к корню полового члена. После опорожнения такой мочеприемник в обязательном порядке обрабатывают антисептическим раствором.
При тяжелых поражениях спинного мозга, когда нельзя рассчитывать на достаточно скорое восстановление функции мочевого пузыря (тяжелые травмы спинного мозга, миелит), производят операцию - наложение надлобкового свища. Свищ ежедневно очищают от слизи и гноя, дренажную трубку кипятят. Чтобы не возникало мацераций, кожу вокруг свища смазывают вазелином.
Независимо от способа выведения мочи проводятся меры по предупреждению цистита. Ежедневно или через день после выведения мочи мочевой пузырь промывают антисептическим раствором метиленового синего 0,02% водного раствора (раствором фурацилина, марганцовокислого калия и др.). Применение антибиотиков для промывания мочевого пузыря должно быть кратковременным (5-7 дней) и чередоваться с использованием антисептических растворов. Температура всех растворов, вводимых в мочевой пузырь, должна соответствовать температуре тела. Наиболее эффективно для предупреждения инфицирования мочевых путей применение системы Монро с приливным дренажем.
Для опорожнения кишечника применяют масляные микроклизмы или микроклизмы с гипертоническим раствором хлорида натрия; эффективно использование ректальных свечей бисакодила, который действует в течение первого часа. В прямую кишку вводят по 1-2 свечи (0,01-0,02 г) в сутки. При необходимости дозу увеличивают. Опорожнение кишечника должно производиться не реже одного раза в 2-3 дня. При неэффективности клизмы необходимо провести пальцевое выведение каловых масс из ампулы прямой кишки.
Частым осложнением, особенно при высоких поражениях спинного мозга, является пневмония. Возникновение ее связано со снижением подвижности диафрагмы, застойными (гипостатическими) явлениями в легочной ткани, задержкой мокроты в бронхах. В таких случаях с первых же дней поступления в стационар используются все виды лечебной и дыхательной гимнастики. Необходима частая смена положения больного с проведением массажа грудной клетки. Для разжижения мокроты назначаются отхаркивающие средства. При снижении кашлевого рефлекса и скопления слизи в гортани и трахее необходимо регулярно аспирировать ее с помощью электроотсоса. В случае выраженных нарушений дыхания при пневмонии у таких больных иногда возникает необходимость наложения трахеостомы с целью полноценного дренирования трахеобронхиального дерева, введения антибиотиков и препаратов, разжижающих мокроту (раствор соды, протёолитические ферменты - трипсин).
Большое лечебное и профилактическое значение имеют лечебная гимнастика, массаж спины и конечностей. Они должны осуществляться регулярно, по нескольку раз в день. В течение рабочего дня лечебную гимнастику, массаж проводит методист, в остальное время - дежурная сестра, которая должна иметь знания и навыки, достаточные для того, чтобы проводить эти мероприятия самой и научить их проведению родственников больного. Используются такие простые приемы массажа, как поглаживание, легкое разминание, поколачивание. После массажа в каждом суставе парализованных конечностей в медленном темпе и полном объеме делается по 3-4 пассивных движения. С целью профилактики патологической установки конечностей в суставах следует следить за тем, чтобы не отвисали стопы. Поддержание их под прямым углом в голеностопном суставе осуществляется путем упора в специально устанавливаемый ящичек в ножном конце постели.
Комплекс лечебных мероприятий, направленных на улучшение состояния самого пораженного спинного мозга, включает проведение в случае необходимости своевременной операции, назначение препаратов, улучшающих коллатеральное кровообращение, стимулирующих нервные клетки в зоне поражения и улучшение общих компенсаторных возможностей организма. Кроме медикаментозной терапии на это же направлена комплексная физическая терапия: пульсирующее магнитное поле, электрофорез эуфиллина с помощью синусоидальных модулированных токов, общие сульфидные ванны, ЛФК, массаж, при нарушении функции тазовых органов - электростимуляция кишечника и мочевого пузыря.

- Главная
- Близким и родственникам
- УСЛУГИ и ЦЕНЫ
- Общий уход за больными
- Необходимое для ухода
- Сертификаты
- Советы по реабилитация
- Уход за больными во время рвоты
- Лечебная физкультура, массаж
Уход при спинальной травме
- 1
- 2
- 3
- 4
- 5
ПОЗВОНОЧНО-СПИННОМОЗГОВАЯ ТРАВМА
Под позвоночно-спинномозговой травмой (ПСМТ) понимают механическое повреждение позвоночника и/или содержимого позвоночного канала (спинного мозга, его оболочек и сосудов, спинномозговых нервов).
Первоочередное внимание уделяется обеспечению правильного ухода за больным, что позволяет предупредить развитие пролежней и контрактур.
Лечение пролежней — весьма длительное и дорогостоящее мероприятие, поэтому очень важная роль принадлежит профилактике этого осложнения. У всех больных со значительным ограничением двигательной активности либо длительно находящихся на постельном режиме необходимо выполнение профилактических мероприятий, при этом всегда надо учитывать наличие и выраженность факторов риска развития пролежней. Группу риска составляют:
ü пациенты, страдающие хроническими заболеваниями (сахарный диабет, ишемическая болезнь сердца);
ü ослабленные лица;
ü больные с нарушением сознания (когнитивные нарушения, действие обезболивающих веществ, кома и т.д.);
ü больные с параличами и/или нарушением поверхностной и глубокой чувствительности.
К дополнительным факторам риска относят недержание мочи (раздражение кожи), ксероз (сухость кожи), отеки; процедуры электрофореза или фонофо-реза также способствуют мацерации кожи.
Профилактические мероприятия по предотвращению пролежней:
- Уменьшение степени и длительности сдавления кожных покровов. Для этого каждые 2 часа необходимо менять положение больного в постели, переворачивать его, производя одновременно обтирание кожного покрова камфорным спиртом. Для уменьшения давления на крестец приподнимать головной конец кровати следует не более чем на 45 градусов. В случае использования кресла - каталки его сиденье должно быть достаточно широким, чтобы возможны были повороты больного. При нахождении больного в постели используют специальные надувные круги, которые подкладывают под крестец, пяточные бугры и другие костные выступы таким образом, чтобы избежать соприкосновения этих выступов с опорной поверхностью. В некоторых случаях рекомендует положение на животе. Наиболее эффективно применение специальных противопролежневых матрасов либо кроватей, позволяющих уменьшить давление на мягкие ткани в местах костных выступов. К настоящему времени существует три разновидности этих приспособлений: противопролежневые наматрасники, заменяемые матрасы и специальные кровати.
- Уменьшение трения кожи об опорную поверхность. Простыни должны быть туго натянуты, без морщин. Необходимо осуществлять уход за кожей промежности (поддерживать в сухом состоянии), своевременно выявлять и лечить царапины и другие повреждения кожного покрова.
- Полноценное питание с достаточным содержанием белков, витаминов и калорий.
Профилактика контрактур заключается в правильной укладке конечности, в том числе с помощью специальных лонгет и ортезов, в проведении массажа и лечебной гимнастики.
Профилактика тромбоза глубоких вен проводится путем бинтования ног эластичными бинтами и назначения низких доз гепарина, при развившемся тромбозе глубоких вен назначают гепарин внутривенно в адекватных дозировках под контролем АЧТВ с постепенным переходом на варфарин под контролем протромбинового индекса.
Материалы подготовлены согласно данным А.Н. Беловой. Нейрореабилитация: руководство для врачей. - М.: Антидор, 2000 г.- 568 с.
Уход за больным с повреждением спинного мозга
В острых стадиях развития у пациента паралича мышц нижних конечностей (параплегии) первостепенное значение придают профилактике вторичного поражения мочевых путей. Из-за арефлексии мочевого пузыря с задержкой мочи, больной не ощущает его наполнения. Это может приводить к повреждению мышечной оболочки (m. detrusor) мочевого пузыря из-за ее перерастяжения. С целью предотвращения этого осложнения врачи урологи производят дренирование мочевого пузыря, тем самым предупреждая возникновение инфекций мочевых путей. Лучше всего это достигается периодической катетеризацией мочевого пузыря, выполняемой квалифицированным персоналом. Альтернативными методами являются длительное дренирование мочевого пузыря с помощью закрытой системы или надлобкового (супрапубитального) дренирования. Но это может быть связанно с достаточно высокой частотой инфекционных осложнений для больного с параличом.
Пациенты с острыми поражениями, особенно вызывающими спинальный шок, часто нуждаются в специальной сердечно-сосудистой терапии в связи с приступами повышения и понижения артериального давления (гипертензии или гипотензии). При этом им необходимо вводить растворы с целью коррекции отклонений объема циркулирующей крови (ОЦК). Потенциальными неотложными медицинским состоянием у больных с полными поперечными спинальными поражениями являются стрессовые язвы кишечника и желудка. В подобных ситуациях при наличии язв желудочно-кишечного тракта эффективна терапия циметидином и ранитидином.

Обратите внимание на то, что при оказании помощи лежащему на кровати человеку необходимо сгибать свои ноги, а не поясницу. Это предотвратит у вас появление болей в ней от чрезмерных нагрузок.
Поражения спинного мозга на высоком шейном уровне вызывают механическую дыхательную недостаточность различной степени тяжести в связи с нарушением работы межрёберных мышц и диафрагмы. Подобная дыхательная недостаточность требует проведения искусственной вентиляции, и санации бронхолёгочных путей. При неполной дыхательной недостаточности с показателями форсированной жизненной емкости легких 10-20 мл/кг целесообразно назначать физиотерапию (ингаляций) и массаж грудной клетки.
Для предотвращения спадения (ателектаза) лёгких и утомления, особенно при локализации массивного поражения ниже уровня C5 сегмента спинного мозга, может быть использован корсет с отрицательным давлением. При тяжелой дыхательной недостаточности интубация трахеи (при нестабильности позвоночника осуществлять с помощью эндоскопа) с последующей трахеостомией обеспечивает доступность трахеи для вентиляции и отсасывания мокроты. Перспективным новым методом представляется электростимуляция диафрагмального нерва у пациентов с локализацией патологического процесса на уровне C5 или выше.
По мере стабилизации клинической картины необходимо обратить внимание на психологическое состояние больного и выработку плана его реабилитации. Энергичная программа реабилитации часто дает неплохие результаты у пациентов молодого и среднего возраста и делает возможным их возвращение домой для продолжения нормального образа жизни.
Некоторые процедуры больным с параличом нижних конечностей могут выполнять сами больные с помощью окружающих.
Серьезные проблемы связаны с длительной неподвижностью пациента создают предпосылки для возникновения легочной эмболии:
- нарушение целостности кожных покровов над участками сдавления
- урологический сепсис
- вегетативная нестабильность
Больному нужно часто менять положение тела (каждые 3 часа), использовать кожные аппликации смягчающих веществ и мягкое постельное покрытие, противопролежневый матрас. Функциональные кровати специальной конструкции облегчают повороты тела больного и более равномерное распределение массы тела, снижая нагрузки на костные выступы.

Обратите внимание на то, что при оказании помощи сидящему больному необходимо сгибать свои ноги, а не поясницу. Это предотвратит у вас появление болей в ней от чрезмерных нагрузок.
При сохранности крестцовых сегментов спинного мозга у пациента удается достичь автоматического опорожнения мочевого пузыря. Сначала больные мочатся рефлекторно в интервалах между катетеризациями, а позднее учатся провоцировать мочеиспускание с помощью различных приемов. Если наличие остаточного объема мочи может привести к инфицированию мочевого пузыря, то необходимы урологические процедуры или установка постоянного катетера.
Большинству пациентов с параличом необходимы контроль за функцией кишечника и обеспечение его опорожнения по меньшей мере дважды в неделю для профилактики растяжения и непроходимости кишечника.

Обратите внимание на то, что при оказании помощи стоящему больному необходимо сгибать свои ноги, а не поясницу. Это предотвратит у вас появление болей в ней от чрезмерных нагрузок.
Выраженная артериальная гипертензия и брадикинезия возникают в ответ на негативные поверхностные стимулы, растяжение мочевого пузыря или кишечника или хирургические манипуляции, в особенности у больных с повреждением шейных или верхних грудных сегментов спинного мозга. Артериальной гипертензии могут сопутствовать сильное покраснение и профузное потоотделение в областях выше уровня поражения. Механизм этих вегетативных расстройств недостаточно ясен. В связи с этим требуется назначение гипотензивных средств, особенно во время хирургических операций, однако не рекомендуется использовать бета-блокаторы. У некоторых больных с повреждением спинного мозга резкая брадикардия возникает в результате санации трахеи при аспирация мокроты. Этого можно избежать при введении небольших доз атропина.
Грозное осложнение в раннем периоде представляет собой эмболия легочной артерии на фоне обездвижения. Эмболию лёгочной артерии у больных параличом отмечают примерно в 30% случае после острой травмы спинного мозга.

Нейротрофические пролежни — это последствия нарушения иннервации после компрессионного перелома позвоночника со сдавлением спинного мозга.
Детальные сведения по вопросам физиотерапии, реабилитации и технике применения ортопедических аппаратов при тяжелых заболеваниях спинного мозга следует уточнять у лечащего врача пациента (нейрохирурга, уролога, реабилитолога, терапевта). Ортопедическая стабилизация позвоночника при спинальной травме проводится исключительно по клиническим показаниям.
Конечной целью лечения повреждений спинного мозга является восстановление его функций. Восстановление после неврологических поражений занимает много лет. В то же время осуществляются попытки уменьшения последствий вторичных нарушений после первичной травмы с компрессией, разрывом и ушибом спинного мозга. В этом случае лечение острой травмы спинного мозга преследует цель сохранения поврежденных нервных клеток, уменьшение повреждения тканей и кровотечения, а также содействие восстановлению функции.
Вторичные отсроченные нарушения в спинном мозге происходят из-за различных биохимических процессов, приводящих к ишемии, нейрогенному шоку, кровотечению, вазоспазму, электролитным нарушениям, накоплению нейромедиаторов, образованию свободных радикалов, воспалению гг апоптозу. По этой причине назначаются различные фармакологические препараты, включая метилпреднизолон, тирилазад, ганглиозиды (GM1), инсулин, эритропоэтин и другие.
Обсуждение применения стероидов разными медицинскими сообществами в настоящий момент свелось к выводу: использование стероидов является опцией лечения (неясная клиническая уверенность, основанная на исследованиях II или III уровня) и не является стандартом или руководством для леченггя острой травмы спинного мозга. Аргументом в пользу использования стероидов является то, что никаких других клинически обоснованных методов лечения не существует, и даже небольшой эффект ведет к значительным изменениям в образе жизни людей с повреждением спинного мозга.
Протестированные препараты имеют разные механизмы действия и оказывают эффект в разное время после травмы и на этапе восстановления. Таким образом, возможным подходом в будущем лечении острых повреждений спинного мозга будет назначение более чем одного препарата и в разное время после травмы.
а) Дыхание. Чем выше повреждение спггнного мозга, тем больше дыхательных мышц может быть парализовано, а если это шейный отдел, то пациент для дыхания использует в основном диафрагму. При повреждении выше С5 диафрагмальная иннервация может быть нарушена, может потребоваться ИВЛ. Паралич дыхательных мышц подразумевает возрастание риска застоя секрета, не в последнюю очередь из-за недостаточного кашля, что приводит к образованию ателектазов и пневмонии.
У всех пациентов с поврежденггем выше Т6 должна контролироваться жизненная емкость легких и проводиться легочная физиотерапия, поддерживаться постоянное положительное давление в дыхательных путях или положительное давление на выдохе.
Для леченггя дыхательной недостаточности у пациентов с тетраплегией может использоваться стимуляция диафрагмального нерва. Преимуществами стимуляции диафрагмального нерва по сравнению с механической вентиляцией являются лучшая фонация, повышенная мобильность, включая возможность перевозки пацггента без аппарата для вентиляции, психологические и физиологические преимущества, т. к. дыхание поддерживается самостоятельно с помощью дыхательных путей, полости рта и носа, а также собственными дыхательными мышцами, диафрагмой. Таким образом, в целом обеспечивается улучшение качества жизни.
б) Сердечно-сосудистые заболевания. В связи с повышенным риском тромбоза глубоких вен в течение первых 3-14 дней после травмы вводятся антикоагулянты (низкомолекулярный гепарин) и в течение первых трех месяцев после травмы используются компрессионные чулкгг. Все это может быть дополнено электрической стимуляцией нижних конечностей.
Артериальные сосуды расширяются дистальнее уровня повреждения из-за снижения тонуса симпатической нервной системы. Артериальное давление при повреждении спинного мозга снижается, и у пациентов с тетраплегией систолическое давление 90-110 мм рт. ст. считается нормальным. По этой причине обычна ортостатическая гипотензия, особенно в посттравматггческом периоде. При подготовке мобилизации пациента должна использоваться тренировка с постепенным подниманием головного конца кровати/стола. Так как сердце иннервируется проксимальным отделом симпатического ствола (выше Т5), то у пациентов с повреждением выше этого уровня может наблюдаться редкий пульс.
Автономная дизрефлексия (или гиперрефлексия) может наблюдаться у пациентов с повреждением на уровне Т6 или выше. Это состояние обусловлено гиперактивностью симпатической нервной системы, которая остается без нормальной супраспинальной регуляции. Это означает, что может возникнуть рефлекторная вазоконстрикция с повышением артериального давления (300/160 мм рт.ст.), которая через барорецепторы вызывает брадикардию, но без координированной регуляции периферического сопротивления. В связи с тяжелой гипертонией повышается риск цереброваскулярных нарушений. Наиболее распространенной причиной автономной дизрефлексии является дистония мочевого пузыря, в результате почти все афферентные стимулы ниже уровня повреждения спинного мозга могут вызвать гиперрефлексию. Симптомами являются пульсирующие головные боли, тошнота, заложенность носа, мурашки и покалывания.
В этих случаях пациента нужно успокоит], и удалить компрессионное белье, корсеты и т. п. Необходимо обеспечение поддающихся лечению состояний. Для контроля артериального давления может быть использован нифедипин.
в) Пролежни. 7-8% пациентов с повреждением спинного мозга умирают от связанных с пролежнями осложнений. Пролежни развиваются в основном от давления на различные части тела. Наиболее распространенные места развития пролежней—это крестец, седалищная кость и область большого бугра бедренной кости. Существенным является поддержание нормального уровня белка, калорий и потребления жидкости, чтобы предотвратить развитие отрицательного азотистого баланса и обезвоживания. Подчеркивалось, что использование мышечнокожных лоскутов не позволяет окончательно избавиться от пролежней. Лечение проводится с дополнительной программой для обучения методам предотвращения развития пролежней.
Для профилактики используется адекватный уход за пациентом, который включает в себя правильное положение тела в кровати и смену положения каждые два часа. Для профилактики требуется снижение давления. Необходимо использование специальных кроватей и матрацев.
Посетите раздел других видео по общему уходу за пациентом.
г) Уход за мочевыделительной системой. Наиболее часто рекомендуемым методом опорожнения мочевого пузыря при задержке мочеиспускания является катетеризация, обеспечивающая наполнение мочевого пузыря не более чем 500 мл. Основными осложнениями являются инфекции мочевыводящих путей и образование конкрементов. Тем не менее, бактериурию следует лечить с помощью антибиотиков, когда имеются симптомы инфекции мочевыводящих путей. Существует повышенный риск развития осложнений в мочеточниках и почках, поэтому важно использовать урографию, УЗИ и ренографию. Исследование уродинамики имеет важное значение для диагностики и лечения нейрогенной дисфункции мочевого пузыря в связи с возможным развитием высокого внутрипузырного давления.
Фармакотерапия является краеугольным камнем в лечении нейрогенной гиперактивности детрузора. Инъекция ботулотоксина в мышцы детрузора все шире используется как очень эффективный метод лечения недержания мочи.
При необходимости постоянного катетера на более длительный период рекомендуется выведение эпицистостомы, чтобы уменьшить риск развития мочевыделительных осложнений и эпидидимита и орхита у мужчин. В этом случае должен учитываться повышенный риск развития рака мочевого пузыря.
В течение многих лет в отдельных случаях для мочеиспускания используется стимуляция передних крестцовых корешков. Электроды помещаются на эфферентные корешки S2-S4, а афферентные корешки, как правило, отсекают, чтобы избежать нейрогенной гиперактивности детрузора. Преимуществами являются улучшение удержания мочи, эластичности мочевого пузыря, сокращение верхних мочевых путей и улучшение функции почек, отсутствие мочеточникового рефлюкса, снижение количества остаточной мочи, уменьшение диссинергии между детрузором и сфинктером. Однако эта необратимая процедура в настоящее время не столь привлекательна из-за множества новых разработок в виде фармакологических препаратов и нейромодуляции.
Установка стимулирующих передние крестцовые корешки имплантатов для управления актом дефекации или имплантата для содействия эвакуации содержимого является возможным направлением в лечении, и находится в стадии разработки.
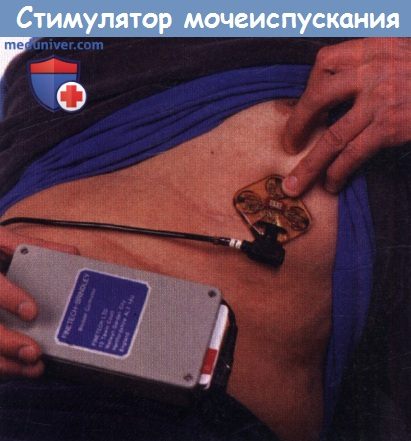
Стимулятор передних крестцовых корешков для мочеиспускания у пациентов со спинномозговой травмой.
Электроды помещаются в эфферентные корешки S2-S4, и, как правило, с проведением задней ризотомии.
е) Половая функция и бесплодие. Ранее считалось, что повреждение спинного мозга у мужчин приводит к бесплодию и импотенции. К счастью, в течение последних десятилетий, это мнение изменилось. С такими препаратами как силденафил, тадалафил и варденафил 75-80% всех мужчин с повреждением спинного мозга могут достигать эрекции. Другими средствами для достижения эрекции являются вакуумные устройства и интракавернозные инъекции простагландина Е1.
Сегодня большинство мужчин с повреждением спинного мозга способны к эякуляции с помощью вибростимуляции полового члена (100 Гц, амплитуда 2,5 мм), а остальные реагируют главным образом на ректальную электростимуляцию. Полученная сперма может быть использована для вагинального или внутриматочного оплодотворения или для экстракорпорального оплодотворения, в том числе, для интрацитоплазматической инъекции сперматозоидов.
У женщин с повреждением спинного мозга может быть снижена выработка вагинальной смазки. При сухости влагалища, необходимо использовать крем для смазки на водной основе, чтобы избежать раздражения или появления язв на слизистой оболочке влагалища во время полового акта. Способность зачатия и родов обычно сохраняется, но аменорея, возникающая после травмы в 60% случаев, длится в среднем пять месяцев.
ж) Спастичность. Спастичность можно ненадолго уменьшить с помощью позиционирования, растяжки, охлаждения и кожной электростимуляции. Можно назначить фармакологические препараты, такие как баклофен, диазепам, дантролен, клонидин, габапентин и тизанидин. При спастичности лишь нескольких мышц могут использоваться инъекции ботулотоксина.
У большинства пациентов при отсутствии эффекта других методов эффективным методом лечения тяжелой спастичности является интратекальная имплантация помпы для введения баклофена. При этом у пациентов с параплегией улучшаются функции, такие как купание, одевание и обувание, а в некоторых случаях и передвижение. При тетраплегии улучшается сидячее положение, уход становится проще, и повышается жизненный комфорт. Может развиваться некоторая толерантность к препарату. Чаще всего эффективность остается стабильной после 6-9 месяцев.
з) Боль. Боль после повреждений спинного мозга, судя по публикациям, снижает качество жизни почти у 70% пациентов. Были предприняты шаги по разработке таксономии боли при СМП. Подразумевается в первую очередь разделение боли на но-цицептивную и нейропатическую. Во-вторых, ноцицептивная боль делится на костно-мышечную и висцеральную, а нейропатическая делится на боль выше/ниже или на уровне поражения.
Простые анальгетики и опиоиды являются полезными в краткосрочной перспективе для скелетно-мышечной боли. Противосудорожные препараты, трициклические антидепрессанты и местные анестетики используются для купирования невропатической боли с ограниченным успехом. Повреждение зоны входа задних корешков является наиболее эффективным методом при лечении корешковой, а не диффузной нейропатической боли ниже поражения. Существует необходимость междисциплинарного подхода, который включает в себя и психологические аспекты.
и) Посттравматическая сирингомиелия. С развитием и более широким использованием МРТ, посттравматическая сирингомиелия диагностируется в настоящее время все чаще. Типичными симптомами являются боль, потеря чувствительности и мышечная слабость. Регулярное и частое наблюдение за пациентами является лучшим способом для диагностики посттравматической сирингомиелии и раннего ее лечения, чтобы избежать дальнейшей инвалидизации.
к) Функциональная электростимуляция. Функциональная электрическая стимуляция может привести к снижению медицинских осложнений, связанных с иммобилизацией и способствовать улучшению здорового образа жизни. Электростимуляция и тренировки на велоэргометре приводят, среди прочего, к увеличению потребления кислорода, минутного объема сердца, мышечной массы и силы, толерантности к инсулину и минеральной плотности костной ткани, которая, как известно, при поражении спинного мозга падает до 50% в год. Риск переломов бедренной кости у людей с поражением спинного мозга в 23 раза больше по сравнению со здоровым населением.
Функциональная электрическая стимуляция может помочь при стоянии и ходьбе. Система FreeHand для функциональной электростимуляции верхних конечностей является перспективным методом для пациентов с поражением на уровне С5/С6 и тетраплегией.
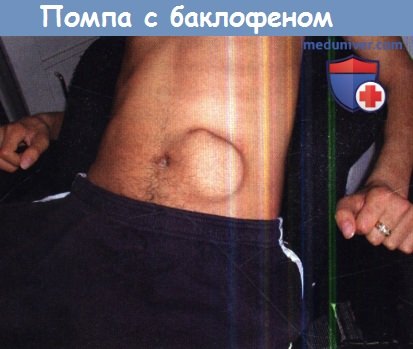
Интратекальное расположение помпы с баклофеном. 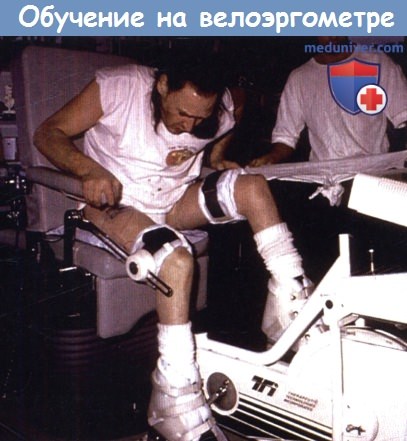
Функциональная электрическая стимуляция при обучении на велоэргометре. 
Функциональная электрическая стимуляция имплантируемой системой FreeHand для С5/С6 для улучшения функции верхней конечности у пациента с тетраплегией.
В мышцы верхней конечности могут быть имплантированы до восьми электродов.
Это пациент с тетраплегией в состоянии самостоятельно принимать пищу. .
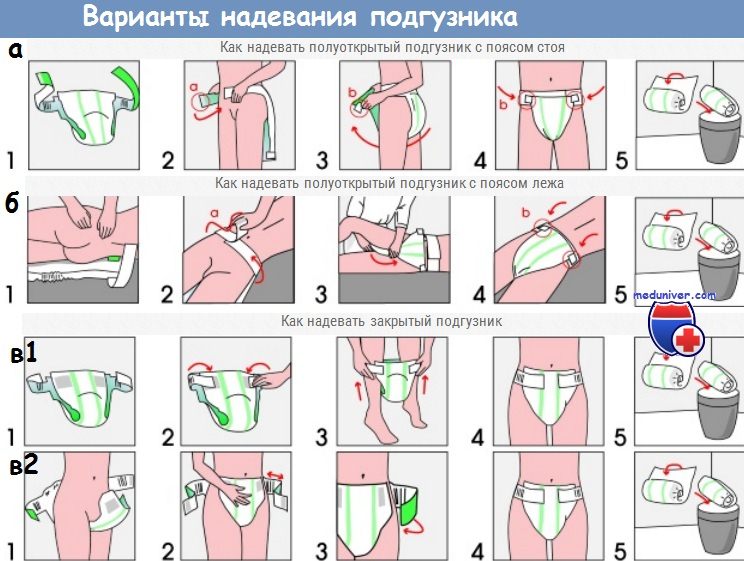
Видео урок как поменять подгузник лежачему больному?
- Посетите весь раздел посвященной "Нейрохирургии."
Читайте также:


