Ранение в шею с повреждением гортани

Травмы гортани — повреждения гортани, возникающие под прямым или опосредованным воздействием травмирующего фактора, который может действовать как снаружи (наружные травмы гортани), так и изнутри (внутренние травмы гортани). Клиника травмы гортани зависит от ее характера и тяжести. Она может включать дыхательные расстройства, болевой синдром, наружное или внутреннее кровотечение, дисфагию и дисфонию, кашель, кровохарканье, подкожную эмфизему. Травмы гортани диагностируются по данным осмотра и пальпации места повреждения, ларингоскопии, лабораторных анализов, УЗИ, рентгенологических и томографических исследований, оценки функции внешнего дыхания и голосообразования. Травмы гортани нуждаются в обезболивающем, противовоспалительном, антибактериальном, противоотечном лечении. По показаниям проводится инфузионная и противошоковая терапия, хирургические вмешательства.
- Причины
- Классификация
- Симптомы травм гортани
- Диагностика
- Лечение травм гортани
- Цены на лечение
Общие сведения
Гортань — это часть верхних дыхательных путей, граничащая в своем верхнем отделе с глоткой, а в нижнем отделе с трахеей. Кроме дыхательной функции гортань также отвечает за голосообразование. Рядом с ней расположены другие важные анатомические образования: пищевод, щитовидная железа, позвоночник, крупные сосуды шеи, возвратные нервы и парасимпатические нервные стволы. Травмы гортани могут сочетаться с травмами глотки и трахеи, а также с повреждением расположенных рядом с ней анатомических структур. Такие сочетанные травмы гортани, как правило, приводят к тяжелым нарушениям дыхания, массивной кровопотере, расстройству иннервации жизненно важных центров и могут стать причиной гибели пострадавшего.

Причины
Причинами закрытой тупой травмы гортани могут являться: удар тупого предмета или кулака в шею, автомобильная авария, спортивная травма, попытка удушения. Тупые травмы гортани зачастую сопровождаются переломом ее хрящей и подъязычной кости, отрывом гортани, разрывом голосовых связок. Проникающие травмы гортани связаны с ее пулевыми или ножевыми ранениями. Около 80% пулевых ранений гортани являются сквозными. В большинстве случаев оба пулевых отверстия находятся на шеи, в отдельных случаях одно из отверстий расположено на голове. При слепых ранениях выходное отверстие может быть обнаружено в стенке гортани.
Причиной внутренней травмы гортани часто являются ее повреждения в ходе медицинских манипуляций: интубация трахеи, проведение бронхоскопии и эндоскопической биопсии, искусственная вентиляция легких, бужирование пищевода, удаление инородного тела глотки или гортани и пр. В других случаях травмы гортани обусловлены попаданием в нее инородных тел, имеющих острые края или углы. Ожоговые травмы гортани возникают при вдыхании едких химических веществ или горячего пара.
В отдельных случаях травмы гортани происходят при резком повышении внутригортанного давления во время сильного кашля или крика. Обычно они случаются на фоне предрасполагающих факторов: голосового перенапряжения, нарушения кровоснабжения голосовых связок, гастроэзофагеального рефлюкса.
Классификация
По механизму происхождения отоларингология классифицирует травмы гортани на внутренние и наружные. Внутренние травмы гортани чаще являются изолированными, т. е. поражающими лишь гортань. Наружные травмы гортани зачастую бывают сочетанными и сопровождаются повреждением соседствующих с гортанью анатомических структур.
По характеру повреждающего фактора различают пулевые, резанные, колотые, тупые, химические и термические травмы гортани. По факту проникновения в анатомические образования шеи выделяют проникающие и непроникающие травмы гортани, по факту нарушения целостности кожных покровов — открытые и закрытые. В зависимости от ситуации, в которой были получены травмы гортани, они могут иметь бытовой, производственный или военный характер.
Симптомы травм гортани
Симптоматика травмы гортани зависит от характера и обширности повреждений. Главным симптомом является нарушение дыхательной функции, которое может иметь различную степень. Если дыхательная недостаточность не развилась сразу же после травмы, то она может возникнуть спустя некоторое время в результате нарастания воспалительной инфильтрации, отека или образования гематомы.
Нарушения голоса (дисфония, афония) в той или иной степени возникают при всех травмах гортани и особенно выражены при травмировании области голосовых связок. Повреждения входа в гортань зачастую сопровождаются расстройствами глотания (дисфагией). Болевой синдром может иметь самую различную интенсивность от ощущения дискомфорта до выраженной боли в области гортани. Кашель не всегда сопровождает травмы гортани. Как правило, он возникает при попадании инородного тела в гортань, внутреннем кровотечении или развитии острой воспалительной реакции. При повреждении гортанных нервов отмечается нейропатический парез гортани.
Наружное кровотечение сопровождает наружные травмы гортани. Наибольшая кровопотеря наблюдается при ранении крупных сосудов шеи. Внутренние травмы гортани могут сопровождаться внутренним кровотечением, которое проявляется кровохарканьем. Кроме скрытой кровопотери, внутреннее кровотечение опасно аспирацией крови в легкие и возникновением аспирационной пневмонии, а также образованием гематом, уменьшающих просвет гортани.
Наличие подкожной эмфиземы в области шеи говорит о проникающем характере травмы гортани. Эмфизема способна быстро распространяться на область средостения и подкожной клетчатки в области груди. Изменение формы шеи в результате инфильтрации свидетельствует о тяжелом течении посттравматического периода.
Травмы гортани могут привести к гибели пострадавшего от травматического шока, инфекционных осложнений (пневмонии, хондроперихондрита гортани, флегмоны шеи, гнойного медиастинита), асфиксии. Асфиксия может быть вызвана острым стенозом гортани, развившемся в результате ее рефлекторного спазма, посттравматического отека или попадания в гортань инородного тела.
Диагностика
Травмы гортани диагностируются травматологом, в случае внутреннего характера повреждений гортани пострадавшие могут обращаться к отоларингологу. Диагностика травмы гортани включает осмотр и пальпацию места повреждения, оценку тяжести состояния пострадавшего и характера полученных повреждений, зондирование раневого канала. Проводятся общеклинические исследования крови и мочи, анализ газового состава крови и КОС, бакпосев отделяемого из раны.
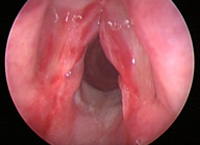
При внутренних повреждениях гортани проводится ларингоскопия. Она может выявить царапины и разрывы слизистой оболочки гортани, подслизистые кровоизлияния, ожоги, внутреннее кровотечение, прободение стенки гортани, нахождение в ее полости инородного тела. Отрыв гортани от подъязычной кости диагностируется по следующим ларингоскопическим признакам: удлинение надгортанника, повышенная подвижность его свободного края, более низкое местонахождение голосовой щели.
Оценка распространенности повреждений, состояния соседствующих с гортанью органов и посттравматических осложнений осуществляется путем рентгенографии и МСКТ гортани, рентгенографии позвоночника в шейном отделе, рентгенографии пищевода с контрастированием, УЗИ щитовидной железы, УЗИ и МРТ тканей шеи, рентгенографии легких, исследования внешнего дыхания. При отсутствии серьезных повреждений или в восстановительном периоде проводится исследование голосообразования (фонетография, стробоскопия, электроглоттография).
Лечение травм гортани
Пострадавшие с повреждениями гортани нуждаются в первую очередь в противошоковых мероприятиях, остановке кровотечения, восстановлении проходимости дыхательных путей и коррекции дыхательных нарушений. Пациента укладывают на кровать с приподнятой головой. Производится иммобилизация шеи, масочная вентиляция и кислородотерапия. Рекомендован двигательные и голосовой покой. Питание пострадавшего осуществляется через назогастральный зонд.
Медикаментозное лечение травмы гортани заключается в антибактериальной, дезинтоксикационной, инфузионной, обезболивающей, противовоспалительной и противоотечной терапии. Хороший эффект наблюдается при применении антибактериальных препаратов и глюкокортикостероидов в виде лекарственных ингаляций. Хирургическое лечение травмы гортани показано при переломах ее хрящей со смещением, стенозе, нарастающей эмфиземе, профузном кровотечении, нарушении скелета гортани, обширных повреждениях. В соответствии с показаниями хирургическим путем производят первичную обработку раны, удаление инородного тела гортани, удаление гематомы, трахеостомию, перевязку наружной сонной артерии, ларингопексию (подшивание гортани к подъязычной кости), резекцию гортани, хордэктомию, реконструктивные вмешательства, протезирование и пластику гортани. В периоде реконвалесценции пациенты, перенесшие травмы гортани, посещают занятия с врачом-фониатором, направленные на восстановление голосовой функции.
Проникающими считаются ранения шеи, которые нарушают целостность подкожной мышцы шеи. Они составляют около 5-10% всех травм. Поскольку шея является небольшой по размеру анатомической областью, в пределах которой расположено множество жизненно важных структур, ранения этой зоны представляют собой неотложное состояние, требующее оказания экстренной помощи. Самой распространенной причиной смерти является кровотечение.
Проникающая травма шеи может привести к повреждению воздухопроводящих путей, верхних отделов пищеварительного тракта, сосудов и нервов. В зависимости от пораженных структур все симптомы и признаки проникающей травмы шеи могут быть разделены на три основные группы. Повреждения гортани и трахеи сопровождаются дыхательной недостаточностью, стридором, кровохарканьем, охриплостью, смещением трахеи, подкожной эмфиземой, открытым пневмотораксом.
Признаками повреждения сосудов являются гематома, продолжающееся кровотечение, неврологические нарушения, отсутствие пульса, гиповолемический шок, шум над сонными артериями, нервная дрожь, изменения сознания. Повреждения нервов могут сопровождаться развитием геми- или квадриплегии, нарушением функции черепных нервов, охриплостью, изменениями в восприятии. Признаками повреждения глотки или пищевода являются подкожная эмфизема, дисфагия, одинофагия, гематемезис, кровохарканье, тахикардия, лихорадка. Следует отметить, что повреждения пищевода часто протекают субклинически.
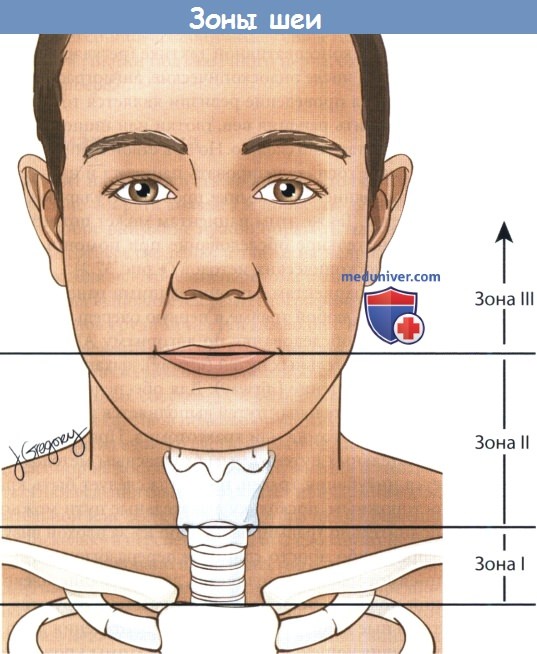
Для упрощения процесса принятия решений шею можно разделить на три анатомических зоны. Наиболее часто травмируемая зона II располагается между перстневидным хрящом и углом нижней челюсти.
Зона I расположена наиболее каудально, между перстневидным хрящом и яремной вырезкой грудины,травмы этой зоны особенно опасны для жизни.
Зона III лежит между углом нижней челюсти и основанием черепа. Важно учитывать то, насколько просто реализовать хирургический доступ в пределах той или иной зоны. Наиболее доступна зона II.
Зоны I и III защищены костными структурами, поэтому доступ к ним ограничен.
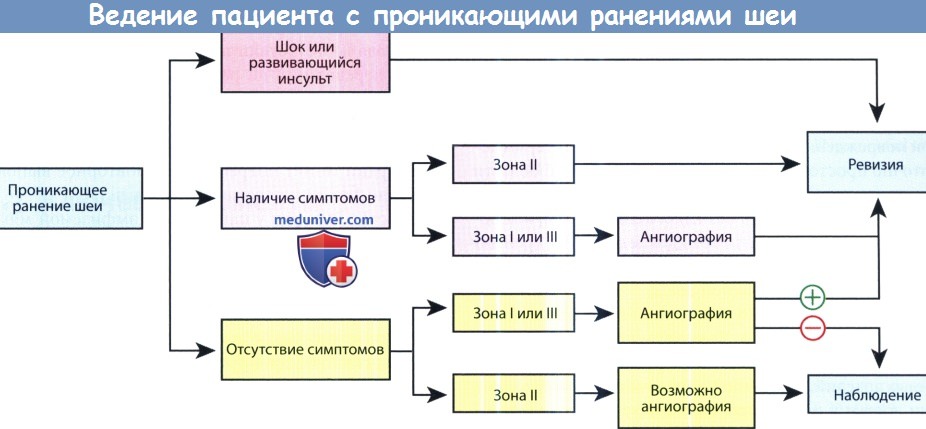
Пациентов с проникающими ранениями шеи можно подразделить на три группы: нестабильные, стабильные, бессимптомные. Алгоритм обследования и лечения должен основываться на зоне повреждения и на стабильности состояния.
а) Механизм проникающего ранения шеи. Тяжесть состояния будет в первую очередь зависеть от механизма травмы и от силы воздействия травматического фактора. Огнестрельные раны могут быть нанесены из оружия с низкой начальной скоростью и высокой начальной скоростью. Большая часть гражданского огнестрельного оружия имеет низкую начальную скорость. Пули, выпущенные из такого оружия, обычно двигаются вдоль естественных слоев тканей, сдвигают в стороны жизненно важные образования и, в целом, наносят относительно небольшие повреждения.
Пули, выпущенные из оружия с высокой начальной скоростью (например, боевые винтовки), передают свою энергию окружающим тканям и вызывают значительно более серьезные повреждения. Пулевой канал обычно прямой, а образующаяся в результате полость значительно шире (вид входного и выходного отверстий может быть обманчивым). Могут повреждаться структуры, расположенные на расстоянии 5 см от раны. Подобные ранения шеи очень часто заканчиваются летальным исходом, а проведенная вовремя ревизия раны может спасти жизнь. Если пациент находится в стабильном состоянии, решение вопроса о проведении ревизии раны решается индивидуально.
Ножевые ранения более предсказуемы, чем огнестрельные. Одно из ключевых отличий заключается в риске повреждения подключичных сосудов. В большинстве случаев траектория полета пули идет перпендикулярно шее, поэтому ключица в данном случае несколько защищает подключичные сосуды от повреждения. Удары ножом, напротив, часто совершаются в направлении сверху вниз, проникая за ключицу. Из-за этого риск повреждения подключичных сосудов при ножевых ранениях значительно выше, чем при огнестрельных.
б) Обязательная и селективная ревизия шеи. Обследование и лечение пациента проводится в зависимости от его клинического состояния. Прежде всего определяется наличие непосредственной угрозы жизни. В первую очередь нужно ориентироваться на признаки продолжающегося кровотечения: нарастающая гематома, нестабильность гемодинамики, гиповолемический шок, гемоторакс, гемомедиастинум. Во всех данных случаях ревизия проводится незамедлительно.
Если пациент находится в стабильном состоянии, оценить степень повреждения и принять решение о проведении ревизии помогают лучевые методы диагностики. Для дальнейшей систематизации процесса принятия решений при травмах шеи ее удобно разделить на три анатомические зоны, каждая из которых имеет свои особенности.
Повреждения первой зоны особенно опасны, поскольку здесь проходят крупные кровеносные сосуды. И хотя кости грудной клетки обеспечивают определенную защиту этой области, они значительно усложняют хирургический доступ. Частота летальных исходов при повреждении I зоны достигает 12%. Поэтому перед выполнением ревизии для локализации повреждения рекомендуется выполнение ангиографии.
В зоне III локализованы структуры, расположенные над углом нижней челюсти. Особую опасность здесь представляют ранения черепных нервов и верхних отделов сонной артерии. Доступ в этой зоне, также, как и в зоне I, сильно ограничен из-за небольшого расстояния между углом нижней челюсти и основанием черепа. Поэтому, если пациент находится в стабильном состоянии, отсутствуют признаки кровотечения, а дыхательные пути не повреждены, рекомендуется выполнение ангиографии. В дальнейшем рекомендуется регулярно осматривать полость рта, т.к. формирование гематомы может привести к обструкции дыхательных путей.
Зона II, наиболее открытая область, лежащая между перстневидным хрящом и углом нижней челюсти, повреждается чаще всего. До сих пор идут споры о том, следует ли проводить обязательную ревизию при всех ранениях II зоны, либо в некоторых случаях можно прибегнуть к консервативной тактике (регулярные осмотры, в том числе эндоскопические, ангиография). Аргументом за проведение ревизии является тот факт, что обнаружить ранения вен, глотки или пищевода может быть достаточно сложно. Но при стабильном состоянии разумнее госпитализировать пациента и наблюдать за его состоянием в динамике, проводя регулярные, частые осмотры.
Также этим пациентам может потребоваться дополнительное обследование при помощи лучевых или эндоскопических методов.
Всем пациентам с проникающими ранениями шеи, как и при любой травме в первую очередь необходимо провести обследование по алгоритму АВС: проходимость дыхательных путей (airway), дыхание (breathing), кровообращение (airway). Для обеспечения проходимости дыхательных путей выполняется интубация трахеи, коникотомия или трахеотомия. При повреждении дыхательных путей самым безопасным методом является интубация трахеи, но всегда следует быть крайне осторожным, поскольку дыхательные пути можно дополнительно травмировать либо из-за плохой визуализации, либо просто слишком переразогнув шею. При пневмотораксе выполняется дренирование плевральной полости. Всем пациентам катетеризируются центральные вены.
Для контроля кровотечения либо при увеличивающейся в размерах гематомы кровотечение сначала останавливают простым пальцевым прижатием. Пациентам с повреждением крупных сосудов в экстренном порядке выполняется ревизия раны. Всех пациентов нужно осматривать на предмет неврологических и сосудистых нарушений, т.к. это может оказаться полезным для определения дополнительных повреждений и хода раневого канала, например, об имеющемся повреждении сонной артерии может свидетельствовать нарушение функции подъязычного нерва, охриплость, синдром Горнера.
в) Диагностика проникающих ранений шеи. Если пациент находится в стабильном состоянии, нужно тщательно собрать анамнез и провести детальный осмотр. Особое внимание нужно обратить на входное и выходное отверстие раны, а также на неврологический статус. Для исключения перелома шейного отдела позвоночника выполняется рентгенография; рентгенография органов грудной клетки позволяет исключить гемоторакс, пневмоторакс, пневмомедиастинум, в некоторых случаях также можно диагностировать повреждение подключичных сосудов. Для повышения точности интерпретации снимков полезно пометить ранения каким-нибудь рентгеноконтрастным материалом.
До сих пор не достигнуто единого мнения о том, какой тактики ведения больного следует придерживаться: обязательной или селективной хирургической ревизии раны. Поскольку в перспективных исследованиях не было продемонстрировано преимущество одного подхода над другим, во многих лечебных учреждениях предпочитают прибегать к тактике селективной ревизии, которая подразумевает разделение на три группы: пациенты в нестабильном состоянии (шок или симптомы нарушения мозгового кровообращения), пациенты в стабильном состоянии с имеющимися симптомами, пациенты в стабильном состоянии без какой-либо симптоматики. Стабильные пациенты с ранениями I и III зон направляются на ангиографию, по результатам которой решается вопрос о проведении ревизии.
Пациентам с повреждениями II зоны и имеющимися симптомами выполняется ревизия. При отсутствии симптоматики либо выполняется ангиография, либо в течение 48 часов ведется наблюдение.
Пациентов с проникающими ранениями II зоны необходимо обследовать далее, чтобы не пропустить скрытые повреждения. Первым делом нужно определиться с состоянием дыхательных путей. При нарушении проходимости дыхательных путей больного следует стабилизировать, выполнить ангиографию, контрастное исследование желудочно-кишечного тракта, гибкую и жесткую эзофагоскопию; при обнаружении соответствующей патологии выполняется ревизия шеи. При свободной проходимости дыхательных путей внимание уделяют состоянию дыхательной, легочной, сердечно-сосудистой систем, неврологическому статусу. Решение о ревизии выполняется по результатам проведенного обследования. В любом случае, всем пациентам требуются регулярные осмотры в течение 48 часов.
г) Повреждение сосудов шеи. При повреждениях I анатомической зоны шеи в большинстве случаев требуется консультация торакального хирурга и проведение торакотомии, хотя иногда удается обойтись и доступом через разрез на шее.
В зоне II расположены общие и внутренние сонные артерии. Ревизия выполняется через разрез вдоль переднего края грудино-ключично-сосцевидной мышцы. Обширная гематома или повреждение проксимального отдела артерии сделает ее идентификацию более сложной, т. к. заметить пульсацию сосуда будет труднее. В данном случае для идентификации нужно отследить ветки наружной сонной артерии в проксимальном направлении. При повреждении ветвей наружной сонной артерии достаточно простой перевязки, потому что в этой области хорошее коллатеральное кровообращение. Вены шеи также можно перевязывать без какого-либо риска, исключение составляет только повреждение обеих внутренних яремных вен, в таком случае, рекомендуется восстановить проходимость хотя бы одной вены.
При повреждениях III зоны может потребоваться резекция нижней челюсти. Возможно повреждение сразу нескольких крупных сосудов (наружной и внутренней сонных артерий, внутренней верхнечелюстной артерии). Если доступ к основанию черепа затруднен, может потребоваться консультация интервенционного радиолога.
д) Оценка состояния пищеварительного тракта. Всех пациентов с подозрением на повреждение пищевода необходимо тщательно обследовать. Незамеченные разрывы слизистой могут стать причиной развития меди-астинита, который отличает высокое число осложнений и высокая смертность. Согласно результатам некоторых исследований, использование гибкой эзофагоскопии помогает избежать проведения общей анестезии, необходимой для жесткой эзофагоскопии; тем не менее, есть сообщения о том, что при выполнении гибкой эзофагоскопии есть риск пропустить разрывы стенки пищевода на участках с избыточным объемом слизистой.
Важную роль в обследовании пациентов с травмами пищевода играют лучевые методы исследования. В качестве контрастного вещества используется гастрографин, поскольку при попадании бария в средостение возможно развитие химического медиастинита. Кроме того, попадание бария за пределы пищевода может рентгенологически искажать нормальное послойное расположение тканей. Если исследование оказалось неинформативным, но клинически есть высокий риск перфорации пищевода, выполняется рентгенография с барием.
Многие хирурги у пациентов с эмфиземой мягких тканей шеи, кровохарканьем и другими угрожающими симптомами предпочитают выполнять прямую ларингоскопию, бронхоскопию и жесткую эзофагоскопию. При обнаружении перфорации пищевода требуется первичное ушивание двухрядным швом, очищение раны, адекватное дренирование. Для дополнительного укрепления стенки пищевода некоторые хирурги также применяют мышечный трансплантат. Приоритетом, тем не менее, всегда остается контроль за проходимостью дыхательных путей.
е) Повреждения гортани и трахеи. Повреждения трахеи, которые не нарушают проходимость дыхательных путей или не сопровождаются полным разрывом колец трахеи, могут быть восстановлены как с трахеотомией, так и без нее. При более тяжелых повреждениях требуется трахеотомия, либо через сам дефект, либо ниже него.
Повреждения слизистой оболочки гортани должен быть ушиты в течение 24 часов с момента травмы, это уменьшает процесс рубцевания и способствует восстановлению голоса. При смещенных переломах хрящей и при крупных разрывах слизистой складочного и надскладочного отделов требуется хирургическое сопоставление поврежденных тканей. КТ и ларингоскопия помогают определиться с тем, показано ли пациенту выполнение тиреотомии и открытой репозиции перелома, либо можно ограничиться наблюдением.
ж) Тупая травма шеи. Тупая травма шеи может произойти в результате криминального нападения, занятия спортом, дорожно-транспортного происшествия. Возможно повреждение дыхательного и пищеварительного тратов, кровеносных сосудов. Поскольку симптомы могут развиться спустя достаточно длительное время после травмы, чтобы не упустить их, требуется тщательное наблюдение.
У пациентов с сочетанной травмой повреждение гортани и трахеи легко пропустить. В таком случае возможно медленное нарастание отека дыхательных путей, который приведет к развитию стеноза лишь спустя несколько часов после травмы. КТ полезна для уточнения степени повреждения гортани и близлежащих сосудов. Тупая травма сосудов шеи может привести к разрыву, тромбозу, расслойке, формированию ложных аневризм. В зависимости от механизма, вида и локализации повреждения прибегают либо к хирургическому лечению, либо к назначению антикоагулянтов, либо к наблюдению. Возможно, потребуется консультация сосудистого хирурга.
з) Ключевые моменты:
• Всем пациентам с проникающими ранениями шеи, у которых имеются угрожающие жизни симптомы, обязательно проводится хирургическая ревизия.
• Основной причиной смерти больных с проникающими ранениями шеи является кровотечение. Необходимо наблюдение в течение как минимум 48 часов.
• Классификация травмы в зависимости от ее зоны и механизма помогает определить вероятность наличия повреждения, опасного для жизни.
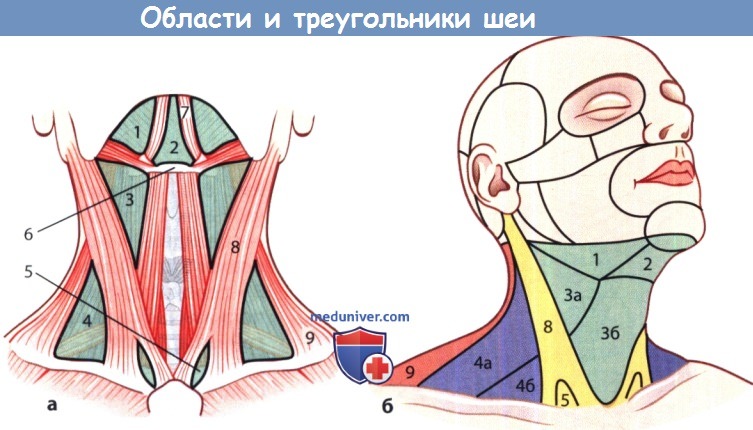
Области и важные треугольники шеи:
1 - подчелюстной треугольник; 2 -подподбородочный треугольник;
3 и 3а - сонный треугольник; 3б - подподъязычный треугольник;
4 - боковой треугольник шеи, который делят на задний треугольник шеи (4а) и лопаточно-ключичный треугольник (4б);
5 - малая надключичная ямка; 6 - подъязычная кость;
7 - переднее брюшко двубрюшной мышцы; 8 - грудино-ключично-сосцевидная мышца;
9 - задняя шейная область с трапециевидной мышцей.
а Большая часть областей шеи соответствует видимым или пальпируемым мышцам шеи.
б Вид сбоку справа.
Механические травмы глотки
Причины. Механические травмы глотки могут быть внутренними, наружными, закрытыми, открытыми (ранениями), изолированными, проникающими, непроникающими, слепыми, сквозными.
Внутренние ранения глотки чаще изолированные, возникают при повреждении инородным телом (карандаш, палка), введенным в полость рта. Наружные ранения глотки преимущественно сочетаются с повреждением шеи, головы, пищевода, могут быть резанными, колотыми, ушибленными, огнестрельными.
Симптомы. Ранения ротоглотки часто сочетаются с повреждением лицевого скелета, мягкого нёба, языка, шейных позвонков, заглоточного и окологлоточного пространства. Основные проявления – наличие раны, боль, дисфагия, слюнотечение, расстройство речи, кровотечение, припухлость, эмфизема боковой стенки глотки.
Ранения гортаноглотки нередко сочетаются с повреждением гортани и пищевода и характеризуются тяжелым общим состоянием, наружным или внутриглоточным кровотечением, дисфагией, афагией, нарушением дыхания вплоть до асфиксии, подкожной эмфиземой в области шеи. Истечение из раны слюны или пищи указывает на проникающий характер ранения глотки или пищевода.
Осложнения. Кровопотеря, аспирационная асфиксия, пневмония, заглоточный абсцесс, гнойный медиастинит.
Первая врачебная помощь. При поверхностном повреждении слизистой оболочки ротоглотки рану обрабатывают 3% раствором нитрата серебра, при глубоком повреждении, кроме этого, вводят столбнячный анатоксин, анальгетики, антибиотики. При выраженном артериальном кровотечении производят его временную остановку путем пальцевого прижатия общей сонной артерии к C-VI позвонку. Срочно эвакуируют в ЛОР-отделение госпиталя.
Специализированная помощь предусматривает окончательную остановку кровотечения и первичную хирургическую обработку раны. Некоторым пострадавшим, после предварительной трахеостомии, производят тампонаду глотки. При неэффективности тампонады кровотечение останавливают перевязкой магистральных сосудов на протяжении.
В ходе первичной хирургической обработки удаляют нежизнеспособные ткани, инородные тела, костные отломки, вскрывают гематомы. Большой дефект тканей и выраженное воспаление требуют лечения глоточных ран открытым способом. Трахеостомию проводят также при угрозе декомпрессированного стеноза гортани. Питание осуществляют через зонд, введенный через нос (или рот). Назначают адекватную антибактериальную, инфузионную терапию.
Механические травмы гортани
Причины. Из-за тесного соседства с другими анатомическими образованиями шеи гортань нередко повреждается при ударе тупым предметом по передней поверхности шеи, при соударении и падении на твердый предмет, попытке удушения, ранении. Выделяют закрытые и открытые или ранения, изолированные и сочетанные, проникающие (колотые, резаные, огнестрельные) травмы гортани.
Симптомы. Чаще возникают ушибы гортани и трахеи, но возможны переломы хрящей, отрыв гортани от трахеи, повреждение щитовидной железы, пищевода, магистральных сосудов и нервных стволов. Наружная рана при проникающем ранении не всегда соответствует поврежденному полому органу из-за его смещения при поворотах и наклоне головы.
Для проникающих ранений характерно тяжелое общее состояние, признаки травматического шока. Наиболее постоянным симптомом ранений гортани является затрудненное дыхание, различной степени выраженности инспираторная одышка, обусловленные, главным образом, затеканием крови в дыхательные пути, образованием сгустков крови или механическим препятствием при смещении тканей органов, инородным телом, а позднее – присоединением отека.
Убедительными признаками повреждения гортани являются кашель, кровохаркание, выхождение воздуха из раны. Закупорка раневого канала кровяными сгустками и тканями ведет к развитию эмфиземы. Расстройство голоса и речи – обязательные симптомы повреждения гортани. Травма надгортанника, черпаловидных хрящей всегда сопровождается сильной болью в горле, усиливающейся при глотании, расстройством глотания.
Резаная рана шеи зияет, кровоточит, уровень разреза чаще — ниже подъязычной кости, при этом надгортанник может быть отрезан от гортани, реже – соответствует конической связке (между нижним краем щитовидного и дугой перстневидного хрящей). Появление в ране слизи, слюны при глотании, пищи свидетельствует о повреждении пищевода. При огнестрельных ранениях гортани нередко отмечается сочетанное повреждение челюстей, магистральных сосудов и нервов шеи, щитовидной железы, пищевода, позвоночника, спинного мозга.
Осложнения. Травматический шок, аспирационная асфиксия и пневмония, стеноз гортани, гнойный медиастинит.
Первая врачебная помощь предусматривает наружный осмотр, пальпацию, осторожное зондирование раны, непрямую (или прямую) ларингоскопию для оценки локализации и масштабов ранения гортани. Неотложные меры связаны с обеспечением дыхания через гортань, остановкой кровотечения и противошоковыми мероприятиями.
При декомпрессированной стадии стеноза гортани проводят трахеостомию. В терминальную стадию стеноза гортани осуществляют крико- или крикоконикотомию. В некоторых случаях для устранения стеноза гортани допускается введение трахеостомической трубки в гортань или трахею через рану.
Незначительное кровотечение останавливают наложением давящей повязки на рану и гемостатическими препаратами. Предупреждают развитие раневой инфекции — вводят антибиотики, столбнячный анатоксин. Раненого немедленно госпитализируют в хирургическое отделение, отделение интенсивной терапии, ЛОР-отделение — в зависимости от тяжести состояния, объема повреждения.
Специализированная помощь предусматривает выполнение непрямой (прямой) ларингоскопии, фиброларингоскопии, рентгенологического исследования. В обследовании и лечении пострадавших принимают участие оториноларинголог, хирург, сосудистый хирург, челюстно-лицевой хирург, нейрохирург, эндоскопист, анестезиолог, реаниматолог, рентгенолог.
При продолжающемся кровотечении накладывают лигатуры на кровоточащий сосуд. При невозможности определить источник кровотечения перевязывают приводящие сосуды (верхняя щитовидная, нижняя щитовидная, наружная сонная артерия).
Первичную хирургическую обработку ран гортани выполняют в ранние сроки, экономно. Удаляют легко доступные инородные тела, нежизнеспособные ткани. Поврежденные хрящи устанавливают максимально в исходном анатомическом положении и фиксируют швами, наложенными за подхрящницу. Использование антибиотиков позволяет чаще применять первичный шов. При проникающих ранениях гортани для хирургической обработки внутригортанной раны и пластики слизистой оболочки гортани проводят ларинготрахеостомию. Завершающим этапом ларингопластики является закрытие ларинго-, трахеостомы.
Раненые в гортань нуждаются в антибиотиках, наркотиках, во введении препаратов, уменьшающих саливацию (атропин, платифиллин), кашель, а также в уходе за полостью рта. Питание осуществляется через назоэзофагеальный (желудочный) зонд до ликвидации острых реактивных явлений.
Читайте также:


