После сна онемела шея
Пробуждение с болезненными ощущениями, трудностью поворота головы всегда неожиданно и неприятно. Трудность и болезненность при повороте головы, уменьшение амплитуды движений снижают работоспособность, утрачивают решимость на запланированные дела, лишают возможности пойти на занятия физкультурой.

Ниже мы расскажем, почему развивается боль в шее во время сна, а также опишем, как быстро избавится от неприятного состояния в течение дня.
Причины боли в шее после сна
1) Во время глубокой фазы сна человек утрачивает способность контролировать положение своего тела, поэтому голова и шея могут находиться под неправильным и даже опасным углом в течение всего периода сна. Шейные мышцы и связки подвергаются растяжению и напряжению, которое несвойственны физиологическому положению и функционированию;
2) Кроме не физиологического положения всех шейных структур повлиять на состояние шеи может резкое, внезапное движение которое может напоминать даже хлыстовую травму. Внезапное движение шеей во время сна может послужить растяжением связок, что принесет долгие мучительные боли, особенно при повороте головы, как правило, в одну сторону.
3) Вернемся к хлыстовой травме. Во время бодрствования человек может получить хлыстовую травму при небрежном вождении автомобиля или занятий спортом. При наступлении сна хлыстовая травма увеличивает ригидность мышц , поэтому при наступлении утра пациент может испытывать затруднения при повороте головы и шеи, а также боль.
4) Скованность и боль при повороте шеи после сна связаны не только с неправильным положением в течение ночи, но заболеваниями, которые уже были у человека, например, сюда можно отнести:
- Остеоартроз фасеточного сустава;
- Остеохондроз шейно-грудного отдела;
- Артроз;
Что делать, если после сна болит шея
- Примите контрастный душ, этот метод поможет мышцам прийти в тонус и боли постепенно перестанут беспокоить;
- Приложите пакет со льдом на 10 минут. Такая процедура, как ледяные аппликации, может показаться странной, однако она действенна и помогает снять отек и боль в шейном отделе. – Приложение тепла, например грелки, помогает ослабить и расслабить мышцы, что также может уменьшить боль и увеличить диапазон движений.
- Примите безрецептурный анальгетик. Если болевой синдром сильно выражен, что повороты шеей совершенно невозможны, то рекомендовано принять НПВС (нимесулид, ибупрофен, найз, напроксен).
- Нежное растяжение или самомассаж. После обнаружения некоторого начального облегчения боли, дальнейшее ослабление мышц и связок может быть достигнуто с помощью растяжения и / или массажа. Некоторые растяжки не могут быть полностью завершены из-за боли в шее и ее тугоподвижности. Цель состоит в том, чтобы постепенно увеличивать гибкость, не причиняя больше боли.
Оценка боли и изменение активности.
После некоторого бодрствования и применения этих методов, вы сможете легко оценить, снизились ли болевые ощущения в шейном отделе или продолжаются, а может даже увеличиваются.
Но, несмотря на тугоподвижность и боль ходите, передвигайтесь и постепенно осуществляйте двигательную активность в том диапазоне, в котором сохраняется комфорт. Через боль не поворачивайте голову. При решении полностью отказаться от поворотов головой, скованность и болезненность продержатся дольше.
Бывает и так, что болезненная тугоподвижность сохраняются несколько дней без какого-либо облегчения. В этом случае потребуется набраться терпения и продолжать все мероприятия рекомендованные выше. Через неделю, как правило, все симптомы исчезают, и человек снова может продолжать активную жизнь.
Не всякая туоподвижность может быть устранена вышеописанными методами, потому что этому могут служить более серьезные нарушения функциональности шейного отдела. В этом случае следует обратиться к врачу-ортопеду для назначения плана лечения.
Что делать, если затекает шея голова после сна
Сон на животе смещает голову в одну или другую сторону, что создает нагрузку на шейный отдел, поэтому рекомендуется засыпать на боку или спине. Сон на боку снижает нагрузку на позвоночник и создает благоприятные условия для хорошего сна.
Ортопедический, медицинский матрац поможет справиться с дополнительными проблемами при засыпании и устраняет большинство проблем с положением позвоночного столба во время сна.
Болит шея после сна на подушке
Шея может болеть после сна на неправильной подушке. Поэтому следует уделить на это внимание и сменить ее на лечебную.
Кроме хорошего матраца и правильного положения тела во время сна, подберите правильную подушку.
Разновидностей подушек множество, поэтому не станет выбор перед покупкой ортопедической подушки. Если не хотите тратить средства на ортопедические предметы сна, то взамен подушки подойдет свернутое в валик полотенце.
Есть такая разновидность подушек – подушки для беременных. Они выглядят как продольные мягкие шпалы, и их могут применять не только беременные женщины, но и люди которые ценят качество сна. Применение подушки для беременных позволит выровнять позвоночный столб и избавить от болей в средней части позвоночника, обеспечить себе более комфортный сон.
Поддерживайте комфортную температуру в комнате. Пациенты вспоминают, что засыпали с открытым окном и шею продуло. Часто от сильной усталости человек может заснуть прямо в сидячем положении перед телевизором, тогда шея переклоняется в одну сторону и сильно изгибается под неправильным углом. Эту причину не следует упускать, потому что засыпание перед телевизором, монитором случается очень часто.
Если же после пробуждения, вы ощущаете не только острую боль в шее, голове но и озноб, онемение, покалывание в руке, слабость, то немедленно обратитесь к врачу.
Статья носит информационный характер и не заменят консультацию врача-ортопеда.
Жалобы пациентов на онемение конечностей и шеи во время сна встречаются в медицинской практике довольно часто. Чтобы понять, являются ли такие сигналы организма несущественными или вызваны серьезными заболеваниями, следует знать возможные причины их возникновения. Иногда онемение и покалывание в определенных участках тела вызвано механическими факторами. Но следует иметь в виду, что причиной затекания рук во сне могут быть сердечно-сосудистые, обменные или опорно-двигательные патологии.

Причины
Симптоматика парестезии или затекания ног во время сна развивается постепенно. Сначала человек ощущает легкое покалывание, холод и онемение в проблемной конечности. Затем возникает небольшой дискомфорт, выкручивание, ломота, не ощущаемые в покое. При совершении движений шеей или конечностью они усиливаются, а затем постепенно уменьшаются и проходят.
Основные причины, по которым немеют руки, и затекают ноги во время сна, скрываются в нервной и кровеносной системе. Чуть реже встречаются и другие, не менее серьезные причины. Устранение этих неприятных влияний не проводится в отрыве от лечения основной патологии, поскольку не приведет к стойкому результату.
Самая простая причина онемения конечностей при ночном отдыхе скрывается в обычных механических факторах, например некомфортном спальном месте или неудобном положении тела во время сна. При этом онемение конечностей и шеи наблюдается только по ночам и случается не постоянно, а периодически. У человека отсутствуют хронические болезни и сопутствующие симптомы.
Причиной этого явления является преходящее нарушение кровообращения в области шеи и конечностей. В некоторых случаях в дополнение к нарушению местного кровообращения симптоматику провоцирует деформация сухожилий и ущемление нервных волокон.
В случае, когда четко прослеживается связь онемения и механических факторов, симптомы можно легко устранить без лечения.

Наиболее опасной причиной вышеописанных симптомов является ишемический инсульт. В результате нарушения кровотока в каком-то из участков головного мозга немеет одна сторона тела. Состояние сопровождается резким повышением давления, спутанностью сознания и головокружением. Эти симптомы требуют принятия экстренных медицинских мер, поэтому при подобных явлениях следует срочно доставить больного в медучреждение.
Вследствие дефицита витамина B12 нарушается процесс формирования миелиновых оболочек нервов. Механизм этого явления полностью не изучен, но недостаток цианокобаламина приводит к затеканию участков тела, чаще нижних конечностей. Дефицит В12 вызывает общую слабость и анемию. Известно, что онемение конечностей отмечается только при ощутимом дефиците вещества. После восполнения недостатка витамина симптоматика постепенно смягчается и уходит через несколько месяцев.

Если при затекании конечностей постоянно бывает нарушение координации, головные боли, отключение сознания, то, возможно, дело в состоянии позвоночного столба. Причиной онемения рук часто бывает остеохондроз и шейные грыжи. При деформации и травме позвонков ущемляются корешки спинного мозга с раздражением нервных рецепторов.
Основной причиной остеохондроза является пассивный образ жизни. Пребывание человека в вынужденном положении вызывает деформацию позвоночника и перенапряжение мышц спины. Может быть не только ночное, но и дневное онемение конечностей.
При подозрении на формирование остеохондроза необходимо обратиться к невропатологу или ортопеду.
Если немеет левая нога и рука с одной стороны, то надо исключить наличие серьезных заболеваний — транзиторной ишемической атаки, рассеянного склероза, инсульта или новообразования мозга. Инсульт легко распознать по нарушению речи и асимметрии лицевых мышц. В этом случае исход терапии зависит от скорости предоставления больному медицинской помощи.
Транзиторная ишемическая атака (ТИА) также сопровождается онемением конечностей. Приступы возникают регулярно и характеризуются диплопией, слабостью, головокружением, заторможенностью речи. Симптомы зависят от локализации пораженного сосуда. В этом случае вероятность инсульта очень высокая, поэтому нельзя терять время, следует обратиться к специалисту.
Первым симптомом при рассеянном склерозе является разное по силе онемение лица, ног, кистей рук и пальцев. Иногда больному трудно совершать движения конечностью. Несмотря на то, что специфического лечения не существует, для облегчения состояния при РС обращение к врачу необходимо.
Из-за увеличения массы плода и количества околоплодных вод в последней трети беременности у женщин происходит онемение конечностей во время сна. Это связано с повышенной нагрузкой на позвоночник и ноги, а также работой кровеносной системы в усиленном режиме. Частично на появление онемения может влиять авитаминоз, железодефицитная анемия, застойные явления в конечностях, изменение гормональных и обменных процессов во время вынашивания.
Эти процессы свойственны всем беременным, поэтому онемение в этом случае — вполне физиологичное явление. Однако, если происходит затекание левой руки, это может быть связано с неврологическими проблемами и дефицитом витаминов А и группы В, при котором возникает повреждение оболочки нервных волокон нервов с утратой чувствительности.

Универсального метода лечения онемения пальцев рук во сне не существует. Терапевтическое воздействие должно быть направлено на причину, из-за которой возникает онемение. Например, при синдроме запястного канала показан комплекс специальных упражнений. Если затекание конечностей вызвано диабетом, то лечебные мероприятия нацелены на поддержание оптимального уровня глюкозы в крови. А при авитаминозе А, В1 и B12, а также дефиците микроэлементов борьба с онемением ведется методом восполнения недостатка этих веществ при помощи поливитаминных препаратов.
Когда стоит посетить врача
Если устранена возможная причина нарушения кровообращения (вредные привычки, неудобная постель или одежда), но онемение продолжает возникать каждую ночь, то вероятно, что присутствует серьезное заболевание.
Необходимо срочно доставить больного к врачу, если у него есть такие признаки:
- онемение с предшествующей ЧМ травмой;
- затруднение дыхания;
- онемение всей конечности;
- спутанность сознания;
- паралич;
- нетипичная головная боль;
- загрудинная боль.

Срочная помощь не нужна, но есть смысл посетить врача в ближайшее время, если:
- происходит ухудшение симптоматики;
- постоянно немеет часть конечности;
- дискомфорт в руке связан с работой за компьютером.
Заболевания, вызванные ущемлением нерва, лечатся комплексным назначением лекарств, ПНЖК (Омега 3) и физиотерапии.
При нарушении иннервации локтевых суставов требуется исследование ЭНМГ и медикаментозное лечение онемения рук с назначением поливитаминных препаратов.
Как лечиться самостоятельно
Если ночное онемение конечностей происходит нечасто и не доставляет особого дискомфорта, то показаны систематические упражнения и питание, богатое питательными веществами. Комплекс упражнений направлен на улучшение функций нервной и кровеносной системы:
- движения плечевых суставов;
- махи конечностями;
- приседания;
- повороты кистей рук.
Допустимо применять рецепты народной медицины (сборы трав, улучшающие кровообращение). Но нежелательно ими злоупотреблять, лучше прибегнуть к помощи специалиста традиционной медицины. Арсенал препаратов и физиопроцедур обширен и поможет справиться с проблемой быстро и надолго.

Онемения при остеохондрозе, когда немеют различные части тела, происходят по вине дегенеративных изменений межпозвоночных дисков, которые становятся меньше по размеру.
Поэтому начинается давление на нервные окончания, результатом которого являются отеки шеи и жжение лица или онемение конечностей. Шейный остеохондроз почти всегда осложняется данными симптомами.
Потеря чувствительности, отечность лица, шеи, головы, рук — это частые спутники заболевания. Такое состояние требует срочной помощи, так как и-за нарушения кровоснабжения мышцы начинают атрофироваться.
Причины

Через шейный отдел позвоночника проходит огромное количество сосудов, питающих головной мозг и другие органы, нервов, иннервирующих верхнюю часть туловища. Вследствие разрушения дисков позвонки становятся ближе друг к другу, нередко на них нарастают остеофиты (костные отростки).
Шейный отдел является самым подвижным, при повороте головы происходит защемление нервных окончаний и сдавливание сосудов. Результатом является нарушение кровоснабжение в этой области, органы испытывают гипоксию (кислородное голодание).
Как итог — потеря чувствительности, чувство онемения над ключицей и в других частях тела, покалывание и мурашки в области головы, шеи, лица, болит левая или правая рука и ноги.
Из-за плохого кровоснабжения дистрофические изменения в позвоночнике усиливаются, начинается еще большее сдавливание артерий и нервных корешков. Получается замкнутый круг, из которого больному сложно вырваться самостоятельно.
Помимо онемения, больные жалуются на появление значительной отечности, особенно, в районе лица, воротниковой зоны. Нередко после сна пациенты обнаруживают отеки пальцев рук. Это объясняется застоем лимфы в пораженной области. По причине передавливания артерий, нарушается метаболизм в тканях, ухудшается венозный отток. В результате происходит задержка жидкости, формируется отечность.
Вторая причина — мышечный спазм. К нему приводит болевой синдром, организм как бы защищает себя, уменьшая подвижность позвоночника. Спазмированные мышцы хуже снабжаются кислородом, формируется отечность.
Различия между отеком и опухолью
Следует дифференцировать понятия отека и опухоли. Они при своей внешней похожести имеют принципиальные различия.
Отек — это результат скопления жидкости внеклеточных пространствах вследствие нарушения кровоснабжения или повреждения мелких капилляров. При устранении провоцирующего фактора он проходит самостоятельно.
Опухоль — это новообразование, развившееся из-за патологического деления клеток. К этому приводит измененный генетический аппарат клеток, в результате чего нарушается процесс регуляции их роста и деления.
При остеохондрозе шейного отдела чаще всего наблюдается отечность. Опухоль позвоночника — это не следствие остеохондроза, а самостоятельное заболевание, имеющее разные причины происхождения.
Диагностика

Прежде всего врачу нужно убедиться, что причиной отечности и онемения является именно остеохондроз, а не другие патологии.
Для этого назначают следующие методы диагностики:
- Рентген позвоночника. Он позволяет выявить степень разрушения дисков, нарастание остеофитов.
- Ангиография (рентген с контрастом). Исследует состояние кровотока, фиксирует нарушения процесса.
- Допплерография. Выявляет проблемы с проходимостью сосудов.
- МРТ. Дает точный ответ о наличии или отсутствии грыжи, новообразовании в позвоночниках, травматических изменениях.
Симптомы
Шейный остеохондроз дает осложнения в виде отечности и онемения органов верхней части туловища. Чаще всего страдают:
Первая помощь
Если возникают неприятные ощущения на лице, шее, то пациент может самостоятельно сделать себе легкий массаж воротниковой зоны. Это усилит прилив крови, поможет устранить симптомы.
Можно выполнить несколько простых упражнений, только не стоит резко вращать головой, запрокидывать ее назад, чтобы не спровоцировать еще большее поражение нервов. Помогут облегчить состояние сосудорасширяющие препараты, они снимают спазм мышц и усиливают кровоток.
Лечение
Терапия парестезии и отечности ничем не отличается от стандартного лечения остеохондроза. Применяют следующие методы:
- Медикаментозная терапия.
- Иглоукалывание.
- ЛФК.
- Плавание.
- Иглоукалывание.
- Массаж.
- Народная медицина.
- Физиотерапия.
- Ношение ортопедических изделий.
- Диетотерапия.

Устранить неприятные симптомы помогают такие препараты, как:
- Сосудорасширяющие средства. Они устраняют мышечные спазмы, нормализуют кровоток путем увеличения сосудистого просвета. Эффект достигается за счет блокировки нервного импульса, провоцирующего сокращение мышц. В эту группу входят следующие лекарства: Винпоцетин, Пирацетам, Тренал, Никотиновая кислота, Актовегин.
- Миорелаксанты. Их действие основано на расслаблении мускулатуры, за счет чего происходит декомпрессия сосудов и нервов, восстанавливается нормальное кровоснабжение. Эти средства нельзя принимать длительно, обычно хватает однократного введения.
При длительном применении можно добиться полного падения мышечного тонуса.
- Сосудорасширяющие мази. Назначаются в комплексе с таблетками ли уколами. Самостоятельно справиться с проблемой местные средства не могут. Мази восстанавливают капиллярное кровоснабжение, предотвращают ломкость сосудов, купируют болевой синдром, обладают легким миорелаксирующи действием. Обычно все подобные средства имеют разогревающий эффект, поэтому их нельзя наносить на пораженную кожу и при склонности к аллергии. Хорошо помогают препараты на основе камфары, экстракта кайенского перца, змеиного яда, ментола (Гэвкамен, Меновазан, Абифлор).
- Диуретики. Мочегонные средства незаменимы для устранения отеков. Выводят избытки жидкости, снимают отечность тканей. Большинство препаратов провоцируют вымывание кальция и калия из организма. Поэтому предпочтение стоит отдавать современным калий- и кальций- сберегающим средствам: Амилорид, Альдактон, Памид. Они действуют мягче, чем Фуросемид, но приводят к желаемому результату.
Иглоукалывание давно успешно применяется для лечения остеохондроза. Принцип лечения основан на воздействии на активные биологические точки с помощью тонких игл. Это способствует расслаблению гладкой мускулатуры, восстановлению кровотока, снятию отечности. Терапию назначают даже в период обострения болезни, состояние больного улучшается уже после пары сеансов. Восстанавливается чувствительность, уходят отеки, купируется болевой синдром.
Лечебная физкультура назначается после снятия острого периода. Задача ЛФК — декомпрессия сосудов, нормализация кровоснабжения пораженной области, восстановление обменных процессов.
Все упражнения подбираются специалистом и выполняются под присмотром инструктора. В дальнейшем пациент может выполнять гимнастику самостоятельно. Комплекс состоит из упражнений, направленных на растяжение позвоночника, восстановление подвижности шеи.
Нельзя допускать усиления боли и возникновения неприятных ощущений во время занятия. Если появляется боль, нужно снизить интенсивность или прекратить зарядку.
Несколько простых упражнений:
- Плавное вращение головой.
- Круговые движения руками.
- Вращение плечами.
- Наклонить голову вперед, медленно поворачивать ее вправо, влево, не поднимая.
- Наклоны головы поочередно к правому и левому плечу.
Лечебное плавание способствует растяжению позвоночника, снятию компрессии. Также восстанавливается метаболизм, улучшается циркуляция крови.

Разрешенные стили — кроль и брасс. Баттерфляй дает сильную нагрузку на позвоночник, поэтому в лечебных целях не применяется.
Лучше всего проводить занятия в бассейне, постепенно переходить к открытым водоемам.
Полезно не просто плавать, а выполнять некоторые упражнения:
- Вис на бортике. Способствует растяжению позвоночника.
- Махи ногами, держась за бортик.
- Легкий бег на мелководье, прыжки, подскоки в воде.
Массаж воротниковой зоны — обязательное условие избавления от неприятных ощущений. Пациент может выполнять самомассаж, разминая, поглаживая область шеи, затылка. Однако, лучше довериться специалисту.
Запрещено делать резкие движения (постукивания, щипки, потряхивание). После курса терапии возвращается привычное кровоснабжение, проходят отеки и другие неприятные ощущения.
Средства народной медицины предпочтительно применять совместно с другими методами лечения. Таким образом достигается быстрый положительный эффект. Дома используют различные растирания настоями, мазями, компрессы из отваров лекарственных трав, расслабляющие мази с добавлением экстрактов растений или ароматических масел.
Хорошо помогают компресс из редьки, сырого картофеля, растирание настоем березовых почек, прогревание парафином. Можно самостоятельно приготовить мази из меда, имбиря, горчицы.
Физиолечение — неотъемлемая часть курса терапии заболеваний спины. Оно усиливает эффект от применения медикаментов, массажа, сокращает процесс выздоровления. Самые популярные методы:
- Электрофорез. Лекарства к пораженной области доставляют с помощью токов. Благодаря этому достигается декомпрессия, снятие отека, воспаления.
- Диадинамические токи. Воздействуют на нервные окончания, снимают спазм, купируют боль.
- Чрескожная электронейростимуляция. Также активизирует нервные окончания, восстанавливает обменные процессы.
- Лазеротерапия. Восстанавливает целостность тканей, обезболивает, активирует метаболизм.
При шейном остеохондрозе часто назначают ношение воротника Шанца. Он фиксирует шею в правильном физиологическом положении, предотвращая резкие повороты головы.

Таким образом достигается нормализация кровоснабжения головного мозга.
Это способствует расслаблению мускулатуры, устранению онемения, отечности.
Изделие разрешено к применению в любом возрасте, метод не имеет противопоказаний.
Носить воротник нужно днем, во время работы, выполнения упражнений, чтобы свести к минимуму резкие повороты головы.
На ночь корсет снимается.
Курс лечения — 15-20 дней.
Коррекция питания необходима для скорейшего восстановления больного. Прежде всего, важен питьевой режим. Следует выпивать не менее 2 литров воды за сутки. Таким образом выводятся токсины и продукты распада из организма. Каких-то жестких ограничений для больного не предусмотрено. Нужно выстроить питание так, чтобы пациент получал необходимое количество витаминов, минералов, калорий.
Исключить из меню стоит следующие продукты:
- Острые соусы, приправы.
- Жареные, жирные блюда.
- Фастфуд.
- Сладкая выпечка.
- Алкоголь.
- Газированные напитки.
- Крепкий кофе, чай, энергетики.
Рацион больного должен состоять из таких продуктов, как:
- Молочные (сыр, кефир, творог, ряженка). Они снабжают организм кальцием.
- Бананы, орехи, авокадо, бобовые. В них много магния.
- Персики, морковь, томаты содержат витамин А.
- Постное красное мясо, молоко — источники витамина В.
- Апельсины, красный перец, квашеная капуста снабжают витамином С.
- Печень, сливочное масло, яйцо, рыба необходимы для восполнения дефицита витамина Д.
Последствия
Такие симптомы, как онемение и отеки при шейном остеохондрозе нельзя оставлять без внимания. Длительная компрессия приводит к хроническому нарушению кровоснабжения тканей, кислородному голоданию. Позвонки и диски недополучают питательных веществ, продолжают разрушаться. Это способствует еще большей компрессии сосудов и нервных корешков. Образуется порочный круг. Потерянная чувствительность не восстанавливается.
Мышцы, не получающие достаточно питания, начинают атрофироваться. У пациента появляется хроническая головная боль, гипертония, синдром позвоночной артерии. Дальнейшее осложнение — вегетативные нарушения. Больного будут преследовать сердечные боли, головокружения, тошнота, трудности с пережевыванием пищи, затруднение дыхания.
Отсутствие лечения остеохондроза приведет к необратимому нарушению работы сердечно-сосудистой системы.
Еще одно серьезное осложнение — ухудшение зрения вследствие сужения артерий. Может появиться двоение, мушки, невозможность сфокусироваться. При отсутствии лечения данные нарушения станут необратимыми.
Боли в шее в большинстве случаев связаны с неинфекционной патологией. Другая их особенность —, хроническое и рецидивирующее течение. Это приводит к временной или постоянной нетрудоспособности, а также к снижению качества жизни больного.
Если у вас болит шея по утрам, плохой сон или затекла шея после сна — что делать и к какому врачу следует обратиться? Подробности — в нашей статье.
Причины появления болей в области шеи после сна
Боли в шее и спине делят на два вида:
- доброкачественные скелетно-мышечные боли, дорсалгии, дорсопатии,
- миофасциальные болевые синдромы, фибромиалгия, психогенные боли, отраженные боли при заболеваниях внутренних органов (сердце, легкие), опухоли, сирингомиелии, остеоартрит.
Первая группа патологий вызвана дегенеративно-дистрофическими нарушениями в опорно-двигательном аппарате.
К ним относятся:
- остеохондроз (поражение межпозвоночного диска: протрузия, грыжа и поражение прилежащих к нему позвонков),
- спондилоартроз (артроз суставов позвонков) и спондилез (с образованием остеофитов – костных наростов на позвонках),
- инфекционные заболевания (туберкулез, бруцеллез, эпидуральный абсцесс),
- аутоиммунная патология (синдром Рейтера, ревматоидный артрит),
- нарушение обменных процессов (остеопороз, остеомаляция),
- опухоли,
- травмы,
- заболевания внутренних органов.
Боли в мышцах, характерные для остеохондроза, имеют свои особенности:
Боли, характерные при повреждениях межпозвоночных дисков:
- усиливаются при движении, уменьшаются в состоянии покоя,
- прогрессирование болевого синдрома по мере продолжения движений,
- искривление позвоночного столба (сколиоз),
- давящий, распирающий характер боли,
- усиление боли в положении лежа (вынужденное полусидячее положение во время сна).

Миофасциальный болевой синдром (МБС) связан с формированием в мышцах болевых точек, которые представляют собой локальные продольные уплотнения 2-5 мм и расположенные по направлению мышечных волокон. Их раздражение вызывает местную и отраженную боль, удаленную от проблемной зоны.
Признаки МБС:
- чувство онемения, ограничение подвижности,
- быстрая утомляемость,
- мышечное напряжение.
Причины МБС:
- травмы,
- перегрузки (длительное пребывание в неестественной позе, сколиоз),
- нарушение обмена веществ,
- нарушение питания тканей,
- ревматологические заболевания (ревматоидный артрит, остеоартроз, системная красная волчанка),
- неврологические патологии (радикулит, полиневропатии, рассеянный склероз),
- психосоматика (стресс, тревожность, депрессия, сознательное или неосознанное стремление получить моральную или материальную выгоду с помощью своей болезни).
Фибромиалгия отличается хроническим распространенным симметрично болевым синдромом. Он появляется от разных факторов: изменение погоды, физическая нагрузка, стресс.
Характерные признаки:
- болевые ощущения хронического характера с обеих сторон тела и конечностей,
- наличие множества болевых зон при ощупывании: в затылке, шее, трапециевидной мышце и другие,
- надавливание на болезненные точки не вызывает раздражение нервных окончаний, напряжение мышц и передачи боли в другие зоны,
- нарушение сна, головные боли,
- хроническая усталость,
- эмоциональные расстройства (депрессия, нарушение ритма дыхания, кишечные расстройства, панические атаки).
Психогенная боль при отсутствии органического заболевания отличается такими признаками:

Симптоматическое лечение в домашних условиях
Что делать, если после сна болит шея, и как правильно спать, чтобы она не болела?
Для облегчения состояния нанесите на болевую зону согревающую или обезболивающую мазь (гель, крем), мягкими движениями разотрите и укутайте шею теплым шарфом или платком. Аналогичным способом можно использовать согревающие компрессы на спиртовой основе и лекарственных травах.
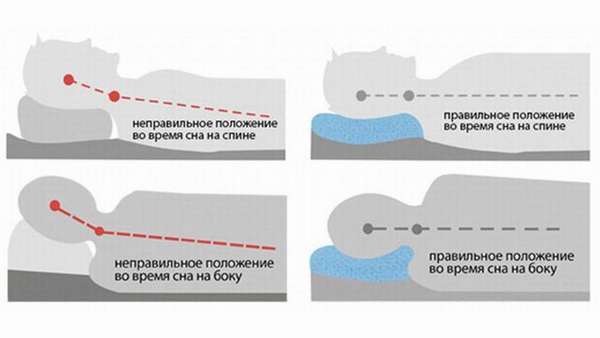
Также стоит задуматься о выборе принадлежностей для сна – ортопедическом матрасе и подушке.
Справка. Если шея болит от подушки, можно проконсультироваться у врача и выбрать правильную ортопедическую подушку, которая будет соответствовать индивидуальным особенностям.
Медикаменты
Для лечения доступна масса анальгетиков и противовоспалительных средств (НПВС). Выбор средства зависит от происхождения болевого синдрома и противопоказаний.
Хроническая боль любого происхождения лечится с помощью медикаментозных, физических и психотерапевтических средств. Например, при остеохондрозе целесообразно использование медикаментов для обезболивания, а также корректировка стереотипа движений (формирование правильной осанки, укрепление мышечного корсета с помощью лечебных упражнений) и психоэмоционального настроя.
Для локального обезболивания применяют:
ЛФК и массаж
ЛФК (лечебная физкультура) направлена на укрепление мышц и формирование правильной осанки, а также стереотипа движений. Один из вариантов лечебных упражнений представлен в видеоролике.
Массаж и мануальную терапию при болях в шейном отделе позвоночника следует проводить с большой осторожностью. Массаж применяется при умеренной боли. Используют щадящие методы: легкое поглаживание, растирание. По мере уменьшения боли применяют более интенсивные приемы. При сильной боли уместен точечный массаж.
Важно. Соблюдение постельного режима или ограничение двигательной активности бессмысленно и вредно, поскольку способствует развитию хронической формы заболевания. Достаточным условием будет избегание провоцирующих боль движений и поз.
Поддерживающие шейные воротники не рекомендовано носить слишком долго. От этого развивается слабость и атрофия мышц шеи. Для иммобилизации используют стандартные воротники-ортезы или мягкий ватно-марлиево-картонный воротник Шанца. Воротник не рекомендовано носить постоянно больше 3-4 дней. Нельзя подолгу оставаться в позе согнутой или разогнутой шеи.
Физиотерапия
Физиолечение оказывает умеренный терапевтический эффект в острый период болезни. Особенно эффективны: ультразвук, фонофорез, ультрафиолетовое облучение, импульсивные токи, лазер, нейроэлектростимуляция.
Тракция или вытяжение позвоночника проводится только после прохождения острого периода заболевания при поражениях межпозвоночных дисков и нервных корешков.
Она противопоказана при:
- секвестрированных грыжах,
- нестабильности позвоночника,
- грубом сколиозе,
- сужении спинномозгового канала,
- аномалии развития позвоночника.
Продолжительность вытяжения и силу воздействия определяют индивидуально в зависимости от пола, возраста, физического развития больного.
Когда обращаться к врачу и к какому
Если вас беспокоит шея, первоначально обращайтесь за медицинской помощью к врачу-терапевту. После его осмотра и заключения он может направить вас к профильному специалисту на дополнительное обследование —, неврологу, хирургу, ортопеду, вертебрологу, ревматологу, мануальному терапевту.
Выясните у врача, как спать, если болит шея, какие упражнения можно делать, какие нельзя, какая нагрузка будет опасной для позвоночника и шеи.
Важно. Не стоит откладывать визит к врачу во избежание развития хронической патологии.
Заключение
Боли в шее по утрам вызваны различными факторами, связанными с процессами разрушения тканей, старения организма, перегрузками, инфекционными поражениями или травмами. Лечение индивидуально и зависит от причины патологии, возраста и физического состояния больного.
При терапии применяют медикаментозную терапию, лечебные упражнения, физиотерапию и коррекцию психоэмоционального состояния. Для предотвращения болей важно соблюдать рекомендации врача и не затягивать с обследованием.
Читайте также:


