Дергается щека при остеохондрозе
Если у вас дергаются мышцы по всему телу или в отдельных его частях, стоит обязательно обратиться к врачу. Он сможет определить, является ли это нервным тиком или судорогами. Учитывая то, что все движения человека должны быть осознанными и координироваться, нервный тик вносит не только дискомфорт в восприятие своего тела, но и может сигнализировать о психических, вегето-сосудистых и иммунных заболеваниях. Стоит учитывать, что самолечение не всегда будет эффективным, а зачастую нанесет непоправимый вред, стоит обращаться за консультацией к врачу. Давайте рассмотрим отдельные виды нервного тика и гиперкинезы различных частей тела более подробно.
Нервный тик
Также тик разделяют в зависимости от локализации:– Локальный тик проявляется в сокращении одной группы мышц. – Генерализированный тик объединяет одновременное сокращение сразу нескольких групп и при этом они начинаются и прекращаются одновременно.
Симптомы
- Мимические – затрагивают мышцы лица. Это наиболее распространенная форма тиков.
- Моторные – затрагивают руки, ноги и другие скелетные мышцы.
- Вокальные (голосовые) – затрагивают голосовые мышцы. Проявляются в виде вскриков, громких вздохов.
- Сенсорные. Проявляются в виде ощущения холода, тяжести в той или иной части тела. Они могут приводить к возникновению движений, напоминающих обычные тики.
Виды нервных тиков в зависимости от распространенности:
- Локальные. Затрагивают только одну группу мышц.
- Генерализованные. Захватывают практически все тело. Тик может начинаться с лица, затем распространяться на шею, плечи, руки, грудную клетку, спину, живот и ноги.
Виды тиков в зависимости от сложности:
- Простые. Происходят простейшие однотипные движения.
- Сложные. Представляют собой сложные комплексные движения с задействованием разных групп мышц.
Тики – непроизвольные движения. То есть они происходят помимо воли человека. Но иногда перед тиком может возникнуть специфическое ощущение, как бы непреодолимое желание совершить движение. При этом человек думает, что он делает это сам, по собственной воле.
- Эта разновидность тиков возникает чаще у мальчиков (в 2 – 3 раза чаще, чем у девочек).
- Непроизвольные движения являются локальными. Они возникают в мышцах лица и плечевого пояса, не распространяются на другие группы мышц.
- Чаще всего первичные нервные тики возникают и усиливаются в стрессовых ситуациях.
- Заболевание может продолжаться от нескольких недель до нескольких лет, иногда сохраняется у взрослого.
- Наиболее распространенные движения при первичных нервных тиках: моргание одним или обоими глазами, пожимание плечами, различные гримасы, скрежет зубами, подергивания и раскачивания рук и ног, ходьба по кругу, вырывание волос, наматывание волос на палец, вскрики, непроизвольные звуки, похрюкивания, шумное дыхание.
Нарушения, которые могут сопутствовать первичным нервным тикам:
- повышенная тревожность;
- нарушение концентрации внимания;
- подавленность;
- депрессия;
- постоянное беспокойство;
- неусидчивость;
- повышенная активность;
- проблемы с усвоением школьного материала;
- повышенная утомляемость;
- трудности с засыпанием, беспокойный сон, частые пробуждения по ночам;
- заторможенность движений;
- нарушение плавности и координации движений;
- плохое самочувствие в душных помещениях и во время езды на транспорте.
Мышечные фасцикуляции в зависимости от природы происхождения несколько отличаются друг от друга.
При сдавлении корешка периферического нерва подергивания – только одно из проявлений, бывает еще боль и ограничение движений, отек и онемение.
Если дергаются лицевые мышцы с одной стороны, то чаще всего это связано с поражением ствола мозга. Такие подергивания отличаются волнообразностью, требуется тщательное обследование.
Нейромиотония при синдроме Исаакса начинается с дистальных (кисти и стопы) отделов конечностей, постепенно поднимаясь к туловищу, а весь человек становится скованным.
Подергивания, развившиеся после паралича лицевого нерва, едва заметны, потому что на первый план выходят контрактуры (неподвижность, скованность).
При передозировке лекарств или укусах насекомых на первый план выходят явления интоксикации, подергивания проходят после удаления из организма яда.
Последствия подергивание мышц
Причинами нервного тика могут быть:
– недостаток витаминов и микроэлементов, таких как калий или железо;
– длительное эмоциональное и психическое напряжение;
Мышечные подергивания при остеохондрозе указывают на то, что деструктивные изменения в межпозвоночных дисках привели к нарушению проводимости нервных импульсов и затруднению кровоснабжения спинного мозга. Возникшие отклонения провоцируют появление непроизвольного сокращения мышц.
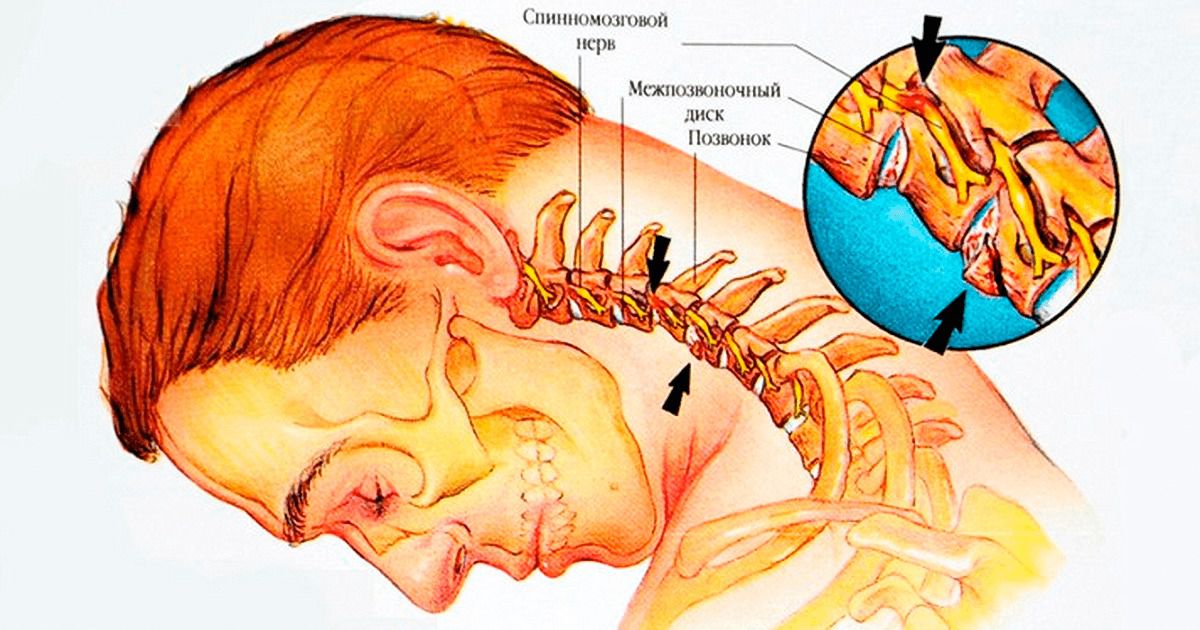
Подергивание мышц как симптом остеохондроза
Появление мышечных спазмов — не единственный признак остеохондроза. Разрушение хрящевой ткани между позвонками вызывает следующие расстройства:
- Статические. Деструкция дисков приводит к тому, что нагрузка на позвоночник становится неравномерной, появляются смещение костей и увеличивается нагрузка на некоторые группы мышц. Это приводит к боли и ограничению подвижности.
- Сосудистые. Происходит сдавливание сместившимися позвонками вен и артерий, а при длительном нарушении кровотока становятся заметны признаки ишемии внутренних органов. Частичное или полное пережатие сосудов характерно для шейного остеохондроза.
- Неврологические. Раздражение корешка остистыми отростками или уменьшение размера нервного канала нарушает полноценную иннервацию. Больные отмечают изменение чувствительности кожи (появление мурашек, понижение чувствительности), слабость в конечностях и непроизвольное сокращение мышц.
Подергивание может происходить по-разному:
- Нервный тик или тремор. Под действием частых нервных импульсов мускул периодически рефлекторно сокращается.
- Миоспазм. Больные ощущают, как судорога сводит часть тела, появляется сильная боль и резко ограничивается подвижность.
Чаще при остеохондрозе появляются спастические сокращения мышц на небольшом участке тела. Появление подергивания мышц по всему телу – опасный синдром, указывающий на компрессию шейной артерии или других крупных сосудов, пережатие которых вызывает острую ишемию мозга.
Почему появляется синдром
Провоцирует развитие миоспазмов нарушение нервной проводимости. Среди первичных причин, вызывающих появления отклонений прохождения импульса выделяют:
- уменьшения просвета междискового канала из-за истончения хрящевой прослойки между позвонками;
- сдавление корешка сместившимися костями или остистыми отростками.
Оба механизма приводят к компрессии нерва. Но в первом случае сдавление будет постоянным, а во втором – периодически возникать при патологической нагрузке на позвоночник (резкие повороты тела, подъем тяжестей).
Нередко возникшее состояние усугубляется перенесенными ранее травмами спины, имеющимися в анамнезе протрузиями или грыжами дисков.
Опасность мышечных подергиваний
Миоспазм – это не только боль и дискомфорт, нарушающий качество жизни. Часто возникающие спазмы могут стать причиной ухудшения общего состояния здоровья:
- Мозговая ишемия. При остеохондрозе в области шеи происходит сдавление позвоночной артерии, поэтому церебральные структуры не получают необходимое количество кислорода и питательных компонентов. У человека появляется цефалгия, головокружение, снижается или повышается давление. При хроническом голодании головного мозга ухудшается память.
- Параличи и парезы конечностей. Подергивания затрудняют кровоснабжение мышечной ткани и миоциты постепенно атрофируются. Ситуация усугубляется тем, что при снижении мышечной массы проводимость нервных волокон ухудшается. При заболевании шейного и грудного отдела страдают руки, а при деструкции дисков поясницы – ноги.
- Расстройства работы внутренних органов. Сердцебиение, затруднение дыхания или проблемы с пищеварением могут оказаться последствием нарушенной иннервации, вызвавшей патологические мышечные сокращения в органе. Нарушения в верхней части туловища вызваны патологическими процессами грудной области, а нижней – в поясничном отделе.
Дополнительная опасность в том, что внутренние миоспазмы заметить невозможно. Пациенты обследуют сердце или желудок в поисках причины возникших отклонений, не подозревая, что проблема вызвана остеохондрозным процессом.
Как избавиться от возникшей симптоматики
Для этого нужно лечить основное заболевание. После уменьшения тяжести патологического процесса симптом исчезнет. Но подергивания опасны для здоровья, поэтому для снижения тяжести мышечных спазмов пациентам назначают лекарства или рекомендуют немедикаментозные способы.
Чтобы устранить повышенный тонус или избавить человека от утомительных подергиваний, прописывают:
- миорелаксанты (Тиназил, Баклофен);
- спазмолитики (Спазган);
- нестероидные противовоспалительные средства (Ибупрофен, Диклофенак);
- витаминотерапию;
- препараты с калием.
Если миоспазмы сопровождаются появлением отечности тканей, то назначают прием мочегонных средств. Для предотвращения потери полезных солей, которые выводят большинство диуретиков, показано дополнительно пить Панангин или Аспаркам.
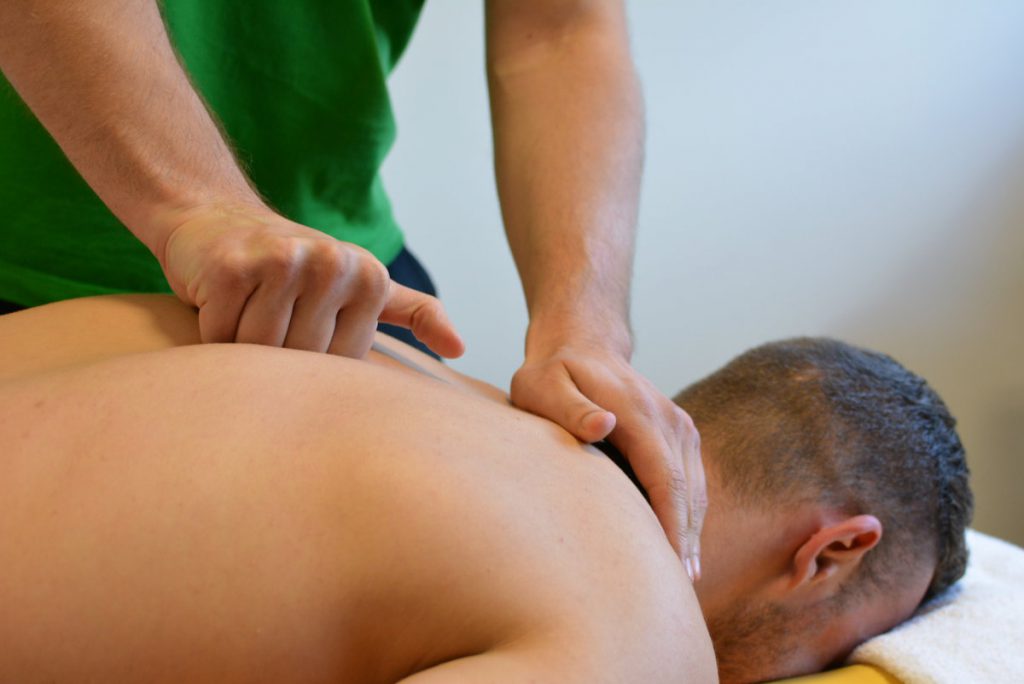
Массаж оказывает полезное влияние на ткани:
- улучшает трофику;
- устраняет застой крови и лимфы, уменьшая отечность;
- расслабляет;
- снижает болевой дискомфорт.
Можно освоить технику самомассажа или пройти курс лечения у специалиста. Правильное массирование кожи и мышечных структур позволит устранить гипертонус и предотвратить повторное появление подергиваний.
Если состояние больного позволяет, то для снижения мышечного спазма разрешено делать:
Все движения должны быть плавными и размеренными – недопустимы рывки и большая силовая нагрузка.
Не следует забывать и о регулярном выполнении комплекса лечебной физкультуры, подобранной врачом. Упражнения для укрепления мышц при остеохондрозе помогут создать естественный мышечный корсет и снизят риск появления компрессии нерва из-за патологического смещения позвонков.
Для пациента достаточно во время терапии основного заболевания для устранения миоспазмов пить лекарства, делать массаж и физкультуру. Для усиления эффекта проводимого лечения, больным нередко назначают физиотерапию:
- Магнит. Излучение улучшает трофику, предотвращает застой крови и спастические проявления.
- Электрофорез. Физиопроцедуры с медикаментозным средством окажут местное расслабляющее влияние на спазмированный участок.
- Иглоукалывание. Точечное воздействие стимулирует кровообращение, восстанавливает проводимость нервного импульса.
- Гирудотерапия. Прикладывание пиявок в местах нарушения кровотока позволяет снизить возникшую в тканях ишемию.
Дополнительно могут назначаться грязевые или парафиновые аппликации, лазеротерапия и другие физиопроцедуры.
Когда нужна срочная медицинская помощь
Несмотря на дискомфорт и болевые ощущения, большинство миоспазмов относительно неопасны и лечатся в домашних условиях. Экстренная помощь врачей необходима в следующих случаях:
- мигренеподобные боли в области висков и затылка;
- резкий подъем давления;
- спутанность сознания;
- загрудинные боли, похожие на приступ ИБС;
- тахикардия и/или аритмия;
- затруднение дыхания;
- ограничение подвижности конечностей.
Указанные симптомы являются поводом для вызова медицинской бригады. Отсутствие срочного лечения при перечисленных признаках ухудшения здоровья может привести к развитию инсульта или инфаркта, спровоцировать паралич рук или ног.
Профилактические мероприятия
В жизни современного человека присутствует много факторов, способных спровоцировать появление остеохондроза. Все вредные влияния исключить невозможно, но выполнение предложенных рекомендаций снизит вероятность развития заболевания:
- Правильная осанка. Это обеспечит равномерную нагрузку на позвоночный столб.
- Полноценный отдых. У уставшего человека напрягаются мышцы тела, сутулится спина, а это приводит к тому, что давление на некоторые участки межпозвонковых дисков.
- Избегать длительной неподвижности. Если необходимо вести автомобиль или долго работать за компьютером, следует делать небольшие перерывы для активного отдыха.
- Заниматься спортом. Большие физические нагрузки нежелательны, оптимальным будет плавание, йога или лечебная гимнастика.
Появление даже небольших мышечных подергиваний при остеохондрозе указывает на то, что нарушена нервная проводимость и есть нарушение кровообращения в тканях. Своевременное обследование по поводу возникшей симптоматики и лечение патологии поможет предотвратить развитие опасных для жизни состояний.
Остеохондроз – это нарушение правильного функционирования межпозвонковых дисков, вследствие чего они теряют свою эластичность, уменьшаются в размере (уплощаются) и не могут обеспечить позвоночнику нужную амортизацию при ходьбе и движении.
Если больной не обращает внимания на такие симптомы, как онемение (лица, ног, рук), жжение, покалывание и онемение кожи на голове и конечностях, нарушение подвижности позвоночника, боль за грудиной, между лопатками или в конечностях и идет к врачу, болезнь прогрессирует. В конце концов в процесс оказываются вовлечены и сами позвонки. Иногда болезнь может проявляться странными симптомами, которые тяжело связать с болезнью позвоночника. Например, больные жалуются на уши, которые вдруг стало закладывать.
Различают три вида остеохондроза:
- шейный;
- грудной;
- поясничный.
Что такое шейный остеохондроз?
Наряду с другими видами остеохондроза шейный наиболее опасен последствиями нарушения кровообращения, ухудшением снабжения кислородом и питательными веществами головного мозга. Такая ситуация складывается в результате пережатия (компрессии) кровеносных сосудов и нервов, которых в шейном отделе множество.
Потеря чувствительности и онемение лица при шейном остеохондрозе – обычный случай. Для пациента – это повод поскорее обратиться за квалифицированной медицинской помощью.
Причины остеохондроза
Шейный отдел позвоночника – самый подвижный. Он состоит из 7 некрупных позвонков, между которым находятся упругие и эластичные межпозвонковые диски. Неправильное питание, нарушение осанки, малоподвижный образ жизни или чрезмерные физические нагрузки приводят к дистрофическим изменениям в них.
Фиброзное кольцо истончается, выпячивается. Впоследствии оно лопается и образуется межпозвонковая грыжа. Она сдавливает нервные окончания и может привести к частичному пережатию позвоночной артерии, снабжающей кровью головной мозг.
Любое заболевание имеет свои причины и остеохондроз не исключение. Причин его возникновения всего две:
- Эндогенная (нарушения внутриутробного развития, возрастные/старческие изменения, наследственность).
- Экзогенная (большие физические нагрузки, травмы спины, неправильная осанка и посадка на рабочем месте и, как следствие, избыточная нагрузка на позвоночник).
Нехватка в организме таких микроэлементов, как кальций, магний, фосфор, цинк, марганец, а также витамин D – сопутствующий фактор.
Симптомы
Позвоночник полностью отвечает за состояние нашего организма. Сбой в работе одного или нескольких позвонков приводит к многочисленным симптомам, которые на первый взгляд никак не связаны со спиной:
Основной симптом остеохондроза – боль, которая может локализоваться в самых невообразимых местах: голове, сердце (при этом сердце у пациента здоровое), за грудиной. Отдавать может в челюсть, область носа и рта.
Также у больного может закладывать уши и болеть челюсть.

Парестезия – результат пережатия кровеносных сосудов и нервных окончаний остеофитами или межпозвонковой грыжей. Онемение кожи лица, головы или шеи может иметь разную природу:
- воспалительные процессы;
- ущемление нервных окончаний при сдавливании (корешковый синдром);
- компрессия или микротравма сосудов и позвоночной артерии;
- появление остеофитов (наростов) на позвонках;
- протрузия/грыжа межпозвонковых дисков.
Каждый шейный позвонок имеет буквенную и числовую нумерацию – C1 – C8. Нарушение чувствительности в том или ином месте обусловлено тем, возле какого позвонка пострадал корешок:
- С1 – затылок;
- С2 – теменная область + затылок;
- С3 – челюсть (может пострадать чувствительность языка);
- С4 – область плеч и лопаток, печени, сердца;
- С5 – наружная поверхность плеча;
- С6 – боли в шее, лопатках, предплечьях вплоть до кисти;
- С7 – задняя поверхность плеча;
- С8 – шея/плечо/мизинец.
Результатом их раздражения является снижение проводимости нервных импульсов и развитие болевого синдрома. Болеть может что угодно – какая-то область на голове или вся голова, шея, плечи, боль может отдавать в челюсть.
Отёчность и онемение лица и головы проявляются во время сна, при долгом пребывании в неудобной позе. Днём у таких больных отмечается ослабление слуха и зрения.

Опасным результатом образования остеофитов на позвонках становится нарушение кровообращения отделов мозга, отвечающих за разные функции организма.
В области затылка располагается зрительный анализатор, который первым страдает при гипоксии. Это обстоятельство, так же как и компрессия позвоночной артерии при остеохондрозе, приводит к серьёзному нарушению зрения.
Симптомы, которые отмечают пациенты, многочисленны. Среди наиболее частых:
- потемнение в глазах;
- мелькающие точки;
- цветные разводы или пятна;
- туманные очертания;
- нечёткое фокусирование;
- сужение поля зрения;
- напряжение и жжение в глазах;
- болевые ощущения;
- расширенные зрачки;
- нистагм (подёргивание) глазного яблока.
Если у вас есть несколько из перечисленных симптомов, нужно как можно быстрее обратиться к специалисту и начать лечение. Если этого не сделать, последствия могут быть необратимыми: атрофия мышц хрусталика, близорукость или глаукома.

Заложенность ушей при шейном остеохондрозе относится к осложнениям. При этом очень трудно выявить его истинную природу, так как симптомы схожи с другими проблемами: вирусами, воспалениями, стрессами или травмами. Здесь необходимо установить точный диагноз, чтобы провести правильную терапию.
Уши, которые непонятно почему вдруг стало закладывать, не единственное проявление проблем со слухом.
При шейном остеохондрозе возникает шум и звон в ушах, сильное головокружение, раздражение на определённые звуки.
Причина – недостаточное поступление крови в головной мозг и перенапряжение мышц шеи.
Профилактика шейного остеохондроза
Любое заболевание, и остеохондроз не исключение, проще предотвратить, чем затем долго лечить. Если у вас закладывает уши или появились неприятные ощущения в области шеи, лица, головы, то не стоит откладывать визит к врачу. Эти несвязанные на первый взгляд симптомы могут означать прогрессирование остеохондроза.
Профилактические меры сводятся к правильному питанию, достаточной физической активности, посещению диетолога, если у вас избыточный вес/нарушение обмена веществ.
Профилактика шейного остеохондроза – возможность избежать множества неприятных и зачастую болезненных симптомов.
Каждый человек, хотя бы раз в жизни испытывал чувство, что у него что-то дёргается под глазом. Оно возникает в течение краткого периода и также быстро проходит. Иногда это состояние затягивается и причиняет существенный дискомфорт. В статье обсуждаются, что это за состояние, причины его развития и как его лечить.
Что дёргается под глазом?
Часто у человека появляется беспокойство. Ему непонятно по какой причине это неприятное ощущение возникает. Что может дёргаться, мышца, какая-то вена пульсирует или так проявляется поражение лицевого нерва.
Одной из причин ощущения подёргивания под глазом является миокимия. К этому патологическому состоянию относят различные кратковременные подёргивания мышц нижнего века. В появлении этих сокращений виновна круговая глазная мышца, которая залегает в глубине век.
По различным причинам возникают её непроизвольные кратковременные, неконтролируемые сокращения и спазмы. Они возникают внезапно, приступообразно. Длятся от секунды до нескольких минут.

Приступы подёргивания могут пройти самостоятельно, а могут затянуться на недели, даже месяцы. Такое состояния требует тщательной диагностики и последующего лечения.
Представление о том, что дёргается нерв ошибочно.
Ощущение пульсации вены под глазом, не связано с самой веной. В ней не бывает пульсирующего кровотока. Подобные ощущения связаны с патологическим сокращением лицевых мышц, в случае нарушения их иннервации. Если мышечные подёргивания ритмичны, люди обычно думают, что пульсирует какой-то сосуд. Вены видны под тонкой кожей век, у больного возникает предположение, что беспокоят они.
Из-за чего может пульсировать кожа возле глаза?
Ощущение пульсации под глазом возникает по многим причинам. Это может быть признаком банального переутомления или симптомом серьёзного заболевания. Когда оно кратковременное то, ничего страшного, тревожиться не имеет смысла. Если это состояние затянулось надолго, необходимо обращаться к врачу, искать его причину.
Общее переутомление является довольно распространённой причиной подёргивания нижнего века.
- постоянное недосыпание;
- переутомление;
- наряженный график на работе;
- тяжёлый труд;
- физическое перенапряжение;
- постоянное напряжение зрения за компьютером;
- нарушение режима труда и отдыха.
Во всех подобных случаях периодически возникающее подёргивание снимается сном , длительным отдыхом, уходом в отпуск.
Часто подёргивание наблюдается при длительных стрессах, нахождении в психотравмирующих ситуациях, нервно-психическом перенапряжении. В условиях нестабильности нервной системы наблюдается дисбаланс выработки нейромедиаторов в головном мозге.

Это нарушает баланс процессов возбуждения и торможения в нервной системе. Это сказывается на передаче импульса в нервном волокне. Возбуждение беспорядочно передаётся по волокну, вызываются неконтролируемые мышечные сокращения. Первыми страдают мелкие мышцы лица.
Эти процессы развиваются под воздействием следующих ситуаций:
- нервно-психическое перенапряжение (проблемы на работе, отсутствие взаимопонимания с партнёром);
- психологическая травма (переезд, тяжёлая болезнь смерть близких родственников);
- напоминание о нервном потрясении в прошлом.
В большинстве случаев, при прошествии этих событий, подёргивание проходит само по себе. В противном случае требуется лечение у психотерапевта.
Любое инфекционное заболевание глаз приводит к постоянному раздражению конъюнктивного мешка. Это приводит к возникновению патологической пульсации в нервных окончаниях близлежащих мышц. Они начинают подёргиваться.
Этот симптом возникает при следующих заболеваниях:
- Конъюнктивит – при этой патологии возникает воспаление и перераздражение конъюнктивы глаза, чувство песка в глазу. Человек начинает прищуриваться от яркого света, чем вызывает подёргивание мелких мышц этой зоны.
- Блефарит – это воспаление век также из-за воспаления и раздражения способствует подёргиванию, сопровождается их покраснением и зудом. Оно может закрепиться даже после излечения воспалительного процесса.
- Заражение гельминтами – глазного яблока может быть при непосредственном контакте или же они мигрируют из других органов гематогенным путём. Подёргивание мышц сопровождается зудом, покраснением, ощущением шевеления в глазном яблоке. Подёргивания мышц могут быть при глистных инвазиях в других органах. Оно обусловлено токсическим воздействием продуктов жизнедеятельности паразитов на подкорковые ганглии в мозге.
Подёргивания века при неврологических патологиях развиваются при нарушениях регуляции в структурах вегетативной нервной системе, подкорковых образованиях головного мозга, нарушении выработки нейромедиаторов в соответствующих зонах головного мозга, воспалительных заболеваниях.

При всех этих состояниях нарушаются процессы нейросинаптической передачи импульсов в нервных окончаниях мышц. Из-за этого возникают беспорядочные сокращения мышц, нарушение их тонуса. Эти процессы могут быть изолированными на начальных этапах. Они проявляются подёргиванием век. Процесс по своей этиологии бывает первичным и вторичным, то есть развиваться на фоне заболеваний головного мозга.
Мышцы могут дёргаться при следующих неврологических болезнях:
- Дистония — это вид расстройств двигательных функций ограниченных групп мышц. Они проявляются подёргиваниями, спазмами и судорогами различных групп мышц. Изолированное подёргивание века является симптомом фокусной дистонии. Для неё характерно подёргивание мышц на ограниченном участке. Её причиной считается нарушение работы подкорковых базальных ганглиев, оно возникает по многим причинам (последствия травм, нейроинфекции, сосудистые нарушения);
- Паралич Белла – разновидность неврита лицевого нерва, вызывается его воспалением или отёком. Его развитие провоцируется вирусной инфекцией или аутоиммунными патологиями. Он начинается внезапно на фоне полного здоровья. Подёргивания мышц нижнего века может быть начальным признаком этого заболевания. Ему сопутствует онемение половины лица, боль в заушной области. При его прогрессировании наступает односторонний паралич лицевых мышц, примерно через двое суток от появления первых симптомов. Мышцы лица провисают с одной стороны, глаз не закрывается. На стороне поражения разглаживаются все складки и морщины.
- Менингит – подёргивания мышц возникает после перенесения этого заболевания. Оно может сохраняться долго. Это обусловлено поражением подкорковых ганглиев и черепных нервов, иннервирующих мышцы ответственные за движение глазных яблок, мимических мышцы лица.
- Синдром Паркинсона – причиной подёргивания века у лиц старшего возраста, возникающий обычно после пятидесяти лет. Эта патология больше характерна для женщин. Бывает односторонней и двухсторонней. Подёргивания мышц часто сочетается со спазмами мышц лица и конечностей. Причиной её появления служит снижение выработки нейромедиатора дофамина в подкорковых структурах головного мозга.
- Эпилепсия – при этом заболевании развивается подёргивание век с морганием ресницами, сочетающееся с абсансами (потеря сознания с одинаковыми индивидуальными для больного двигательными нарушениями отведением в верх головы и глазных яблок). Это состояние именуется синдром Дживонса. Приступы могут сопровождаться зажмуриванием, движениями уголков рта, крыльев носа. При проведении электроэнцефалографии обнаруживается патологическая активность головного мозга.
Все неврологические заболевания, при которых появляются подёргивания на лице, нуждаются в серьёзном лечении и наблюдении у невролога. В этом случае нельзя заниматься самолечением.
При заболеваниях эндокринной системы также появляются симптомы поражения мышц зоны глаза с их подёргиваниями.

Это следующие заболевания:
- Тиреотоксикоз — при этой патологии усиливается тонус глазных мышц. Наряду с подёргиванием мышц, наблюдается экзофтальм (выпячивание глаз), отёчность век. А также затруднены движения глазными яблоками. Больному трудно фиксировать взгляд на предметах, кожа вокруг глаза темнеет.
- При сахарном диабете нередко развивается патология глазодвигательных нервов, которая сопровождается подёргиванием мышц, иннервируемых ими. К ним относится круговая мышца глаза. При этом заболевании бывают воспаления глаз, катаракта, глаукома.
- Эндокринная миопатия при гипотиреозе – заболевания дебютирует двоением в глазах, подёргиванием век. На поздних стадиях болезни развивается фиброз мышечной ткани.
При выявлении у больного эндокринной патологии в сочетании с подёргиванием век, другими глазными симптомами, лечение надо начинать с основного эндокринного заболевания.
Вредные привычки и нездоровый образ жизни способствуют появления патологических сокращений мышц.
Вот некоторые из них, влияющие в большей мере на развитие этого симптома:
- Чрезмерное употребление алкоголя – этиловый спирт оказывает токсическое действие на нервные окончания. При злоупотреблении им способен нарушить мышечную иннервацию. Появляются патологические сокращения мышц. Алкоголь нарушает всасывание витамина В12, ответственного за синтез оболочки нервного волокна, по которому распространяется нервный импульс. Это способствует появлению патологических мышечных подёргиваний и в области век.
- Злоупотребление кофе, чаем, энергетиками с кофеином – все напитки, содержащие кофеин в большом количестве, при неумеренном употреблении могут вызывать подёргивания. Он вызывает гиперстимуляцию нервных окончаний, ускоряет проведение нервного импульса.
- Курение – негативно воздействует на мышцы окружающие глазницу, снижая их тонус и нарушая в них обмен веществ. На плохие условия мышцы могут ответить патологическими сокращениями.
- Нерациональное питание – при погрешностях в рационе в организм не поступают в необходимом количестве витамины, ответственные за передачу импульса по нервной ткани (В12, В6, В1) и микроэлементы (магний, кальций). Нарушается передача его к мышцам, возникают патологические сокращения.
Проявление тика
По медицинской классификации тик нижнего века относится к гиперкинезам. Он представляет собой серийные мышечные спазмы, которые ощущаются больным, как подёргивания. Тикоидные гиперкинезы могут быть локализованными и генерализованные.

Ограниченные тики могут ничем не проявятся кроме небольшого подёргивания нижнего века. Генерализованные тики имеют выраженные клинические проявления, подёргивания под глазом сопровождаются многочисленными симптомами.
Симптоматика проявляется следующим образом:
- покашливание;
- сокращение мышц лица;
- похрюкивание;
- спонтанные движения языка;
- дрожание мышц;
- выкрикивание, повторение отдельных звуков или слов;
- сокращения мышц конечностей;
- непроизвольная демонстрация непристойных жестов;
- повторение слов, которые говорит собеседник помимо воли больного.
Отличительной чертой всех этих признаков является то, что человек не в состоянии их контролировать. При попытках справится с этим, симптоматика усиливается.
Тики могут проявляться не только безобидными подёргиваниями под глазом, иногда тикоидные гиперкинезы могут проявляться довольно опасными симптомами.
Они могут быть следующими:
- мышечные подёргивания затрагивают правый желудочек сердца, это проявляется выраженной тахикардией, в части случаев приводит к инфаркту миокарда;
- могут возникнуть тики в конечностях, сопровождающиеся медленно нарастающим спазмом и снижением их тонуса, больной теряет возможность двигаться;
- иногда гиперкинезы могут нарастать, сопровождаться эпилептическими припадками с потерей сознания, развивается миоклоническая эпилепсия.
Диагностика
Диагностика гиперкинетических состояний не представляет трудностей, так как имеет характерные симптомы. Дополнительные методы проводятся для выявления причины этих состояний.
Так как большинство тиков являются симптомами поражения центральной нервной системы, стоит сначала обратиться к неврологу. Невролог опрашивает пациента о том, какие проявления болезни у него есть, когда они возникли, проводит неврологический осмотр. Во время его проявления врач выявляет признаки нарушения работы центральной нервной системы.
Если врач сочтёт, что тики не имеют неврологической природы, он передаст больного другим специалистам (эндокринологу, психотерапевту) для проведения дальнейшей диагностики и лечения.

Для уточнения природы заболевания врач назначает проведение анализов.
В этом случае стандартными являются:
- общий анализ крови;
- биохимическое исследование крови;
- кровь на сахар;
- определения уровня гликозилированного гемоглобина крови;
- кровь на антитела к гельминтам;
- исследования концентрации гормонов щитовидной железы;
- определение уровня церуллоплазмина в крови.
Все эти исследования назначаются для дифференциальной диагностики с различными воспалительными патологиями, гельминтозами, заболеваниями щитовидной железы, сахарным диабетом.
Для выявления заболеваний нервной системы, приводящих к тикам на лице и веках, проводят инструментальные обследования.
Применяются следующие диагностические методы:
- электроэнцефалография – проводится для регистрации электрических потенциалов головного мозга, выявления очагов патологического возбуждения для выявления эпилепсии;
- электронейромиография – помогает определить вид и причину нарушений нейромышечной передачи, определить её дефекты по нервному волокну, для дифференциальной диагностики с группой нейромышечных заболеваний;
- компьютерная и магниторезонансная томография – помогают выявить сосудистые опухолевые и дегенеративные процессы в веществе головного мозга, которые ответственны за появление тиков;
- Дуплексное сканирование сосудов головного мозга – проводятся для поиска нарушений кровотока по сосудам этого органа при подозрениях на сосудистую природу тиков;
- определение вызванных зрительных потенциалов помогают выявить нейродегенеративные заболевания головного мозга, сопровождающиеся возникновением тиков.
Для консультаций больной направляется к психотерапевту, инфекционисту, травматологу, онкологу и эндокринологу, если возникает подозрение на соответствующую природу этих мышечных подёргиваний.
Что делать?
Врач офтальмолог высшей категории. Кандидат медицинских наук.
Читайте также:



