Поражение позвоночника при реактивном артрите
Что такое реактивный артрит?
Реактивный артрит – тип артрита воспалительной природы, который поражает суставы, но его проявления могут затронуть глаза, кожу и мочевыводящие пути (мочевой пузырь, влагалище, уретра). Заболевание развивается на фоне проникновения в кровоток патогенных бактерий из одной или большего числа областей организма, перечисленных ниже:
- Урогенитальный тракт. Бактериальное заражение может распространяться через влагалище или по уретральному каналу в ходе полового акта либо подниматься по уретре до мочевого пузыря.
- Желудочно-кишечный (ЖК)тракт. Бактерии проникают в организм вместе с инфицированной пищей или едой, которая контактировала с зараженной поверхностью.
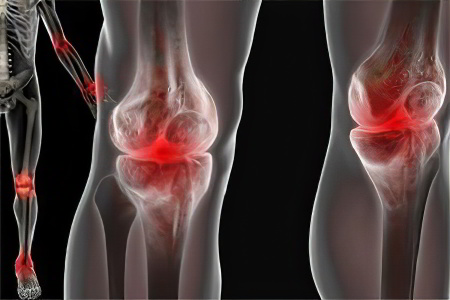
Как правило, реактивный артрит сопровождается опуханием, ригидностью и болезненностью в области колен, голеностопов и пальцев ног. Изредка симптоматика заболевания распространяется только на пальцы ног.
Иногда с реактивным артритом связаны два других состояния:
- Конъюнктивит. Воспалительное заболевание, для которого характерны покраснение и отек глаз.
- Уретрит. Воспаление мочеиспускательного канала.
Реактивный артрит обычно развивается в течение периода от 2 до 4 недель после инфицирования. Эта инфекция не отличается высокой контагиозностью, однако бактериальное заражение передается от человека к человеку.
Чаще всего от реактивного артрита страдают мужчины в возрасте до 40 лет включительно. Исследования показывают, что они – по сравнению с женщинами – подвержены инфицированию половым путем в 9-тикратном масштабе. Тем не менее, без учета гендерного распределения, представители обеих полов имеют равные шансы на заражение пищевыми продуктами.
Симптомы реактивного артрита
Для симптоматики реактивного артрита наиболее характерно воспаление, локализованное в области суставов, глаз, мочевого пузыря и мочеиспускательного канала. Изредка заболевание сопровождается появлением язв и высыпаниями на коже. Ниже перечислены симптомы, характерные для различных участков тела.

- Болезненность и отек в коленях, голеностопах, ступнях – изредка – в соединениях пальцев рук и запястьях
- Отек сухожилий (тенденит) или в местах крепления сухожилий к кости (энтезит)
- Боль в пятке или болезненная шпора (костный нарост на пятке)
- Боль, локализованная в области поясницы и ягодиц
- Спинальное воспаление (спондилит) либо воспалительный процесс, затрагивающий нижний отдел спины в области соединения позвоночника с тазом (сакролит)
- Покраснение глазного яблока
- Болезненность глаз и раздражение
- Помутнение зрения
Перечисленные симптомы могут быть признаками как воспалительного процесса на поверхности глазного яблока или век (конъюнктивит), так и заболевания сосудистой оболочки глаза (увеит).
- Боль при мочеиспускании
- Частые позывы к мочеиспусканию
Реактивный артрит может сопровождаться смазанными симптомами, которые появляются и исчезают на протяжении периода от нескольких недель до нескольких месяцев. В связи с этим они могут быть малозаметны на ранней стадии болезни. Манифестация проявлений, связанных с мочеполовой сферой, обычно характерна для начала недуга, но у женщин она может и не появиться. Иногда эта симптоматика сопровождается конъюнктивитом либо поражение глаз возникает уже после проявлений в мочеполовой системе. Явные признаки артрита обычно возникают в последнюю очередь.
При правильном лечении, здоровье и подвижность большинства пациентов с реактивным артритом полностью восстанавливаются через несколько месяцев после появления первых симптомов болезни. Тем не менее, они могут сохраняться до года, но при этом иметь слабую выраженность и не препятствовать повседневной активности. У некоторых пациентов длительность реактивного артрита имеет долгосрочный характер со слабой выраженностью симптоматики. Согласно результатам исследований, от 10 до 15% пациентов снова сталкиваются с проявлениями болезни из-за повторного заражения. Чаще всего возвращение болезни сопровождается болью в спине и манифестацией артрита. У некоторых пациентов с тяжелым хроническим артритом, который не поддается лечению, разрушаются суставы.
Причины реактивного артрита
Развитие реактивного артрита иногда связано с воздействием определенных бактерий. Чаще всего с этим заболеванием ассоциируются такие микроорганизмы:
- Chlamydiatrachomatis. Простейшая, которая передается при половом контакте. Инфицированными оказываются влагалище, мочевой пузырь или уретра.
- Salmonella, Shigella, YersiniaиCampylobacter. Перечисленные бактерии обычно инфицируют желудочно-кишечный тракт.
Изредка бактерия Chlamydia pneumonia, провоцирующая респираторные инфекции, может являться причиной развития реактивного артрита.
У врачей нет единого мнения относительно того, почему часть людей, инфицированных этими бактериями, заболевают, а часть пациентов – нет. Однако исследователям удалось выделить лейкоцитарный антиген человека (HLA) B27, у носителей которого выявлена повышенная вероятность развития реактивного артрита. Не у всех людей, которым передался этот ген, развивается заболевание.
Диагностика реактивного артрита
Реактивный артрит сложно диагностировать, поскольку нет единого специализированного теста, который позволил бы сразу выявить заболевание. В зависимости от интенсивности симптоматики пациенту может понадобиться консультация ревматолога.
Список некоторых методов диагностики, которые позволяют выявить реактивный артрит:
- Физический осмотр.Для постановки диагноза врач ознакомится с анамнезом заболевания, симптомами и наличными проблемами со здоровьем. Специалист обследует суставы, чтобы выявить признаки воспаления и проверить диапазон их подвижности. Также обследованию подлежат глаза, кожа, тазовые соединения и гениталии.
- Лабораторные анализы. Исследование образцов крови, мочи и кала поможет исключить другие патологии со схожими проявлениями и подтвердить предварительный анализ. Рекомендованы также исследования для оценки ряда таких параметров как: интенсивность воспалительного процесса; выявление антител, характерных для других типов артрита; признаки актуального или недавнего инфицирования; генное присутствие HLA B27, которое иногда наблюдается у пациентов с реактивным артритом.
- Образцы тканей. Для выявления признаков заболевания может потребоваться изучение образцов тканей горла, уретры (у мужчин) и шейки матки (у женщин).
- Исследование суставной жидкости. Врачом может быть осуществлен забор синовиальной жидкости из колена для обнаружения признаков инфицирования или воспаления. Также рекомендовано изучение взятого материала на наличие кристаллов мочевой кислоты, присутствие которых может свидетельствовать о развитии подагры – состояния, связанного с артритом.
- Рентгенография. Врачу может потребоваться визуальная оценка состояния позвоночника, суставов, соединений таза, наличия отложений кальция и других признаков реактивного артрита.
Лечение реактивного артрита
Реактивный артрит неизлечим. Цель терапии при этом заболевании – устранить инфицирование и установить контроль над симптоматикой.
Поскольку реактивный артрит может иметь разную локализацию, в лечении пациента могут принимать участие врачи разной специализации. Вероятно, основным специалистом среди них будет выступать ревматолог, подготовка которого непосредственно позволяет заниматься лечением артрита. Вероятно привлечение врачей следующих специальностей:
- Дерматологдля излечения симптомов, связанных с кожными покровами
- Гинекологдля лечения генитальных проявлений патологии у женщин
- Офтальмологдля лечения поражений глаз
- Ортопедобеспечивает хирургическое вмешательство в случаях выраженного разрушения суставов
- Физиотерапевтосуществляет контроль и рекомендации относительно физических нагрузок пациента
- Урологдля лечения проявлений болезни в мочеполовой системе мужчин и женщин
Для устранения проявлений заболевания инфекционной природы назначают прием антибиотиков. Комплекс других лекарств предназначен для устранения болезненности и воспаления. К ним относятся:
- Нестероидные противовоспалительные препараты (НПВП). Эти лекарства часто выступают препаратами первой линии и объединяют аспирин, ибупрофен и напроксен. Принцип действия всех НПВП заключается в блокировании веществ, называемых простагландинами, которые играют заметную роль в развитии воспаления и болезненности. Указанные медикаменты выпускаются в виде таблеток, капсул и порошков.
- Кортикостероиды. Препараты этого ряда помогают быстро купировать воспаление. В случаях острого воспаления возможны их инъекции непосредственно в пораженный сустав. Как правило, такие инъекции лечащий врач назначает, когда симптоматику заболевания не удается облегчить. Кортикостероиды также доступны в виде кремов и лосьонов для нанесения непосредственно на кожу.
- Болезнь-модифицирующие базисные противовоспалительные препараты (БПВП). У некоторых пациентов с реактивным артритом острую симптоматику не удается купировать при помощи указанных выше лекарств. В этом случае лечащий врач может назначить противоревматические лекарства болезнь-модифицирующего ряда (БПВП). Они подавляют реакцию иммунной системы и состоят из двух групп: традиционные БПВП и новое поколение, называемое биологическими препаратами.
Упражнения помогают не только поддерживать, но и улучшать функциональность суставов. Силовые упражнения укрепляют мышцы в области сустава, что обеспечивает его поддержку. Упражнения, направленные на увеличение подвижности соединений, расширяют диапазон мобильности суставов и сокращают их ригидность. Также могут оказаться полезны упражнения на растяжение и занятия в воде. Перед началом занятий физкультурой следует проконсультироваться с врачом, чтобы он порекомендовал соответствующую программу либо обратиться к сертифицированному специалисту по фитнесу или физиотерапии.
Самоконтроль при реактивном артрите
Самоконтроль подразумевает активное участие пациента, поскольку оно имеет большое значение для улучшения состояния.
Программа самоконтроля включает организацию хранения продуктов питания при надлежащей температуре и их правильное приготовление. Такой подход позволит избежать размножения в продуктах пищевых бактерий, которые могут спровоцировать развитие реактивного артрита. Также заболевание может развиться на фоне инфекции, передающейся половым путем. Снизить риск такого артрита может использование презервативов.
Ключом к сохранению гибкости суставов является физическая активность. Гиподинамия может обернуться скованностью соединений. Сильные мышцы защитят суставы. Перед тем, как приступить к тренировкам, следует посоветоваться с лечащим врачом. Также важно нормализовать вес, полноценно питаться и найти баланс между ежедневной активностью и отдыхом.
![]()
Реактивный артрит, возникающий после воздействия определенной желудочно-кишечной и мочеполовой инфекции. Классическую триаду постинфекционного артрита, не гонококкового уретрита и конъюнктивита описывают часто, однако наблюдается она в незначительном количестве случаев и не требует установления диагноза.
Реактивный артрит принадлежит к семейным спондилоартропатиям, которые имеют схожие клинические, радиографические и лабораторные характеристики, включая воспаление позвоночника и связь с HLA-антигеном В 27. К этой группе заболеваний относят псориатический артрит, анкилозирующий спондилоартрит, артрит, связанный с воспалением кишечника, и не дифференцированной спондилоартропатией.
Бактерии, связанные с реактивным артритом (ReA), как правило, являются причиной венерического заболевания и инфекционной дизентерии. Это грамнегативные организмы с липополисахаридным компонентом в пределах их клеточной стенки; и бактерии, и бактериальные компоненты были выявлены в синовиальной ткани.
Наиболее распространенными бактериальными видами являются виды Chlamydia, Salmonella, Campylobacter, Shigella и Yersinia, хотя реактивный артрит описан после многих других бактериальных инфекций. Виды Chlamydia традиционно считают наиболее распространенными видами, вызывающими реактивный артрит.
Как C. trachomatis, так и C. pneumoniae, являются известными триггерами. Однако C. trachomatis является более частым возбудителем инфекции. В одном исследовании C. trachomatis была обнаружена у 50% пациентов с урогенитальными инфекциями, у которых развился реактивный артрит. Обсервационное исследование предполагает, что хламидии также являются обычным этиологическим возбудителем не дифференцированного спондилоартрита. Поэтому, можно говорить о том, что настоящее влияние хламидий как этиологических возбудителей инфекционного артрита не было должным образом распознано.
Campylobacter jejuni вероятно является самой распространенной причиной развития реактивного артрита после дизентерии в США. Уровень атак реактивного артрита, вызванного Campylobacter, отличается в разных исследованиях и колеблется в пределах 1–7%. Генотип HLA-B27 не был заявлен как способствующий риску возникновения реактивного артрита после инфекции, вызванной Campylobacter.
Salmonella enteritidis является одной из наиболее частых кишечных инфекций в США, приблизительно у 6–30% пациентов с острой инфекцией, вызванной Salmonella, развивается реактивный артрит.
Бактериальные антигены Salmonella были выявлены в синовиальной жидкости пациентов с реактивным артритом, вызванным Salmonella. Бактериальная ДНК микроорганизмов Shigella может быть обнаружена в синовиальной ткани пациентов с реактивным артритом. Исследование, выполненное в Финляндии в 2005 году показало, что общая частота развития заболевания составила 7%. Данные о 2-х вспышках инфекции, вызванной Yersinia, возникших в 1998 году, показали, что у 12% инфицированных людей в дальнейшем развился реактивный артрит; в ходе недавнего исследования с участием 37 взрослых было выявлено, что фактический показатель заболеваемости может быть выше (22%). Бактериальные антигены Yersinia были выявлены в синовиальной ткани, и в одном исследовании предположили, что такие синовиальные бактерии могут быть метаболически активными.
В синовиальной ткани пациентов с реактивным артритом были выявлены разные бактериальные ДНК известных инфекционных возбудителей. Бактериальные нуклеиновые кислоты были выявлены у людей с соответствующим поражением методом ПЦР. Рибосомальные РНК, как Chlamydia trachomatis, так и C. pneumoniae, были выявлены в синовиальной ткани пациентов с реактивным артритом, вызванным хламидиями; благодаря этому было доказано наличие этих микроорганизмов в суставах.
Кроме того, ДНК энтеробактерий были выявлены в синовиальной ткани пациентов с пост-дизентерийным реактивным артритом. Хотя постоянно присутствующие синовиальные патогены были зафиксированы как в случаях пост-хламидийного реактивного артрита, так и реактивного артрита, который развился после перенесенной кишечной инфекции, истинная связь между ними остается непонятной.
Однако данные, полученные в ходе исследования мышей с реактивным артритом, показали, что у мышей, чувствительных к SKG, развиваются периферический синовит, сакроилеит, спондилит, энтерит и псориазная сыпь через 5 недель после возникновения вагинальной инфекции, вызванной C. muridarum. Именно хламидиоз вызвал реактивный артрит, связанный с ФНО-альфа, зависящий от активной инфекции. Тяжесть реактивного артрита коррелирует с бактериальной составляющей и сниженным уровнем бактериального клиренса.
Продукты бактериального распада находят в синовиальной ткани пациентов с реактивным артритом, который развился после перенесенной кишечной инфекции; однако, хламидии, которые находятся в синовиальной ткани, постоянно существуют в метаболически активном состоянии. Хотя эта хламидийная инфекция является хронической, бактерии пребывают в аберрантном состоянии, поэтому такие внутриклеточные организмы не могут определяться.
В синовиальной ткани пациентов с реактивным артритом не были выявлены персистирующие активные микроорганизмы, которые остались после кишечной инфекции, за исключением, возможно, микроорганизмов Yersinia. В хронической стадии происходит смена экспрессии гена. Экспрессия гена наружной мембраны (omp 1), используемого в делении клеток, снижается в отношении персистирующих организмов Chlamydia по сравнению с бактериями в продуктивной стадии. Дальнейшие результаты стимуляции синтеза белков теплового шока (HSP)-60 C. trachomatis и C. pneumoniae важны для поддержания персистирующего состояния.
Также было показано, что у пациентов с реактивным артритом наблюдается пониженная бактерицидная активность моноцитов после воздействия Chlamydia. Виды Chlamydia имеют несколько способов уклонения от иммунного ответа хозяина. Было выявлено, что антиген HLA-B27 класса 1 гистосовместимости играет важную роль в патофизиологии спондилоартропатии. В соответствии с эпидемиологическими исследованиями реактивного артрита, его распространенность чаще всего колеблется в пределах от 30% до 50%.
Точная генетическая роль HLA-B27 не выяснена до конца, однако, его определение не обязательно для постановки диагноза. Было описано несколько возможных патогенных механизмов. Они включают молекулярную мимикрию, представляя артритогенный бактериальный материал для Т-клеток, вызывая аутоиммунные реакции, стимулируя бактерии к изменению собственной толерантности к B27 антигену ,и изменяя защитную реакцию организма хозяина в связи с повышенной инвазией микробов в кишечник и облегчая персистенцию Chlamydia.
Специфического теста для диагностики реактивного артрита (ReA) не существует. Однако, существует целый ряд тестов для подтверждения подозрения в отношении данного заболевания у людей с клиническими симптомами, указывающими на воспалительный артрит, возникший после перенесенного венерического заболевания или дизентерии.
Ревматические пробы острой фазы, такие как СОЭ (оседание эритроцитов) или С- реактивный белок (СРБ), часто повышены, но имеют тенденцию возвращаться к норме, если заболевание становится хроническим. Тесты на ревматоидный фактор, в случае ревматоидного артрита, и антинуклеарные антитела, которые выявляют при многих аутоиммунных состояниях, как правило, отрицательные. Хотя распространенность HLA-B27 в предыдущих исследованиях колебалась в пределах от 0% до 80%, в большинстве исследований реактивного артрита сообщали о распространенности HLA-B27 в пределах от 30% до 50%.
Ген не является специфическим или необходимым для диагностики реактивного артрита, но его присутствие в клиническом контексте улучшает точность диагноза.
Идентификация обычных возбудителей, вызывающих инфекцию, помогает установить диагноз. Бактериологическое исследование выделений из мочеполового канала и посев кала помогают в диагностике на этапе появления инфекции, однако результаты таких бактериологических исследований обычно отрицательные после начала артрита. Тем не менее, эти исследования легко выполнять и они должны проводиться после начала артрита.
Обычные бактериологические исследования синовиальной жидкости должны проводиться для исключения гонореи или других инфекционных процессов. Анализ кристаллов синовиальной жидкости также необходимо выполнять для исключения подагры или другого вида кристаллиндуцированного артрита.
ПЦР анализ бактериальных компонентов синовиальной ткани или жидкости полезен для подтверждения диагноза, но не практичен. При развитии артрита необходимо провести ПЦР анализ мочи, однако, результат также часто отрицательный на этой стадии.
Тесты амплификации нуклеиновых кислот показаны мужчинам или женщинам с бессимптомным течением заболевания, у которых подозревают реактивный артрит, приобретенный в результате полового акта.
Существует возможность проведения серологических исследований известных патогенных бактериальных возбудителей, однако, трудно доказать причинно-следственную связь; поэтому эти исследования, как правило, не рекомендуют.
Рентгенологическое исследование осевого скелета должно проводиться пациентам с подозрением на хронический реактивный артрит. При рентгенографии периферических суставов можно увидеть некоторые признаки реактивного артрита, они являются менее специфичными для этого заболевания.
На ранней стадии заболевания не существует специфических рентгенологических признаков, за исключением отека мягких тканей. При хронической форме заболевания сужение суставной щели и эрозии могут наблюдаться в небольших суставах рук и ног. Обычная рентгенограмма осевого скелета показывает асимметричный сакроилеит у трети пациентов с хроническим реактивным артритом.
В случае развития хронического артрита может проявляться энтезит в форме мягкого надкостного остеогенеза в области сухожилий и в месте прикрепления связок. Как правило, наблюдают окостенения в области ахиллова сухожилия и большие шпоры на пятках. Не маргинальные синдесмофиты можно наблюдать в области поясницы и в грудном отделе позвоночника, как результат хронического энтезита параспинальных связок.
МРТ может быть более чувствительным при выявлении раннего сакроилеита, но контрольные исследования не проводились. МРТ-исследование крестцово-подвздошных суставов может быть полезным, в частности, для пациентов с подозрением на реактивный артрит, который сопровождается болью в пояснице или ягодицах. В ходе МРТ могут быть обнаружены не только эрозивные изменения или анкилоз крестцово-подвздошных суставов, но также изменения в костном мозге вокруг крестцово- подвздошных суставов, что указывает на активную форму сакроилеита.
Как и при лечении синдромов воспалительного артрита, лечение направлено на симптоматическое облегчение и предупреждение или угнетение дальнейшего поражения суставов. Традиционные средства лечения включают нестероидные противовоспалительные препараты (НПВП), кортикостероиды и противоревматические препараты (DMARD).
НПВП часто используют в качестве терапии первой линии. Доказано, что нет таких НПВП, действие которых лучше, чем других. Кажется, что НПВП имеют умеренный эффект в лечении клинических симптомов как аксиальной, так и периферической артралгии. Однако, ни в одном из перспективных исследований не была проанализирована их эффективность в лечении реактивного артрита. Несмотря на это, большой клинический опыт показывает, что они эффективны. Их назначают на раннем этапе заболевания для улучшения функционального состояния суставов. Согласно мнению экспертов, в первую очередь следуют применять индометацин или напроксен. Применение НПВП ограничивается их токсическим действием на почки и печень, сопровождающимся осложнениями в виде желудочно-кишечного кровотечения.
В отличие от НПВП кортикостероиды имеют ограниченное действие на аксиальные симптомы и являются более эффективными в лечении реактивного артрита периферических суставов. Кортикостероиды можно назначать в том случае, если пациенты не отвечают на лечение НПВП или на этапе обострения заболевания. Внутрисуставные инъекции при моноартикулярной и олигоартикулярной форме заболевания могут обеспечить кратковременное облегчение, но в случае полиартрита может понадобиться применение системных кортикостероидов. Системные кортикостероиды могут быть эффективными для лечения проявлений со стороны глаз, таких как ирит. Кортикостероиды местного действия могут применяться для лечения поражений кожи, таких как кольцевидный баланит и бленноррагическая кератодермия.
Считают, что БМПАП являются препаратами второй линии или препаратами на случай, если применение НПВП оказалось неэффективным, или когда необходим более радикальный подход к лечению с целью предупреждения рентгенографической деструкции суставов. Единственным БМПАП, который прошел официальную апробацию в рамках контрольного двойного слепого исследования, является сульфасалазин. В этом исследовании группа пациентов, которые получали 2 г сульфасалазина ежедневно, показали определенно улучшение по сравнению с группой плацебо. Если препарат не эффективен на протяжении 3-4 месяцев, его применение нужно отменить.
Данные, которые указывали бы на то, что длительное применение антибиотиков имеет какой-либо терапевтический эффект в лечении реактивного артрита, возникшего после перенесенной кишечной инфекции, отсутствуют.
Спорный характер носят данные относительно длительного лечения антибиотиками реактивного артрита, вызванного перенесенным хламидиозом. Важно помнить, что существует острый и хронический реактивный артрит. Большинство исследований проведены среди пациентов с острым реактивным артритом, вызванным хламидиями. Так как это состояние часто улучшается само по себе, может быть трудно доказать, что длительное лечение антибиотиками может быть эффективным в периоде обострения болезни. По сравнению с группой плацебо в ходе исследования было выявлено отсутствие положительной динамики от объединения офлоксацина и рокситромицина при лечении пациентов или с острым реактивным артритом, вызванным перенесенной дизентерийной инфекцией, или с реактивным артритом, вызванным мочеполовой инфекцией.
Большинство данных указывают на то, что такой метод лечения не работает, за исключением одного исследования, которое предполагает эффективность метода. Для лечения хронического реактивного артрита, вызванного перенесенным хламидиозом, в рамках исследования использовался комбинированный противомикробный подход, который показал положительные результаты.
Проведенный мета-анализ показал гетерогенные результаты, которые предполагают, что потенциальная эффективность антибиотиков в лечении реактивного артрита остается не ясной.
Что такое реактивный артрит?
Реактивный артрит – это тяжёлое заболевание суставов, которое имеет свои характерные особенности.
Эта форма артрита сопровождается одним или сразу несколькими симптомами:
Воспалительными процессами в органах желудочно-кишечного тракта.
Воспалительными процессами в мочеполовой системе.
По имеющейся статистике, данные которой опубликованы в специализированных медицинских изданиях и средствах массовой информации, реактивный артрит чаще всего диагностируется у пациентов, возраст которых находится в диапазоне от 30 до 40 лет. У мужчин больше всего было выявлено случаев заболевания, которое спровоцировала мочеполовая инфекция. У представительниц женской и мужской половины населения одинаково часто диагностируется реактивный артрит, который развивается на фоне прогрессирования кишечной инфекции (дизентерии).
По мнению многих специалистов, реактивный артрит является ревматическим заболеванием, которое в активной стадии своего развития способно поражать жизненно-важные органы и системы человеческого организма.
Чаще всего проблемы возникают в следующих органах:
в мягких тканях органов зрения;
на кожном покрове (в виде сыпи, язвочек или крапивницы);
на слизистой полости рта и т. д.
В последние годы именно реактивная форма артрита чаще всего диагностируется у населения разных стран мира, вызывая у людей тяжёлое поражение опорно-двигательного аппарата, не зависимо от возраста и половых признаков. Многие специалисты ревматологи считают, что если реактивный артрит не был спровоцирован кишечной или урогенитальной инфекцией, то его следует классифицировать в качестве болезни Рейтера. Это связано с тем, что всего лишь в 4% случаях при данной форме артрита были выявлены инфекции мочеполовой системы.
Симптомы реактивного артрита

На начальной стадии развития реактивный артрит у большинства пациентов проявляется в острой форме.
По результатам многочисленных исследований было установлено, что первые симптомы данного заболевания появляются спустя 2 недели после инфицирования пациента:
Повышается температура в области поражённых суставов. Для определения жара в суставе достаточно приложить ладонь на место повреждения. Чтобы снять жар рекомендуется использовать компрессы.
Опухают суставы (голеностопный и коленный, а также локтевые и лучезапястные, суставы кистей рук и стоп). Иногда припухлость стремительно распространяется за контуры суставов.
Развивается болевой синдром в суставах. Возникают болевые ощущения, преимущественно при ходьбе, либо выполнении других движений поражённой нижней или верхней конечностью. Многие пациенты испытывают тупые, выкручивающие или ноющие боли при любых физических движениях, которые в ночное время немного утихают. Дискомфорт они испытывают и при пальпации области поражённого заболеванием сустава.
Появляется скованность движений, вызванная нарушением оттока суставной жидкости. Больные люди не могут активно передвигаться, выполнять физические упражнения.
Появляется суставной синдром, который сопровождается болями, ассиметричным олигаортритом, поражением суставов, отёчностью и т. д.
Выявляются инфекции в мочеполовой системе, носоглотке, кишечнике (сопровождаются характерной симптоматикой). Урогенитальные инфекции сопровождают такие заболевания мочеполовой системы как уретрит и цервицит, а развивающиеся на их фоне осложнения.
Происходит расширение суставной щели и отёк (периартикулярный) мягких тканей (легко определяется при рентгенографии).
Воспаляются глаза, кожный покров (конъюнктивит, раздражение слизистой, ослабление зрительной активности, крапивница, псориазиформные высыпания, стоматит и т. д.).
В начальной стадии развития реактивного артрита у пациентов проявляются признаки сакроилеита (поражение позвоночника), заболевания почек, болезней сердца (тахикардия), расстройства нервной системы.
Усталость, потеря работоспособности.
Общее недомогание, резкая потеря веса.
Лихорадочные состояния, часто сопровождающиеся повышением температурного режима, либо ознобом и т. д.
Причины реактивного артрита
По результатам многочисленных исследований, которые проводились специалистами из разных стран мира, было установлено, что реактивный артрит в большинстве случаев развивается на фоне плохой наследственности. Современная медицина способна выявлять данное заболевание на генетическом уровне. Это происходит благодаря специальным лабораторным исследованиям, при которых задействуются реактивы, определяющие генетические маркеры HLA-B27. Несмотря на наследственную предрасположенность, реактивный артрит проявится у пациентов только в том случае, когда они будут инфицированы этим заболеванием.
К причинам появления реактивного артрита можно причислить следующие провоцирующие факторы:
различные бактерии (Сальмонелла, Иерсиния, Шигелла, Кампилобактер);
инфекционные заболевания (дизентерия);
аномалии в иммунной системе пациента;
генетическая предрасположенность к данному заболеванию (чаще всего выявляется реактивный артрит у носителей антигена HLA-B27);
инфицирование пациента вредными микроорганизмами, проникающими в мочеполовую систему человека (например, хламидии Chlamydia trachomatis, Ureaplasma urealyticum) и т. д.
Диагностика реактивного артрита

При выявлении характерной симптоматики или любого дискомфорта в области суставов больной должен обратиться к узкопрофильному специалисту – ревматологу.
На приёме врач должен правильно собрать анамнез данного заболевания, после чего назначить пациенту комплекс лабораторных исследований и аппаратной диагностики:
клинический и биохимический анализ крови;
общий анализ мочи;
другие анализы крови, посредством которых определяются следующие показатели: антитела, антиген, сиаловые кислоты и т. д.;
мазки из цервикального канала и уретры;
посев кала на выявление патогенной микрофлоры;
рентгенография (позвоночного столба, суставов нижних и верхних конечностей);
магнитно-резонансная или компьютерная томография и т. д.
Диагностика реактивного артрита осуществляется на основании данных первичного осмотра, во время которых специалист выявил основные признаки этого заболевания, и результатов лабораторного и аппаратного обследования пациента. Благодаря своевременно проведённой рентгенографии врач может выявить любые, даже незначительные, изменения в опорно-двигательном аппарате. Иногда аппаратная диагностика позволяет обнаружить кальцификаты, которые располагаются на костных тканях, в области которых происходили воспалительные процессы.
Если у пациента, которому был диагностирован реактивный артрит, наблюдается воспаление глаз, то лечащий врач направляет его на консультацию к офтальмологу. Узкопрофильный специалист не только определит остроту зрения, но и выявит степень воспаления, после чего назначит медикаментозную терапию.
Лечение реактивного артрита
После комплексной диагностики реактивного артрита специалист выбирает методику, по которой будет лечиться данное заболевание. Метод терапии напрямую будет зависеть от места локализации болезни и от стадии её развития.
В большинстве случаев такой категории пациентов назначаются:
Нестероидные медицинские препараты, обладающие противовоспалительным действием. На фоне их регулярного приёма у больных могут возникать различные побочные эффекты: появляются язвы, развиваются желудочно-кишечные расстройства, начинаются внутренние кровотечения.
При лечении реактивного артрита пациентам назначаются кортикостероиды. Эта группа препаратов, включая преднизолон, способна значительно уменьшить воспалительный процесс в суставах и сухожилиях верхних и нижних конечностей. Их можно принимать любым удобным способом: в виде мазей; в таблетированной форме преорально; в виде инъекций (вводятся в поражённый сустав).
В том случае, когда у пациента реактивная форма артрита была спровоцирована венерическими или вирусными инфекциями, ему назначается курс антибиотиков.
Параллельно больной должен принимать пробиотики, функции которых заключаются в смягчении воздействия антибиотиков на желудочно-кишечный тракт человека.
Пациентам, у которых была выявлена стойкая форма реактивного артрита, назначается сульфазилин. Этот медицинский препарат может сопровождаться различными побочными эффектами, такими как подавление костного мозга, кожные высыпания. После курса сульфазилина больные должны пройти лабораторное обследование и сдать анализы крови.
При воспалительных процессах в глазах пациентам прописываются специальные капли. Тяжёлая форма воспаления потребует более серьёзного лечения, в курс которого входят инъекции кортизона.
При воспалительном процессе в области мужских или женских гениталий лечащий врач назначает курс терапии кремами, в состав которых входит кортизон.
При реактивном артрите, вызванном кишечными или урогенитальными инфекциями, пациентам назначаются антибиотики, специфичные для выявленных групп бактерий.
Если у пациента был выявлен воспалительный выпот, то специалисты проводят комплекс мероприятий для эвакуации его из повреждённой полости сустава верхней или нижней конечности. Параллельно такой категории пациентов назначаются мази, кремы, гели, в составе которых присутствует димексид, обладающий противовоспалительным действием.
Пациентам с диагнозом реактивный артрит рекомендуются различные физиотерапевтические процедуры, такие как криотерапия, фонофорез, синосоидально-модулирующие токи и т. д. Большую пользу при лечении данного заболевания приносит курс лечебной физкультуры, во время которой пациенты выполняют специально разработанные упражнения под наблюдением опытного инструктора.
После снятия воспалительного процесса в области повреждённых суставов пациентам назначаются лечебные ванны. Во время таких водных процедур обычно используются соли из Мёртвого моря, а также сероводородные и сернистоводородные соли. Параллельно с лечебными ваннами можно пройти курс грязелечения.
Не зависимо от того, какая терапия была применена при лечении реактивного артрита, пациентам рекомендуется с регулярной периодичностью сдавать анализы, которые смогут показать наличие инфекции. При выявлении любых бактерий, способных спровоцировать повторное развитие реактивного артрита, пациентам назначается курс терапии, включающий новую группу антибиотиков (при выборе наиболее эффективных препаратов больным рекомендуется сдать специальный анализ).

Для пациентов, которые прошли комплексное лечение от реактивного артрита, существует следующий прогноз на дальнейшую жизнь:
в 20% случаев признаки заболевания исчезают в течение 6-ти месяцев;
после правильно подобранного лечения не происходит рецидивов болезни;
в 25% случаев реактивный артрит переходит в хроническую стадию, прогрессируя только в фазе обострения;
в 50% случаев заболевание спустя определённый промежуток времени начинает прогрессировать с новой силой;
только в 5% случаев тяжёлая форма реактивного артрита приводит к деформации позвоночника и суставов.
Профилактика реактивного артрита
В целях профилактики реактивного артрита специалисты рекомендуют проводить комплекс мероприятий:
избегать случайных половых связей, во время которых можно заразиться урогенитальными инфекциями;
соблюдать личную гигиену;
вести здоровый образ жизни;
употреблять в пищу полезные продукты;
своевременно проходить медицинское обследование и т. д.

Читайте также:


