Остеопоротическая деформация тел позвонков
Остеопоротические деформации и переломы позвоночника у больных ревматоидным артритом.
Курсевич В. В. 1 , Руденко Э. В. 2 , Филиппович Н.С. 2 , Стрельченя С. Н. 2
1 Минская областная клиническая больница, 2 БелМАПО, Минск.
Остеопороз — мультифакториальное системное заболевание, характеризующееся прогрессирующим снижением костной массы и нарушением структуры костной ткани, приводящими к увеличению риска переломов костей скелета. Чрезвычайная распространенность остеопоротических переломов ставит остеопороз в число приоритетных проблем современной медицины. Согласно данным ВОЗ, проблема остеопороза как причина инвалидности и смертности больных от переломов костей занимает четвертое место в мире среди неинфекционных заболеваний, уступая болезням сердечно-сосудистой системы, онкопатологии и сахарному диабету. Остеопороз выявлен у 75 миллионов человек в США, странах Европы и Японии вместе взятых. Большой интерес вызывает изучение его при ревматоидном артрите (РА). Одним из классических признаков остеопороза позвоночника у больных ревматоидным артритом являются переломы (деформация) тел позвонков. Клинически переломы тел позвонков проявляются в виде боли в спине, снижении роста, изменения осанки. Боль в спине может носить острый характер в момент возникновения перелома и иррадиировать в грудную клетку, брюшную полость, бедро, усиливаться при минимальном движении, длиться 1–2 недели и затем постепенно стихать в течение 2–3 месяцев. Другим вариантом являются длительные хронические боли в спине, усиливающиеся после вынужденного пребывания в одном положении или ходьбе.
Материалы и методы.
Целью нашего исследования явился анализ частоты и факторов риска развития остеопороза и деформаций тел позвонков у больных с достоверным диагнозом РА, который верифицировался согласно критериям Американской коллегии ревматологов. В исследование было включено 80 человек, находившихся на стационарном лечении в ревматологическом отделении Минской областной клинической больницы. Данные о больных представлены в Таблице 1.
Таблица 1. Общая характеристика больных, включенных в исследование.
Степень активности РА:
-1-ая
- 2-ая
- 3-ая
В зависимости от того, принимали ли больные глюкокортикостероиды, группа была разделена на две подгруппы:
• 1-я — больные РА не принимали ГКС;
• 2-я — больные РА принимали ГКС в течение различных сроков.
Характеристика больных приведена в Таблице 2.
Таблица 2. Характеристика больных РА в зависимости от приема ГКС.
| Женщины | Мужчины | |
| 1-ая группа | ||
| Всего больных | 39 (86,7%) | 8 (13,3%) |
| Средний возраст | 50,9+/-10,1 | 44,5+/-12,5 |
| Диапазон возраста | от 22 до 70 | от 23 до 65 |
| Средняя длительность болезни, лет | 2,5+/-11,0 | 0,8+/-3,5 |
| 2-ая группа | ||
| Всего больных | 28 (80%) | 7 (20%) |
| Средний возраст | 58,5+/-9,7 | 47,4+/-13,7 |
| Диапазон возраста | от 42 до 73 | от 23 до 70 |
| Средняя длительность болезни, лет | 10,4+/-7,9 | 3,5+/-2,7 |
| Средняя длительность приема преднизолона, мес. | 19,4+/-18,3 | 11,6+/-10,9 |
| Средняя поддерживающая доза преднизолона, мг/сутки | 12,2+/-4,3 | 10,4+/-2,8 |
У всех больных была изучена частота ренгенологически определяемых деформаций тел позвонков методом рентгеноморфометрии, при этом производилось измерение высоты тел позвонков на обычных спондилограммах, выполненных в боковой проекции.
На боковых спондилограммах грудного и поясничного отделов, выполненных с соблюдением ряда требований (фокусное расстояние 120 см, центрация на ThIV в грудной части и на LII-III в поясничном отделе, устранение сколиотической деформации, возникающей при укладке пациента), производили разметку и измерения, по которым определяли вертикальные размеры (высота h) передних (А), средних (М) и задних (Р) отделов тел от уровня четвертого грудного до четвертого поясничного позвонков. Для исключения влияния на полученные данные проекционных особенностей исследования, возраста, пола и роста пациента вычисляли отношения полученных величин — индексы тел позвонков: передне-задний (hА/hР), средне-задний (hМ/hР) и задне-задний (hР/hРn — отношение реального размера заднего края к его величине в норме.) Полученные значения индексов сопоставляли с их средними статистическими величинами в норме с учетом пола, возраста и особенностей популяции.
В зависимости от соотношения измеренных параметров выделяли следующие виды деформаций (Рис. 1):
Рис. 1. Виды деформации тел позвонков.
1. Передняя клиновидная деформация — снижение высоты передних и в меньшей степени средних отделов (наибольшее уменьшение hА/hР, менее выраженное hМ/hР и неизмененное значение hР/hРn).
Рис. 2. Двояковогнутая деформация LIV.
3. Задняя клиновидная деформация — уменьшение преимущественно задних отделов тел (снижение hP/hPn и некоторое увелиычение значений hА/hР и hМ/hР) (Рис. 3).
Рис. 3. Компрессионная деформация LI .
4. Компрессионная деформация — относительно равномерное снижение высоты всего тела.
Остеопороз позвоночника – одна из самых тяжелых форм этого заболевания. При ней разрушаются позвонки (происходят компрессионные переломы). В результате появляются боли, меняется походка, утрачивается равновесие. Часто переломы приводят к инвалидности.
Содержание статьи:
- Симптомы остеопороза позвоночника
- Причины развития остеопороза
- Стадии развития остеопороза позвоночника
- Виды остеопороза позвоночника
- Как проводится диагностика остеопороза
- Как лечить остеопороз позвоночника
- Как избавиться от болей при остеопорозе:
- Неотложная помощь при острой боли
- При недавнем переломе
- Хронические боли и долгосрочная перспектива
- Как избежать переломов при остеопорозе
- Медикаментозные методы лечения остеопороза
- Профилактика остеопороза позвоночника
Что такое остеопороз позвоночника: патология, при которой костная ткань становится пористой. В результате повышается хрупкость, а переломы возможны даже при незначительном воздействии.
Симптомы остеопороза позвоночника
Остеопороз может очень долго протекать без каких-либо симптомов. На ранних стадиях определить его можно, измерив свой рост и сравнив его с тем, каким он был в 20-25 лет. Также на остеопороз грудного отдела позвоночника или шейного укажет изменение осанки.
По мере развития остеопороза позвоночника проявляются следующие признаки:
- Боль. Она возникает в основном при компрессионных нагрузках. Это может быть падение, поднятие тяжести. Остеопороз поясничного отдела позвоночника проявляется болью при резких поворотах торса. Болевой синдром может ослабевать через 4-6 недель после проявления. Если позвоночник поражен множественными микропереломами, это приводит к видоизменению позвонков и их постепенному прогибанию. Пациенты в этом случае ощущают периодическую боль, которая обостряется при смехе, чихании, кашле, смене положения тела после долгого сидения.
- Снижение роста. Разница между прежними и нынешними показателями может составлять 10-15 см.
- Остеопороз грудного отдела позвоночника проявляется уменьшением размеров грудной клетки. Из-за этого руки выглядят неестественно длинными.
- Деформация позвоночника. Происходит, когда болезнью поражены более одного позвонка. Обычно такую симптоматику дает остеопороз поясничного отдела позвоночника при поражении 1-2 позвонков. Деформация происходит и при вовлечении в процесс грудного отдела – 10-12 позвонков. Человек в результате становится сутулым, по мере прогрессирования болезни может сформироваться горб или горбы.
- Уменьшение расстояния между тазовыми костями и зоной ребер. При этом человек с остеопорозом позвоночника чувствует боль в боку.
- Болезненность позвонков при пальпации. Этот симптом проявляется при недавнем компрессионном переломе.
- В патологический процесс могут вовлекаться нервные корешки и спинной мозг. При этом возникают самые разные дисфункции: от потери чувствительности на каких-то участках тела до паралича конечностей.
- Остеопороз шейного отдела позвоночника вызывает боль после долгого сидения или стояния, слабость и болезненность в руках, дискомфорт в плечевом поясе, головные боли, скачки АД, онемение, покалывание и судороги в руках.
- Ломкость волос, ухудшение состояния зубов и ногтей.
Причины развития остеопороза
Причин развития данной патологии очень много:
- нарушения в работе эндокринной системы;
- недостаток двигательной активности, сидячая работа;
- дефицит кальция и витамина D в организме;
- хронические заболевания ЖКТ;
- негативная наследственность;
- длительный курс глюкокортикостероидов (более 1 месяца);
- нарушение менструального цикла у женщин, аменорея;
- злоупотребление алкоголем;
- курение;
- употребление более 5-6 чашек кофе в день;
- избыточные физические нагрузки;
- нарушение обменных процессов, при котором кости недополучают необходимые витамины и микроэлементы;
- неправильное питание – остеопороз позвоночника могут вызывать как длительная и неграмотно составленная диета, так и преобладание жирной пищи, которая препятствует всасыванию важных полезных веществ.
Стадии развития остеопороза позвоночника
Внешних проявлений заболевания нет. Обычно оно обнаруживается в рамках профилактической диагностики или даже случайно. Однако можно заметить признаки дефицита кальция – выпадение, ломкость, тусклость волос, сухость кожи, ломкость и расслоение ногтей.
Человек испытывает болезненность между лопатками и/или в пояснице. Она усиливается при нагрузках. Происходят судороги в икрах, наблюдаются сбои в работе сердца. Кости начинают разрушаться из-за снижения плотности, что видно на рентгенограмме.
Деформация позвонков уже становится хорошо заметной. Человек ощущает боль в нескольких отделах позвоночника, которая не проходит самостоятельно. Уменьшается рост, возможно появление горба. На этой стадии уже есть опасность переломов даже при небольшой нагрузке.
Виды остеопороза позвоночника
Остеопороз позвоночника, лечение которого нужно начинать незамедлительно при обнаружении перечисленной симптоматики, классифицируется по нескольким признакам.
По локализации различают следующие виды остеопороза:
- шейного отдела;
- грудного отдела;
- поясничного отдела.
По тяжести последствий заболевание бывает:
- с наличие патологических переломов;
- без патологических переломов.
Основные три типа остеопороза позвоночника:
- Сенильный. Это возрастной тип заболевания, который связан с постепенным нарушением процесса восстановления костной ткани и ее разрушением.
- Постменопаузальный. Данный вид появляется у женщин после наступления последней менструации в первые 5-10 лет менопаузы.
- Комбинированный. Сочетает оба типа, ему подвержены только женщины.
По механизму возникновения остеопороз бывает:
- Первичным. Развивается как самостоятельная патология, носит системный характер. Составляет до 94% от всех видов остеопороза.
- Вторичный. Вызывается различными причинами и факторами, развивается на фоне других заболеваний, после пересадки органов и др.
Первичный остеопороз позвоночника подразделяется по происхождению на:
По распространенности остеопороз делится на:
- локализованный – поражает какой-то один отдел позвоночника;
- диффузный – распространенная патология, поражающая не только весь позвоночник, но и другие кости скелета.
Вторичный остеопороз подразделяется по факторам, которые его вызывали. Это нарушения в работе следующих систем организма:
- пищеварительная;
- эндокринная;
- кроветворительная;
- мочевыводящая (болезни почек);
- коллагеноза.
Как проводится диагностика остеопороза
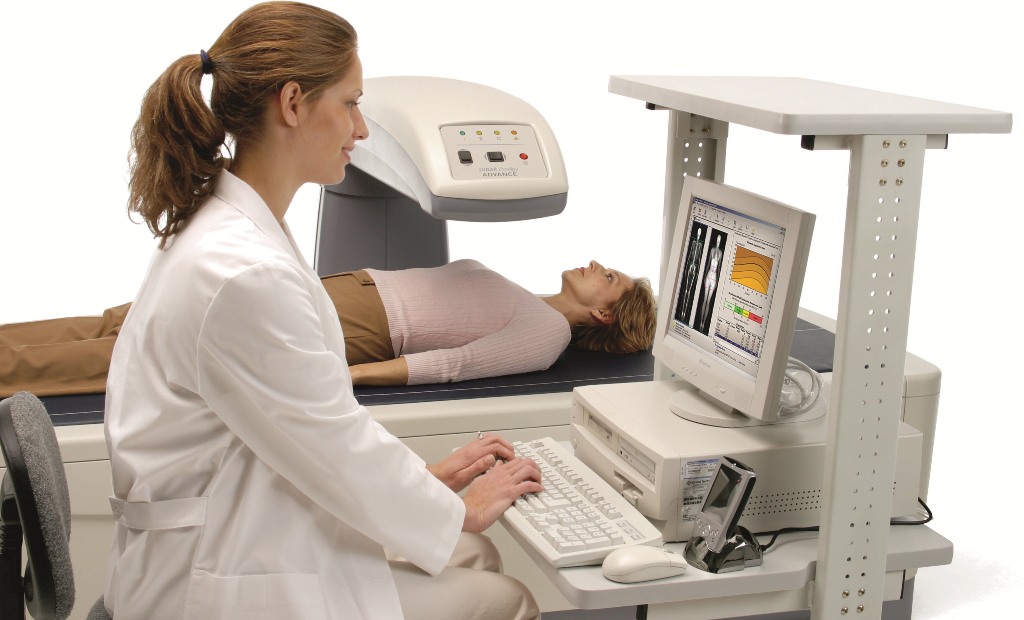
Самый информативный, простой, безболезненный и быстрый способ диагностики – УЗ-денситометрия. Такое исследование позволяет буквально за 5 минут определить плотность костей и уровень риска переломов. Денситометрия способна выявить остеопороз на ранней стадии и даже минимальные потери костной массы. В процессе лечения ее проводят, чтобы определить эффективность терапии и динамику изменения плотности костей.
- определение уровня ТТГ (при остеопорозе он повышен);
- общий анализ крови (снижен уровень гемоглобина);
- исследование крови на уровень кальция (он будет повышен, потому что кальций вымывается из костей с кровью);
- определение щелочной фосфатазы в крови (будет повышена);
- исследование мочи на кальций (любое отклонение может говорить о патологии);
- определение уровня тестостерона у мужчин (при остеопорозе он снижен);
- маркеры разрушения костей – деоксипиридинолин, пиридинолин, С-и N-концевой телопептид, бета-CrossLaps (эти показатели при наличии заболевания будут повышены).
Дополнительные инструментальные и аппаратные исследования:
- рентгенография (выявляет тяжелую стадию остеопороза позвоночника, лечение которого уже будет затруднено);
- остеосцинтиграфия (изотопный метод, позволяющий исключить другие причины болей в области позвоночник и выявляющий недавние переломы);
- биопсия кости (нужна при нетипичных видах остеопороза);
- МРТ (позволяет обнаружить переломы и отечность костного мозга).
Как лечить остеопороз позвоночника
Терапия этого заболевания включает существенную коррекцию диеты, прием специальных препаратов, изменение образа жизни и в некоторых случаях – физиотерапию.
Важно! Если выпить 0,5 л молока, то вы удовлетворите суточную потребность в белке на 20%, в фосфоре – на 10%, в кальции – на 72%, в йоде – на 22%, в различных витаминах – на 30%.
Если человек не переносит лактозу, то нужно употреблять другие продукты, содержащие кальций. Это стакан обогащенного кальцием апельсинного сока в день (500 мг кальция), ¾ стакана зерновых культур (200-250 мг), ½ стакана отваренных соевых бобов (90 мг), 1 апельсин (50 мг), ½ стакана отваренной брокколи (35 мг).
Чтобы кальций лучше усваивался, необходим витамин D. Он синтезируется в организме под влиянием ультрафиолета. Однако в средней полосе люди часто испытывают его дефицит из-за малого количества солнечных дней в году. Поэтому необходимо употреблять больше продуктов, содержащих витамин D: мясо, яйца, сливочное масло. Однако с пищей возможно получать до 100 МЕ в сутки, чего недостаточно, потому что нужно от 600 до 1000 МЕ. Поэтому добавляют витамин D в форме таблеток.
Для хорошего усвоения кальция также необходимы витамин А, фосфор и магний. Последний элемент в большом количестве содержится в гречневой крупе, бананах, овсяных хлопьях, пшене, арахисе, семенах подсолнечника и тыквы, сыре, горохе, фасоли, зеленом перце. Если просто употреблять магний, то 2/3 полученного количества выведется из организма. Повысить усвояемость можно с помощью витамина В6.
Рацион должен содержать достаточно белка – 1 г на каждый кг веса в сутки. Для этого нужно употреблять больше мяса, яичного белка, зеленых овощей. Можно включать в рацион белковые коктейли.
Важен баланс между фосфором и кальцием. Кальция должно быть в два раза больше. Содержание в организме этих веществ нужно регулярно проверять, сдавая кровь по назначению врача. Фосфор в большом количестве содержится в телятине, говядине, пшене, твердом сыре, семенах тыквы, яичном белке, говяжьей и свиной печени, молоке, белой фасоли, орехах, зерновом хлебе, курице, индейке, утке. Также лечащий врач должен объяснить, как поддерживать нужный уровень натрия.
У женщин остеопороз чаще всего формируется, когда нарушается выработка эстрогенов. Чтобы поддержать уровень женских гормонов, нужно употреблять продукты, содержащие фитоэстрогены – все виды зелени, сою, бобовые, сырые орехи.
Как избавиться от болей при остеопорозе
Причины болей при остеопорозе различаются. Они могут быть вызваны переломами, остеоартритом, дегенеративными процессами в межпозвонковых дисках.
Пациенту назначаются анальгетики, обладающие периферическим действием. Они эффективнее, чем анальгетики с центральным действием. Периферические обезболивающие – это парацетамол, аспирин, метамизол. Также хорошо снимают острую боль НПВС (нестероидные противовоспалительные средства), например ибупрофен.
Костные боли хорошо устраняют бисфосфонаты, которые входят в курс лечения.
Когда болевой синдром взят под контроль, все усилия больной должен направлять на укрепление мышечного корсета. Для этого применяется физиотерапия, специальная гимнастика. Программа занятий и физиотерапии разрабатывается индивидуально для каждого пациента. Один из самых лучших методов снятия нагрузки с позвоночника и одновременного укрепления мускулатуры спины – плавание.
Как избежать переломов при остеопорозе
Самое важное – это активный образ жизни и укрепление мышечного корсета. Если возникает дефицит мышечной массы, то человек теряет устойчивость, становится немощным, а это повышает вероятность падений с последующим переломом. Чтобы профилактировать падения, необходимы силовые упражнения для укрепления мускулатуры спины и улучшения координации движений.

Медикаментозные методы лечения остеопороза
Когда диагноз уже подтвержден и плотность костей доказано снижена, врач подбирает специальные препараты:
- добавки кальция, чтобы прекратить процесс потери плотности костей;
- бисфосфонаты, которые предотвращают потерю прочности костной ткани;
- анаболические средства, укрепляющие кости;
- антирезорбтивные препараты, останавливающие деформацию позвоночника;
- добавки, которые содержат витамин D, а также одновременно витамин D и кальций.
Профилактика остеопороза позвоночника
Нужно ли начинать профилактику, можно определить по простой формуле: (вес в кг – возраст в годах):5. Если полученное значение больше 4, то риска остеопороза нет. Если индекс менее 4, то необходимо пройти денситометрию. При значении менее -1 нужно как можно скорее начинать принимать кальций и обратиться к врачу.
Профилактика заключается в укреплении костей. Для этого человек еще с детства должен употреблять больше молочных продуктов, курсами принимать препараты кальция.
Важна умеренная физическая активность. Лучший способ профилактики остеопороза – больше ходить.
После 25-30 лет необходимо крайне ответственно подойти к коррекции образа жизни. Нужно отказаться от чрезмерного употребления спиртного, пить меньше кофе, отказаться от курения. Кости разрушают газированные напитки, поэтому их в рационе вообще не должно быть либо стоит сильно ограничить их употребления.
Нужно вести здоровый образ жизни, заниматься физкультурой, принимать витамин D курсами одновременно с кальцием.

Клиновидные позвонки или полупозвонки представляют собой распространенную аномалию формирования позвонка, характеризующуюся недоразвитием переднего или бокового отдела его тела.
Клиновидные позвонки могут формироваться в разном возрасте, как в период внутириутробного развития, так и у взрослых людей вследствие различных факторов.
Что представляет собой? ↑
В отличие от обычных, клиновидные позвонки состоят из полудуги с отростком и полутела.
Они могут быть:
- одиночными;
- двойными;
- множественными.
Два клиновидных позвонка, расположенных на разной высоте и с противоположных сторон, называют альтернатирующими.

Если неправильно сформировавшихся позвонков три и более — возникает широкое нарушение сегментации.
Тело позвонка может состоять и из двух клиновидных половин, которые сходятся вершинами, в результате чего возникает бабочковидная аномалия развития.
Односторонние двойные и тройные полупозвонки диагностируются достаточно редко, но их практически невозможно выявить при рентгенографии, необходимо достаточно дорогое и сложное изучение макропрепаратов позвоночника.
Кроме того, клиновидная деформация тел позвонков может быть:
- передней;
- задней;
- боковой.
Передняя клиновидная деформация тел позвонков развивается вследствие недоразвития переднего ядра окостенения. Задняя — вследствие недоразвития заднего ядра окостенения.
Именно данный вид деформации часто становится причиной появления горба.

Фото: горб при клиновидной деформации позвонков
Боковой клиновидный позвонок имеет форму клиновидной костной массы, внедрившейся между двумя нормальными позвонками.
Такие позвонки могут быть одинарными и двойными (на разной высоте с двух сторон), чаще всего формируются в верхнем поясничном или нижнем грудном отделах, в шейном встречаются крайне редко.
Причины появления полупозвонков ↑
Количество случаев врожденных патологических изменений в позвоночнике, в том числе появления клиновидных позвонков, увеличивается с каждым годом.
- Генетические факторы (болезнь Шейерман-Мау, которая чаще всего диагностируется у мальчиков в возрасте от 14 до 16 лет и передается по наследству как по женской, так и по мужской линии, через поколение);
- Инфекционные заболевания и заболевания эндокринной системы, гипертоническая болезнь, перенесенные беременной женщиной;
- Стрессы во время беременности;
- Нерациональное питание беременной;
- Проживание в экологически-неблагоприятном регионе;
- Вредные условия труда.
У детей, родившихся здоровыми, клиновидный полупозвонок может сформироваться в младенческом, дошкольном или подростковом возрасте в результате:
- травм спины;
- перенесенных инфекционных, воспалительных и гранулематозных заболеваний.
Фото: деформация грудной клетки, вызванная клиновидными позвонками
Наличие врожденных клиновидных позвонков в грудном отделе – один из основных факторов, способствующих развитию тяжелых форм кифоза, то есть искривления позвоночника, вызывающего горбатость или сутулость.
При отсутствии адекватного лечения в течение 2-3 лет болезнь приводит к стойкой деформации грудного отдела позвоночника, в котором ограничивается подвижность, и уплощению грудной клетки. Помимо болей в спине, ограничения подвижности, со временем данные заболевания вызывают нарушения в работе сердечно-сосудистой системы, уменьшению жизненной емкости легких.
Клиновидная деформация позвонков у взрослых может сформироваться в результате:
- травм;
- дистрофических процессов;
- метастатических поражений.
Симптомы и признаки заболевания ↑
Основными причинами, приводящими пациентов с клиновидной деформацией позвонков в кабинет врача, являются:
- боли в спине различного характера и интенсивности;
- быстро возникающая усталость;
- нарушение осанки — от незначительных до появления горба, затрудняющего движения.
- головные боли (при клиновидной деформации позвонков шейного отдела).

Фото: искривление грудной клетки при клиновидных позвонках
Чем опасна? ↑
Клиновидная деформация тел позвонков – достаточно серьезное заболевание, которое может существенно ухудшить качество жизни.
Оно неизбежно приводит к:
- нарушению осанки, что становится причиной смещения внутренних органов;
- нарушению работы сердечно-сосудистой, пищеварительной, дыхательной систем;
- развитию иных хронических заболеваний;
- постоянным болям.
Методы диагностики ↑
Поскольку для назначения эффективного лечения врачу крайне важно иметь четкое представление о состоянии каждого позвонка и характере имеющихся клиновидных деформаций, для диагностики могут использоваться различные методы.
Они могут иметь различную степень информативности в зависимости от вида клиновидной деформации и места расположения полупозвонка.
Магнитно-резонансная томография
МРТ или магнитно-резонансная томография, по мнению многих специалистов – метод первого выбора при дифференциальной диагностике клиновидной деформации позвонков.
В отличие от других методов лучевой диагностики, МРТ дает более полную картину, позволяя изучить состояние позвонков, спинного мозга, эпидурального пространства, дисков, дурального мешка.
Клиновидная деформация позвонков нередко возникает именно в результате поражения спинного мозга.

Поэтому данный метод исследования и целесообразно применять, обследуя пациентов с симптомами, указывающими на возможность клиновидного смещения позвонков или их деформации.
Радионуклидный метод
Радионуклидный метод, или остеосцинтиграфия, применяется при дифференциальной диагностике клиновидных деформаций позвонков, особенно в тех случаях, когда она вызвана метастатическими поражениями.
Радионуклидный метод используется в сочетании магнитно-резонансной томографией, поскольку она имеет более ограниченные возможности при диагностике локальных поражений позвонков.

Фото: изображение, полученное при остеоцинтиграфии
Рентгеновская компьютерная томография
Рентгеновская компьютерная томография позволяет:
- достаточно объективно оценить состояние пораженного позвонка, паравертебральных мягких тканей, диска;
- точно определить патоморфологический субстрат поражения.
- благодаря контрастному усилению, подтвердить или исключить онкологическую природу патологических процессов.

Фото: клиновидная деформация позвонка
Однако метод имеет ряд существенных недостатков:
- позволяет увидеть степень распространения патологических процессов только на уровне нескольких позвоночных сегментов;
- реконструкция РКТ производится исключительно в аксиальной плоскости, что не всегда дает возможность получить изображение хорошего качества;
- данные о содержимом позвоночного канала также малоинформативны.
Лечение клиновидной деформации позвонков ↑
Не всегда возможно и целесообразно удаление клиновидных полупозвонков.
Одиночные полупозвонки могут лишь незначительно влиять на качество жизни, при этом их месторасположение позволяет врачам давать условно-благоприятный прогноз течения болезни.
В некоторых же случаях, помимо заболевания позвоночника, у пациента имеются и другие серьезные поражения внутренних органов, делающие оперативное вмешательство крайне нежелательным.
При таких заболеваниях, как умеренный сколиоз и болезнь Шейерман-Мау, консервативное лечение достаточно эффективно и прибегать к помощи хирургии нет необходимости.
Основными методами консервативной терапии при клиновидных деформациях позвонков являются:
- массаж и мануальная терапия;
- лечебная физкультура;
- плавание и специальные упражнения в воде;
- ношение ортопедических корсетов;
- физиотерапевтические процедуры,
- санаторно-курортное лечение.

Рис.: ЛФК для разгрузки позвоночника при кифозе
Схема выполнение данных упражнений:
- 1 — глубокое положение спины;
- 2 — полуглубокое положение спины;
- 3 — горизонтальное положение;
- 4 — ползание на четвереньках;
- 5 и 6 — ползание с вытянутыми (5) и с согнутыми руками в перекрестном шаге (6);
- 7 и 8 — ползание с вытянутыми руками (7) и со взмахом рук и вытягиванием ног (8);
- 9 — ползание в горизонтальном направлении;
- 10 — ползание со взмахами рук и вытягиванием ног;
- 11— ходьба со взмахом руки и наклоном тела в сторону;
- 12 — вращение туловища;
- 13 — ползание стоя на коленях без опоры.
Если такая деформация позвонков становится причиной серьезных и неизбежно прогрессирующих нарушений работы опорно-двигательного аппарата, а консервативное лечение неэффективно, улучшить качество жизни пациента и сохранить его здоровье возможно лишь операция.
Поскольку заболевание может быть как врожденным, так и приобретенным в детском или зрелом возрасте, время для проведения хирургического лечения определяется индивидуально в зависимости от особенностей течения заболевания и общего состояния пациента.
Они же определяют и методы оперативного вмешательства, среди которых:
- задний споидилодез без инструментария;
- задний спондилодез с применением инструментария, то есть дополнение металлоимплантантами, позволяющее увеличить стабилизацию позвоночника, уменьшить зависимость от качества внешней иммобилизации и в большей степени корректировать деформацию;
- переднезадний спондилодез
- переднезадний эпифизеоспондилодез, позволяющий остановить рост костной ткани на выпуклой стороне деформации, сохранить его на вогнутой, что особенно важно при хирургическом лечении детей;
- эксцизия полупозвонка.

Современная медицина достаточно успешно может диагностировать и лечить клиновидную деформацию позвонков.
Но наиболее эффективным лечением по-прежнему остается несложная профилактика, начиная с периода внутриутробного развития и заканчивая глубокой старостью.
Правильное питание, умеренные физические нагрузки, контроль осанки у детей, осторожность при поднятии тяжестей и соблюдение простых правил безопасности, позволяющих избегать травм, своевременное лечение воспалительных процессов, помогут во много раз снизить вероятность формирования клиновидных позвонков.
Читайте также:


