Определение остеохондроза по воз это
Содержание
- 1 Этиология, патогенез
- 2 Анатомо-клиническая периодизация
- 3 Диагноз
- 4 Лечение
- 5 Прогноз
Этиология, патогенез
Этиология Остеохондроза недостаточно выяснена. Наибольшее значение придают наследственной предрасположенности, возрастным изменениям в межпозвонковых дисках, их острой или хронической травме, нарушениям сегментарного кровообращения. В патогенезе Остеохондроза важную роль играют изменения пульпозного ядра, в частности его дегидратация. Последняя ведет к потере диском амортизационных функций, изменению условий нагрузки на фиброзное кольцо и к его постепенному разрушению.
Анатомо-клиническая периодизация
В развитии О. различают несколько периодов. Каждый из них характеризуется определенными анатомо-морфол. изменениями в диске, смежных телах позвонков и в межпозвонковых суставах. В первом периоде образуются трещины во внутренних слоях фиброзного кольца и в студенистом ядре. Последнее начинает проникать в эти трещины и раздражать нервные окончания в периферических слоях фиброзного кольца и в сдавленной задней продольной связке. Клинически этот период проявляется болями в пораженном отделе позвоночника, более или менее постоянными (люмбалгия, цервикалгия), либо прострелами — люмбаго (см.). Этому периоду свойствен ряд рефлекторно-болевых синдромов: плечелопаточный болевой синдром (см. Периартрит), синдром передней лестничной мышцы (см. Лестничной мышцы синдром), синдром грушевидной мышцы (см. Пириформис-синдром), синдром судорожного стягивания икроножных мышц — крампи, боли в области сердца и т. д.
Второй период связан с дальнейшим разрушением фиброзного кольца и ухудшением фиксации позвонков между собой. Появляется несвойственная позвоночнику подвижность — псевдоспондилолистез в поясничном отделе, подвывих — в шейном. В целом это состояние характеризуется как нестабильность позвоночника. В клин, картине преобладают боли в том или ином отделе позвоночника, усиливающиеся при неудобных или длительно сохраняемых позах, чаще физических нагрузках, ощущение дискомфорта.
Затем следует период разрыва фиброзного кольца (третий период). Студенистое ядро выдавливается (пролабирует) за пределы фиброзного кольца, и образуется грыжа диска. Пролабирование происходит чаще в сторону позвоночного канала, при этом сдавливаются корешки спинномозговых нервов, сосуды, спинной мозг (см. Дискоз), что раздражающе действует на рецепторы задней продольной связки. Патол, импульсация из данной зоны, как и на других стадиях процесса, приводит к мышечно-тоническим, нервно-сосудистым и дистрофическим рефлекторным проявлениям заболевания. Им способствует и импульсация из соответствующих межпозвонковых суставов, в к-рых развивается дистрофический процесс в условиях сближения смежных позвонков и возникает Спондилоартроз (см.). Клин, синдром в этот период характеризуется то выраженной фиксированной деформацией пораженного отдела в форме кифоза, лордоза или сколиоза, то недостаточной фиксацией что сопровождается более четкими явлениями выпадения со стороны сдавливаемых корешков, сосудов или спинного мозга.
Четвертый (заключительный) период характеризуется распространением дегенеративного процесса на желтые связки, межостистые связки и другие образования позвоночника. Продолжается процесс уплощения межпозвонкового диска, в нем начинается рубцевание и в конечном счете может наступить его фиброз. Продолжается развитие деформирующего артроза в межпозвонковых и унковертебральных (полулунных) суставах. Эпидуральная жировая ткань превращается в жировую клетчатку, аналогичную подкожной жировой клетчатке, между желтыми связками и твердой оболочкой спинного мозга развиваются рубцы. Клин, картина в этот период может быть достаточно пестрой, поскольку отдельные диски поражены в разной степени. При неосложненном течении О. фиброз диска может означать достаточно стойкую ремиссию в течении заболевания. О. на разных стадиях может сочетаться с проявлениями деформирующего спондилеза (см.).
Неврологические проявления в какой-то степени зависят от периода О., а также развиваются в связи с рядом иных вертебральных и особенно экстравертебральных факторов. В течении заболевания различают стадии обострения и ремиссии. Стадия обострения, в свою очередь, делится на фазу прогрессирования, стационарную фазу и фазу регрессирования. В острой стадии возникают острые боли с последующей иррадиацией в руку, поясницу или ногу. Компрессионные синдромы, формирующиеся на поясничном уровне чаще за счет разрыва диска, обусловлены сдавлением корешков (см. Радикулит), дополнительных радикуломедуллярных артерий (см. Спинной мозг). Синдромы сдавления на шейном уровне чаще формируются за счет задних и заднебоковых унковертебральных разрастаний и обусловлены сдавлением корешков спинномозговых нервов и позвоночной артерии с ее симпатическим позвоночным сплетением (см. Барре — Льеу синдром).
Для шейного О. характерны боли сдавливающего, рвущего, иногда жгучего характера, локализующиеся в шее, затылке, в области плеча и лопаток. Наряду с этим могут наблюдаться нарушения чувствительности и двигательные расстройства в зоне иннервации соответствующих шейных корешков. Шейная миелопатия (см.), возникающая при нарушении кровообращения в спинном мозге, чаще всего проявляется синдромами амиотрофического бокового склероза (см.) или спинального глиоза.
При грудном О. вертеброгенные, в частности дискогенные корешковые и спинальные, синдромы наблюдаются редко. Межреберные невралгии чаще возникают в результате других патол, процессов (опоясывающего лишая, опухоли позвоночника и др.). При грудной, так же как и при нижней шейной локализации О. могут быть псевдоангинозные боли в области сердца за грудиной с типичной иррадиацией.
При поясничном О. наиболее частыми неврол, проявлениями являются боли (люмбалгии), люмбаго (прострел), корешковые боли и расстройства чувствительности в ногах, часто снижение сухожильных рефлексов и вегетативно-трофические расстройства. В нек-рых случаях возможны синдромы поражения эпиконуса, конуса, конского хвоста.
Рефлекторные проявления О. формируются во всех периодах О. и наиболее часто выражаются следующими синдромами. 1. Вертебральные синдромы — острые шейные или поясничные боли (прострелы), подострые или хрон, боли (цервикалгия и люмбалгия) с нередкой контрактурой паравертебральных мышц и изменением физиол, изгибов. К ним относится и пояснично-тазобедренная разгибательная ригидность (фиксированный лордоз и ограничение сгибания в тазобедренных суставах), а на шейном уровне — вынужденное положение головы за счет асимметричной контрактуры позвоночных мышц, как нижнешейных, так и верхнешейных, особенно нижней косой мышцы головы. Болезненны капсулы межпозвонковых суставов, а на шейном уровне — и места прикрепления лестничных мышц к поперечным отросткам позвонков (надэрбовские точки). 2. Синдромы контрактуры мышц, начинающихся на позвоночнике и прикрепляющихся к другим костям, напр, скаленус-синдром или пириформис-синдром. 3. Синдромы контрактуры мышц плечевого пояса, таза или конечностей — мышечно-тонические, цервико- и пельвиомембральные; напр., синдром плечелопаточного периар-троза (с конт.рактурой мышц, приводящих плечо, — грудных и большой круглой). 4. Рефлекторные нейроваскулярные синдромы, чаще с вазоспазмом и реже с вазодилатации. Проявляются чувством зябкости и парестезиями в конечности, изменением ее окраски, отечностью. Сюда следует включить и подгрушевидный синдром перемежающейся хромоты: боли в ноге, усиливающиеся при ходьбе (за счет вазоспастической ишемии ноги при воздействии напряженной грушевидной мышцы на симпатические волокна нижней ягодичной артерии и седалищного нерва). К данной группе относится и упомянутый выше синдром позвоночной артерии. На грудном уровне дискогенные компрессионные синдромы редки, а вертеброгенные боли в грудной клетке (синдром передней грудной стенки, лопаточно-реберный и другие болевые синдромы) обусловлены чаще раздражением капсул позвоночно-реберных и поперечно-реберных суставов.
Диагноз
Диагностика О. и его синдромов в типичных случаях не представляет особых трудностей, но требует полного неврологического, ортопедического и рентгенологического обследования. При обследовании больного выявляют особенности позы, в частности наличие анталгических наклонов туловища, напряжение мышц спины, болезненные точки при пальпации, ограничение движений. Для диагностики грыжи диска показана спинномозговая пункция (см.), при синдроме позвоночной артерии и миелопатии производят вертебральную ангиографию (см.) и венографию позвоночного сплетения (см. Флебография) .
До 76% людей в год испытывают боль в спине [1] . Эта статистика затрагивает людей всех возрастов и профессий. Причины боли могут быть различными, одна из них — остеохондроз позвоночника. Из-за малоподвижного образа жизни остеохондроз позвоночника встречается все чаще, и не всегда удается победить его самостоятельно. Поговорим о том, почему он возникает и как с ним бороться.





Что такое остеохондроз позвоночника
Остеохондроз может развиваться в любых отделах позвоночника.
В связи с большой нагрузкой чаще всего встречается остеохондроз поясничного отдела позвоночника. Симптомами являются:
- боль в пояснице, которая может быть резкой или тупой, постоянной, может усиливаться при движении;
- болевые ощущения могут отдавать в ноги, органы таза, в область крестца;
- в тяжелых случаях может встречаться нарушение чувствительности или подвижности, атрофия мышц нижних конечностей.
Второй по встречаемости — остеохондроз шейного отдела, который чаще связан с длительным неудобным положением головы, например, при работе за компьютером или с документами. Остеохондроз шейного отдела позвоночника проявляется следующими симптомами:
Реже всего остеохондроз поражает грудной отдел позвоночника, так как позвонки малоподвижно соединены друг с другом. Поражение в этой зоне может маскироваться под болезни сердца или легких. Симптомы грудного остеохондроза позвоночника:
- боль в спине на уровне лопаток, в грудной клетке, которая может усиливаться при наклонах, поворотах, во время вдоха или выдоха;
- нарушения кожной чувствительности.
Независимо от уровня поражения, боли при остеохондрозе позвоночника могут усиливаться при надавливании на те позвонки, которые участвуют в процессе.
При поражении нескольких отделов сразу можно говорить о распространенном остеохондрозе позвоночника.
Позвоночник обладает высокой прочностью и для развития заболевания нужно действие сразу нескольких провоцирующих факторов. Важно понимать, что на большинство, если не на все такие факторы пациент может повлиять и таким образом уменьшить вероятность развития болезни.
- отсутствие движения — при этом ухудшается кровоснабжение, а значит, и питание всех элементов позвоночника;
- чрезмерные физические нагрузки также вредны и могут привести к повреждению межпозвонковых дисков;
- длительное нахождение в неправильном, не физиологическом положении — неподходящая высота рабочего стола или стула приводит к тому, что человек вынужден постоянно наклонять голову, горбиться;
- стресс — чрезмерное напряжение в мышцах может привести к сдавлению сосудов, питающих позвоночник;
- избыточный вес;
- курение ухудшает микроциркуляцию во всех тканях организма;
- недостаточное употребление воды и белка сказывается в том числе и на состоянии межпозвонковых дисков.
Непосредственные причины остеохондроза позвоночника не всегда очевидны, но можно выделить следующие варианты:
- наследственная предрасположенность — генетически запрограммированные особенности хрящевой и костной ткани, при которых процесс изнашивания идет быстрее;
- травмы позвоночника — в месте повреждения могут развиваться разнообразные осложнения, в том числе и остеохондроз;
- профессиональные вредности, например вибрация;
- воздействие инфекций или химических веществ;
- естественное старение организма.
В зоне риска по развитию остеохондроза позвоночника находятся люди самых различных профессий. Это строители и спортсмены, хирурги и офисные работники.
Описание четырех стадий остеохондроза позвоночника предложил Осна в 1971 году. Они не используются для формулировки диагноза, но позволяют понять, как протекает заболевание.
- Межпозвонковые диски становятся менее упругими. Диск может незначительно деформироваться, происходит сдвиг внутреннего пульпозного ядра в пределах диска. Данный этап или никак себя не проявляет, или возникают незначительные боли.
- На втором этапе в диске могут появляться трещины, происходит ослабление окружающих связок. Соединение позвонков становится нестабильным. Возникают приступы острой боли с нарушением трудоспособности.
- Третий этап характеризуется полным повреждением межпозвонкового диска. При выходе пульпозного ядра за пределы диска возникает грыжа межпозвонкового диска. Может произойти деформация позвоночника или ущемление нервных корешков.
- На четвертой стадии затронуты окружающие ткани — позвонки, связки, спинномозговые оболочки. В итоге позвоночный сегмент может полностью потерять подвижность.
В результате остеохондроза позвоночника в ряде случаев возникают различные осложнения. Проблемы со стороны межпозвонковых дисков, грыжи и протрузии могут привести к сужению позвоночного канала, сдавлению спинного мозга и инвалидности.
В зависимости от уровня поражения, возможны различные проблемы с вовлечением нервных корешков. Это межреберная невралгия, нарушения чувствительности и двигательной функции верхних и нижних конечностей, нарушения в работе внутренних органов. Воспаление седалищного нерва, или ишиас, не только вызывает сильную боль, но и может приводить к заболеваниям тазовых органов и бесплодию.
Кроме нервных корешков при остеохондрозе могут сдавливаться позвоночные сосуды. При нарушении кровотока в позвоночных артериях, которые проходят в шейном отделе и питают головной мозг, могут развиваться мозговые нарушения, проблемы со зрением или слухом, дыханием или сердечной деятельностью.
В рамках официальной медицины диагностика остеохондроза включает в себя осмотр невролога для определения степени поражения нервных корешков, проверку рефлексов и чувствительности.
Из инструментальных методов могут применяться следующие:
- УЗИ сосудов позволяет выявить степень нарушения кровообращения, например, в позвоночных артериях;
- рентгенография позвоночника;
- КТ также использует рентгенологические методы, но позволяет построить трехмерное изображение изучаемой области, выявить даже небольшие смещения позвонков;
- МРТ специализируется на изучении мягких тканей, позволяет оценить состояние спинного мозга, визуализировать внутреннюю структуру межпозвонкового диска.
Для дифференциальной диагностики используются лабораторные исследования, общий анализ крови и мочи, показатели обмена кальция.
Терапия остеохондроза носит комплексный характер.
- Первым и очень важным средством в лечении остеохондроза является образ жизни. Нормализация условий труда, умеренные и регулярные физические упражнения, а также здоровый сон значительно улучшают состояние пациентов.
- Для медикаментозного лечения остеохондроза позвоночника невролог или врач общей практики может назначить лекарственные препараты. Чаще всего назначаются нестероидные противовоспалительные средства — это стандарт лечения остеохондроза позвоночника. Они уменьшают болевой синдром и снижают воспаление. Миорелаксанты способствуют уменьшению мышечного спазма. Витамины и антиоксиданты назначаются для защиты нервной ткани от повреждения. Однако любые лекарственные средства обладают побочными эффектами, например, НПВС могут негативно влиять на желудок.
- Кроме лекарственных средств используются средства физиотерапии, например массаж при остеохондрозе позвоночника, а также мануальная терапия. При тяжелых осложнениях остеохондроза может потребоваться хирургическая операция, однако ее назначают только при отсутствии эффекта от длительного консервативного лечения.
Лечение остеохондроза в классической медицине в большинстве случаев является длительным процессом и может оказывать на здоровье человека негативные эффекты. Так, ряд лекарств, в частности анальгетики и миорелаксанты (особенно с седативным эффектом), могут вызывать привыкание, а некоторые средства негативно влияют на работу желудочно-кишечного тракта. В качестве альтернативы можно рассмотреть методы, которые используются, например, в традиционной китайской медицине.
Традиционная медицина Китая очень популярна во всем мире, во многих странах существуют специальные центры и обучающие курсы. Подходы и методы терапии в Поднебесной отличаются от привычного, европейского взгляда на диагностику и лечение болезней. Все заболевания рассматриваются как нарушение баланса и движения энергии Ци в организме, а лечебные мероприятия направлены на восстановление этого равновесия. В Китае используются различные лечебные травы, животные компоненты, минералы, а также различные методы внешнего воздействия, такие как акупунктура и акупрессура. Эти методики имеют широкий спектр показаний и минимальное количество побочных эффектов.
Акупунктура
Синонимичные названия этого метода — иглоукалывание, рефлексотерапия. Принцип лечения посредством акупунктуры заключается в постановке игл на биоактивные точки. Каждая точка связана с органом, на который проводится воздействие. Рефлексотерапия позволяет снимать напряжение и мышечные спазмы, обладает анестезирующим действием, способствует уменьшению болевого синдрома. Метод безопасен, так как большинство врачей используют одноразовые стерильные иглы. А в случае использования игл с покрытием из золота или серебра их в обязательном порядке стерилизуют. Ощущения во время процедуры зависят от индивидуальной восприимчивости, пациент может испытывать покалывание или онемение. Важно, чтобы процедуру проводил высококвалифицированный специалист с большим опытом работы. Неправильная установка игл будет бесполезна или даже вредна. В некоторых случаях иглоукалывание сочетают с воздействием слабых доз электрического тока.
Моксотерапия
Это специфический способ воздействия на активные точки с помощью специальных полынных сигар. Принцип действия похож на акупунктуру и часто используется в комбинации. Тлеющая сигара устанавливается на теле в специальном деревянном домике, при этом происходит прогревание активных точек. Полынь обладает дезинфицирующим, успокаивающим и расслабляющим действием.
Этот метод безопасен, так как тлеющий участок сигары не соприкасается с кожей, хотя в некоторых районах Китая применяются и прямые методы, действующие на кожу.
Массаж
Лечебный массаж в Китае практикуют несколько различных школ. Они используют приемы вращения, нажатия одним пальцем, методы мануальной терапии. Приемы традиционного массажа позволяют прорабатывать мышцы и суставы, а также опосредованно действуют на другие органы и ткани, способствуют повышению защитных сил организма.
Цигун
Традиционная китайская гимнастика так же, как и массаж, имеет несколько школ. Движения цигун, плавные, растягивающие и скручивающие, прекрасно подходят как упражнения для позвоночника при остеохондрозе. Приемы цигун не требуют наличия специального оборудования и могут выполняться в домашних условиях. Однако перед этим лучше всего подобрать подходящие упражнения вместе с врачом, а также отработать правильную технику выполнения под руководством квалифицированного специалиста.
Уровень науки и медицины в Китае очень высок, сочетание традиций и инноваций дает поразительные результаты. Примером достижения китайской науки могут служить методы ДНК-терапии и ДНК-вакцины — именно эти методики в настоящее время используются для разработки лечения рака и борьбы с ВИЧ.
Независимо от выбранных методов лечения, не меньшую роль играет профилактика остеохондроза. Что можно сделать для здоровья позвоночника:
- употреблять достаточное количество воды;
- контролировать вес, не переедать;
- подобрать правильную обувь, при необходимости — ортопедические стельки;
- выбрать хороший матрас для сна, не очень мягкий и дающий достаточную поддержку позвоночнику;
- употреблять пищу, богатую коллагеном (рыба, индейка, холодец, различные желе);
- выполнять регулярные физические упражнения;
- отрегулировать высоту рабочего стола и стула с учетом роста.
Что касается альтернативных методов профилактики, хорошо себя зарекомендовали массаж, цигун и акупунктура — по причинам вполне понятным и описанным выше.
Важно помнить, что с болью в спине можно и нужно бороться. Для того чтобы изменить образ жизни, не обязательно дожидаться первых признаков болезни. Можно уже сейчас встать из-за компьютера, размять шею, включить в свой список дел прогулки или массаж. А если остеохондроз позвоночника превратился в проблему, которая мешает жить спокойно, то совместные усилия науки и традиционной медицины помогут вернуть здоровье и радость движения.
Лечение заболеваний в традиционной китайской медицине направлено на оздоровление всего организма в целом. При остеохондрозе позвоночника может применяться рефлексотерапия в сочетании с множеством достижений традиционной медицины. Однако для успешной практики необходимы глубокие знания.
Лицензия на осуществление медицинской деятельности № ЛО-77-01-000991
от 30 декабря 2008 года выдана Департаментом здравоохранения города Москвы
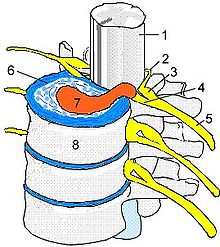

В результате сложных биохимических, сосудистых и других процессов фиброзное кольцo разрыхляется, пульпозное внедряется в него и, в конечном итоге, прорывает фиброзное кольцо. Чаще всего страдает наиболее нагружаемые нижнепоясничный и нижнешейные сегменты. Так образуется т. н. грыжа диска.
Грыжа диска может сдавливать корешки спинного мозга или сам спинной мозг, а также его конечный отдел, именуемый конским хвостом. Чаще всего грыжа диска вызывает боль в спине, а затем уже в ноге. При этом раздражаются нижнепоясничные и крестцовый корешки спинальных нервов, из которых и образуется самый мощный седалищный нерв (лат. ishiadicus ). Отсюда и старое название болезни — ишиас.
Компрессионные синдромы остеохондроза позвоночника составляют только одну треть проявлений остеохондроза позвоночника. Большинство же его проявлений — многочисленные рефлекторные синдромы. Для удобства их разделили на три большие группы: мышечно-тонические, нейро-дистрофические, вегетативно-сосудистые синдромы.
Заболеваемость
По данным Национального центра статистики здоровья населения США en:National Center for Health Statistics, люди в возрасте до 45 лет чаще всего ограничивают свою активность из-за постоянных болей в спине и шее, а распространеность хронической боли в спине составляет 26-32 % взрослого населения.[2] Патология позвоночника занимает 5 место среди причин госпитализации и 3 место среди причин хирургического лечения [5] . В России в структуре заболеваемости с утратой трудоспособности взрослого населения более 50 % составляют заболевания периферической нервной системы, на долю которых в амбулаторно-поликлинической практике приходится 76 % всех случаев и 71,9 % дней нетрудоспособности, а в неврологических стационарах соответственно — 55,5 % и 48,1 % (Гиткина Л. С. и соавт. 1982; Коробов М. В., 2003). Высок также и процесс инвалидизации: среди инвалидов с заболеваниями периферической нервной системы в 80 % случаев наблюдаются вертеброгенные поражения (Макаров А. Ю., 2002). Кроме того, боли в спине и шее ограничивают жизнедеятельность, снижают качество жизни пациентов (Попелянский Я. Ю., 1990), изменяют психику и поведение людей (Подчуфарова Е. В. с соавт., 2003). Более чем у половины пациентов, страдающих остеохондрозом позвоночника, имеются признаки хронического эмоционального напряжения (Григорьева В. Н., 2001, Gatchel R.J. et al., 1999) [6] .
Терминология
Теория остеохондроза позвоночника является наиболее корректной с позиции современного представления о патологии. Нет противоречия в том, что подавляющая доля болей в спине при нагрузках и перегрузках статического и динамического характера возникает как следствие дистрофических изменений позвоночника, из которых наиболее часто встречаются остеохондроз и спондилоартроз. При этом возможен различный характер формирования клинических синдромов: параллельное или многоступенчатое развитие с наложением и переплетением патогенетических и саногенетических реакций организма. Однако до настоящго времени нет полного единства у представителей разных медицинских специальностей и у представителей различных систем здравоохранения. Это связано с исторически сложившейся терминологией для обозначения этого процесса, отличной у невропатологов и ортопедов, у представителей постсоветской и западной медицины.
В англоязычной литературе обычно используют термины:
M50-M54) Other en:dorsopathies — Другие дорсопатии
- (M 50. 50. ) en:Cervical disc disorders
- (M 51. 51. ) Other en:intervertebral disc disorders
- (M 51.0 51.0 ) en:Lumbar and other en:intervertebral disc disorders with en:myelopathy — Поражение межпозвоночного диска шейного отдела с миелопатией
- (M 51.1 51.1 ) en:Lumbar and other en:intervertebral disc disorders with en:radiculopathy — Поражение межпозвоночных дисков поясничного и других отделов с радикулопатией
- (M 51.2 51.2 ) Other specified en:intervertebral disc displacement
- (M 51.3 51.3 ) Other specified en:intervertebral disc degeneration
- (M 51.4 51.4 ) en:Schmorl's nodes
- (M 51.8 51.8 ) Other specified en:intervertebral disc disorders
- (M 51.9 51.9 ) en:Intervertebral disc disorder, unspecified
- (M 53. 53. ) Other en:dorsopathies, not elsewhere classified
- (M 53.0 53.0 ) en:Cervicocranial syndrome
- (M 53.1 53.1 ) en:Cervicobrachial syndrome — Шейно — плечевой синдром
- (M 53.2 53.2 ) en:Spinal instabilities
- (M 53.3 53.3 ) en:Sacrococcygeal disorders, not elsewhere classified
- en:Coccygodynia
- (M 53.8 53.8 ) Other specified en:dorsopathies
- (M 53.9 53.9 ) en:Dorsopathy, unspecified
- (M 54. 54. ) en:Dorsalgia
- (M 54.0 54.0 ) en:Panniculitis affecting regions of en:neck and en:back
- (M 54.1 54.1 ) en:Radiculopathy — Радикулопатия
- (M 54.2 54.2 ) en:Cervicalgia— Цервикалгия
- (M 54.3 54.3 ) en:Sciatica — Ишиас
- (M 54.4 54.4 ) en:Lumbago with en:sciatica — Люмбаго с ишиасом
- (M 54.5 54.5 ) en:Low back pain
- (M 54.6 54.6 ) Pain in en:thoracic spine
- (M 54.8 54.8 ) Other en:dorsalgia
- (M 54.9 54.9 ) en:Dorsalgia, unspecified — Дорсалгия неуточнённая
(M40-M43) Deforming en:dorsopathies — Деформирующие дорсопатии
Остохондроз (osteochondrosis) в англозычной литературе используют для обозначения дегенеративного процесса в одном или более центрах окостенения у детей (Osteochondrosis — A disease of the growth or ossification centers in children, which begins as a degeneration or necrosis, followed by regeneration or recalcification):
- Legg-Calve-Perthes disease — остеохондроз головки бедреной кости,
- en:Kohler disease -//- ладьевидной кости стопы,
- en:Osgood-Schlatter disease -//- бугристости большеберцовой кости,
- en:Scheuermann disease -//- позвоночника,
- en:Kienbock's disease (metatarsal head) -//- запястной кости,
- en:Osteochondritis dissecans — рассекающий остеохондрит …
Клинические проявления и диагностика
Клиничеcкие проявления остеохондроза позвоночника многообразны: от сильнейшей боли в спине при острой грыже дистрофически измененного диска до ощущения дискомфорта в спине. Провоцирующими факторами боли в спине чаще всего являются мышечное перенапряжение, подъем тяжестей и неловкое движение, длительная неудобная поза, переохлаждение, натуживание и др. К факторам риска развития остеохондроза позвоночника относятся постуральный и двигательный дисбаланс (неправильная осанка, снижение растяжимости, силы и выносливости мышц, патологический двигательный стереотип), дисплазии позвоночника, конституциональная гипермобильность, дистрофические изменения опорно-двигательного аппарата. Они создают предпосылки для развития функциональных нарушений в различных звеньях опорно-двигательной системы и срыва компенсации естественных возрастных дистрофических процессов под воздействием провоцирующих факторов. Вторичная профилактика болей в спине основана на компенсации или коррекции отмеченных факторов риска путем формирования оптимального постурального и двигательного стереотипа, увеличения растяжимости, увеличения силы и выносливости мышц, повышения толерантности к физической нагрузке, усиления процессов регенерации и репарации, устранение психоэмоциональных нарушений [14] . Различают вертебральные (связанные непосредственно с нарушением функционирования одного или нескольких позвоночно-двигательных сегментов) и эктравертебральные (связанных с патологической импульсацией из пораженного сегмента позвоночника)проявления (синдромы) [15] .
Формы дегенеративного поражения позвоночника по-разному представлены морфологами, рентгенологами и клиницистами. И. М. Иргер (1971) предложил пользоваться следующей морфологической классификацией остеохондроза позвоночника.
- Межпозвонковый остеохондроз
- внутренние дегенеративно-дистрофического характера изменения межпозвонковых дисков с сохранением или потерей стабильности двигательного позвоночного сегмента
- смещение межпозвонковых дисков с возникновением их протрузии или пролапса в просвет позвоночного канала
- передние и боковые протрузии и пролапсы дисков
- центральные пролапсы дисков (грыжи Шморля)
- рубцовые изменения межпозвонковых дисков и окружающих тканей как заключительная фаза дегенеративно-дистрофических процессов, что в ряде случаев приводит к развитию фиброзного анкилоза двигательного позвоночного сегмента.
- Реактивные изменения позвоночника
- деформирующий спондилез - краевые костные разрастания тел позвонков
- спондилоартроз - изменения в суставах позвоночника, характеризующиеся сужением суставной щели, склерозом субхондральной кости и образованием краевых остеофитов
- дегенеративные изменения желтых и межостистых связок


Все эти формы являются различными видами дегенеративного процесса в межпозвонковых дисках и реакции на него со стороны прилегающих позвонков.
Клинические проявления остеохондроза позвоночника в шейном, грудном и пояснично-крестцовом отделах имеют настолько существенные отличия, что их следует рассматривать отдельно.
Главным признаком вертебрального синдрома является нарушение функции одного или нескольких позвоночно-двигательных сегментов.
Это выражается в изменением конфигурации позвоночника (уплощением или усилением лордоза, кифозом, сколиозом, кифо-или лордосколиозом), а также нарушением подвижности (ограничение подвижности в результате миофиксации или псевдоспондилолистеза).
Вторым признаком является локальная боль и болезненность при активных и пассивных движениях. Эти симптомы обусловлены раздражением рецепторов возвратного (синувертебрального) нерва.
Заметное ограничение движений и вынужденное положение головы, шеи, туловища, асимметрия контуров мышц свидетельствуют о наличии спазма паравертебральных мышц. Пальпаторно определяются напряжение отдельных мышц шеи и спины, их болезненность при пальпации в триггерных точках, а также болезненность остистых отростков, межостистых связок, области дугоотростчатых суставов, крестцово-подвздошных сочленений. Специальные тесты позволяют обнаружить непаретическую дисфункцию различных мышц, функциональные блокады суставов позвоночника и крестцово-подвздошных суставов.
| Возможная локализация грыжи диска | Локализация боли | Снижение чувствительности | Сниженный рефлекс | Парез |
|---|---|---|---|---|
| C4—C5 | Наружная поверхность плеча, медиальная часть лопатки | Верхняя часть наружной поверхности плеча (над дельтовидной мышцей | Рефлекс с двуглавой мышцы | Отведение и наружная ротация плеча, частично — сгибание предплечья |
| C5—C6 | Боковая поверхность предплечья и кисти, I—II пальцы | Боковая поверхность предплечья и кисти, I—II пальцы | Рефлекс с двуглавой мышцы | Сгибание и внутренняя ротация предплечья, частично — разгибание кисти |
| C6—C7 | Задняя поверхность плеча и предплечья до II—III пальцев | II—III пальцы, задняя поверхность кисти и предплечья | Рефлекс с трехглавой мышцы | Разгибание плеча, разгибание кисти и пальцев, частично — сгибание кисти |
| C7—Th1 | Внутренняя поверхность предплечья, кисти до IV—V пальцев | IV—V пальцы, внутренняя поверхность кисти и предплечья | Нет | Сгибание и разведение пальцев |
| Th1—Th2 | Внутренняя поверхность плеча и подмышечная область | Внутренняя поверхность плеча и верхней части предплечья, подмышечная впадина | Нет | Разведение пальцев |
| L2—L3 | Передняя поверхность бедра и колена | Передняя поверхность нижней части бедра и колена | Нет | Сгибание и приведение бедра, разгибание голени |
| L3—L4 | Внутренняя поверхность колена и верхняя часть голени | Внутренняя поверхность колена и верхняя часть голени | Коленный рефлекс | Разгибание голени и отведение бедра |
| L4—L5 | Наружная поверхность ноги до I пальца | Наружная поверхность голени и внутренняя поверхность стопы | Нет | Тыльное сгибание большого пальца или стопы, внутренняя ротация стопы |
| L5—S1 | Задняя поверхность ноги до V пальца и пятки | Наружная поверхность стопы, подошва | Рефлекс с ахиллова сухожилия | Подошвенное сгибание большого пальца и стопы |
Классификация заболеваний периферической нервной системы по И. П. Антонову, 1984, 1985 [16] :
I. Вертеброгенные поражения (имеются ввиду неврологические проявления остеохондроза позвоночника).
- 1. Шейный уровень.
- 1.1. Рефлекторные синдромы
- 1.1.1. Цервикалгия
- 1.1.2. Цервикокраниалгия
- 1.1.3. Цервикобрахиалгия с мышечно-тоническими или вегетативно-сосудистыми, или нейродистрофическими проявлениями.
- 1.2. Корешковые синдромы
- 1.2.1. Дискогенное (вертеброгенное) поражение (радикулит)… корешков (указать, каких именно)
- 1.3. Корешково-сосудистые синдромы
- 1. Шейный уровень.
- 2. Грудной уровень.
- 2.1. Рефлекторные синдромы.
- 2.1.1. Торакалгия с мышечно-тоническими или вегетативно-висцеральными, или нейродистрофическими проявлениями.
- 2.2. Корешковые синдромы.
- 2.2.1. Дискогенное (вертеброгенное) поражение (радикулит)… корешков (указать, каких именно)
- 2.1. Рефлекторные синдромы.
- 3. Пояснично-крестцовый уровень.
- 3.1. Рефлекторные синдромы.
- 3.1.1. Люмбаго (прострел) — допускается использовать как первоначальный диагноз в амбулаторской практике.
- 3.1.2. Люмбагия.
- 3.1.3. Люмбоишиалгия с мышечно-тоническими или вегетативно-сосудистыми, или нейродистрофическими проявлениями.
- 3.2. Корешковые синдромы.
- 3.2.1. Дискогенное (вертеброгенное) поражение (радикулит)… корешков (указать, каких именно, исключая синдром конского хвоста).
- 3.3. Корешково-сосудистые синдромы (радикулоишемия).
- 3.1. Рефлекторные синдромы.
Читайте также:


