Лучшие результаты в лечении позвоночника
Патологическое искривление позвоночника способно кардинально изменить жизнь больного, вплоть до приведения его к инвалидности. Сколиоз необходимо лечить — в этом у медицины сомнений нет. А вот как именно — это уже тема для дискуссии. Рассмотрим варианты, которые предлагает обычная и восточная медицина.




Позвоночник человека имеет 4 физиологических изгиба: крестцовый и грудной отделы изогнуты назад (естественные кифозы), поясничный и шейный — вперед (естественные лордозы). Эволюционно они возникли как приспособительная реакция организма к вертикальному положению, превратив позвоночный столб в мощный амортизатор, способный выдерживать многочисленные статические (в неподвижном состоянии) и динамические (в движении) нагрузки. Физиологическая норма изгибов естественных кифозов и лордозов не превышает 20–40 градусов. Каждый позвонок имеет почти правильную прямоугольную форму и одинаковую высоту, и состоит из тела, на которое приходится основная нагрузка, дужки, образующей позвоночный канал, и отростков (эпифизов и апофизов), соединяющих позвонки в единый столб. Незначительное отклонение от показателей нормы трактуется как функциональное нарушение, значительное отклонение от физиологического положения и/или анатомической формы позвонков — патологической деформацией позвоночного столба, которую называют сколиозом, кифозом, лордозом.
Таким образом, не все отклонения от нормы являются паталогическими — многие состояния позвоночника можно определить как нарушение осанки, что не является заболеванием. Однако подобное нарушение не должно оставаться без внимания и требует своевременной коррекции.
Как правило, сколиоз прогрессирует только в процессе роста позвоночника, то есть до 18-ти лет, намного реже — до 25-ти лет. Но при этом следует понимать, что к прогрессу заболевания подталкивают неправильные условия обучения, работы и быта. В этом контексте прогрессирование сколиотической болезни возможно в любом возрасте.
Особенности лечения сколиоза у детей и взрослых
Сколиоз может быть и врожденным, и приобретенным. В возрасте от 5 до 15 лет организм ребенка пребывает в фазе активного роста. Именно на этот жизненный период выпадает развитие образовательное. Школьник садится за книги и тетради, много часов проводит за компьютером, часто пренебрегая физической активностью. Подросток не замечает, что наклоняется слишком низко, постоянно выставляя одно плечо выше другого. А если и замечает, то не придает этому значения. Между тем неправильная осанка только в отдельных случаях является причиной сколиоза, а в остальных — это его симптом. Искривление позвоночника появляется как следствие многочисленных патологических процессов в организме, когда позвонки не просто сдвигаются, а изменяют структуру. Первая и главная цель лечения сколиоза у подростков и детей — это вернуть позвонки в физиологическое положение. У молодого организма высок шанс самостоятельного восстановления. Когда патологический процесс уже запущен, пациенту назначают специальные ортопедические корректоры, а в особо тяжелых случаях — хирургическую операцию. Позвоночник стабилизируют за счет пластики и металлических конструкций. Важно понимать, что оперативное лечение не убирает сколиоз, а останавливает развитие и снижает пагубное воздействие на другие системы организма.
Отметим, что на доклинической стадии внешние симптомы сколиоза неразличимы не только для больных, но порой и для многих ортопедов. Поэтому в ряде случаев после консультаций со специалистами имеет смысл прибегать к инструментарию, показанному при ранней диагностике.
Ранняя диагностика — на доклиническом, субклиническом и клиническом этапах — включает:
Конечно, ранняя диагностика должна базироваться на знании и понимании этиологии и патогенеза идиопатического сколиоза, а значит — борьба с заболеванием должна вестись на четырех фронтах:
Первая группа лечебных мероприятий направляется на контроль и управление процессом роста, а именно на коррекцию:
- гормонального статуса;
- функций головного и спинного мозга;
- функций вегетативной (автономной) нервной системы;
- зон роста позвонков;
- тонуса мышечного корсета.
Вторая группа терапевтических мероприятий призвана обеспечить благоприятный фон для успеха первой группы. В нее входят:
- лечебная физкультура (ЛФК);
- лечебный массаж (различные его виды);
- плавание;
- ношение корсета.
При прогрессирующем сколиозе процесс преодоления патологических механизмов не может быть быстрым, а иногда он растягивается на 5–6 лет.
Консервативная терапия
Перспектива избавления от сколиоза зависит от глубины проблемы. Искривление на ранней стадии можно исправить сравнительно легко. Лечение сколиоза у взрослых, как правило, — процесс длительный. В таком случае применяются:
Базовые упражнения для лечения сколиоза:
В советское время ортопеды активно советовали тем, кто испытывал проблемы со спиной, спать на полу или на очень жестком матрасе. Современная медицина внесла коррективы в эти рекомендации. Сегодня спать на досках советуют только в подростковом возрасте и в случае, если искривление продолжает нарастать. В остальных случаях разрешен матрас средней жесткости, а после 20-ти лет его нужно заменить на более мягкий.
Это, пожалуй, основные компоненты фоновой и основной терапии в консервативном лечении. Они широко используются на начальных этапах развития болезни.
Оперативное лечение сколиоза
Безусловно, не всем везет с ранней диагностикой, и зачастую с заболеванием приходится бороться на заключительной стадии развития болезни, когда обойтись без хирургического вмешательства бывает невозможно.
Современное поэтапное хирургическое лечение при незавершенном росте позвоночника призвано обеспечить:
- сохранность роста позвоночного столба;
- эпифизеодез (выравнивание, сочленение) позвоночника по выпуклой стороне основной кривизны;
- сохранение и восстановление физиологических изгибов фронтального и сагиттального профилей позвоночника и баланса туловища;
- минимизацию потери операционной коррекции в течение периода роста пациента (предотвращение дальнейшего прогрессирования деформации);
- коррекцию искривления во всех 3-х плоскостях и полисегментарную фиксацию позвоночника с использованием металлоконструкции (специального инструментария).
Показаниями для поэтапной хирургической коррекции считают:
- угол искривления позвоночника свыше 50-ти градусов;
- значительный потенциал роста позвоночника;
- возраст до 12-ти лет;
- отсутствие эффекта от консервативного лечения.
Врачи-ортопеды выделяют 4 стадии развития сколиоза.
- 1-я стадия: угол искривления не превышает 10-ти градусов. Наиболее трудная для диагностики. Пациент не чувствует болей и не обращает внимания на изменения осанки. Обнаружение искривления столь рано можно считать большим везением. Лечение сколиоза 1 степени — это массаж и лечебная физкультура.
- 2-я стадия: угол дуги — от 10 до 25 градусов. Вторая дуга только начинает формироваться, появляется асимметрия лопаток при наклоне. Пациенту назначают массаж, комплекс физических упражнений и несколько часов ношения корсета в день (как правило, по ночам). Болей нет, поэтому лекарства не выписывают.
- 3-я стадия: угол от 25 до 50 градусов. Тяжелая форма. Асимметрию лопаток добавляет реберный горб, который отчетливо видно сбоку. Деформация начинает влиять на работу грудной клетки, органов дыхания, сердечно-сосудистой системы. Пациенту назначают ношение корсета не меньше чем на 16 часов в день. Лечение сколиоза 3-й степени подразумевает комплексную терапию: плавание, ЛФК, мануальные процедуры, массаж. Иногда требуется медикаментозное обезболивание. В тяжелых случаях врач может принять решение об операции.
- 4-я стадия: наиболее тяжелая, угол искривления выше 50-ти градусов. Деформацию тела отчетливо видно, почти всегда это приводит к инвалидности. Единственным способом лечения сколиоза 4-й степени является операция.
Лицензия на оказание медицинских услуг № ЛО-77-01-0069-73 от 07.11.2013 г. выдана Департаментом здравоохранения г. Москвы.

Наш эксперт – врач-невролог, ревматолог, научный сотрудник Лаборатории патофизиологии боли и полиморфизма скелетно-мышечных заболеваний НИИ ревматологии им. Насоновой Екатерина Филатова.
Боль в нижней части спины стоит на первом месте среди причин обращения к врачу. Боли в шее – на четвёртом. Основная причина тех и других – мышечный спазм. Он может возникнуть из-за чрезмерной физической нагрузки, переохлаждения, неудобной позы во время сна или работы, неправильно подобранной обуви. При несвоевременном лечении такая боль может стать хронической. Причём срок промедления совсем невелик – всего 3 месяца. Поэтому торопитесь лечиться правильно!
Пора к врачу?
Едва почувствовав боль в шее, между лопатками или в пояснице, обычно мы стараемся облегчить её с помощью самомассажа, перцовых пластырей, обезболивающих кремов и мазей. Кому-то это действительно помогает, кому-то – нет. Стоит ли в этом случае незамедлительно спешить к врачу?
Да, если острая боль в спине или шее:
- возникла впервые и не стихает после приёма обезболивающих, а лишь усиливается;
- появляется очень часто или беспокоит длительно;
- сопровождается хрустом в суставах позвоночника;
- сочетается с жаром, лихорадкой;
- сопровождается выраженной слабостью в конечности, онемением, а тем более невозможностью поднять руку или ногу.
В первых трёх случаях сначала лучше обратиться к грамотному терапевту. Он установит источник боли и на основании этого и некоторых других признаков направит к нужному специалисту: гастроэнтерологу, неврологу, маммологу или урологу, так как причин болевого синдрома может быть очень много и далеко не всегда они связаны с защемлением нервных окончаний позвоночника. Например, именно длительная боль в спине может быть симптомом болезни Бехтерева, поэтому-то этот диагноз в среднем ставят с опозданием на 7–10 лет.
Но если возникли слабость и онемение конечностей, то тут точно нужно идти к неврологу.

Чем дороже, тем лучше?
До визита к врачу не нужно делать никаких исследований – ни дорогих, ни дешёвых. Потому что только специалист после осмотра может решить, чем вызваны симптомы. А выбор метода исследования определяется тем, что именно врач предполагает обнаружить у пациента.
Когда есть только боль, то это, скорее всего, локально-мышечный спазм и необходимо проверить наличие переломов или смещений позвонков, сколиоза и лордоза. В этом случае более информативен рентген.
Но если болевой синдром сочетается с чувствительными нарушениями или, например, с головной болью или если болит в определённой зоне – может потребоваться проведение МРТ или КТ.
Для исключения или подтверждения межпозвоночной грыжи нужно сделать МРТ.
Сами справимся
Есть два основных направления лечения: медикаментозное и немедикаментозное. Как правило, они применяются комплексно.
Среди лекарств используются:
Обычные анальгетики (например, парацетамол). Но обычно при скелетно-мышечных болях они неэффективны.
Нестероидные противовоспалительные препараты (НПВП). Их надо принять первыми. Но долго и в больших дозах их использовать не стоит – из-за побочных эффектов (на ЖКТ, сердце и сосуды). Тем, у кого есть язва или гипертония, НПВП не назначают либо дают в минимальных дозах и под прикрытием обволакивающих лекарств.
Центральные миорелаксанты. Их надо принять наряду с НПВП. Они снимают мышечный спазм и дополнительно обезболивают. Длительность приёма назначается индивидуально, в среднем курс – 14–20 дней.

Немедикаментозное лечение
Массаж. Даёт хороший эффект, но результат непродолжительный, так как массаж расслабляет мышцы, но не снимает внутреннее воспаление. Перед обращением к массажисту необходимо пройти консультацию у гинеколога/уролога, маммолога и эндокринолога. Если есть узлы в щитовидке, миома матки, образования в молочной железе или онкологическое заболевание в анамнезе, массаж противопоказан.
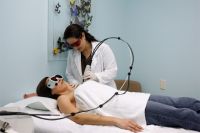
Физиотерапия. Как и массаж, может применяться уже на 3–5‑е сутки с момента начала острой боли, когда болевой синдром не так силён.
Мануальная терапия. Для метода необходимы особые показания, такие как ротация или смещение позвонков. А просто мышечный болевой синдром не является показанием. При наличии межпозвонковой грыжи мануальная терапия может даже навредить. В этом случае лучше предпочесть остеопатию.
Остеопатия – более мягкий и нетравматичный метод лечения болей в шее и спине. Противопоказан при любых острых и инфекционных заболеваниях, системных болезнях крови, тромбозах и опухолях.
Иглорефлексотерапия. Может применяться, когда мануальная терапия и массаж противопоказаны. Хорошо справляется с болью, вызванной мышечным спазмом (особенно в сочетании с приёмом миорелаксантов), но если есть проблемы с самим позвоночником, эффекта не будет.

Важно!
Залог успешного лечения боли в шее и спине – как можно более раннее возвращение в строй. Постельный режим нужен лишь в первые 1–2 дня, а дальше не стоит разлёживаться. Нужно как можно раньше начинать выполнять упражнения. Ведь движения улучшают кровообращение в тканях, что ускоряет восстановление. Конечно, если упражнения усиливают боль, от них лучше отказаться, но если ощущения терпимые, продолжать занятия необходимо.

Упражнение для шеи
Сидя ровно, глядя перед собой, не поворачивая головы, наклонить её вправо, стараясь ухом дотянуться до плеча. Плечи при этом максимально опущены вниз. При необходимости можно положить на голову руку – для утяжеления. Повторить в обе стороны по 3–5 раз. Со временем количество подходов можно увеличить.
Также для растяжения боковых мышц шеи будут полезны повороты головы влево и вправо. При выполнении упражнения важно, чтобы спина оставалась ровной. При этом нужно стараться заглянуть как можно дальше за спину через левое, а затем через правое плечо.
Для спины
Самое простое и эффективное упражнение для растяжения позвоночника и продольных мышц спины – это присесть на корточки. При этом спина должна быть округлой, согнутой. В таком положении нужно постараться поставить пятки на пол. Следующим, более сложным шагом будет сведение коленей максимально близко друг к другу. Наиболее продвинутый вариант упражнения: при сведённых коленях и поставленных на пол пятках свести руки за спиной.
медицинские науки
- Пермяков Олег Михайлович , старший преподаватель
- Галиева Яна Мануковна , старший преподаватель
- Российский государственный профессионально-педагогический университет
- ЗАБОЛЕВАНИЯ
- МЕТОД
- ПОЗВОНОЧНИК
- МАССАЖ
Похожие материалы
- Бронхиальная астма: эпидемиология, этиология и факторы риска
- Язва желудка: причины, диагностика, лечение
- Полифазный сон: методы и актуальность
- Спорт — как способ продления жизни
- Основные критерии качества и доступности медицинских услуг населению в РФ
За последние 3 года процент людей со всевозможными заболеваниями позвоночника в России увеличился. В основном это такие заболевания как: остеохондроза шейного и поясничного отделов позвоночника, протрузия и грыжи дисков, спондилоартроз, остеопороз, гемангиома позвоночника. Особенно эта тенденция касается жителей крупных город, чей образ жизни в основном сидячий и малоподвижный. К этим факторам прибавляется также и психоэмоциональная нагрузка, что сказывается на здоровье крайне отрицательно [3].
На данный момент в России существует ряд методик для лечения различных заболеваний, связанных с позвоночником, которые включают в себя:
– Пункционное (без разрезов) лечение протрузии и грыж дисков лазером. Лазерное излучение проводится к месту воздействия через специальную иглу, это делает манипуляцию малотравматичной. Иглу вводят в диск под местным обезболиванием в точке, где отсутствуют нервные окончания. Через иглу к месту воздействия проводят лазерный кабель и камеру микрохирургического эндоскопа. В процессе облучения межпозвоночный диск нагревается в разных точках до 70 градусов Цельсия, но при этом не разрушается. Происходит испарение поврежденных структур пульпозного ядра, в результате чего оно сжимается, а давление, оказываемое им на нервные корешки, значительно уменьшается. Это способствует частичному или полному устранению негативных последствий грыжи, а также уменьшить ее размеры [1].
– Вертебропластика. Пункционная, малоинвазивная (щадящая) процедура, обеспечивающая быстрое уменьшение болевого синдрома и механическое укрепление тела позвонка. Применяется в лечении болевого синдрома у пациентов с вертебральныма гемангиомами, компрессионными переломами тел позвонков на фоне остеопороза или метастатического поражения позвоночника. Операция проводится под местной анестезией. Короткий восстановительный период после операции [2].
– Массаж. Массаж, применяемый в сочетании с другими лечебными методиками, улучшает питание межпозвоночных дисков и трофику окружающих позвоночник мягких тканей, активизирует кровообращение, уменьшает и постепенно ликвидирует дистрофические явления в позвоночных артериях, препятствует атрофии мышц, способствует укреплению мышечного корсета. Кроме этого, благодаря массажным процедурам значительно уменьшаются боли, возникшие вследствие раздражения проводящих нервов, улучшается эмоциональное и общее физическое состояние больного. Однако для достижения желаемого результата курсы массажа необходимо проводить регулярно. Выбор метода и вида проведения сеансов массажа зависит не только от конкретной болезни, но и от характера ее течения, стадии развития и специфики действия применяемых приемов на организм. Также нельзя забывать, что одна и та же болезнь у разных пациентов протекает неодинаково, поэтому нужно учитывать индивидуальные особенности каждого больного (пол, возраст, сопутствующие заболевания и т.д.).
– Иглорефлексотерапия. Стимулирование биологически активных точек организма с помощью длинных или коротких игл, которые устанавливают на глубину 3–15 мм и оставляют на 20–30 минут.
– Вытяжение. Растягивание позвоночника под собственным весом пациента, дополнительными грузами или при помощи мануального воздействия.
Так, например, многие едут в Израиль. По статистике, 88 % пациентов возвращаются после лечения к привычному образу жизни. Отличительная черта израильской медицины — быстрая диагностика и эффективное лечение, в 80 % случаев позволяющее обойтись без операции [4].
Наиболее востребованными методиками лечения заболеваний позвоночника в Израиле выделяются:
– Лечение многофункциональными электродами (PASHA). Суть процедуры — в блокировании спинальных нервных окончаний при помощи электрического тока с целью препятствовать проводимости импульсов боли. Игла, введенная в позвонок, нагревается, прижигая нервное окончание и делая его неспособным проводить боль. Улучшение наступает практически на следующий день после процедуры. Эндоскопическая коррекция позвоночника. При таком вмешательстве через небольшой разрез хирург вводит зонд эндоскопа в естественные отверстия позвоночника, удаляя грыжу. Вся процедура продолжается около полутора часов, а эффект от нее длится до 20 лет.
– Лечение грыжи позвоночника Disc-FX. В ходе этой процедуры с помощью специальных инструментов проводится удаление пульпозной ткани, чистка межпозвонкового диска и ликвидация разрывов пульпарного кольца с помощью радиоволн. Через 1–2 часа после процедуры пациент может возвращаться домой. Госпитализация не требуется.
– Перкутанная нуклеопластика. Введение в диск холодной плазмы, посредством чрескожного введения пункционной иглы. Содержимое диска испаряется, он перестает давить на нервные окончания и боль уходит. Успешность операции составляет 85%.
– Малоинвазивные вмешательства с помощью роботизированных комплексов. Роботизированная система Renaissanse позволяет выполнять на позвоночнике операции любой степени сложности. Само хирургическое вмешательство проводится через небольшие разрезы, контроль осуществляется с помощью трехмерного моделирования и особой навигационной платформы, с помощью которой возможно с идеальной точностью выполнить все манипуляции.
Также хотелось бы отметить одну из самых малораспространенных, но при это не менее действенную методику, которая на данный момент существует в Болгарии и помогает решить сразу ряд проблем:
– Подводное вытяжение позвоночника. На пациента надевается фиксирующий корсет. При полном погружении в воду, позвоночник вытягивают. Процедура выполняется 3 раза в день на протяжении месяца (иногда дольше, в зависимости от проблемы). На протяжении всего лечения пациенту запрещается вставать и ходить самостоятельно, поэтому передвижение осуществляется на инвалидном кресле.
Таким образом, подробно изучив зарубежные методики лечения заболеваний позвоночника, можно сказать, что их количество и качество значительно превышает уже существующие российские. Эффективное лечение заболеваний позвоночника, начинается с высокоточной диагностики, после которой следует взвешенный выбор и применение передовых методов малоинвазивного вмешательства. Все это требует не только самого современного оборудования, но и высокого профессионализма специалистов, обладающих огромным опытом результативного лечения заболеваний позвоночника.
Список литературы
Электронное периодическое издание зарегистрировано в Федеральной службе по надзору в сфере связи, информационных технологий и массовых коммуникаций (Роскомнадзор), свидетельство о регистрации СМИ — ЭЛ № ФС77-41429 от 23.07.2010 г.
Соучредители СМИ: Долганов А.А., Майоров Е.В.
| Место | Наименование | Характеристика в рейтинге |
| Топ-10 лучших клиник по лечению позвоночника в Москве |
| 1 | Аксис | Лучшее оборудование, квалифицированные врачи |
| 2 | Свободное движение | Лучшие реабилитационные условия, восточные способы восстановления |
| 3 | Клиника Бобыря | Узкоспециализированные специалисты, комплексное лечение |
| 4 | Клиника Григоренко | Европейские способы обследования |
| 5 | Центр хирургии Петровского | Самое крупное учреждение страны, отличная репутация |
| 6 | Кунцевский | Индивидуальный подход, большой список услуг |
| 7 | Цeнтp В. И Дикyля | Лучший подход к проблемам, современные методы лечения |
| 8 | Здравствуй! | Врачи высшей категории, сотрудничество с РУДН |
| 9 | Медицинский центр Гриценко | Совмещение авторских методик и стандартных процедур |
| 10 | Парамита | Лечение позвоночника восточными методами |
Столичные клиники имеют современное оборудование, применяя инновационные способы диагностики и лечения проблем с позвоночником. Будь то большой центр или узкоспециализированное учреждение, здесь созданы лучшие условия для пациентов. Мы решили разобраться, что именно предлагают заведения Москвы, и собрали топ самых достойных.
В рейтинг вошли клиники с положительными отзывами, не замешанные в громких разбирательствах и скандалах. Мы проверили аппаратуру, квалификацию врачей и стоимость. Учли скидки, возможность размещения в стационаре и доброжелательность администрации. В конце обратили внимание на слабые стороны каждой клиники.
Полезные продукты
Лечение поясницы в домашних условиях предполагает использование некоторых продуктов. Давно известен своими полезными свойствами корень имбиря. Для борьбы с болями в пояснице необходимо постоянно добавлять этот продукт в чай. Также полезно хотя бы раз в сутки делать кашицу из имбиря и наносить ее на больное место. Для этого необходимо очистить корень имбиря от кожицы и натереть на мелкой терке. Затем добавить несколько капель эвкалиптового масла и все тщательно перемешать. Нанести кашицу на кожу, стараясь немного втереть ее. Потом накрыть марлей и обвязать спину теплым шерстяным платком. Держать состав нужно около 2 часов.
Отлично помогает устранить воспаление в пояснице чеснок. Если боли не очень сильные, то рекомендуется каждое утро съедать натощак 2-3 зубчика чеснока. При сильных болях в спине нужен комплексный подход. Хорошо, если получится приготовить чесночное масло.
Для этого необходимо на слабом огне в эмалированной небольшой емкости подогреть горчичное или кунжутное масло. Затем добавить в него 8-9 зубчиков чеснока средних размеров. Необходимо обжаривать чеснок в масле, постоянно его перемешивая. Лучше всего перед этим каждый зубчик разрезать на 2-3 части. Когда чеснок станет коричневым, необходимо вытащить зубчики. Сок из него к этому времени должен будет уже перемешаться с маслом.
Полученный состав необходимо немного остудить, а потом использовать для массирования больных участков поясницы. Лучше всего перед каждым сеансом массажа слегка подогревать масло, так как в этом случае можно будет усилить лечебный эффект.
Еще полезно на ночь выпивать стакан теплого молока. В нем содержится большое количество кальция, который способствует укреплению хрящей и костей. Пить молоко нужно и в целях профилактики заболеваний поясницы как детям, так и взрослым.
Как появляется грыжа?
В Центре нейрохирургии доктора Бакланова А.Н. успешно лечат все виды межпозвоночной грыжи и протрузии. На все ваши вопросы мы ответим по телефону +7 (499) 746-99-50. Также вы можете задать вопрос, заполнив форму обращений, представленную ниже.
Лечение боли в спине мануальной терапией
По отзывам пациентов с вертеброгенными заболеваниями после профессиональной мануальной терапии боли позвоночника уменьшаются или исчезают через шесть недель. Обученные мануальщики занимаются исправлением неправильного положения позвонков, суставов, мозговых оболочек, внутренних органов.
Первый этап процедуры – это отдельные массажные приемы, помогающие врачу выявить проблемные места, расслабить ткани для дальнейших воздействий. Профессионал не выполняет мануальные действия до проведения первичной диагностики состояния позвоночника. Продолжительность этапа индивидуальна, но в среднем занимает около 1 часа.
Не следует опасаться ударных техник. Профессиональный подход предполагает дозированное распределение нагрузки. Постукивание и дозированный удар не доставляет сильных болевых ощущений.
Висцеральные техники мануальной терапии помогают провести лечение внутренних органов. Врача интересует тонус, расположение органа. Спланхноптоз (опущение) нарушает кровоснабжение, проводит к отекам, лимфатическому застою.
При болях шейного отдела позвоночника, компрессии позвоночной артерии мануальный терапевт – это единственный специалист, способный устранить причину патологии – смещение позвонков. Доктор способен вправить грыжу диска любого отдела позвоночного столба. К воздействию есть противопоказания.
Лекарственные травы
Хорошо помогают укрепить иммунитет и убрать боль обычные листья базилика. Следует взять примерно 1,5-2 столовые ложки сухих или свежих листьев и залить 2-2,5 стаканами воды. Варить все на медленном огне до тех пор, пока вода наполовину не испарится. После этого необходимо процедить отвар и принимать 2 раза в день. Через некоторое время боли должны заметно уменьшиться. Если же радикулит беспокоит сильно, можно принимать такой отвар 4 раза в день.
Отлично помогает расслабить мышцы, снять болезненные ощущения и воспаление в тканях обычный чай из ромашки лекарственной. Для его приготовления следует взять 2 ст. л. сухих цветков ромашки и залить двумя стаканами горячей воды. Нужно дать составу настояться в стеклянной емкости под закрытой крышкой около 10 минут.
Принимать чай следует теплым. Лучше всего не добавлять в него сахар. Но можно вприкуску использовать небольшое количество меда. Лучше всего пить чай утром и перед сном. Тогда уже через 2 дня почувствуется заметное облегчение в области поясницы, намного улучшится общее самочувствие, уйдет усталость и сонливость.
Признаки болезни
- Болевой синдром – основной. Характер и сила зависят от стадии процесса. Первое время боль ощущается лишь при физических нагрузках, но далее становится постоянной и возникает при кашле, чихании или даже в покое.
- Ишемический синдром – сдавление сосудов в нервно-сосудистом пучке сначала периодическое, потом постоянное.
- Позвоночный синдром – смещение позвонков. Таз и позвоночник перекашиваются, мышцы ослабевают, атрофируются вплоть до паралича.
При корешковом синдроме межпозвонковые диски истончаются и позвонки становятся подвижными. Они в любой момент могут сдавить нервные окончания или сосуды. Боль становится острой и сверлящей. Меняется походка, пациент ходит в искривленной позе – в противоположную сторону от пораженного позвонка.
К проявлениям корешково-сосудистого синдрома также относится:
- жар/холод в нижних конечностях;
- легкое покалывание и онемение/нарастающая боль в области ступней;
- отечность (при пережатии вен);
- потеря чувствительности.
Список использованной литературы
Народные средства
Дополнить комплексную терапию можно эффективными народными средствами. Однако шейный, грудной и поясничный остеохондрозы сопровождаются разными симптомами, поэтому для их лечения применяют разные рецепты.
Народные средства для лечения шеи:
- Подержите листья лопуха над паром 5 – 10 минут, приложите их к шее, зафиксируйте бинтом. Также можно смочить марлю в отваре аптечного лопуха и использовать как компресс.
- Сделайте отвар из березовых листьев, приложите компресс на пораженный участок.
- Очистите корень хрена, отожмите сок, смешайте с водкой (1:1), разотрите шею.
- Залейте 250 г хвои 1 л кипятка, оставьте на 30 минут. Пейте дважды за сутки после трапезы.
Также при шейном остеохондрозе можно принимать ванны с хвойным отваром.
При поражении грудного отдела используйте такие рецепты:
- Смешайте корень одуванчика, мяту, березовые почки, кориандр в равных пропорциях. Залейте 100 мл кипятка 3 ст. л. сбора, варите 5 минут на среднем огне. Добавь в теплую смесь по 75 г сливочного и подсолнечного масла, варите еще 20 минут. Теплую мазь втирайте в спину.
- Перетрите черную редьку или хрен, выдавите сок, растирайте пораженный участок.
- Распарьте полынь или льняные семечки, поместите их в мешочек из ткани, прикладывайте к грудному отделу спины.
Дома можно разминать спину ленточным массажером.
При поражении пояснично-крестцового отдела используйте такие средства:
- Пейте отвары из листьев брусники, чабреца, хмелевых шишек, сабельника.
- Прикладывайте компресс из сока хрена или сырого картофеля.
- Растирайте поясницу мазью из 200 г топленого смальца, смешанного с пчельным воском и корнями алтея.
Также при поясничном остеохондрозе можно носить шерстяной пояс, который обладает согревающим эффектом.
Перед применением любых народных средств посоветуйтесь с лечащим врачом.
Хирургическое вмешательство
Операцию назначают при наличии осложнений, которые сопровождаются онемением конечностей, сильными длительными болями, непроизвольным мочеиспусканием или дефекацией. Также хирургическое лечение необходимо при синдроме конского хвоста (компрессия нервных окончаний нижнего отдела спинного мозга).
Оперативные методики помогут устранить причину боли и стабилизировать позвоночник:
- Фасетектомия – удаление фасеточных суставов, которые сжимают нервные пучки.
- Фораминотомия – увеличение просвета корешкового канала за счет удаления остеофита. После процедуры нерв освобождается от ущемления.
- Ламинэктомия – удаление задней части деформированного позвонка, который сжимает спинной мозг.
- Ламинотомия применяется для расширения отверстия, через которое проходят нервные корешки.
- Дискэктомия – удаление пораженного диска или его части при межпозвонковой грыже. Это малоинвазивная эндоскопическая операция, после которой пациент быстрее восстанавливается.
- Корпектомия – удаление всего позвонка и дисков, которые к нему прилегают. Затем свободное пространство заполняется костным трансплантатом.
Чтобы избежать дестабилизации позвоночника, проводится спондилодез (слияние позвонков). Также для фиксации позвонков применяют специальные винты, стержни, пластины.
Внимание. После операции существует риск осложнений: повреждение спинного мозга, нервных пучков, инфицирование участка воздействия, расстройства мочеиспускания и т. д. Поэтому хирургическое вмешательство проводят только в крайних случаях.
Реабилитация после операции может занимать несколько месяцев. В этот период пациент должен отказаться от физических нагрузок, вредных привычек, соблюдать рекомендации медиков.
Почему возникают боли в грудном позвоночнике
Прочная фиксация с ребрами грудных позвонков обеспечивают меньшую частоту грыж, выраженного остеохондроза, нестабильности. Анатомические особенности обуславливают особые факторы, при которых болит грудной отдел позвоночника:
- Травмы с подвывихами, вывихами, смещениями сегментов;
- Кифотическая и сколиотическая деформация оси из-за длительной неправильной осанки у детей;
- Протрузии, грыжевые выпячивания хрящевых дисков;
- Межреберная невралгия,
- Грудной радикулит;
- Плечелопаточный периартрит.
На видео о причинах болей в спине рассказывает заведующий неврологического отделения Московского клинического научного центра.
Воспаление тканей плечевого сустава провоцирует болезненность в верхней части спины (справа или слева) в зависимости от локализации патологии.
Медикаментозные средства
Лечится с помощью медикаментов рекомендуется при обострении остеохондроза. Лекарственные препараты помогут купировать боль, воспаление, улучшить кровоснабжение на пораженном участке, нормализовать двигательную активность.
При остеохондрозе применяются следующие медикаменты:
Как лечить остеохондроз грудного отдела позвоночника
- НПВС избавляют от болевого синдрома, воспаления. Чаще всего используется Диклофенак, Ибупрофен, Ктопрофен, Нимесулид, Мелоксикам.
- Препараты с сосудорасширяющим действием. Из-за напряжения мышц сужаются кровеносные сосуды, чтобы расширить их просвет и улучшить кровообращение, применяют Трентал, Актовегин, Берлитион.
- Миорелаксанты расслабляют спазмированные мышцы, нормализуют кровоток, ослабляют боль, улучшают подвижность, ускоряют восстановление тканей. Для этой цели применяют Сирдалуд, Миокалм, Баклофен.
- Хондропротекторы останавливают разрушение хрящевой прокладки. Для лечения применяются Дона, Хондроксид, Структум, Артра, Терафлекс, Алфлутоп и т. д.
- Психолептики на основе растительных или синтетических компонентов успокаивают или уменьшают эмоциональное напряжение, не вызывая снотворный эффект.
- Препараты на основе витаминов группы В ускоряют восстановление поврежденных нервных волокон. Для этого применяют Мильгамму, Нейромультивит.
Все эти медикаменты помогают бороться с хроническим остеохондрозом, только принимать их можно по медицинским показаниям.
Для купирования сильной боли в острый период болезни применяют опиоидные ненаркотические анальгетики, например, Трамал. Для этой же цели используют глюкокортикоиды (Амбене). Однако эти медикаменты негативно влияют на организм, поэтому принимать их можно в крайнем случае.
Кроме таблеток и уколов при обострении остеохондроза используют кремы и гели с местнораздражающим и разогревающим действием, например, Диклофенак, Индометацин, Финалгон, Никофлекс, Унгапивен.
Альтернативная медицина
В лечении патологий суставов и позвоночного столба эффективно применение таких методов нетрадиционной медицины:
мануальная терапия – ручное жесткое воздействие на проблемные зоны тела пациента, преследующее цель оперативного исправления всех имеющихся патологий;
-
остеопатия – мягкая разновидность мануальной терапии, восстановление оптимального состояния организма при помощи мануального воздействия.
Существует и другой, короткий путь радикального вмешательства – хирургическое лечение.
Лечебная гимнастика
Чтобы избавиться от боли в спине разрешается применение упражнений лечебной гимнастики. Преимущественно специалистом рекомендуются к выполнению специализированные упражнения, помогающие укрепить костно-мышечный аппарат, что, в свою очередь, способствует быстрейшему выздоровлению.
Еще одним упражнением является выгибание спины вверх, а потом прогиб вниз из положения стоя на коленях. Прогибается позвоночник вниз-вверх на максимальную глубину. Возможно выполнение аналогичного упражнения, но при выгибании нижней части туловища в стороны, грудь находиться на какой-нибудь опоре.
Читайте также:


