Лечение радикулита по дикулю

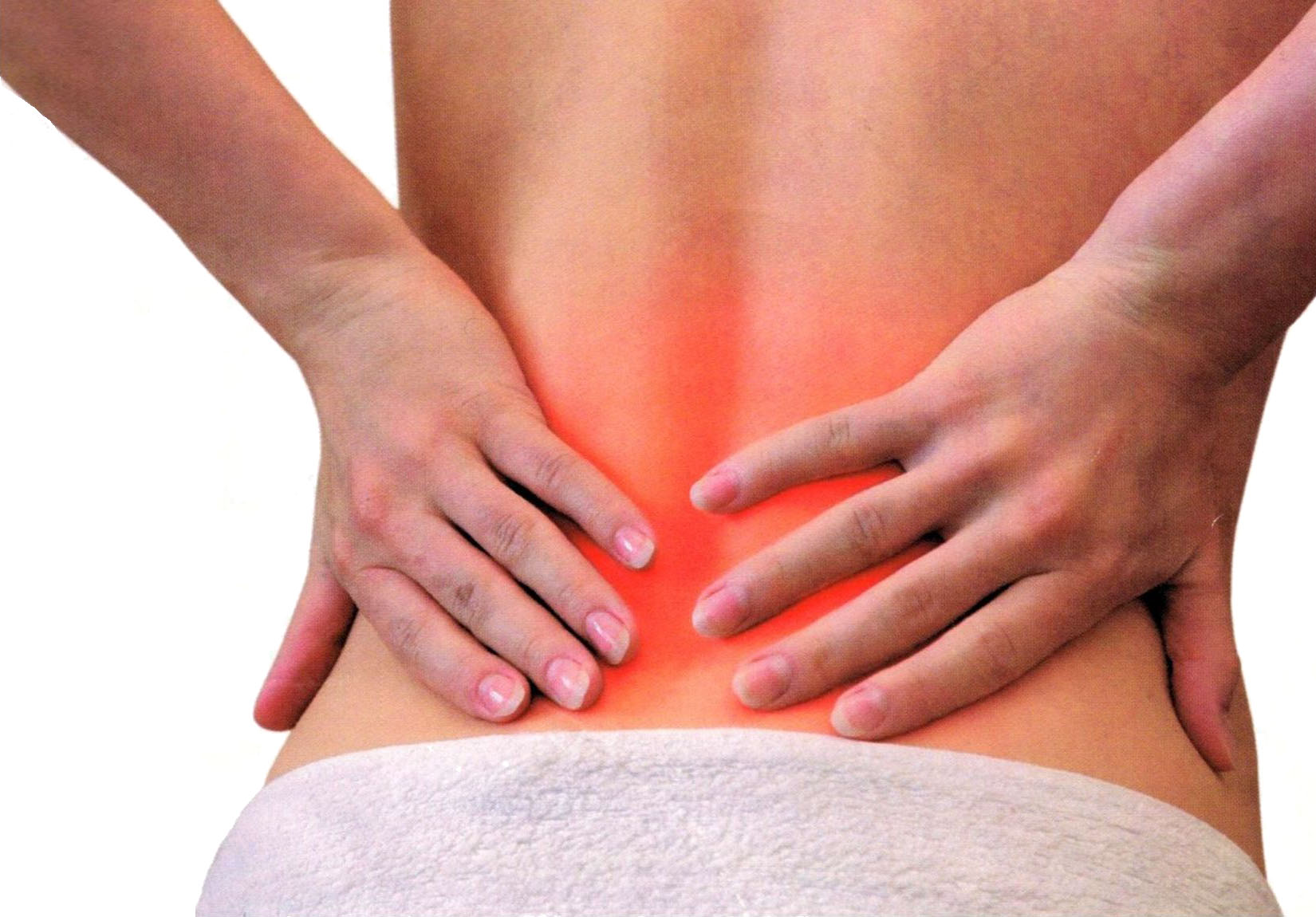
Согласно статистике ВОЗ, от радикулита страдает более 12 % людей возрастом старше 40 лет. Это заболевания характеризуется сильными, резко возникающими болями на пораженных участках позвоночника. Оно вызывается воспалением нервных корешков и часто провоцируется остеохондрозом. Начать своевременное лечение радикулита очень важно, так как в запущенных стадиях он может привести к параличу конечностей или инфаркту спинного мозга.
Существует множество методик избавления от такого заболевания. Они включают как прием медицинских препаратов, так и специальную гимнастику. Определить, какой способ лучше всего подойдет для конкретного случая, может только квалифицированный врач на основании обследований.
Вызывать заболевание могут достаточно много факторов. Наиболее часто встречающейся причиной появления радикулита является остеохондроз. Однако это далеко не единственная патология, которая может спровоцировать воспаление нервных окончаний в одном из отделов позвоночника. Достаточно распространенными причинами радикулита являются:
- межпозвонковая грыжа;
- остеофиты;
- артрит;
- доброкачественные и злокачественные опухоли.
Кроме того, воспаление нервных корешков могут спровоцировать болезни мочеполовой и сердечно-сосудистой систем, а также патологии в работе других внутренних органов. Более того, подобная проблема часто возникает и у здоровых людей из-за чрезмерных физических нагрузок и стресса. Факторов, которые способны вызвать воспаление нервных корешков, достаточно много, и без помощи опытного врача определить, как лечить радикулит очень сложно. Чтобы не усугубить ситуацию, не стоит заниматься самолечением. При первых болях в позвоночнике нужно обращаться к квалифицированному специалисту.
Избавление от такого заболевания требует комплексного подхода. Он обычно включает в себя массаж, гимнастику, мануальную терапию и медикаментозное лечение радикулита. Если назначение первых трех процедур зависит от состояния пациента и места проявления заболевания, то прием препаратов практически всегда неизбежен для нормализации состояния больного. Как правило, медикаментозное лечение включает в себя прием следующих средств:
- анальгетиков;
- противовоспалительных препаратов;
- мазей.
В случаях, когда радикулит проявляется очень остро, что бывает на запущенных стадиях, для облегчения состояния больного, снятия отека и снижения болевого синдрома используют инъекции. Состав препаратов при этом подбирается в индивидуальном порядке, в зависимости от тяжести заболевания и общего состояния здоровья больного.
Эффективность препаратов можно существенно повысить. Для этого врачи обычно назначают физиотерапию. Одной из самых популярных процедур подобного характера является электрофорез. Его проведение в течение 15 минут позволяет в несколько раз усилить действие лекарственных препаратов. Чаще всего такая процедура назначается при пояснично-крестцовом радикулите. Под воздействием тока введенные лекарства гораздо лучше проникают к пораженному участку нервной ткани и оказывают на него непосредственное воздействие.
Если при радикулите наблюдается сильный отек, и болевой синдром просто невыносим, врачи используют стероиды. Такие препараты существенно ускоряют снятие воспаления. Они способствуют улучшению местного кровотока, что позволяет быстро убрать отек и устранить боль. Чаще всего гормоны назначают в случаях, когда наблюдается воспаление пояснично-крестцового отдела позвоночника, однако возможно их использование и при других типах радикулита.
Стоит отметить, что в большинстве случаев такие препараты назначаются только на запущенных стадиях заболевания. Это связано с достаточно существенными побочными эффектами, которые они могут спровоцировать. В результате их применения у пациентов часто проявляются:
- отек лица;
- значительное прибавление массы тела;
- заболевания желудка.
Кроме того, избыточное использование гормонов может привести к развитию остеопороза. Однако в запущенных случаях использование стероидных препаратов вполне оправдано из-за их высокой эффективности.
Помимо медикаментозного лечения, для ускорения избавления от заболевания используется лечебная гимнастика. При составлении комплекса ЛФК врачами учитывается локализация и стадия развития болезни. Независимо от состояния пациента, упражнения при радикулите должны быть достаточно щадящими. Нагрузка на позвоночный столб наращивается постепенно. Стоит отметить, что гимнастикой запрещается заниматься при острой стадии корешкового синдрома. Очень важно комбинировать статические и динамические упражнения. Занятия при этом должны быть регулярными, в некоторых случаях лечебная гимнастика показана на протяжении всей жизни.
На начальных этапах ЛФК должна быть направлена на расслабление мышц. При наращивании нагрузки в курс включают упражнения для их укрепления. Если болевой синдром сильно выражен, при выполнении гимнастики стоит избегать сгибания и разгибания позвоночника, чтобы не допустить увеличения внутридискового давления.
- Все
- А
- Б
- В
- Г
- Д
- И
- К
- Л
- М
- Н
- О
- П
- Р
- С
- Т
- Ф
- Х
- Ц
- Э
Радикулит (радикулопатия). Лечение радикулита
Радикулит (радикулопатия) - это общий термин, который используется медиками для обозначения симптомов, связанных с зажатым или воспаленным корешком спинного мозга. Симптомы могут включать в себя как боль в шее или спине, с иррадиацией по ходу иннервации нервов из корешка, так и слабость в мышцах, онемение, покалывание в иннервируемой зоне конечностей. Наиболее частой причиной радикулита (радикулопатии) является межпозвонковая грыжа диска. Диск, расположенный между позвонками, обладая эластичной структурой, выполняет амортизационные функции в позвоночнике. Диски придают позвоночнику мобильность, гибкость и способность выдерживать нагрузки. С течением жизни происходит изнашивание дисков, дегенерация и иногда возникают грыжи дисков. В результате этого, вещество диска может контактировать с близлежащими корешками спинного мозга. В этом случае, происходит сдавление и раздражение корешка. В остальных случаях, влияние на корешок могут оказать остеофиты, стеноз спинномозгового канала или фораминального канала. Компрессия и воспаление нервных корешков могут в результате привести к хроническим болям как в шее или пояснице, так и дистально в зоне иннервации. Поэтому радикулярная боль означает не только локализацию в области позвоночника, но и в значительном удалении по ходу нервных волокон. Кроме того, при компрессии корешка может быть нарушена проводимость нервных волокон, что приводит к нарушениям чувствительности (онемение, покалывание или жжение) и мышечной слабости в конечностях. Лечение такой симптоматики зависит от причин вызвавших радикулит (радикулопатию). Необходимо выяснить, что именно воздействует на корешок – грыжа диска, остеофит, артрит или фораминальный стеноз.
Причины и виды радикулитов (радикулопатий)
Анатомические причины радикулита (радикулопатии)- в нарушении функции одного из корешков. Когда происходит компрессия корешка, то появляется симптоматика на стороне поражения и в зоне иннервации. Обычно, когда появляются симптомы, такие как боль в шее или пояснице, с иррадиацией в руку или в ногу, онемение или мышечная слабость в конечностях, то следует заподозрить, что произошло сдавление и раздражение корешка на выходе из спинного мозга. Наиболее часто, на корешок воздействуют диски и иногда сами позвонки. Например, при надрыве диска происходит выбухание его в спинномозговой канал и воздействие на корешок. Костные структуры также могут воздействовать на корешок при дегенерации или костных разрастаниях (остеофитов). Пациенты с радикулитом (радикулопатией) сталкиваются с различными симптомами: блуждающие боли от шеи в руки и от поясницы в ноги, различные нарушения или изменения чувствительности (онемение, покалывание, жжение в конечностях) снижение мышечной силы в определенных мышцах.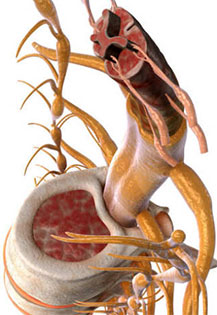
Основные причины радикулитов (радикулопатий)
- Грыжа диска в поясничном, шейном или грудном отделе позвоночника.
- Стеноз спинномозгового канала
- Стеноз фораминальный ( сужение канала, по которому проходит корешок)
- Дегенерация дисков
- Травма
- Наличие остеофитов, опухолей
В зависимости от локализации радикулитов (радикулопатий) различают шейный, грудной или поясничный радикулит.
Шейный радикулит (радикулопатия)
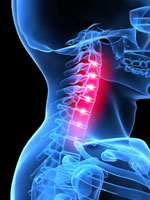
Шейный радикулит своим названием свидетельствует о локализации в шее, а именно в шейном отделе позвоночника. Симптоматика (боль, нарушение чувствительности или мышечная слабость) может быть как справа, так и слева в зависимости от расположения заинтересованного корешка. Причины шейного радикулита могут быть различны: грыжа диска, протрузия диска, дегенерация диска, остеоартрит, фораминальный стеноз и др. Симптомы могут проявляться как в области локализации раздраженного корешка, так и иррадиировать в руки, плечи, пальцы. Между 7 шейными позвонками (C1-C7) располагается 8 пар корешков спинного мозга, которые проводят электрические импульсы от ЦНС и спинного мозга. Область иннервации имеет четкую топику и зависит от конкретного корешка. Корешки в шейном отделе – C1-C8. Каждая пара ответственна за определенную зону:
- C1-C2 – голова
- C3-C4 – диафрагма
- C5- верхняя часть туловища
- C6 – запястье и бицепс
- C7- трицепс
- C8 – кисть
Грудной радикулит (радикулопатия)
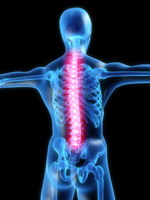
Грудной радикулит означает локализацию в середине спины (в грудном отделе позвоночника, состоящем из 12 позвонков). Симптоматика характерна для радикулита: боль с иррадиацией, покалывание, онемение, мышечная слабость. По сравнению с шейным радикулитом или поясничным, грудной радикулит встречается редко. Это объясняется относительной ригидностью грудного отдела позвоночника, который служит местом крепления ребер и является опорной частью для верхней и нижней части туловища. Незначительная гибкость этого отдела предотвращает позвонки и диски в этом отделе и от возрастных изменений тоже. Но, тем не менее, при наличии симптоматики нельзя полностью исключать возможность такой разновидности радикулита. Потенциальными причинами развития грудного радикулита могут быть следующие факторы: дегенеративные изменения дисков протрузия диска, грыжа диска, остеоартит остеофит, травма позвоночника (особенно при скручивании), стеноз спинномозгового канала, фораминальный стеноз.
Поясничный радикулит
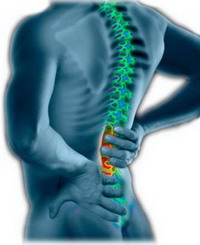
Поясничный радикулит означает локализацию в нижней части спины (в поясничном отделе позвоночника, состоящего из 5 крупных и достаточно подвижных позвонков), где располагается центр тяжести человеческого тела. Признаки радикулита аналогичны другим отделам (боль, нарушение чувствительности и мышечная слабость) и зона поражения соответствует зоне иннервации (то есть боль и другие симптомы сопровождают нервное волокно по его ходу в организме). Поясничный радикулит (радикулопатия) нередко называют ишиалгией. Этот термин подразумевает раздражение крупного седалищного нерва, которое начинается на выходе из L1-L5, проходит малый таз в ноги и доходит до стоп. Наиболее ярким симптомом ишиалгии является интенсивная боль в ягодицах, бедре и стопе (обычно односторонняя). Основными причинами возникновения поясничного радикулита (радикулопатии) являются: артрит, дегенеративные изменения позвонков, стеноз спинномозгового канала, фораминальный стеноз, компрессионный перелом, грыжа диска, протрузия диска, спондилолистез.
Симптомы радикулопатии
Медики применяют термин радикулита (радикулопатии) для того, чтобы описать комплекс симптомов, появляющихся при давлении на корешки спинного мозга (являющиеся пучком нервных волокон, исходящих из спинного мозга). Тем не менее, радикулит (радикулопатия) не является самостоятельным заболеванием, а лишь комплексом симптомов включающих боль, мышечную слабость и нарушения чувствительности, которые берут начало в позвоночнике и идут к конечностям. Человеческий позвоночник делится на пять отделов и радикулит (радикулопатия) наиболее часто встречается в шейном грудном и поясничном отделе. 31 пара корешков отходит от длинного спинномозгового тяжа в довольно узком спинномозговом канале позвоночника. Различные причины могут уменьшать пространство, где располагаются корешки и оказывать на них компрессию – это грыжа диска или протрузия, стеноз, опухоль, инфекционный процесс, остеофит. При всей вариабельности симптомов наиболее часто встречаются следующие симптомы:
- Боль (дискомфорт) от тупой и периодической до постоянной и изнурительной с наличием иррадиации. Боль (как защитный фактор в организме) свидетельствует о том, что имеется повреждающее воздействие на нервные волокна.
- Нарушение чувствительности. Нельзя не отметить, что позвоночник достаточно сложная структура. Мы неосознанно осуществляем огромное количество движений, и происходит это автоматически. Но для того, чтобы движения были гармоничны, необходимо чтобы была обратная связь мозга с мышцами и чувствительными рецепторами. При компрессии корешков происходит нарушение проведения импульсов в обе стороны. Соответственно нарушается как чувствительность (онемение жжение покалывание), так и проведение импульса к мышцам.
- Слабость в мышцах. Иногда мышечная слабость бывает изолированно (при изолированной компрессии моторных нейронов). Для нормального функционирования мышц необходима двухсторонняя связь, как со спинным мозгом, так и головным. При компрессии корешка (грыжей диска, остеофитом или еще чем- либо) происходит прерывание поступления импульсов, и мышца перестает нормально работать. При длительном нарушении нормального проведения импульсов происходит атрофия мышц или даже вялый парез.
Диагностика радикулита
Радикулит не является заболеванием, а лишь комплексом симптомов, свидетельствующих о наличие воздействия на один из 31 пары корешков спинного мозга. В комплекс симптомов входят: боль, нарушение чувствительности, слабость в мышцах по ходу иннервации заинтересованных нервов. Причинами радикулита (радикулопатии) могут быть: грыжа диска, протрузия диска, стеноз и др. Для того, чтобы врач смог точно поставить диагноз, необходим ряд мероприятий:
- выяснение симптомов (характер боли, интенсивность, длительность, наличие нарушений чувствительности)
- осмотр (позволяющий выяснить мышечную силу, объем движений)
Неврологическое обследование – проверка рефлекторной активности и чувствительности.
Рентгенография – рутинный метод, позволяющий представить степень дегенеративных изменений в позвоночнике.
МРТ, КТ – позволяют четко визуализировать наличие компрессии корешков.
ЭМГ – метод, позволяющий определить степень повреждения нервных волокон.
Лечение

Лечение зависит от степени выраженности симптомов (болевого синдрома, нарушений чувствительности и моторных нарушений). В любом случае, вначале необходимо исчерпать все возможности консервативного лечения.
Задача медикаментозного лечения снять воспаление, уменьшить отек подлежащих тканей и уменьшить болевой синдром.
Физиотерапия. Существует много физиотерапевтических методик, позволяющих улучшить кровообращение в тканях прилежащих к корешку, уменьшить боль, улучшить проведение импульсов по нервным волокнам.
Мануальная терапия и массаж. Помогают снять мышечные блоки и мышечные спазмы.
ИРТ. Иглорефлексотерапия с помощью воздействия на биологически активные точки помогает восстановить процесс проведения импульсов по нервным волокнам.
ЛФК. Дозированные физические нагрузки помогают восстановить нормальную биомеханику позвоночника и нормальный стереотип движений. С помощью упражнений нередко удается снять компрессию корешка за счет перераспределения векторов нагрузки. Кроме того, упражнения останавливают дегенеративные процессы в позвоночнике, увеличивают эластичность связок, мышц и, таким образом, увеличивают объем движений. Применяются упражнения как с отягощением (на тренажерах), так и различные гимнастики (в том числе и такие как Ци-гун). Систематические упражнения являются, кроме того, профилактикой рецидивов различных состояний в позвоночнике. В настоящее время наиболее доказательными является эффект от занятий на тренажерах.
При стойком болевом синдроме и при наличии выраженной клинической картине (парез в мышцах и нарушение чувствительности) проводится хирургическая декомпрессия корешка.
Использование материалов допускается при указании активной гиперссылки на постоянную страницу статьи.



И еще один момент: не каждая боль в спине связана с корешковым синдромом, причиной могут быть иные ткани – мышцы, кости, суставы и т.д. В этом случае речь идет о дорсопатиях. Это группа заболеваний, основу которых составляют дегенеративно-дистрофические изменения самого позвоночника и окружающих его структур (мягких тканей).
Причины радикулита
Радикулопатия – это не заболевание, а неврологический синдром, группа специфических жалоб человека, возникающих при раздражении одного или нескольких корешков, отходящих от спинного мозга. Корешки строго соответствуют определенному позвонку, располагаясь непосредственно рядом с ним. Корешок отходит от спинного мозга в области небольшого межпозвоночного отверстия, которое окружают связки, сосудистые сплетения и определенные мышцы. Если есть изменения в любом из этих элементов (костных или мягких тканей), корешок может раздражаться или сдавливаться.
Соответственно, радикулопатия той или иной локализации и возникающий болевой синдром, связаны с расположением определенного корешка.
Почему же возникают симптомы радикулита, какие проблемы могут спровоцировать боль и дополнительные жалобы? Есть целый ряд факторов:
-
различные травмы в разных отделах спины (от шеи до крестца);
слабость мышц от малоподвижности и нетренированности;
гормональные, обменные расстройства, негативно влияющие на костные и связочные элементы, мышечный тонус;
возрастные процессы, связанные с дегенерацией и дистрофией (прогрессирование остеохондроза);
хронические воспалительные процессы;
различные типы нарушений осанки (искривления, как в форме горба, так и боковые отклонения);
осложнения поле операций на позвонках;
гравитационная нагрузка, тяжелый физический труд, подъем тяжестей;
врожденные или приобретенные аномалии в строении позвоночника;
опухолевые поражения в области позвонков и окружающих тканей;
резкое сужение спинномозгового канала и межпозвонковых в силу того, что позвонки смещаются с привычного места;

Обычно симптомы радикулита появляются по мере того, как формируются протрузии дисков или грыжевые выпячивания. Они образуются в той зоне межпозвонкового диска, которая наиболее истончена в области фиброзного кольца. Изначально, пока кольцо целое, образуются протрузии, при разрыве фиброзной оболочки образуется уже грыжа.
Выпячивание может давить на нервные корешки, которые проходят по бокам от позвоночника справа и слева. Изначально раздражаются только оболочки нервов, но если процесс не притормозить, постепенно будут сдавливаться все нервные корешки, что приводит к так называемой дискогеннойрадикулопатии.
Для корешкового синдрома типичны две стадии развития, и симптомы при них различаются.
Первая, или неврологическая стадия. Для нее типична повышенная чувствительность тканей в области пораженного корешка, периодическая резкая боль, защитное напряжение мышц, из-за чего люди часто вынуждены принимать неестественную позу. При давлении на определенные (паравертебральные) точки ощущается болезненность.
Самый типичный симптом для всех радикулопатий – это боль, но она может быть от слабой до значительной, когда практически невозможно пошевелить руками или ногами, согнуть спину.
Шейная радикулопатия проявляется острым болевым синдромом по утрам. Возникают болезненность шеи, отдающая в плечо и руку, головная боль, скованность шейных мышц и с их болезненностью, ощущение онемения, холодка или покалывание, ползания мурашек. Кожа в области поражения сухая и холодная, может шелушиться.
Приходилось ли вам быть в такой неприятной ситуации, когда способность двигаться свободно и управлять собственным телом по своему усмотрению внезапно исчезала, оставляя вас слабым и беспомощным?
Звучит устрашающе, не так ли?
А ведь именно так ощущает себя человек, которого сковал приступ радикулита.
Даже самым здоровым и физически активным людям следует помнить о симптомах этого коварного заболевания и быть готовыми встретить его во всеоружии.
Сегодня мы побеседуем о том, чем лечить радикулит и как обезопасить себя в дальнейшем от подобных ситуаций.
Для начала давайте попробуем выяснить, что представляет собой этот недуг, и кто в большей степени подвержен риску.
Из этой статьи вы узнаете:
Чем лечить радикулит и что это такое?
Изменения в тканях межпозвоночных дисков могут быть следствием нарушений водно-солевого обмена или других патологических процессов в организме.
Как ни печально, но радикулярный синдром пояснично-крестцовой области наиболее часто поражает лиц в наиболее активном и трудоспособном возрастном периоде от 30 до 55 лет.
Это явление связано с тем фактом, что после 30 лет начинают проявляться физиологические признаки старения структур позвоночника, особенно выраженные в местах повышенной нагрузки.
Таким местом, как правило, становится пояснично-крестцовый отдел позвоночного столба.
Характерно преимущественно хроническое течение заболевания, которое периодически дает о себе знать болезненными периодами обострения.
Именно в эти моменты мы всеми силами ищем способы избавиться от боли, используя все известные нам методы.
Основные причины радикулита:
- В большинстве случаев острый приступ радикулита возникает после чрезмерной физической нагрузки, например, резкого поднятия тяжелого предмета или поворота тела.
- При таком резком движении может произойти резкое растяжение мышц спины и нарушение местного кровообращения в тканях, окружающих позвоночник.
- Деформированный межпозвоночный диск сдавливает корешки спинномозговых нервов, провоцируя развитие приступа.
Основные признаки, что у вас развился радикулярный синдром будут таковы:
Главным симптомом при остром приступе радикулита является резкая боль в области поясницы, которая может отдавать в ногу или имеет опоясывающий характер.
Область распространения боли связана с уровнем расположения проблемного диска, деформированного позвонка или грыжи.
В некоторых случаях может отмечаться потеря чувствительности кожи в области задней поверхности бедра, наружной части голени и даже пальцев ног.
Каждое движение приносит страдания, поэтому человек стремится максимально ограничить любую активность, при этом, вынужденно склоняясь в больную сторону – так легче переносить боль.
Первая помощь и чем лечить радикулит?
Первая помощь при радикулите – чем быстрее, тем эффективнее!
Основные моменты:
- Прежде всего, нужно обеспечить больному абсолютный покой и исключить даже самые минимальные нагрузки поясничного отдела.
- Чтобы снять болевой приступ в домашних условиях можно принять любой обезболивающий препарат. Но важно помнить, что это мероприятие не заменяет полноценного лечения и может использоваться лишь в качестве средства для купирования острой боли.
- Дело в том, что боль является природным ограничителем активности, который не дает резкими движениями еще больше травмировать сдавленные корешки спинномозговых нервов.
Поэтому первая помощь при приступе радикулита – это обездвижить и обезболить пациента. Неплохой результат даст плотная широкая повязка на область поясницы.

Приступая к лечению радикулярного синдрома важно понимать, что достичь устойчивого улучшения можно только при комплексном индивидуальном подходе с четким соблюдением всех рекомендаций врача.
Основным направлением в лечении является противовоспалительная терапия.
Нестероидные противовоспалительные средства действуют быстро и эффективно, устраняя не только симптомы радикулита, но и в некоторой мере влияя на причину его возникновения.
Будьте внимательны: таблетки могут вызвать раздражение слизистой желудка, поэтому тем, кто страдает от гастрита или язвенной болезни, стоит внимательно отнестись к выбору препарата.
Наиболее эффективное и безопасное для желудочно-кишечного тракта – инъекционное введение препаратов.
Кстати, на первых порах лечебного процесса правильно проведенная блокада с использованием современных обезболивающих препаратов значительно облегчает состояние и упрощает дальнейшее лечение.
Одновременно с уколами можно применять и другие средства, многие из которых доступны, если вы лечитесь дома.
Терапия народными средствами остается популярным на протяжении многих столетий.
Одним из самых эффективных способов, который позволяет медикаментозно воздействовать на очаг воспаления и устранить боль, является обезболивающий пластырь.
Вы можете приобрести этот уникальный гидрогелевый пластырь , который обеспечивает надежное и продолжительное купирование болевого симптома.
Активными компонентами здесь являются камфора и ментол, а эластичная структура и малая толщина делает использование этого пластыря удобным и комфортным. Он отлично убирает не только боль, но и отеки, мягко разогревая и расслабляя мышцы.
Такое средство просто незаменимо, если боль настигла вас вне дома — пластырь незаметен даже под летней одеждой и может быть использован когда угодно.
Народные методы лечения радикулита
Народные средства — спасение в критической ситуации.
Многолетний опыт применения методов народной медицины позволяет и сегодня с успехом применять простые и доступные средства: банки, горчичники, соль.
Огромное значение имеют поддерживающие методы терапии: лечебная гимнастика, массаж, различные упражнения, направленные на укрепление мышечного корсета спины.
Обязательно посмотрите это хорошее видео, которое вам позволит больше понять все причинны болезни и как с ними бороться правильно.
Профилактика приступа радикулита
Ответ прост: регулярное выполнение несложных упражнений ЛФК (лечебной физкультуры) обеспечит достаточную подвижность и гибкость вашему позвоночнику, а усиление кровообращения поможет укрепить мышцы и связки.

Буду признательна, если вы поделитесь этой статей со своими друзьями в социальных сетях и буду очень рада, что если в этой статье вы нашли для себя ответ на вопрос : чем лечить радикулит?
С вами была Алена Яснева, будьте здоровы и берегите себя!


ПРИСОЕДИНЯЙТЕСЬ К МОИМ ГРУППАМ В СОЦИАЛЬНЫХ СЕТЯХ
Перед тем как лечить радикулит, стоит ознакомиться с информацией о том, что это такое и при каких заболеваниях может наблюдаться. Важно понимать потенциальные причины его появления для того, чтобы иметь возможность применять эффективные методики терапии. Также нужно проводить предварительную дифференциальную диагностику.
Перед тем, как лечить радикулит поясницы, нужно определить – какая потенциальная причина провоцирует воспалительную реакцию Воспаление может быть асептическим и инфекционным. В первом случае чаще всего причиной является травматическая компрессия, например, на фоне развивающегося дегенеративного дистрофического заболевания межпозвоночных дисков (остеохондроза). При инфекционном генезе воспаление может развиваться только в том случае, если в области прохождения корешкового нерва находится очаг развития бактериальной, грибковой или вирусной инфекции. Очень часто инфекционный радикулит может развиваться при туберкулезе спинного мозга и позвоночника, сифилисе, полиомиелите, клещевом энцефалите. В таких ситуациях лечение всегда должно начинаться с этиотропной терапии. Без применения антибиотиков, противотурберкулезных и противовирусных препаратов добиться существенного улучшения состояния пациента не удастся.
Также не исключена аутоиммунная этиология развития воспаления в области корешковых нервов в поясничном отделе позвоночника. Часто это возникает на фоне ревматизма, системной красной волчанки, склеродермии, болезни Бехтерева и ряда других патологий. В этом случае необходимо проходить этиотропное лечение у ревматолога и затем обращаться в клинику мануальной терапии для прохождения курса реабилитации с целью восстановления нарушенного процесса иннервации.
Далее в статье рассмотрим, как лечить радикулит поясницы в домашних условиях, какие причины его вызывают и к какому врачу стоит обращаться в случае обострения или хронического течения патологии.
Причины радикулита
Потенциальные причины радикулита – это любые патологические изменения в структурах позвоночного столба и окружающих его тканей, которые могут привести к тому, что будет нарушен путь прохождения корешкового нерва.
Позвоночный столб – это сложная структурная часть опорно-двигательного аппарата человеческого тела. Состоит из отдельных тел позвонков, которые между собой соединятся с помощью фасеточных и дугоотросчатых суставов. Между телами позвонков располагаются хрящевые межпозвоночные диски. Они состоят из плотной фиброзной оболочки и желеобразного внутреннего пульпозного ядра. Вся эта структура образует единых столб с несколькими физиологическими изгибами, обеспечивающими более равномерное распределение амортизационной нагрузки во время движения человеческого тела.
Стабильность положения тел позвонков и межпозвоночных дисков обеспечиваются связки и окружающие столб паравертебральные мышцы. Внутри позвоночного столба располагается спинномозговой канал. Находящийся в нем спинной мозг обеспечивает функционирование вегетативной нервной системы. От спинного мозга через фораминальные отверстия в телах позвонков отходят корешковые нервы. Именно их воспаления называется радикулит.
Прежде чем лечить поясничный радикулит, доктор должен понять – что спровоцировало воспалительную реакцию. И затем нужно устранить данную причину. Тем самым будет достигнуто устранение воздействия патогенного фактора. После этого можно предпринимать меры для того, чтобы восстановить нарушенные функции иннервации.
Потенциальные причины появления клинических признаков радикулита:
- дегенеративный дистрофический процесс в межпозвоночных дисках (остеохондроз);
- осложнения остеохондроза (протрузии, экструзии и грыжи межпозвоночных дисков);
- нестабильность положения тел позвонков (спондилолистез, антелистез, ретролистез и т.д.);
- деформирующий спондилоартроз;
- разрушение подвздошно-крестцовых сочленений костей;
- искривление позвоночного столба и нарушение осанки;
- растяжение и разрывы связочного и сухожильного аппарата;
- травмы позвоночного столба и окружающих его тканей (переломы и трещины, ушибы, смещения и т.д.);
- болезнь Бехтерева, системная красная волчанка, склеродермия и другие ревматические болезни соединительной и хрящевой ткани в организме человека;
- туберкулез, сифилис, менингит, клещевой энцефалит и другие опасные инфекционные заболевания.
Прежде чем лечить радикулит в домашних условиях, нужно исключать возможные факторы риска, которые включают в себя:
- ведение малоподвижного образа жизни с преимущественно сидячей работой;
- тяжёлый физический труд;
- подъем экстремальных тяжестей;
- неправильное положение стопы при ходьбе и беге (плоскостопие и косолапость);
- некачественную обувь для повседневной носки и занятий спортом;
- деформирующий остеоартроз коленного или тазобедренного сустава, провоцирующий укорочение нижней конечности и перекос костей таза;
- курение и употребление алкогольных напитков.
Самое действенное средство, чем лечить поясничный радикулит в домашних условиях – это то, которое будет оказывать воздействие непосредственно на причину воспаления корешкового нерва. Напрмиер, если патология спровоцирована остеохондрозам, то поможет снять боль тракционное вытяжение позвоночного столба. А если боль связана со смещением тела позвонка, то восстановление нормального его положения сразу же решит существующую проблему.
Опасность фармакологического лечения
Прежде чем лечить поясничный радикулит дома, запомните, что существует реальная опасность фармакологического лечения. Более чем в 80 % клинических случаев воспаление корешковых нервов – это осложнение длительно протекающего дегенеративного дистрофического процесса в области пояснично-крестцового отдела позвоночника.
Что делают современные фармаколочгеиские препараты:
- нестероидные противовоспалительные средства подавляют воспалительный процесс и купируют боль, тем самым лишая организм возможности хоть как-то предотвратить разрушение корешкового нерва в связи с оказываемым на него давлением со стороны тел соседних позвонков;
- сосудорасширяющие препараты усиливают кровоток и микроциркуляцию лимфатической жидкости, что только на первый взгляд хорошо, на самом деле это провоцирует ухудшение состояния мышечных тканей, увеличивает нагрузку на окружающие позвоночных столб мягкие ткани;
- миорелаксанты призваны купировать напряжение мышечного волокна, тем самым блокируется окончательно компенсаторная защита корешкового нерва и он может повергнуться тотальному разрушению за счет компрессии и ишемии (по мере его омертвения болевой синдром проходит
- но нарушается работа вегетативной нервной системы, что негативно скажется на организме человека в будущем);
- хондропротекторы при большинстве заболеваний позвоночного столба в принципе бесполезны – они наносят ущерб кошельку пациента.
Стоит избегать подобного лечения и обращаться для разработки курса терапии к мануальному терапевту.
Врач, лечащий радикулит
Кто лечить радикулит, какой врач сможет оказать эффективную и безопасную помощь пациенту при появлении острой боли в области поясницы? В первую очередь это невролог или невропатолог. Участковый терапевт в городской поликлинике не обладает достаточной профессиональной компетенцией для того, чтобы разработать эффективный курс лечения радикулита и спровоцировавшего его заболевания.
Кто лечит радикулит, какой врач, помимо невролога? Это вертебролог – специалист по состояниям позвоночного столба, способный разобраться даже в самом запутанном клиническом случае.
Также можно обратиться к ортопеду или остеопату, мануальному терапевту. Все эти специалисты обладают достаточным уровнем знаний и опытом практической работы для того, чтобы не только оказать первую помощь, но и устранить все потенциальные причины развития радикулита поясничного отдела позвоночника.
Основной врач, лечащий радикулит – вертебролог и невролог. При отсутствии возможности записаться к этим докторам, посетите мануального терапевта, ортопеда или остеопата. Если накануне развития радикулита было травматическое воздействие (падение, ушиб, ДПТ), то рекомендуем сначала обратиться к травматологу, чтобы исключить перелом, трещину, разрыв или растяжение тканей.
Как быстро лечить радикулит дома?
Существует несколько способов того, как лечить радикулит в домашних условиях быстро, и каждый из них связан с тем, чтобы сначала устранить причину негативного воздействия. Например, если заболевание носит инфекционный характер, то пропить курс антибиотиков или противовирусных препаратов. Если это последствие травмы, то стоит носить корсет или соблюдать строгий постельный режим (в зависимости от вида и тяжести травматического повреждения).
Как лечить радикулит дома, если заболевание связано с хроническим дегенеративным дистрофическим процессом в области межпозвоночных хрящевых дисков:
- поменять свой образ жизни и чаще гулять на свежем воздухе, заниматься спортом;
- выпивать в сутки не менее 2-х литров чистой питьевой воды;
- правильно организовать свое спальное и рабочее место;
- посещать курсы массажа и остеопатии не реже двух раз в год;
- выполнять ежедневно дома комплекс лечебной гимнастики, который для вас разработан индивидуально мануальным терапевтом;
- отказаться от курения и употребления алкогольных напитков;
- при тяжелой физической работе использовать специальный поддерживающий корсет для спины.
Лечение радикулита, как правило, длительное и связано с тем, что исключается действие причины, его провоцирующей. Затем проводится реабилитационный курс лечения. Он может включать в себя остеопатию и массаж, лазерное воздействие, лечебную гимнастику и кинезиотерапию, физиотерапию и многое другое. Не стоит использовать перечисленные выше фармаколочгеиские препараты. Они причиняют больше вреда вашему здоровью, чем приносят пользы.
Как лечить приступ обострения радикулита?
Радикулит при его первом появлении считается острым воспалительным процессом. Если не удается купировать приступ в течение 7 – 10 дней, то заболевание переходит в статус хронического. Если не предпринимать меры для лечения основного заболевания, то приступы радикулита становятся регулярными с нарастающей интенсивностью проявления клинических симптомов.
Как лечить приступ радикулита в пояснице в домашних условиях:
- срочно прекратить любую физическую нагрузку;
- лечь на спину на жесткую поверхность и попытаться расслабить мышцы спины и поясницы;
- если это не поможет купировать острую боль в течение 20 – 30 минут, срочно обратитесь к врачу.
Лечить обострение радикулита самостоятельно, без контроля со стороны врача нельзя. Вы не сможете отличить процесс регенерации тканей от их атрофии. Напрмиер, если компрессия на пораженный корешковый нерв или его ответвление будет усиливаться и при этом нарушиться трофика тканей за счет спазма кровеносных сосудов, то высока вероятность, что начнется атрофия (омертвение) нервного волокна. В этом случае болевой синдром полностью купируется. Пациент начнет испытывать существенное облегчение своего состояния. Но атрофия нервного волокна повлечет за собой онемение определённых участков тела, нарушение в работе кишечника и мочевого пузыря, дискинезию желчевыводящих путей, атонию желудка и многие другие разрушительные процессы. Сразу эти изменения можно и не заметить.
Последствия могут быть разрушительными для здоровья человека. Особую опасность представляют патологии, которые затрагивают нервные сплетения. При их дальнейшем развитии без болевого синдрома могут возникать парезы и параличи нижних конечностей, недержание мочи и кала, полная функциональная неспособность пациента.
Не рискуйте своим здоровьем. Перед тем, как лечить обострение радикулита, обязательно посетите врача невролога или вертебролога. Строго соблюдайте все рекомендации врача. Не применяйте непроверенные методы, которые могут причинить вред вашему здоровью.
Имеются противопоказания, необходима консультация специалиста.
Читайте также:


