Крестец боль лечение какие уколы
Основной задачей медикаментозной терапии при обострении поясничного остеохондроза становится улучшение самочувствия пациента. Для устранения боли, отечности, воспаления практикуется парентеральное введение НПВС, глюкокортикостероидов, миорелаксантов. А для закрепления положительной динамики пациентам показаны уколы от остеохондроза поясничного отдела с витаминами группы B и хондропротекторами.
Плюсы и минусы парентерального введения препаратов
Важно знать! Врачи в шоке: "Эффективное и доступное средство от боли в суставах существует. " Читать далее.
Важное преимущество инфекционных лекарственных форм — высокая биодоступность. Препараты могут быть введены внутримышечно, внутривенно, подкожно, использованы для терапевтических блокад. Независимо от способа применения, большая часть активных ингредиентов проникает в системный кровоток, накапливаясь в нем в максимальной концентрации. В чем еще преимущества лечения поясничного остеохондроза уколами:
- точность дозирования. Врач быстро рассчитывает необходимые конкретному больному суточные и разовые дозировки. Не требуется делать поправки на печеночный метаболизм, трансформацию части компонентов под действием пищеварительных ферментов и едкого желудочного сока;
- минимизация побочных проявлений. Большая распространенность желудочно-кишечных патологий становится препятствием для использования НПВС, глюкокортикостероидов. Их применение в виде инъекций не исключает токсичного воздействия на слизистую желудка, но существенно снижает его интенсивность;
- скорость клинического эффекта. Выраженность болевого синдрома при парентеральном введении обычно снижается через несколько минут.
К плюсам уколов при остеохондрозе поясничного отдела иногда относят их избирательность, то есть воздействие непосредственно на область боли и воспаления. Это утверждение актуально только при введении препаратов в спазмированную мышцу или в участок расположения дисков и позвонков, подвергшихся дегенеративным изменениям. Если инъекция осуществляется внутривенно, внутримышечно, подкожно, то об избирательности говорить не приходится — активные ингредиенты равномерно распределяются по всему организму.
К недостаткам парентерального введения можно отнести травматичность, особенно при включении в терапевтическую схему сразу нескольких инъекционных препаратов.
Существенный минус — необходимость регулярного посещения процедурного кабинета при курсовом лечении в течение 2-3 недель. Вероятность местных или системных побочных проявлений при таком способе введения лекарств значительно выше.
Терапия остеохондроза с помощью инъекций
В ортопедии, неврологии, травматологии практикуется комплексный подход к терапии. Пациентам назначаются уколы при остеохондрозе поясничного отдела позвоночника для коррекции деструктивного изменения межпозвонковых дисков и позвонков, повышения функциональной активности сосудистой и мышечной систем, связочно-сухожильного аппарата.
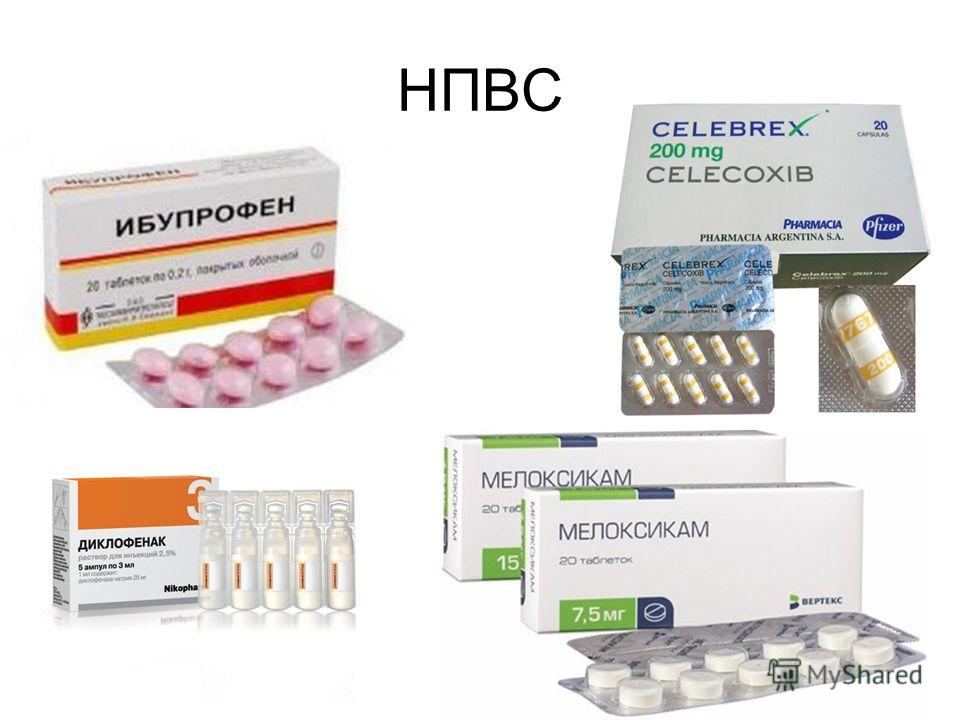
Препаратами первого выбора в купировании острой боли в пояснице становятся нестероидные противовоспалительные средства (НПВС). В эту группу входят препараты с различными активными ингредиентами, но многие из них выпускаются только в таблетированных, капсулированных или наружных формах. Поэтому врачи назначают пациентам инъекционные растворы, проявляющие минимальное токсичное воздействие на почки, печень, ЖКТ:
- Мовалис;
- Вольтарен;
- Диклофенак;
- Ортофен;
- Кеторолак.
Частое использование этих обезболивающих уколов при остеохондрозе поясничного отдела объясняется их разнообразными фармакологическими свойствами. НПВС оказывают антиэкссудативное, анальгетическое, противовоспалительное, противолихорадочное действие. То есть применение этой группы препаратов сразу решает все задачи симптоматической терапии. При необходимости после курса инъекций больному рекомендован прием НПВС в таблетках.
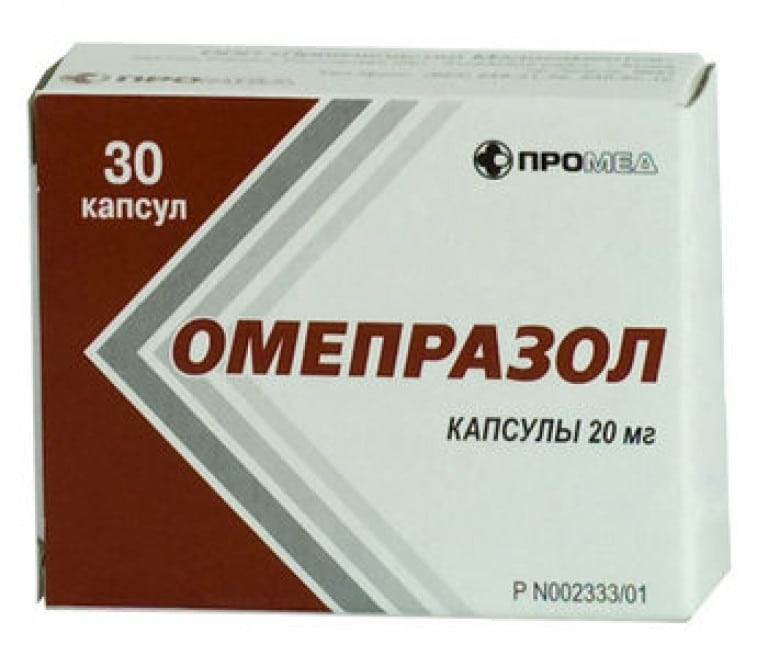
За исключением Мовалиса, все препараты относятся к неселективным лекарственным средствам. Их использование может стать причиной повреждения слизистой желудка и открытия кровотечения. Предупредить осложнения помогает прием ингибиторов протонной помпы (Омепразол, Эзомепразол, Пантопразол, Рабепразол), снижающих секрецию желудочного сока.
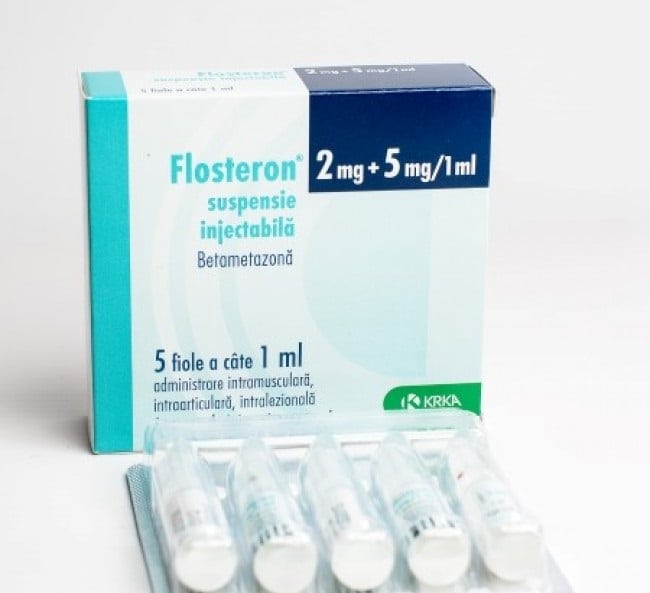
Если применение НПВС не принесло результата, доказана аутоиммунная природа патологии (например, болезнь Бехтерева) или остеохондроз осложнен остеоартрозом, назначаются глюкокортикостероиды. Эти синтетические аналоги гормонов коры надпочечников проявляют мощную противовоспалительную и обезболивающую активность. Глюкокортикостероиды (Дипроспан, Дексаметазон, Флостерон) редко при остеохондрозе вводятся внутримышечно. В ортопедии намного чаще практикуются внутрисуставные или околосуставные инъекции гормонов.
Для устранения мышечных спазмов пациентам показано парентеральное введение миорелаксантов. На избыточное напряжение скелетной мускулатуры указывает интенсивный болевой синдром, выраженность которого немного снижается после инъекций НПВС или анальгетиков. Спазм обычно провоцирует сдавливание чувствительных нервных окончаний остеофитами (костными разрастаниями) или смещение поясничных позвонков. А он усиливает защемление корешков. Чтобы разорвать этот замкнутый круг, в лечебную схему включаются миорелаксанты. Какие уколы показаны при остеохондрозе поясничного отдела позвоночника:
- Мидокалм;
![]()
- Калмирекс.
Даже "запущенные" проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим.
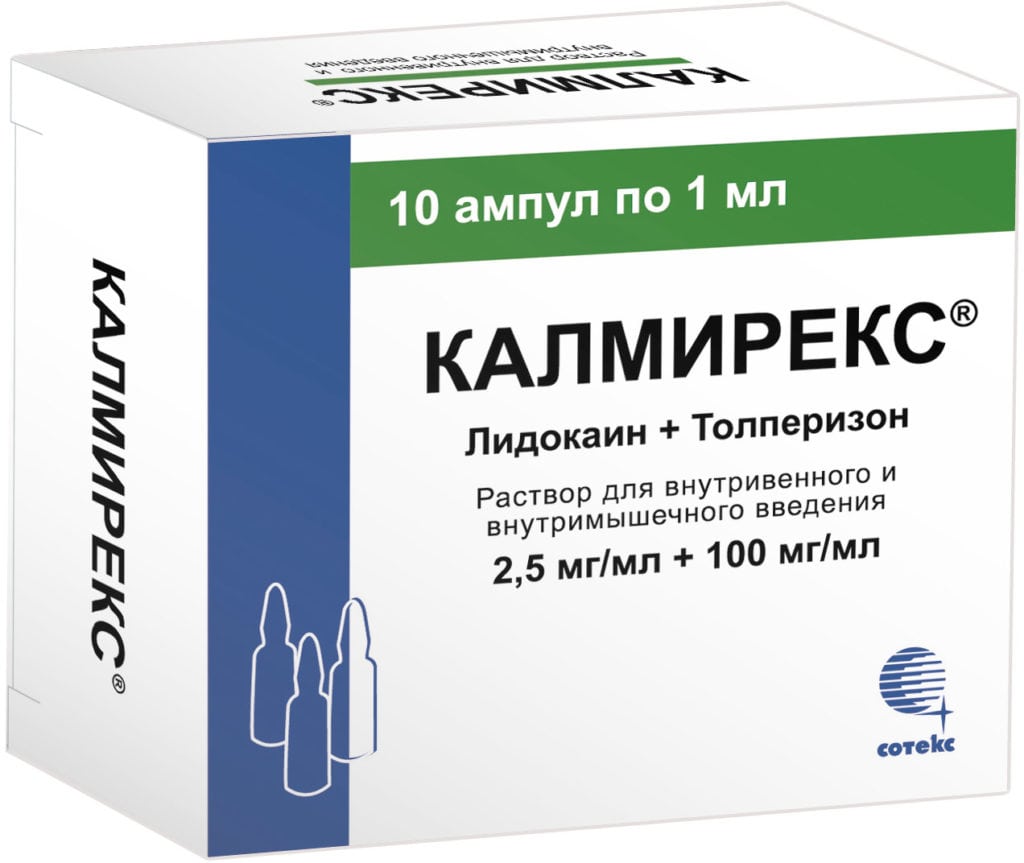
В состав препаратов входит миорелаксант центрального действия Толперизон и анестетик Лидокаин. В терапии дегенеративной патологии хорошо зарекомендовал себя Баклофен, но в нашей стране он производится только в форме таблеток. За рубежом выпускается его инъекционная форма — Габлофен.
Для устранения болезненных спазмов применяется Мидокалм. Он одновременно расслабляет скелетную мускулатуру и оказывает обезболивающее действие за счет дополнительного ингредиента Лидокаина. У лекарственного средства есть преимущества перед другими миорелаксантами:
- при адекватно подобранных дозировках не возникает мышечная слабость;
- в отличие от Баклофена использование Мидокалма не оказывает седативного действия, не вызывает физического и психического привыкания.
Практически все миорелаксанты противопоказаны при беременности, хотя у женщин остеохондроз часто обостряется во время беременности из-за растущей матки. Для улучшения их самочувствия используются неизбирательные миорелаксанты — Папаверина гидрохлорид, Дротаверин или его импортный структурный аналог Но-шпа. Эти препараты расслабляют гладкую мускулатуру (в том числе матки), поэтому во время беременности необходим тщательный расчет дозировок.

Важной частью лечения поясничного остеохондроза становится витаминотерапия. Используются водорастворимые витамины группы B: тиамин, пиридоксин, цианкобаламин. Их комплексное применение помогает быстро устранять нарушения нервной проводимости, возникающие при воспалительных или дегенеративных процессах в опорно-двигательном аппарате. При острой форме остеохондроза парентеральное введение витаминов возможно 1-3 раза в сутки. Чтобы избежать чрезмерного травмирования тканей, пациентам рекомендовано применение комбинированных препаратов, активными ингредиентами которых являются пиридоксин, тиамин, цианкобаламин. Какие уколы от остеохондроза поясничного отдела используются чаще всего:
- Мильгамма;
- Комбилипен.
В состав препаратов, помимо витаминов, входит Лидокаин, оказывающий выраженное анальгетическое действие. Парентеральное введение Мильгаммы или Комбилипена производит многоплановый клинический эффект: улучшается передача нервных импульсов в ЦНС, ускоряется обмен веществ и регенерация соединительнотканных структур, нормализуется кровообращение в поврежденных дисках и позвонках.
Никотиновая кислота обычно назначается пациентам с шейным остеохондрозом, часто сопровождающимся головокружениями из-за сдавливания кровеносных сосудов. Но этот витамин может быть использован и при поясничной патологии, протекающей на фоне онемения оконечностей. Никотиновая кислота расширяет артерии и капилляры, улучшает кровоснабжение пораженных тканей питательными и биологически активными веществами.
Внутривенные инфузии также чаще применяются при шейном остеохондрозе, но практикуются и при дегенеративных заболеваниях поясницы. Особенно их использование оправдано при патологии, осложненной радикулопатией. Такое состояние возникает при сдавливании спинномозговых нервов, характеризуется появлением острых болей, онемением и покалыванием в позвоночнике. Наиболее часто назначаются такие уколы для лечения остеохондроза поясничного отдела позвоночника:
- Трентал или его российский структурный аналог Пентоксифиллин;
- Актовегин или Солкосерил;
- Берлитион.
Лекарственные препараты обладают вазодилатирующим действием. Они расслабляют гладкую мускулатуру стенок кровеносных сосудов, за счет выделения из базофилов гистамина и гепарина. Артерии и капилляры расширяются, а риск тромбообразования снижается. Актовегин и Берлитион — ангиопротекторы, улучшающие обменные процессы в костных, хрящевых, мягких тканях.
Курсовое применение препаратов из группы хондропротекторов — единственно возможный способ частичного восстановления разрушенных гиалиновых хрящей и предупреждения распространения заболевания. Регенерующее действие клинически доказано только у сульфата хондроитина, сульфата и гидрохлорида хондроитина. Эти вещества могут быть как синтетического, так и органического происхождения. Например, в состав инъекционного раствора Алфлутоп входит хондроитин, полученный из тканей различных видов рыб.
Назначение хондропротекторов особенно актуально при осложнении остеохондроза спондилоартрозом, когда дегенеративные изменения поражают фасеточные суставы. В аптеках есть несколько хондропротекторов, выпускаемых в виде инъекций:
- Алфлутоп;
- Хондролон;
- Дона;
- Румалон;
- Хондрогард;
- Хондроитин-Акос;
- Мукосат.
Для лечения поясничного остеохондроза можно использовать хондропротекторы различными способами. Внутримышечные инъекции не так эффективны из-за неизбирательного действия препаратов. Ортопеды и травматологи назначают паравертебральное (около позвоночника) или периартикулярное (в болевые точки) введение лекарственных средств.

Жалобы на боли в крестце возникают у больных, страдающих как от дистрофии межпозвоночных дисков, так и от тех, кто знает, что такое деформация подвздошно-крестцового и тазобедренного суставов. Если болит крестец позвоночника во время беременности, то это может быть признаком симфизита или расхождения лонных костей. Патология опасна для здоровья будущей матери, поэтому при появлении боли в крестце следует обратиться к ортопеду или вертебрологу.
Если человек ведет малоподвижный образ жизни, то у него может болеть спина и крестец по причине дистрофии мышц. Слабость мышечного каркаса спины и поясницы – одна из ведущих причин появления болезненности на фоне увеличения амортизационной нагрузки на позвоночный столб. Чтобы иметь возможность фиксировать положение тел позвонков и обеспечивать полноценное диффузное питание хрящевой ткани межпозвоночных дисков, мышечный каркас тела должен быть тренированным и находится в нормальном тонусе. А для этого необходимы регулярные адекватные физические нагрузки. Посещение спортзала, бег, спортивная ходьба – это хорошие способы профилактики боли в области крестца как для мужчин, так и для женщин.
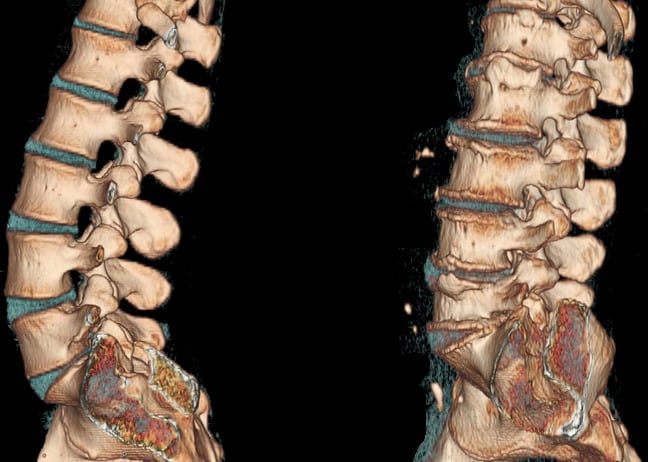
Пояснично-крестцовый остеохондроз является дегенеративным дистрофическим процессом, разрушающим фиброзное кольцо диска L5-S1. Под влиянием значительной физической нагрузки обезвоженные волокна фиброзного кольца разрываются и между ними может произойти выпячивание пульпозного ядра. Это межпозвонковая грыжа, провоцирующая сильнейшую боль в области крестца и поясницы.
Если болит спина в области крестца, то рекомендуется как можно быстрее обратиться к неврологу или вертебрологу. Врач при проведении осмотра сможет исключить выпадение грыжи позвоночника. Может быть назначено проведение рентгенографического обследования, подтверждающего поставленный диагноз. При затруднениях в диагностике доктор может порекомендовать провести МРТ обследование.
Причины боли в области крестца
Существует множество причин того, почему болит крестец – без обследования и осмотра доктора сложно будет самостоятельно установить потенциальные факторы негативного влияния. В ряде случаев к этому приводит травматическое поражение крестца. Напрмиер, если накануне было падение на спину и ягодичную зону, ушиб, удар, резкое скручивание туловища в области поясницы и т.д. Довольно часто травма происходит при поскальзывании на льду. Даже если после этого человек не упал и не ударился, возможны внутренние микроскопические разрывы связок, сухожилий и фасций мышц на фоне избыточного напряжения в момент балансировки равновесия на скользком покрытии.
Если были подобные инциденты накануне появления болевого синдрома, незамедлительно обратитесь к травматологу. Без рентгенографического снимка в таких ситуациях поставить точный диагноз будет очень сложно.
Вторая группа причин того, что болит крестец, включает в себя поражения мышечного каркаса спины. Это сложный многофункциональный каркас, который обеспечивает:
- стабильность положения человеческого тела в пространстве;
- возможность прямохождения на ногах;
- диффузное питание хрящевой ткани межпозвоночных дисков;
- выполнение различных движений туловища (наклоны, повороты, сгибания, скручивания и т.д.).
При ослаблении мышечного каркаса спины происходят многочисленные деформации позвоночного столба (искривления, смещения тел позвонков, дегенерация и разрушение межпозвоночных дисков). Первичным признаком поражения позвоночника всегда является синдром натяжения мышечного волокна. Это компенсаторная реакция организма, в результате которой происходит спазмирование миоцитов. Они не проводят нервный импульс, отдающий сигнал о расслаблении. Поэтому мышцы сильно напряжены и на ощупь могут быть достаточно твердыми.
При спазме мышц происходит компрессионное сдавливание нервных окончаний и нарушение капиллярного кровоснабжения. Это одновременно запускает воспалительную реакцию, расширение капиллярного русла и трофическую ишемию. Появляется отечность тканей, их воспаление и резкая болезненность. В ряде случаев при пальпации можно обнаружить триггерные точки – это локализации наиболее сильного сокращения мышечных клеток. Прощупываются в виде уплотнений округлой или овальной формы.
Потенциальные причины того, что болит спина и крестец, могут скрываться за следующими заболеваниями:
- пояснично-крестцовый остеохондроз и его осложнения в виде протрузии, грыжи диска и её секвестрирования;
- спондилез и спондилоартроз (дегенерация унковертебральных и фасеточных суставов между телами позвонков);
- анкилозирующий спондилит (болезнь Бехтерева);
- растяжение мышц, связок и сухожилий спины и тазобедренных суставов;
- искривление позвоночника с уплощением физиологического поясничного изгиба;
- нарушение постановки стопы в виде косолапости или плоскостопия;
- синдром короткой ноги;
- деформация головки бедренной кости тазобедренного сустава с укорочением одной конечности;
- симфизит и расхождение лонных костей при беременности;
- подвздошно-крестцовый деформирующий остеоартроз;
- синдром грушевидной мышцы;
- защемление седалищного нерва.
Эти патологии без своевременного лечения могут быстро прогрессировать и приводить к инвалидности человека. Поэтому необходимо при появлении боли сразу же обращаться к опытному врачу вертебрологу, который сможет точно установить причину появления симптома. После обнаружения того или иного заболевания пациенту будет назначено лечение. Домашняя самостоятельная терапия боли в области крестца редко дает положительный результат. Обезболивающие препараты лишь на короткий промежуток времени купируют боль. Затем она возвращается вновь до тех пор, пока не будет проведено комплексное лечение основного заболевания.
Помните о том, что боль в области крестца может быть связана с патологиями внутренних органов брюшное полости им алого таза. У женщин это может быть связано с опухолями матки и яичников, у мужчин подобный клинический признак часто свидетельствует о росте аденомы предстательной железы.
Потенциальные причины боли в области крестца – это предрасполагающие факторы риска:
- избыточная масса тела, увеличивающая фактическую амортизационную нагрузку на тазобедренные суставы и межпозвоночные диски пояснично-крестцового отдела позвоночника;
- ведение малоподвижного образа жизни с преимущественно сидячей работой;
- неправильная организация спального и рабочего места;
- нарушение осанки (привычка сутулится или сидеть с круглой спиной);
- отказ от ношения дородового корсета и бандажа на поздних сроках беременности;
- ношение обуви на высоком каблуке;
- регулярные переохлаждения поясницы;
- подъем тяжестей и экстремальные физические нагрузки без предварительной подготовки.
Исключение всех вероятных факторов риска – это профилактика патологий опорно-двигательного аппарата. Если заболевания уже развились, то необходимо планомерное устранение всех выявленных факторов риска и потенциальных причин болезни для того, чтобы начать процесс восстановления поврежденных тканей.
Болит в области крестца при сидении и ходьбе
Если болит крестец при сидении, то это может быть клиническим признаком нарушения положения тел позвонков. Крестец — это изначально раздельные тела позвонков, разделенные между собой хрящевыми дисками. Процесс срастания начинается после завершения периода полового созревания (в 18 – 20 лет). Окончательно крестец приобретает форму единой кости к возрасту в 25-28 лет. Поэтому до наступления 28 лет вполне может развиваться крестцовый остеохондроз и нестабильность положения тел позвонков.
При сидении болит в районе крестца сдавленный нерв. Здесь отходят от спинного мозга корешковые нервы, отвечающие за иннервацию области ягодиц, задней поверхности бедра.
Часто таким образом проявляется туннельный синдром, при котором ущемляется седалищный нерв. Он проходит по узкому туннелю, образованному несколькими крупными мышцами. При развитии синдрома грушевидной мышцы часто возникает болезненность в области крестца при сидении.
У многих пациентов сильно болит крестец только в положении стоя и при длительной ходьбе. Этот клинический симптом заставляет врача в первую очередь исключать патологические дегенеративные процессы в области тазобедренных суставов и подвздошно-крестцовых сочленений костей. Именно эти заболевания сопровождаются сильнейшими болями в области крестца при ходьбе.
Диагностировать их довольно сложно, поскольку болевой синдром может локализоваться отдаленно. Так, при разрушении тазобедренного сустава боль может ощущаться в области колена. И только диагностический тест с разведением коленей в положении сидя может помочь врачу заподозрить развитие патологии в совершенно ином месте.
При развитии артроза подвздошно-крестцового сустава зачастую боль является не характерным симптомом. В покое, при размеренной ходьбе, наклонах и совершении других движений этот признак не появляется, но сильно болит крестец при ходьбе и даже просто при длительном нахождении на ногах.
Следующая характерная патология – синдром грушевидной мышцы. Для него характерно появление боли в области крестца при отведении ноги в сторону. Шаг в сторону сопровождается сильнейшей пронизывающей болью. Прямо ходить не больно.
Лечение боли в крестце в домашних условиях
Первое, что делать, если болит крестец – обращаться на прием к врачу. Лечение боли в области крестца предполагает комплексную терапию того заболевания, которое дает подобный клинический симптом. Сама по себе боль в крестце не является болезнью, это признак неблагополучия. Поэтому первый шаг на пути к избавлению от неприятных ощущений – диагностика. Она позволяет установить причину, устранить её и избавить пациента тем самым от боли.
Если болит крестец, прежде чем лечить этот отдел позвоночника, необходимо убедиться в том, что отсутствуют другие клинические признаки, указывающие на неблагополучие в области брюшной полости и малого таза. Повышение температуры тела, длительный запор, учащенное мочеиспускание, колющие и давящие боли в животе – это повод срочно обратиться на прием к терапевту. Хотя в ряде случаев боль в животе, спастический запор и гиперактивность мочевого пузыря могут быть признаками компрессии корешковых нервов в области пояснично-крестцового отдела позвоночника, что и вызывает боль в крестце.
Для лечения целесообразно применять вытяжение позвоночного столба, массаж и остеопатию, лечебную гимнастику и кинезиотерапию, рефлексотерапию и фармакопунктуру, физиотерапию.
Имеются противопоказания, необходима консультация специалиста.
Остеохондроз поясничного отдела позвоночника – заболевание, которое сегодня встречается у молодых людей старше 30 лет. Характеризуется тяжестью в пояснице, чувством скованности, болями, причем болевые ощущения иногда носят такой сильный характер, что человек теряет сознание, не может двигаться.
Когда назначают?

При остеохондрозе поясничного отдела позвоночника и иных патологиях опорно-двигательного аппарата уколы часто являются незаменимыми.
Как и любые терапевтические процедуры, их назначают при наличии конкретных показаний:
- при выраженном болевом синдроме;
- в качестве вспомогательных процедур для дополнения лечения;
- для купирования приступов при запущенной форме болезни;
- в качестве поддерживающей терапии после основного лечения.
Список противопоказаний
Препараты для введения инъекций оказывают сильное воздействие на организм, потому имеют массу противопоказаний. Их перечень во многом зависит от того, к какому виду лекарственных средств относится определенный препарат, но есть общий список противопоказаний:
- непереносимость компонентов препаратов;
- гемофилия.
В период беременности и ГВ лечение с помощью инъекций может быть проведено только в том случае, если польза для матери превышает потенциальную опасность для ребенка.
Преимущества и недостатки
Уколы имеют множество преимуществ перед применением лекарственных препаратов в виде капсул или таблеток. К ним относят:
- высокую эффективность;
- хорошая скорость действия препарата;
- минимизацию рисков появления побочных эффектов.
Высокая скорость воздействия обеспечивается за счет того, что средство, веденное с помощью укола, не проходит через ЖКТ, попадая сразу в кровоток.
Среди минусов использования препаратов в виде инъекций отмечают:
- необходимость наличия навыков для самостоятельной постановки уколов;
- возможное появление абсцессов в месте введения инъекции;
- непродолжительность действия.
Именно по этой причине чаще всего уколы назначают на начальной стадии либо для быстрого купирования боли и воспалительного процесса.
Эффективность
Инъекции при данной патологии – востребованный метод для борьбы с болью и воспалительными процессами. Однако лечение с их помощью носит систематический характер и не может превышать более 5 суток.

В отличие от таблеток и лекарственных препаратов в других формах уколы имеют следующие преимущества:
- более быстрый результат – действие начинается спустя 5-10 минут после введения лекарства;
- всасывание в кровь в неизменном виде, поскольку лекарство в виде инъекций в отличие от таблеток не попадает в ЖКТ;
- прямое воздействие на поражённые нервы;
- меньше побочных эффектов со стороны печени, ЖКТ.
Последствия
Основные последствия любого укола:
- местные реакции в виде гиперемии;
- появление уплотнений в месте введения инъекции.
Формы инъекций
В терапии остеохондроза применяют различные виды уколов – это зависит от выраженности болевых ощущений, наличия противопоказаний.
Лекарственное средство при такой форме укола вводят в:
- плечо;
- ягодицу;
- другие крупные мышцы тела.
Обычно назначаются для введения активного вещества в небольшом количестве.
Данный вид инъекций позволяет сразу же ввести препарат в кровоток. Из-за высокой концентрации активных компонентов возрастает риск превышения дозировки, поэтому проводить подобные манипуляции должен только специалист.
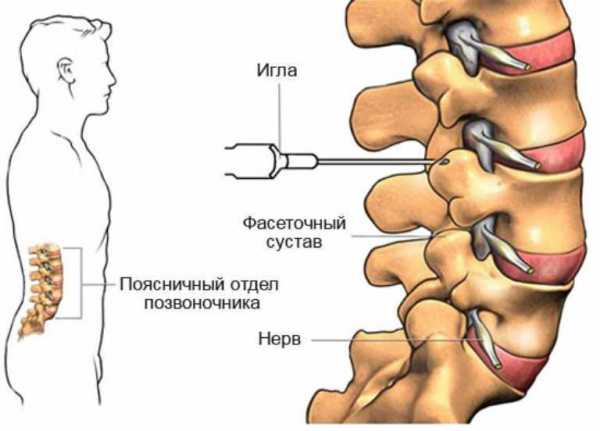
Нервные блокады может ставить только врач – неправильный выбор места может стать причиной серьезных осложнений.
- Противовоспалительные уколы. Являются наиболее эффективными при появлении болей в спине: избавляют от дискомфорта, снимают воспаление, понижают температуру.
- Обезболивающие уколы. Если НПВП не помогли снять болевые ощущения, врач может назначить анальгетики: такие препараты помогают убрать дискомфорт, устранить воспаление, снять симптомы декомпрессии.
- Хондропротекторы. Лекарственные средства такой группы помогут достичь эффекта только в случае длительного использования. Хондропротекторы замедляют разрушение хрящевой ткани, частично восстанавливают разрушенные диски. Препараты этой группы максимально эффективны на ранних стадиях.
- Миорелаксанты. Миорелаксанты помогут, если причиной боли стали спазмированные мышцы: такие препараты устраняют тонус мышц, уменьшают боль, снимают напряжение и нагрузку. Нередко миорелаксанты назначают дополнительно с анальгетиками – такое сочетание дает быстрый обезболивающий эффект.
- Лечебные блокады. Лечебные блокады назначают при защемлении нервных корешков, если остальные препараты не помогают снять боль. Не рекомендовано ставить блокады в период беременности, ГВ, при искривлении позвоночника.
- Капельницы. Нередко назначаются в комплексной терапии: благодаря им обеспечивается длительный анальгетический эффект, снимает воспаление.
- Инъекции витаминов. Благодаря введению витаминов улучшается проводимость нервных импульсов, происходит более быстрое восстановление нейросвязей, укрепляется состояние организма. Назначить препарат может только врач. Это связано с тем, что активные вещества таких инъекций сразу попадают в кровоток – при неверном выборе дозировки могут наступить тяжелые последствия для организма.
- Гомеопатические инъекции. В схему терапии могут включить гомеопатические препараты. Они уменьшают боль, улучшают метаболизм в хрящевой ткани.
Препараты – названия, описание и дозировка
Рассмотрим лучшие медикаменты для устранения болей в пояснице.
Активирует метаболизм в тканях, ускоряет процесс регенерации, нормализует работу ЦНС. Дозировка суточная – до 400 мг.

Уменьшает отек, купирует болевые приступы, восстанавливает метаболизм в костной ткани. Противопоказан при отеке легких, анурии, для лечения пациентов младше 18 лет. Вводится по 1 мл раз в сутки.


Помогает бороться с воспалением в хрящевой ткани, предотвращает появление тромбов, ускоряет восстановление соединительных волокон. Препарат вводят внутримышечно, максимальная дозировка в сутки – 1 мл.


Уменьшает воспалительный процесс, имеет иммунодепрессивное и противошоковое действие. Противопоказания: диабет, язва, нефрит. Максимальная дозировка в сутки – 80 мг.


Является противовоспалительным и анестезирующим средством, которое вводят исключительно внутримышечно. Биодоступность препарата – 95 %. После введения мгновенно распространяется по организму, наполовину выводится через почки в течение 1,5 часов. Вводится по одной капсуле раз в два дня.


В составе данного препарата присутствуют витамины группы В. Назначается при выраженном болевом синдроме. Запрещен к применению при беременности, повышенной чувствительности к основным компонентам. Укол ставят внутримышечно, дозировка – 2 мл.

В составе данного препарата есть тиамин, лидокаин и пиридоксин. Благодаря такому сочетанию стимулируется процесс кровообращения, стабилизируется нервная система. Лидокаин быстро избавляет от болевых ощущений. Дозировка состава подбирается индивидуально на основе анамнеза пациента.

Лидокаина гидрохлорид применяется для купирования болевого синдрома: после введения блокирует передачу нервных импульсов. При блокаде вводят до 200 мг средства.

Для паравертебральной блокады используют кортикостероиды, анестетики. Назначаются при мучительных болевых ощущениях, которые нельзя снять с помощью обезболивающих средств. После введения препарата боль проходит мгновенно.

Оказывает местную анестезию. Механизм действий основан на том, что препарат останавливает формирование и передачу болевых импульсов.

Благодаря эпидуральной блокаде можно снять самые сильные боли. Использование препаратов для блокады такого типа приводит к остановке передачи нервного импульса – в течение 1-2 минут после введения средства стихает боль. Однако проводить ее должен только специалист с большим стажем – малейшая ошибка при выборе дозировки средства или инъекции может привести к неприятным последствиям для пациента.

С его помощью можно восстановить кровоснабжение а поврежденных тканях, нормализовать кислородный обмен. Суточная доза – максимум 1200 мг.

Мовалис снимает воспалительный процесс, действует в течение 20-24 часов после введения. Главное преимущество состава – безвредность для ЖКТ. Дозировка подбирается индивидуально в зависимости от интенсивности боли, но не может превышать 15 мг в сутки.

Является местным анестетиком, используют при блокаде. Эффект от введения препарата сохраняется в течение часа. Не может использоваться в период беременности, для лечения пациентов старше 65 лет. Вводится при паравертебральной блокаде, дозировка – до 40 мл состава.

В период обострения многие пациенты испытывают настолько сильные боли, что теряют сознание. Приступы нередко снимаются с помощью смеси Бойко, которая блокирует передачу нервных импульсов, устраняет мышечные спазмы.

Как делать инъекции?
Укол – медманипуляция, которая сопровождается нарушением целостности кожи. Потому так важно помнить про необходимость обеззаразить и место укола, и саму иглу, чтобы избежать занесения инфекции в ранку. Чтобы самостоятельно сделать укол, нужно:
- обработать кожные покровы йодом или спиртом;
- набрать нужное количество лекарства в шприц;
- зафиксировать канюлю шприца;
- ввести игру в мышцу на 2/3 от ее длины;
- ввести препарат.
Советы специалистов
Специалисты рекомендуют не затягивать с обращением к врачу при появлении болевых ощущений в спине, поскольку лечить остеохондроз на ранней стадии намного легче, чем на запущенной.
Для этого нужно записаться к врачу, который проведет осмотр и на основе полученных данных отправит на дальнейшие диагностические мероприятия: рентгенографию, КТ, МРТ поясничного отдела.
Читайте также: