Красные пятна на пояснице при беременности
1. Сияние.
Сияние, которое отмечают окружающие (а вы можете даже не заметить), – это не просто легенда наших бабушек. У этого явления есть биологическое обоснование. Увеличившееся количество крови придает щекам привлекательный румянец. Все это благодаря мельчайшим сосудикам, расположенным прямо под кожей. А повышенная секреция из сальных желез придает жирный блеск. Румянец у беременных женщин появляется в результате тех же реакций организма, что и во время возбуждения, плача или другой активности, учащающей биение сердца.
2. Пятна.
Иногда в течение второго триместра беременности женщины могут не узнать себя в зеркале. На любом участке лица (чаще на лбу, скулах, носу и подбородке) появляются коричневатые или желтые пятна - так называемая хлоазма. Гормоны - эстроген и прогестерон - стимулируют синтез пигмента меланина в коже, а поскольку вырабатывается он неравномерно, оттенок получается пятнистым. Такой же эффект дают противозачаточные таблетки. А брюнетки и темнокожие женщины могут также заметить темные круги под глазами. Хлоазму нельзя предотвратить, но можно уменьшить ее проявления, по возможности избегая ультрафиолетового излучения, которое значительно усиливает выработку меланина.
3. Акне.
Прыщи во время беременности, конечно, не такие ужасные, как в период полового созревания, тем не менее, вам все же, возможно, придется вспомнить про некоторые способы борьбы с ними. К счастью, прыщи исчезнут вскоре после родов. Не используйте абразивные скрабы и эксфолианты: во время беременности кожа слишком чувствительна. Мягкие средства на основе овсянки подходят намного лучше и помогут раскрыть поры. Из-за возможных пороков развития плода медикаментозные препараты Аккутан и Ретин-А, приписываемые при борьбе с акне, нельзя использовать во время беременности.
4. Темная полоса.
У большинства женщин есть слабовыраженная белая линия, проходящая от пупка до лобковой кости. До беременности она почти не различима. А вот во втором триместре она становится темной и намного более заметной. У некоторых эта линия может пойти и выше пупка. У темнокожих она гораздо ярче, но у всех исчезает через несколько месяцев после родов.
5. Потемнения некоторых участков кожи.
Маленькие родинки и веснушки могут стать больше, а родимые пятна - более коричневыми. Также могут появиться и новые родинки. Ареолы и соски станут значительно темнее и могут сохранить новый оттенок и после беременности, в отличие от остальных участков кожи, которые вернутся к первоначальному состоянию.
6. Красные ладони и ступни.
Уже на втором месяце беременности вы заметите покраснения ладоней и ступней. Это называется ладонной эритемой, которая является всего лишь одним из причудливых состояний, сопровождающих беременность.
Из-за повышенного синтеза гормонов и увеличенного количества крови во время беременности прямо под кожей появляются крошечные красные или пурпурные капилляры. Такое же явление наблюдается после родов на лице и в белках глаз из-за усиленной работы мускулатуры. Некоторые такие сосудики можно замаскировать с помощью косметики. К счастью, какая-то их часть пропадет после окончания беременности, но на ногах и теле он могут остаться. В таком случае поможет дерматолог.
8. Мягкие бородавки.
У некоторых беременных женщин в местах, где кожу натирает одежда или другой участок кожи, могут появиться папилломы, или мягкие бородавки. Чаще всего образующиеся в складках шеи, под руками или грудью, эти новообразования, обусловленные излишним ростом верхнего слоя кожи, исчезают спустя несколько месяцев после родов. Если не хотите ждать, их можно легко удалить.
9. Потница.
Раздражение на коже может быть не только у новорожденных, но и у беременных женщин. Вызванная перегревом, излишней потливостью и трением кожи, потница сопровождается прыщами и болезненной чувствительностью. Чаще всего это явление возникает между и под молочными железами, под животом и на внутренней поверхности бедер.
10. Зуд.
Зуд может возникнуть из-за сухой, шелушащейся кожи или сыпи. У многих самые неприятные ощущения возникают на коже, которая растягивается во время беременности (например, на животе), а также на бедрах.
11. Высыпания на коже.
Около 1% беременных женщин страдают от красных зудящих высыпаний на животе, бедрах, ягодицах и конечностях. Это называется зудящими папулами, они появляются во второй половине беременности и исчезают почти сразу после родов.
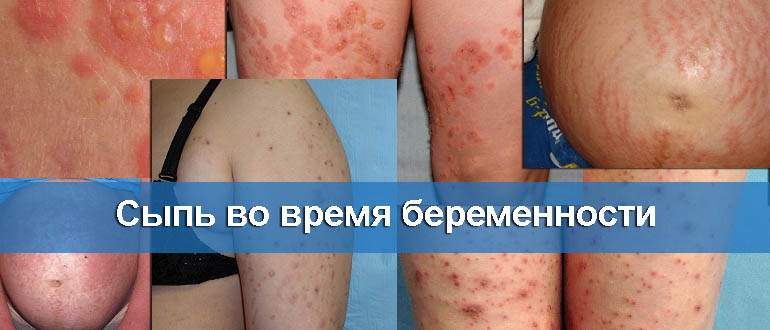
Многие молодые мамочки жалуются, что у них на теле появляются красные пятна при беременности. Ни в коем случае не надо заниматься самолечением и как-то маскировать это явление, даже если сыпь появилась на лице. Как только женщина в положении заметила на своей коже покрасневшие участки, она должна сразу же обратиться к врачу, чтобы он направил будущую маму на обследование. Так как причин возникновения красных пятен довольно много и иногда врачу тяжело сразу поставить верный диагноз, а в некоторых случаях такое явление может быть симптомом заболевания потенциально опасного для здоровья малыша. В этой статье мы рассмотрим возможные причины того, почему во время беременности красные пятна появляются на лице, животе, руках, ногах и спине женщины.

Красные пятна на животе
Самой распространенной и относительно безобидной причиной появления красных пятен при беременности является полиморфный дерматоз. Возникает это неприятное состояние из-за гормональных изменений в организме, которые очень интенсивно происходят в течение всех 9 месяцев вынашивания малыша.
Первые признаки этого заболевания проявляют себя в виде сыпи в области живота и зуда. Затем постепенно красные пятна могут распространиться и на другие участки тела: руки, спину, грудь, ягодицы, бедра. А вот подошвы и ступни при дерматозе в большинстве случаев остаются чистыми.
Чаще всего красные пятна на животе при беременности появляются в третьем триместре. Хотя в случае вынашивания двойни (тройни) или при значительном увеличении веса эта неприятность может случиться во втором и даже первом триместре. Врачи считают, что полиморфный дерматоз появляется из-за значительного растяжения кожного покрова.
С приближением предполагаемой даты родов, красные пятна на коже будут становиться все меньше, а сопровождающий их зуд начнет постепенно утихать. После родоразрешения, когда гормональный фон женщины стабилизируется, красные пятна пройдут сами собой.
Конечно, это не значит, что будущей маме придется терпеть зуд и созерцать сыпь несколько месяцев. Гинеколог, к которому женщина в положении должна сразу же обратиться, исключив другие причины появления красных пятен при беременности, назначит ей антигистаминные препараты, разрешенные к применению во время вынашивания ребенка.
Красные пятна на лице
Аллергическая реакция во время беременности может появиться даже у женщины, у которой никогда прежде ее не было. В первую очередь это связанно с изменениями в работе иммунной системы, которые произошли в связи с беременностью.
Спровоцировать появление аллергии может любой продукт питания, даже тот, который женщина ранее неоднократно употребляла, средства бытовой химии, косметика, домашние животные, пыль, цветущие растения, одежда из синтетических материалов. Аллергия – это серьезное заболевание, которое проявляет себя не только зудом и красными пятнами на лице.
При беременности нельзя игнорировать появление таких симптомов, так как в некоторых случаях острая аллергическая реакция может стать причиной госпитализации будущей матери, ведь она может вызвать анафилактический шок. А это состояние представляет опасность для здоровья и жизни матери и ее ребенка. Своевременное обращение к врачу и прием антигистаминных препаратов, а также прекращение контакта с источником аллергической реакции являются залогом благополучного вынашивания беременности при появлении аллергической реакции.
Красная сыпь на теле
Потница – раздражение кожных покровов вследствие повышенного потоотделения и недостаточного испарения пота. Чаще всего потница проявляет себя в виде зуда и красных пятен при беременности летом, когда женщина вынуждена постоянно носить бандаж для поддержания живота. Также причиной потницы может стать ношение одежды из ненатуральных тканей и недостаточно часто проводимые гигиенические процедуры. Для ликвидации этого неприятного состояния необходимо ежедневно принимать водные процедуры и отказаться от ношения одежды из синтетических тканей. Проблемные места рекомендуется протирать 1%-ным раствором салицилового спирта или календулы.
Красные пятна на животе
В период вынашивания малыша внутренние органы женщины испытывают колоссальную нагрузку, ведь им, как говорится, приходится работать за двоих. В некоторых случаях, когда желчный пузырь или печень не в состоянии справиться с возложенной на них работой, например, из-за того что ребенок передавил желчные протоки, что привело к ухудшению оттока желчи, или женщина принимала лекарственные средства, органы могут сигнализировать об этом появлением красных пятен во время беременности. Обычно высыпания появляются на туловище, чаще всего в области живота.
Красные пятна на теле
К сожалению, существует вероятность того, что женщина, находясь в интересном положении, может заразиться инфекционным заболеванием, например, чесоткой. Для этого достаточно коснуться открытыми участками кожи любого предмета в общественном месте, в частности, прилечь на кушетку в больнице или поликлинике. Такие болезни проявляют себя в виде зуда и красных пятен, которые распространяются по всему телу. Причем в большинстве случаев инфекционные красные пятна при беременности локализуются на животе.
Большинство высыпаний во время беременности не вызвано непосредственно нею и может появится по тем же причинам, что и у любого человека (например, контактный дерматит или аллергия). Но существует ряд специфических дерматозов, характерных исключительно для периода вынашивания ребенка. В таких случаях сыпь появляется как результат множества изменений и взаимодействия различных факторов в организме беременной женщины и проходит после родов. Выделяют 4 основных кожных заболевания при беременности:
- атопический дерматит (дерматоз) беременных (англ. Atopic eruption of pregnancy или AEP);
- полиморфный дерматоз беременных (англ. Pruritic urticarial papules and plaques of pregnancy или PUPPP, а также eruption of pregnancy или PEP);
- пемфигоид беременных (англ. Pemphigoid gestationis или PG);
- внутрипеченочный холестаз беременных (Intrahepatic Cholestasis of Pregnancy или ICP).
Атопический дерматит беременных
Атопический дерматит беременных – это общий термин, который включает три состояния:
- экзема беременных;
- зудящий фолликулит беременных;
- пруриго беременных.
Атопический дерматит составляет около половины всех кожных заболеваний, диагностированных во время беременности.
Такая сыпь может сопровождаться сильным зудом и обычно появляется на руках, ногах или туловище.
Экзема часто характеризуется красными, чешуйчатыми пятнами, небольшими выпуклостями или шелушащейся кожей. 1 Появляется чаще при первой одноплодной беременности и обычно в первом или втором триместрах, в необычных местах: на лице, ладонях, сгибах рук и ног. 2
Зудящий фолликулит вначале поражает туловище и может распространиться на другие части тела. Узелки, образующиеся на коже, содержат гной, поэтому могут напоминать прыщи. Это редкое заболевание, возникает в последних двух триместрах и обычно длится от двух до трех недель.
Пруриго может возникать на любом сроке. Примерно 1 из 300 женщин может быть подвержена этому дерматозу, который длится от нескольких недель до нескольких месяцев после родов. Имеет вид зудящих или покрытых коркой папул на руках, ногах или животе. 3
Женщина может испытать повторные вспышки атопического дерматита при дальнейших беременностях.
Характер этого заболевания говорит о проблеме с иммунной системой, которая сопровождается склонностью к экземе, астме или сенной лихорадке. Часто атопический дерматит встречается в истории болезни нескольких членов семьи. Он связан с плохой барьерной функцией кожи, делает ее сухой и чувствительной. 4
Атопический дерматит можно лечить местными кремами/мазями и пероральными антигистаминными препаратами. Некоторым женщинам также назначаются пероральные стероиды.
Атопический дерматит не представляет опасности для матери или плода. 1
Полиморфный дерматоз беременных
Полиморфный дерматоз беременных – это зудящая сыпь, которая встречается примерно у 1 из 150 беременных женщин, чаще во время первой и многоплодной беременности.
Как правило, сыпь возникает в третьем триместре. Появляется на коже живота в растяжках и далее распространяется на туловище и конечности, обычно не поднимаясь выше груди. Может принимать разнообразный вид – папул, бляшек или пузырьков. Обычно проходит после родов в течение 1-2 недель. Вероятнее всего, полиморфный дерматоз, возникший при первой беременности, не будет повторяться при последующих или же будет выражен в значительно более мягкой форме. 3
Медицинское сообщество до сих пор не знает, почему развивается полиморфный дерматоз беременных. Существует несколько точек зрения.
- Растяжение кожи. В последние несколько месяцев беременности скорость роста плода особенно высокая, и кожа живота растягивается очень интенсивно. Соединительные ткани могут быть повреждены, в результате чего начинается воспалительный процесс, который приводит к сыпи.
- Иммунный ответ на клетки ребенка. Другая теория заключается в том, что некоторые клетки плода мигрируют по всему телу матери и могут вызвать иммунный ответ, выраженный сыпью. Эта теория может объяснить, почему полиморфный дерматоз иногда сохраняется после родов, поскольку эмбриональные клетки продолжают циркулировать в течение короткого периода времени в организме матери.
Лечения для данного состояния кожи не существует, но есть ряд способов, которые помогут облегчить симптомы:
- Не расчесывайте пораженные участки. Это может привести к попаданию на раздраженную кожу бактерий и других микробов.
- Прохладные компрессы или лед. Приложите прохладную, влажную ткань или полотенце к пораженному участку, когда чувствует зуд или опухание. Прикладывание пакета со льдом, обернутого в ткань, по 15–20 минут несколько раз в день также может помочь облегчить ваше состояние.
- Овсянка. Овсяные ванны лечат многие аллергические или воспалительные заболевания кожи. Коллоидный овес содержит группу фенолов, называемых авенантрамидами, которые обладают противовоспалительными и антиоксидантными свойствами. В состав овса также входят такие антиоксиданты, как витамин Е и феруловая кислота. Исследования, в том числе обзорный доклад за 2014 год одного из членов Американской академии дерматологии (ААД), показывают, что овсяные ванны уменьшают зуд и другие кожные проблемы у людей с такими заболеваниями, как атопический дерматит и экзема.
- Увлажняющие средства. Зудящая кожа легко может стать сухой. Чтобы предотвратить дальнейшее раздражение, наносите увлажняющие или смягчающие средства на воспаленную или сухую кожу по мере необходимости. Глицерин обычно является наиболее рекомендуемым натуральным средством.
- Ромашка. Успокаивающие свойства ромашки широко используются для лечения кожных заболеваний, и многие безрецептурные кремы и лосьоны от зуда содержат ее экстракт. В исследовании, проведенном в Испании в 2016 году, у 30 человек с красным плоским лишаем, которые наносили ромашковый гель на пораженные участки кожи, отмечалось уменьшение зуда, жжения и боли. Важно помнить, что у некоторых людей может быть аллергия на ромашку.
- Мята перечная. Растение содержит высокие дозы ментола. Большинство исследований показывают, что ментол может уменьшить зуд, когда его принимают в разбавленном виде или наносят непосредственно на кожу в продуктах для местного применения. Ментол также является слабым анальгетиком, и он может обезболить пораженный сыпью участок кожи.
- Гвоздичное масло. Гвоздика содержит высокие дозы антиоксидантов и противомикробных препаратов, в частности фенол эвгенол. В египетском исследовании 2017 года 25 человек наносили вазелин, а затем гвоздичное масло на участки зудящей кожи ежедневно в течение 2 недель, испытывали уменьшение симптомов по сравнению с аналогичной группой, которая применяла только вазелин. 5
- Стероидные и антигистаминные препараты. Гидрокортизон мазь 1%, нанесенная на пораженные сыпью участки, может помочь уменьшить зуд. Примеры антигистаминных препаратов, которые считаются безопасными во время беременности, включают дифенгидрамин и цетиризин. Хотя эти лекарственные средства считаются безопасными для беременных, обязательно проконсультируйтесь с врачом перед их использованием.
Эта сыпь не вызывает осложнений у женщины или ребенка. 3
Пемфигоид беременных
Пемфигоид беременных – очень редкое аутоиммунное заболевание, поражающее в среднем 1 из 40 000 — 50 000 беременных женщин.
При данном дерматозе, возникающем во втором или третьем триместре, вокруг пупка образуются красные зудящие узелки, которые распространяются на другие части тела в течение нескольких дней или недель. Лицо, кожа головы, ладони и подошвы ног обычно не поражаются. Через две-четыре недели папулы превращаются в большие, красные, заполненные жидкостью пузырьки. Они могут уменьшиться или исчезнуть сами по себе в конце беременности, но у 75–80% женщин с пемфигоидом беременных возникают вспышки во время родов. Сыпь обычно проходит после рождения ребенка без лечения. Вспышки пемфигоида беременных часто случаются в послеродовом периоде (во время менструации, при использовании оральных контрацептивов). 6 Такой дерматоз обычно повторяется при последующих беременностях и имеет тенденцию протекать в более тяжелом виде. 1
При данном заболевании иммунная система беременной женщины атакует плаценту. Плацентарная ткань содержит клетки от обоих родителей. Клетки, полученные от отца, могут содержать молекулы, которые распознаются иммунитетом матери как чужеродные.
Отцовские клетки присутствуют при каждой беременности, но аутоиммунные заболевания, такие как пемфигоид, встречаются только в некоторых случаях. Не до конца понятно, почему иммунитет матери может реагировать таким образом. Но было замечено, что в плаценте женщин с диагнозом пемфигоид присутствуют молекулы, известные как ГКГС класса II (главный комплекс гистосовместимости), которым такое месторасположение не свойственно.
Если симптомы слабые, могут быть назначены противозудные кремы – топические кортикостероиды. Они успокаивают кожу, локально снижая уровень активности иммунной системы на участках, пораженных сыпью.
Также могут быть полезны безрецептурные противоаллергические препараты. К ним относятся следующие продукты, не вызывающие сонливость:
- цетиризин;
- фексофенадин;
- лоратадин.
Димедрол имеет снотворный эффект и лучше всего пить его на ночь.
Во время беременности всегда консультируйтесь с врачом, прежде чем принимать какие-либо лекарства, даже отпускаемые без рецепта.
В случае легкой формы сыпи при пемфигоиде беременных для борьбы с зудом могут быть предложены также домашние средства:
- охлаждать кожу с помощью льда или холодных компрессов;
- пребывать в прохладных или кондиционированных помещениях;
- принимать ванны с английской солью или овсом;
- носить легкую хлопчатобумажную одежду.
Если зуд и раздражение усиливаются, скорее всего, будут назначены пероральные кортикостероиды. Поскольку эти препараты действуют, снижая активность иммунной системы, всегда следует использовать минимальную эффективную дозу.
Пемфигоид беременных, обычно возникающий на поздних сроках, не опасен для жизни женщины или ребенка. Однако, исследование 2009 года показало, что появление сыпи в первом или втором триместре может привести к неблагоприятным исходам беременности.
В исследовании изучались истории болезни 61 беременной женщины с пемфигоидом из Великобритании и Тайваня. Неблагоприятные исходы, обнаруженные у женщин с ранним началом развития заболевания, включали в себя преждевременные роды и низкий вес ребенка.
Исследование также показало, что лечение системными (пероральными) кортикостероидами не оказывает существенного влияния на исходы беременности.
В редких случаях (около 1 на 100 000) сыпь может появиться у новорожденных 6 , но она обычно имеет легкую форму и проходит в течение нескольких недель. 1
Внутрипеченочный холестаз беременных
Внутрипеченочный холестаз беременных, известный еще как зуд беременных 2 – это редкое заболевание печени, вызывающее кожный зуд. По оценкам, 1 из 146 — 1293 женщин может испытывать холестаз в период вынашивания ребенка.
Чаще всего появляется в третьем триместре как зуд на ладонях и подошвах ног, постепенно распространяясь по телу. Отличается от прочих дерматозов при беременности тем, что редко сопровождается сыпью. Но зуд настолько интенсивный, что может привести к появлению царапин на местах расчесов. Также по мере того как заболевание прогрессирует, возможно пожелтение кожи. Некоторые женщины испытывают усталость, тошноту или дискомфорт в животе.
Состояние женщины с внутрипеченочным холестазом беременных улучшается в течение нескольких дней после родов. Однако заболевание обычно повторяется при последующих беременностях и может также возобновляться с началом приема оральных контрацептивов.
Причина зуда беременных неизвестна. Работа печени замедляется, в крови накапливаются желчные кислоты, повышается уровень билирубина, что и вызывает зуд кожи. Акушерский холестаз часто носит наследственный характер.
Внутрипеченочный холестаз обычно лечат урсодезоксихолевой кислотой, пероральным препаратом, который снижает уровень желчной кислоты и снимает зуд. Лечение следует начинать незамедлительно после диагностики и продолжать до рождения ребенка.
Данное состояние потенциально опасно для плода с повышенным риском дистресса плода, преждевременных родов и мертворождения. В тяжелых случаях у женщины может снижаться способность организма усваивать витамин К, что увеличивает вероятность кровотечений во время родов. 7
Шелушение кожи на лице во время беременности является достаточно частым явлением, с которым сталкиваются женщины. В период вынашивания ребенка в организме будущей мамы происходят многочисленные изменения, охватывающие все системы и органы. В сегодняшней статье мы разберемся, почему шелушится кожа на лице у беременных и как с этим справиться?
Причины
Беременность — это время интенсивных изменений в женском теле, при которых происходит повышенная выработка биологически активных веществ, в том числе гормонов. Они оказывают сильное влияние на иммунную систему, способствуют возникновению или ухудшению аллергической реакции.
По своей природе основные гормоны, вырабатывающиеся при беременности, являются стероидами, которые в норме подавляют аллергическую реакцию. Но в организме беременной женщины плод считается инородным телом. Чтобы не произошло его отторжения, иммунная система ослабляет свое действие. Поэтому женщина становится более чувствительной к влиянию внешних аллергенов.
Наиболее распространенными раздражителями являются:
- загрязняющие вещества (выхлопные газы автомобилей, промышленные выбросы);
- химикаты (косметика, пестициды, лекарства, пищевые добавки);
- пыльца цветущих растений;
- укусы насекомых;
- шерсть животных;
- волосы;
- продукты питания (орехи, яйца).
Во время беременности важно помнить о перекрестной аллергии. Она заключается в том, что, если у человека имеется непереносимость какого-либо вещества, может возникнуть реакция на схожий по структуре раздражитель. Например, при наличии аллергии на коровье молоко, может развиться иммунный ответ на сою, молоко других животных, говяжье мясо.
Через сколько появляются признаки беременности?
Начальные признаки беременности проявляются на второй – третьей неделе после окончания менструации, то есть примерно за неделю до календарного начала следующих месячных.
После оплодотворения вследствие высокого уровня прогестерона активизируется работа желез шейки матки, которая вырабатывает слизь. Поэтому с первых дней зачатия слизистые выделения становятся более обильными, прозрачными и имеют жидкую консистенцию. Именно данный секрет защищает беременную женщину и непосредственно плод от патогенных микроорганизмов.
Симптомы
Аллергия на лице при беременности может проявляться в виде мелкоточечной сыпи, крапивницы, сухости кожи, отека тканей лица, зуда в месте высыпаний.
Крапивница образование зудящих волдырей на фоне припухших кожных покровов. Тяжелое течение может осложниться развитием отека Квинке. При этом состоянии отекают параорбитальные области, губы, может возникнуть отечность гортани, что приведет к затруднению дыхания.
Аллергия на коже при беременности часто сопровождается развитием аллергического конъюнктивита и ринита. Проявляется это покраснением склер, повышенной слезоточивостью, обильным серозным отделяемым из носа.
Усиленное потоотделение
Помимо сальных, в усиленном режиме начинают работать также и потовые железы – спасибо все тому же прогестерону. Вот такой гормон: работает на сохранение беременности, но попутно доставляет нам так много разных хлопот и неприятностей. Но ради счастья материнства можно перетерпеть.
Итак, беременные потеют в усиленном режиме. Часто из-за этого у них появляется потница – мелкая сыпь в местах усиленного трения. Старайтесь поддерживать эти места в чистоте и сухости, можете воспользоваться тальком или присыпкой.
Между прочим, у других женщин кожа напротив – становится очень сухой, тонкой и чрезмерно чувствительной. Такую кожу следует усиленно питать и увлажнять. Так что все индивидуально.
Диагностика
Диагностика заболевания основывается на данных аллергоанамнеза, общего осмотра и лабораторных методов исследования.
Уточняют наличие аллергии до беременности, у родителей и близких родственников. Выясняют возможные факторы, которые провоцируют ее развитие. При осмотре обращают внимание на характер высыпаний, наличие отека лица, сухости кожи, появление рези в глазах, слезотечение, покраснение склер, длительный насморк.
Берут общий анализ крови, в котором при аллергии повышен уровень эозинофилов. С элементов сыпи можно взять соскоб для определения наличия патогенной флоры.
Скарификационные пробы для выделения конкретного аллергена во время беременности противопоказаны. Но для определения специфических IgE в организме можно провести РАСТ тест.
Точность исследования очень высока. Медикаментозное противоаллергическое лечение не влияет на результат, является безопасным для беременной, поскольку определение антигена происходит в пробирке.
У женщины берут кровь из вены и вносят в пробирки с разными раздражителями. Если в крови имеется антитело к аллергену, они соединяются и формируют комплекс антиген-антитело. Эти комплексы подсчитываются. Их высокий уровень свидетельствует о наличии проблемы. Метод позволяет определить аллергию на пыль, продукты питания, пыльцу растений, латекс, споры плесени, шерсть животных.
Целлюлит и борьба с ним
Причиной неравномерному распределению жировых клеток служит слишком маленькая нагрузка на мышечную ткань в области “апельсиновой корки”, неправильное питание, курение и недостаточное количество жидкости в организме.
Если вы хотите повлиять на это явление в районе своих бедер и ягодиц, то будьте готовы:
- сбалансировано и дробно (часто, желательно каждые 3 часа) питаться;
- пить достаточно чистой воды без газа;
- делать, пусть даже самой себе, массаж в проблемной зоне (и это должно быть интенсивно, а не в формате поглаживаний);
- ну и, конечно, достаточно двигаться и регулярно выполнять упражнения, способствующие укреплению ягодичных мышц и мышц бедер (комплексы упражнений вы с легкостью найдете в интернете).
Главное — не канючите, что вы не такая, как все. Упорство и регулярность проведения необходимых мер в борьбе с дряблыми кожей и мышцами обязательно приведут к желаемым результатам.
Меры профилактики
Поскольку беременные женщины больше подвержены возникновению аллергической реакции, следует соблюдать такие рекомендации:
- Не курить и избегать пассивного курения.
- Не употреблять алкоголь.
- Отказаться или сократить количество продуктов, вызывающих аллергию (арахис, орехи, кунжут, яйца и рыба), на протяжении всей беременности.
- Не принимать безрецептурные препараты и витамины с красителями или добавками.
- Принимать пробиотики и пребиотические добавки.
- Рекомендованы легкие физические нагрузки, разрешенные при беременности, сбалансированная диета и сон минимум восемь часов в сутки.
- Часто делать влажную уборку в доме.
- Во время езды на машине нужно закрывать окна.
- Беременные, у которых есть аллергия на определенное вещество, должны исключить продукты, относящиеся к перекрестным аллергенам.
При появлении симптомов аллергической реакции нужно обратиться к врачу, а не заниматься самолечением.
Периоральный дерматит — кожный недуг, при котором в области рта появляется эритема с папулами. Проще — сыпь в области подбородка. До недавнего времени этот недуг поражал представительниц прекрасного пола в возрасте от шестнадцати до двадцати пяти лет. Однако сегодня периоральный дерматит всё чаще встречается у детей.
Обзор косметики
Бережно очищает кожу, уменьшает сухость, укрепляет защитный кожный барьер благодаря маслу ши и ниацинамиду в составе.
Среди ингредиентов есть солнечные фильтры, гиалуроновая кислота, пчелиный воск. Интенсивно увлажняет кожу, защищает ее от фотостарения, придает сияние.
Нежно очищает кожу от макияжа и загрязнений, не нарушая ее естественных защитных свойств. В основе формулы — экстракт коры дерева ши, термальная вода Виши.
Интенсивно восстанавливает кожу рук и ног, смягчая и увлажняя ее за счет действия комплекса масел — авокадо, ши, миндаля.
Питает и увлажняет кожу рук, предохраняет от сухости. В составе — масла карите, абрикоса, семян пассифлоры, витамин Е.
Предотвращает растяжки, а те, что есть, делает менее выраженными благодаря маслам карите и сои, витамину Е.
Средство с гиалуроновой кислотой и экстрактом водоросли Chrondrus Crispus заметно улучшает форму груди, делает кожу более упругой и подтянутой. Важно: не рекомендуется применять во время кормления.
Причины
В период вынашивания малыша организм девушки претерпевает множество изменений. Все они, так или иначе, влияют на самочувствие и здоровье будущей мамы. В таких условиях значительно повышается риск развития заболеваний различного характера. Пероральный дерматит не является исключением.
Причины, от чего может быть воспаление такого типа в период беременности, связаны с некоторыми физиологическими особенностями. Наиболее распространённые из них:
- снижение иммунитета,
- генетическая предрасположенность к появлению аллергических реакций,
- повышенная чувствительность кожи,
- заболевания эндокринной системы,
- расстройства работы ЖКТ,
- гормональные изменения.
Симптомы
Пероральный дерматит у беременных проявляется в зоне вокруг рта, затрагивая подбородок и щёки. Всё начинается с появления незначительной красной сыпи на указанных участках. С течением времени проявления обретают более устойчивый характер. При этом возникают другие признаки перорального дерматита:
- небольшие красные прыщи,
- кожный зуд в месте воспаления,
- ощущение жжения,
- чувство стянутой кожи.
По истечении нескольких дней симптомы немного меняются:
- количество прыщей увеличивается,
- сыпь приобретает симметричную форму,
- прыщи становятся водянистыми,
- со временем на месте сыпи появляются гнойнички,
- кожа в месте воспаления покрывается сухими чешуйками.
Первые признаки воспалительного процесса на коже распознать нетрудно. Однако установить точный диагноз сумеет только квалифицированный специалист после проведения специальных процедур.
Чтобы вовремя остановить воспаление и устранить неприятные проявления, будущей маме необходимо обращаться к доктору сразу после появления сыпи на лице.
Проводить диагностику необходимо по двум причинам:
- чтобы определить тип дерматита и назначить эффективный курс лечения;
- чтобы исключить наличие других заболеваний кожи.
Похожие проявления характерны также для других болезней кожи:
- контактного дерматита,
- нейродермита,
- аллергического дерматита,
- угревой сыпи,
- себорейного дерматита.
Диагностировать пероральный дерматит можно после проведения ряда процедур:
- осмотра внешних проявлений,
- описания состояния будущей мамы на основе её жалоб,
- бактериологического посева соскоба с места воспаления.
Осложнения
Неприятные последствия, чем может быть опасен пероральный дерматит для будущей мамы, связаны с пагубным влиянием на состояние кожи. Возможные осложнения включают в себя:
- утолщение кожи,
- огрубение кожи,
- появление бугристых высыпаний,
- проявление пигментных пятен,
- риск развития угревой болезни.
Пероральный дерматит не несёт угрозы здоровью и жизни ребёнка в период беременности. Он также не оказывает негативного влияния на здоровье и самочувствие будущей мамы. Однако такое заболевание может стать причиной множества неудобств и дискомфорта для девушки.
Своевременное и эффективное лечение даёт возможность в скором времени устранить неприятные симптомы, предотвратить вероятные осложнения заболевания и его рецидив в будущем.
Лечение
Лечение перорального дерматита может быть довольно продолжительным. Успех в применении терапии и скорость избавления от видимых проявлений могут зависеть от ряда факторов:
- степени тяжести проявлений,
- триместра беременности,
- общего состояния здоровья будущей мамы.
Особое значение в процессе лечения придаётся действиям девушки. Первое, что должна делать будущая мама после определения диагноза:
- отказаться от использования косметики,
- прекратить использование лекарственных средств для внешнего применения,
- организовать правильный уход за кожей лица.
После выполнения таких рекомендаций прогрессирование симптомов прекращается через несколько дней.
Лечить пероральный дерматит необходимо комплексно. Это значит, что терапия должна быть направлена на достижение нескольких целей:
- устранение явных признаков перорального дерматита,
- устранение причин развития воспалительных процессов,
- поддержание общего состояния организма,
- предотвращение развития осложнений.
Чтобы вылечить заболевание и предотвратить его рецидив, врач назначает:
- приём антигистаминных препаратов;
- использование безопасных средств для внешнего применения с целью облегчения симптомов;
- применение препаратов, стимулирующих иммунитет.
Лечение перорального дерматита на ранних и поздних сроках беременности различается. Такой фактор определяет тип применяемых препаратов.
Профилактика
В период вынашивания ребёнка повышается опасность развития множества заболеваний. Профилактика перорального дерматита представляет собой поддержание общего состояния здоровья будущей мамы.
Предотвратить воспалительные процессы на коже поможет:
- диетотерапия,
- укрепление иммунитета,
- витаминотерапия,
- нормализация образа жизни,
- предупреждение стрессовых ситуаций и нервных срывов,
- правильный уход за кожей,
- отказ от декоративной и натуральной косметики на время беременности.
Правила ухода за кожей лица
Придерживайтесь обычной схемы:
Единственное, что придется усилить, — защиту кожи от ультрафиолета. Даже зимой рекомендуется использовать увлажняющий крем с высоким SPF.
Этот крем разработали специально для чувствительной кожи. Он увлажняет, удерживает влагу в клетках, а благодаря витамину Е еще и восстанавливает барьерную функцию кожи. Масла миндаля и камелии отвечают за смягчение и разглаживание кожи.
Предназначен для сухой и чувствительной кожи, принадлежит к поколению средств, состоящих на 96% из ингредиентов натурального происхождения. Розовая вода успокаивает, питает кожу, делает ее мягкой и эластичной. Подходит для веганов.
Во время беременности очень важно уделять внимание уходу за тонкой чувствительной кожей вокруг глаз. Формула с густой текстурой на основе 8 масел моментально восполняет запасы влаги, делает менее заметными мимические морщинки.
Читайте также:


