Когда болят косточки на спине
Любые проблемы с позвоночником нельзя игнорировать, они требуют незамедлительного решения. Иногда даже при легком надавливании на позвоночный столб у человека появляются болезненные ощущения. Необходимо постараться разрешить данную проблему как можно скорее.
Причины
Болезненный симптом может появиться в любом позвоночном отделе. Если у человека болит шейный позвонок и при надавливании начинаются головные боли, то речь может идти о следующих патологиях:
- остеохондроз,
- артроз,
- дископатия,
- протрузия и межпозвонковая грыжа,
- подагра и болезнь Бехтерева,
- инфекционные болезни,
- новообразования,
- синдром позвоночной артерии.
Когда боль в позвоночнике при нажатии сопровождается сильной головной болью, это является свидетельством того, что защемлен корешковый нерв.
Если патологию не лечить в течение долгого времени, болезнь прогрессирует, что приводит к частичной парализации конечностей.
Чтобы диагностировать патологию, необходимо обратиться в медицинское учреждение. Врач назначит обследование после осмотра. Современное оборудование позволяет поставить правильный диагноз.
Причины, по которым может болеть грудной отдел позвоночника:
- Остеохондроз с протрузией диска.
- Туберкулез или наличие опухолей.
- Травмы спины.
- Межреберная невралгия.
- Межпозвонковые грыжи.
- Артроз.
- Искривления позвоночного столба.
- Спондилоартроз и спондилез.
- Болезни внутренних органов.
Если болит позвонок в пояснице, значит, развивается дегенеративный процесс в фиброзном кольце диска. Самому больному трудно выявить истинную причину недомогания, ему кажется, что болят позвонки, а на самом деле проблема кроется в другом. Источник боли – это поврежденные хрящевые диски, болезненные ощущения возникают в результате воспаления или травмы.
Сильный болевой синдром вызывает ущемление корешкового нерва. Это происходит, когда высота межпозвонковых дисков уменьшается. Опасно для человека состояние, когда позвонок после падения на спину стал выпирать и болеть.
При аномальном развитии позвоночника наблюдаются клиновидные позвонки или сращиваются позвонки в шейном отделе.
Когда позвонок смещается назад или, наоборот, сильно выступает вперед, —, это спондилолистез.
Заболевания, вызывающие поражения суставов и тканей, —, артроз или артрит.
Причиной боли могут быть новообразования, локализующиеся в позвоночном столбе или тканях, которые находятся рядом с ним. Опухоль растет и зажимает нервные окончания, поэтому при прикосновении к проблемному месту появляется сильная боль между позвонками.
При развитии остеопороза уменьшается плотность костной ткани, увеличивается ее хрупкость.
Симптомы
При возникновении проблемы появляются определенные симптомы, о которых следует знать. Если человек получил травму спины, образуется гематома и отечность, любое прикосновение к ушибленному месту вызывает боль. Также она может возникать при многих других патологических состояниях.
Часто больной чувствует боль, когда работает в наклоне, приседает, ходит или встает после долгого сидения. Характер болезненных ощущений может варьироваться, иногда при надавливании позвонок болит, как синяк.

Различают острые, тянущие и ноющие боли. Они могут ощущаться больным постоянно или время от времени. Боли бывают кратковременными и длительными. Часто ощущается боль при надавливании между лопатками.
Если у человека есть межпозвонковые грыжи, протрузия или остеохондроз, то его беспокоят головные боли, головокружения, судороги, конечности становятся менее чувствительными. Больной может потерять слух, у него ухудшается зрение. Его мучают кашель, боли в горле и груди.
Мышцы становятся слабыми, а движения —, ограниченными. Нарушается нормальная работа мочеполовой системы, ухудшается память, болит сердце, возникает тахикардия. Пациенту трудно сконцентрировать свое внимание, появляется тошнота, рвота, боль в животе.
При врожденных дефектах позвоночного столба у пациента отмечаются мышечная слабость, сильная потливость, отечность, бледность, синюшность и язвы на кожных покровах, нарушается чувствительность, происходит расщепление позвонков.
При опухолевых процессах человеку трудно передвигаться, в мышцах наблюдается слабость, чувствительность нижних конечностей снижается, нарушаются функции мочевого пузыря и кишечника, пациент теряет массу тела, у него деформируется позвоночник, кружится голова, его мучают головные боли, пропадает аппетит, затрудняется дыхание, появляется тошнота.
Артроз и артрит становятся причинами снижения двигательной функции. У больных немеют пальцы на руках и ногах, нарушаются мочеиспускание и стул, болит сердце, наблюдаются отеки, подвижность ограничена, а в местах, где суставы поражены, кожа краснеет.
При спондилите уменьшается подвижность конечностей, воспаляется мочевой пузырь, костная ткань становится хрупкой, глаза болят.
При нестабильности позвонков раздается хруст, если человек наклоняется, ноги болят после ходьбы, подвижность позвоночника снижается, в сухожилии под коленом чувствуется напряжение.
При спондилолистезе снижается амплитуда движений поясничного отдела позвоночника, нижние конечности немеют и слабеют, человек не контролирует мочеиспускание и дефекацию.
Диагностика
Самодиагностика при проблемах с позвоночником малоэффективна, правильный диагноз поставит только врач, опираясь на современные методы.
Специалист может назначить рентгенографию, компьютерную или магнитно-резонансную томографию, миелографию (рентгеноконтрастное исследование ликворопроводящих путей спинного мозга), электроспондилографию (компьютерная функциональная диагностика), контрастную дискографию (рентгенологический метод исследования межпозвоночных дисков).
При необходимости дополнительно выписывает направления на лабораторные исследования крови: ОАК и биохимический анализ, а также биопсию.
Что лучше —, МРТ или КТ? Смотрите видео:
Лечение
После постановки диагноза врач назначает лечение, исходя из характера и течения заболевания.
Чтобы уменьшить отечность и воспалительные процессы в проблемном месте, применяют нестероидные средства («,Ибупрофен«,, «,Диклофенак«,) . Анальгетики (например, «,Нурофен«,) помогают устранить болевой синдром, антибиотики устраняют инфекцию, кортикостероиды («,Преднизолон»,, «,Дипроспан»,) способствуют скорейшему выздоровлению и нормализации обмена веществ.
Препараты для расширения сосудов («,Пирацетам»,, «,Актовегин»,) обеспечивают хороший кровоток. Миорелаксанты («,Мидокалм»,) назначают для снятия мышечных спазмов. Хондропротекторы («,Алфлутоп«,, «,Структум«,) восстанавливают эластичность хрящевой ткани, витаминные комплексы повышают иммунитет, укрепляют костную ткань, улучшают проводимость корешков спинного мозга.
Комплексное лечение дополняется физиопроцедурами. Врач назначает магнитотерапию, УВЧ-терапию и электрофорез, чтобы давление на корешки снизилось, а приток крови к пораженному месту увеличился. В этом случае поврежденные ткани позвоночника обеспечиваются необходимым количеством кислорода и всеми нужными питательными веществами.
Подробнее о физиотерапевтических методах лечения позвоночника вы можете посмотреть на видео:
Массажные процедуры помогают устранить застойные явления в позвоночнике, ускорить процесс обмена веществ, избавиться от гипертонуса мышц. Лечебная гимнастика способствует укреплению мышечного корсета, возобновлению биомеханики тела, уменьшению болевых ощущений.
Хирургическое вмешательство необходимо, когда комплексное лечение с помощью медикаментов и физиотерапевтических методов не дало ощутимых результатов.
Показания к операции:
- нестабильность позвонков,
- межпозвонковые грыжи,
- злокачественные опухоли.
Вид операции назначается в зависимости от того, какое было выявлено заболевание. По результатам обследования специалист подберет наиболее оптимальный хирургический метод (их существует огромное количество).
Если вы задаетесь вопросом, почему болит один позвонок посередине позвоночника даже при легком надавливании, не пытайтесь самостоятельно разобраться в причинах. Чем скорее вы обратитесь к врачу, тем лучше.
Профилактика
Профилактические мероприятия позволяют укрепить мышцы, поддерживающие позвоночный столб. Необходимо заниматься спортом, избегать чрезмерной физической нагрузки, следить за своим ежедневным рационом.
Важно употреблять как можно больше овощей и фруктов, а также продуктов с высоким содержанием клетчатки и белка. Помните, что вредные привычки пагубны для здоровья. Спина должна быть прямой во время ходьбы и сидения, а спать следует на ортопедическом матрасе.
Заключение
Боли при надавливании на позвонок могут оказаться серьезным симптомом. Запишитесь на прием к врачу и пройдите обследование, большинство проблем можно вылечить без операции, если начать лечение вовремя. В случае затягивания похода к специалисту или самолечения можно усугубить свое состояние (вплоть до инвалидизации).
Категория: Боли в пояснице
- Виды
- Опоясывающие
- Отдающие
- Постоянные
- Прострелы
- Резкие
- Тянущие
- У женщин
- Влияние на другие органы
- Бока
- Выше
- Живот
- Ниже
- Справа
- Пах
- Почки
- Зоны
- Левая сторона
- Низ
- Правая сторона
- Лечение
- Лекарственные препараты
- Народные средства
- Причины
- У женщин
- Беременность
- По-женски
- При овуляции
- У мужчин
Боль в пояснице – один из наиболее распространенных симптомов, которые встречаются у больных любого возраста. При возникновении дискомфорта внизу спины человек сразу же думает о заболеваниях позвоночника, но возможны и другие варианты – при патологиях внутренних органов неприятные ощущения часто отдают в поясничный отдел.

Как отличить и установить точную причину, если появились боли в пояснице? Для этого необходимо учесть множество факторов, включая характер неприятных ощущений, их локализацию и дополнительные симптомы, а также пройти комплексную диагностику у специалиста.
Клиническая картина и симптоматика
Здесь находится пояснично-крестцовый отдел позвоночного столба, а также внутренние органы – часть пищеварительного тракта (петли кишечника), практически вся мочевыводящая система, репродуктивные органы у женщин.
Соответственно, болевой синдром в этой зоне может быть вызван как патологиями позвоночника, так и заболеваниями вышеперечисленных органов, а в некоторых случаях он наблюдается при других болезнях (воспалительные процессы дыхательной и желчевыводящей систем, желудка и т.д.).
Код по МКБ-10
В международной классификации МКБ-10 болевому синдрому в пояснице был присвоен код М54.5. Исключение составляет дискомфорт при смещении межпозвоночных дисков и ишиасе – они имеют коды М51.2 и М54.4 соответственно.
Что это значит
Дискомфортные ощущения в районе поясничного отдела могут наблюдаться и при отсутствии каких-либо заболеваний после тяжелых нагрузок, продолжительного пребывания в неудобной позе, у женщин во время менструаций и при беременности.

Такие боли называются физиологическими – как правило, они не требуют медицинского вмешательства и проходят самостоятельно.
Сильные болевые ощущения, сопровождающиеся дополнительными симптомами:
- температура,
- слабость,
- тошнота,
- расстройства мочеиспускания – более тревожный признак, который практически в 100% случаев свидетельствуют о неполадках в работе организма, против которого нужно принять безотлагательные меры лечения.
Причины
Факторами, вызывающими поясничные боли, могут быть десятки заболеваний, начиная дегенеративными патологиями опорно-двигательного аппарата, заканчивая воспалениями, инфекционными и опухолевыми процессами во внутренних органах.
Самостоятельно определить болезнь практически невозможно – ощущения часто бывают иррадиирующими или размытыми, поэтому даже сам больной не всегда может понять, где на самом деле локализуются неприятные ощущения.
Виды болей
В зависимости от клинического течения заболевания, дискомфорт в пояснице может носить разный характер. Интенсивная, колющая и режущая боль (иногда она напоминает удар ножом и имеет высокую интенсивность вплоть до болевого шока). Как правило, наблюдается при остром течении заболеваний, тупые, ноющие и тянущие ощущения – при хронических патологиях.
У женщин
В силу особенностей анатомии женского организма болевой синдром внизу спины у представительниц слабого пола встречается чаще, чем у мужчин. Это обусловлено наличием в проекции этой части спины органов репродуктивной системы, которые остро реагируют на любые изменения здоровья болевым синдромом.
Особенно часто он наблюдается у женщин при менструации и беременности, причем в таких случаях может носить как физиологический, так и патологический характер.
У мужчин
В число остальных причин неприятных ощущений входят заболевания мочеполовой системы и кишечника.
Зоны локализации
Болевой синдром может локализоваться в разных отделах поясницы – в центральной ее части, по бокам, ближе к ребрам или, наоборот, к ягодицам.
Наиболее распространенным считается дискомфорт в правом боку, где расположены особые зоны, которые называются рефлекторными – боль может отдаваться в эту часть тела практически при любом заболевании.
Проекция на другие органы
Поясничный отдел позвоночного столба, как и весь позвоночник, тесно связан с внутренними органами посредством нервных волокон, которые отходят от спинного мозга. По этой причине при нарушениях функций разных систем патологические процессы и болевые ощущения наблюдаются не только в очаге поражения, но и в пояснице.
Кроме того, часто наблюдается обратное явление – дискомфорт, который локализуется в нижних отделах спины, распространяется на ягодицы и нижние конечности, а также отдаются в других частях тела.
Лечение
Что можно при терапии поясничных болей и сопутствующих симптомов, зависит от причины, которая его вызвала. Для устранения симптомов и облегчения состояния больного используются медикаментозные препараты:
- анальгетики,
- спазмолитики,
- нестероидные противовоспалительные лекарства,
- физиотерапевтические процедуры,
- массаж,
- ЛФК.
Температура
Температура в комплексе с дискомфортом в пояснице – тревожный симптом, который свидетельствует о заболеваниях, протекающих в острой форме. Особенно часто такие проявления наблюдаются при воспалительных и инфекционных процессах во внутренних органах, реже при болезнях позвоночника, мышечных и нервных тканей.
Психосоматика
Психосоматическими болями называют те, которые не имеют объективной физиологической причины, и возникают из-за ухудшения психоэмоционального состояния человека.
В таких случаях, помимо консервативной терапии, больному требуется помощь психотерапевта и серьезная работа над своим отношением к окружающему миру.
Ночью и после сна
Неприятные ощущения в пояснице, которые возникают ночью и после сна, считается достаточно опасным явлением, так как они характерны для:
- онкологических заболеваний,
- дегенеративных и гнойно-септических процессов в тканях и хрящах (артриты, артрозы, ревматизм и т.д.).
Если боль настолько сильная, что не дает спать или подняться с постели, к врачу следует обратиться незамедлительно, чтобы избежать печальных последствий.
При двигательной активности
Боли, которые возникают в положении лежа, стоя или сидя, а также после каких-либо движений (наклоны, повороты и т.д.) чаще всего являются симптомом дегенеративных процессов в позвонках или межпозвоночных дисках.
При патологиях внутренних органов болевой синдром такого характера встречается реже, но до постановки точного диагноза исключать их нельзя.
К какому врачу обратиться
Если неприятные ощущения носят умеренный характер, нужно посетить терапевта – он соберет анамнез, проведет внешний осмотр и направит больного на дальнейшую диагностику.

Диагноз ставится после получение результатов комплексного обследования и консультации других специалистов:
- гинеколога,
- вертебролога,
- нефролога и других.
Обратиться к врачу нужно даже в том случае, если болевой синдром удалось купировать лекарственными препаратами – отсутствие неприятных ощущений не говорит о полном выздоровлении и отсутствии риска осложнений.
Могут ли болеть кости
Болевой синдром в пояснице может вызывать дискомфорт в костях в нескольких случаях. Как правило, подобная симптоматика наблюдается при артрите, ревматизме, остеоартрозе и других заболеваниях, поражающих костные и хрящевые структуры.
Кроме того, она характерна для инфекционных поражений и интоксикаций – в таких случаях боли в костях и поясничный дискомфорт сопровождаются повышением температуры, головными болями, слабостью.
Наиболее опасная причина подобных проявлений – злокачественные опухоли, которые дают метастазы в костную ткань, близлежащие и отдаленные органы (рак молочной железы, легких, печени и т.д.).
Отеки

Отечность и боли в пояснице – признак нарушения работы мочевыводящей системы. Дополнительными симптомами могут выступать нарушения мочеиспускания, частые позывы в туалет, кровь и гной в моче.
Особенно опасны подобные проявления во время беременности – отеки и дискомфорт в пояснице могут служить признаком гестоза, или позднего токсикоза. Это серьезное осложнение течения беременности, которое требует немедленного медицинского вмешательства.
Болевой синдром в области поясницы может возникать у здоровых людей, но часто имеет патологическое происхождение, то есть выступает симптомом патологических процессов в организме.
Даже если дискомфорт носит умеренный характер и легко купируется обезболивающими препаратами, консультация со специалистом не будет лишней, и позволит избежать серьезных проблем со здоровьем в будущем.
Профилактика
В целях предотвращения появления боли в районе поясницы, врачи рекомендуют вести здоровый образ жизни и выполнять ежедневно несложные комплексы физических упражнений. Посмотреть несколько простых упражнений для утренней гимнастики вы сможете в предлагаемом ниже видео.
- Владимир, месяцы самоизоляции, люди стали меньше двигаться, жалуются на боль в суставах. Насколько опасна гиподинамия, и какие упражнения помогут?
- Уменьшение физической активности снижает тонус мышц, появляется лишний вес, начинают болеть суставы. Люди стали меньше двигаться, но привычка регулярно питаться не исчезла. Плюс не все делают зарядку.
В этой ситуации я советую три простых упражнения с весом своего тела: для мышц ног - приседания, для средней части тела важно укреплять мышцы пресса и спины, для рук и плечевого пояса - отжимания.
Желательно прийти к норме - по 100 упражнений каждого вида в день. Можно делать частями - после завтрака, после обеда, после работы. Будут мышцы в тонусе - и суставы не будут болеть.
Все наши суставы - стопы, колени, тазобедренные - это место крепления мышц. Если мышца слабая, то в суставе начнутся хронические изменения, которые потом развиваются в артриты, артрозы и так далее.
- Если наши 60-летние читатели лягут и 100 раз с нуля качнут пресс…
- Главное - выполнять упражнение правильно. Нужно не выпрямить ноги, а согнуть их в коленях - тогда будет активно включаться в работу прямая мышца живота. И еще одно: нужно сделать вдох, а движения согнуться-разогнуться - сделать на выдохе. Это в несколько раз повышает эффективность упражнения.
- Правда, что проблемы в стопе - проблемы всего организма?
- Стопа - это фундамент всего тела. Если она крепкая, здоровая, выполняет амортизационную функцию - то колени, таз и все тело будут стоять ровно и красиво, как хороший, крепкий домик.
Если стопа слабая, начинаются нарушения, которые проявляются тягучими болями, уходящими в колени, в тазобедренные суставы, начинается смещение костей таза, протрузии, грыжи позвоночника, болит поясница, ягодицы. Боль доходит до шеи.
Если у вас проблема в правой стопе - вы немножко наклонены. Но вы не будете ходить, согнувшись вправо, а начнете себя компенсировать мышцами шеи и поясницы с левой стороны. Отсюда и головные боли - потому что в шее зажаты артерии, повышается давление. Поэтому сначала нужно навести порядок в стопе - тогда будет здоров и весь организм.

Плоскостопие вызывает боль в суставах, пояснице и даже шее. Фото: личный архив.
- Ого! Оказывается, может болеть голова, а проблема - в стопе, до которой, может, никогда и не доберешься…
Боль - это сигнал организма, она компенсаторная. Какая-то мышца перетрудилась, устала, но причина не в самой боли. Нужно смотреть, как говорят, или выше, или ниже.
- Мы с детства знаем главную проблему стопы - плоскостопие…
- Важно понять, почему оно возникает. На первое место можно поставить лишний вес - это дополнительная нагрузка на стопу. Плохая обувь тоже влияет - как и травмы, и малоподвижный образ жизни.
Еще одна проблема - вальгусная деформация (или косточка) стопы. В 90% случаев страдают женщины. Ученые установили, что проблема возникает после родов: кости таза расширяются, мышцы расслабились, растянулись - и по мышечной цепи это расслабление передается на колени и стопы.
Связки и мышцы в стопе маленькие, быстро реагируют на лишний вес после родов. Если мышцы и связки ног приводить в тонус - этих проблем не возникнет.
- Как привести стопу в тонус, чтобы не довести до операции по удалению косточки?
- Важно распознать первые симптомы: женщина походила в течение дня - к вечеру отекли, устали ноги. Это первый звоночек. Если нарушилось кровообращение и лимфоток - значит, ухудшается работа связок и мышц, начинается нарушение трофики костной ткани. Надо заниматься профилактикой: катать стопой резиновые мячики, палочки, разминать стопу самомассажем.
Если вы сидите в офисе, редко поднимаетесь - у вас от нижней трети бедра все сосудики пережаты, нарушено венозное кровообращение. Поэтому в течение дня, каждые минут 40 нужно вставать, двигаться, подниматься-опускаться на носочки - разгонять кровь.
При отечности можно делать вечером теплые ванночки, массаж ног - это снижает последствия физической нагрузки. А для того чтобы стопа держала дневную нагрузку - нужно системно укреплять мышцы стопы.
В Силичах есть тропа Кнейпа - в честь немецкого священника Себастьяна Кнейпа, который придумал методику оздоровления стопы через ходьбу по песочку, гравию, по траве, используя после температурный режим: в конце надо опустить ноги в холодную водичку - непередаваемые приятные ощущения, ноги восстанавливаются в течение 10 - 15 минут.
- Читала, что женщины обычно страдают поперечным плоскостопием, а продольное чаще встречается у мужчин. Какое страшнее?
- Хуже поперечное плоскостопие. Но много случаев, когда ситуация запущенная - и поперечное, и продольное плоскостопия, мышцы и связки не держат косточки. Нагрузки переходят на коленный, тазобедренный суставы.
Функция стопы - амортизация, если не справляется - ее берут на себя другие суставы, в том числе наш позвоночник. Отсюда часто и протрузии, и грыжи, и сколиозы. Стопа всегда должна быть в рабочем, тренированном состоянии. Будет здорова стопа - будет и тело в порядке.

Если стопа слабая, начинаются нарушения, которые проявляются тягучими болями, уходящими в колени, в тазобедренные суставы, начинается смещение костей таза, протрузии, грыжи позвоночника, болит поясница, ягодицы. Фото: Святослав ЗОРКИЙ
- Как люди сами вредят своим стопам?
- Когда девушка носит обувь на каблуках, она вынуждена наклоняться вперед, получается поза падения. Чтобы эту позу остановить, вся нагрузка переходит в область поясницы. Отсюда и протрузии, грыжи в поясничном отделе.
Кроссовки и кеды - особенно, если у молодых людей не сформирована стопа - тоже ведут к проблемам. Когда покупаете обувь - сожмите подошву, она должна эластично сгибаться. Стопа обязательно должна работать в обуви, а не находиться в жесткой колодке. Иначе стопа атрофируется.
- Ортопед как-то посоветовал выбросить обувь с плоской подошвой, сказав, что она убивает ноги. Каблук должен быть хотя бы сантиметр?
- Каблучок должен быть 2 - 3 сантиметра. Сейчас жарко, молодежь ходит в сланцах. Чтобы его не потерять - человек поджимает пальчики, а это дает супер нагрузку на всю стопу. Одно дело пройтись по пляжу, другое - ходить день по городу. Возникает подошвенный фасциит (раздражение и воспаление тканей стопы. - Ред.), следующий этап - всем известная шпора в пятке.
Это место крепления мышц сначала воспаляется, потом окостеневает и приобретает форму штыря или шпоры, которая мешает ходить. Острая боль не дает стать на стопу. На первых стадиях помогает ударно-волновая терапия, физиопроцедуры, в запущенных случаях спасает только операция.
- Почему второй палец ноги с возрастом выгибается дугой?
- Часто это неврологическая проблема, потому что рядом тоже проблема подошвенного фасциита. Мышцы стопы настолько напряжены, что они начинают натягивать второй и третий пальчики. И образуются такие молоткообразные пальцы.
Профилактика - теплые ванночки, самомассаж, опять-таки - катать стопой резиновые мячики, чтобы подошвенная часть стопы становилась мягкой и эластичной, тогда она не будет деформировать пальцы.
- Самомассаж - это просто мять руками стопу?
- Да, проминать стопу вдоль и поперек - любые движения. Много мять не надо, на стопе немало рефлекторных зон нашего тела, которые влияют и на внутренние органы. Самомассаж должен быть мягкий, легкий, успокаивающий, 5 - 10 минут перед сном.

Кинезиотейпы приостанавливают патологический процесс в стопе, выпячивание большого пальца, а также загибание второго и третьего. Фото: личный архив.
Где-то мышцы будут зажаты, можете почувствовать боль, но нужно потерпеть. Введите себе это в привычку, как чистку зубов. Если регулярно все это делать - стопа будет в норме, а проблемы уйдут.
ЧИТАЙТЕ ТАКЖЕ
Создатель белорусской школы аллергологии, профессор Дмитрий Новиков рассказал нам о коронавирусе и аллергиях, способах не подхватить вирус и о том, как все сотрудники его кафедры стали контактами 1-го уровня [продолжение здесь]
Если болит позвонок при нажатии, нельзя исключить патологический процесс. В зависимости от причины боль может иметь различный характер и интенсивность. Для достоверного определения причины патологических изменений пациенту нужно обращаться к врачу. Специалист назначает объективное обследование, которое включает методики визуализации позвоночного столба.
Характер боли
Боль в позвонке при надавливании не является изолированным проявлением. Она имеет различную интенсивность и характер, что дает возможность предположить род патологических изменений. При описании дискомфорта обязательно обращают внимание на несколько характеристик:
- Интенсивность – выраженность боли оценивается по субъективным ощущениям. Человека предлагают выразить дискомфорт в цифрах от 1 до 10, что соответствует диапазону от едва заметной до нестерпимой боли. Очень сильный дискомфорт, который практически невозможно терпеть, бывает при онкологической патологии, а также после перенесенных травм позвоночника.
- Характер – при надавливании на позвоночник больной человек может ощущать покалывание, стреляющую или тупую боль, реже бывает жжение. Резкий, стреляющий дискомфорт указывает на вовлечение в патологический процесс нервных волокон спинномозговых корешков, что является неблагоприятным признаком.
- Локализация – по расположению болевых ощущений, которые имеют максимальную выраженность, можно судить о том, где развивается патологический процесс: в шее, пояснице или грудном отделе позвоночника.
Одновременно обращают внимание на наличие сопутствующих симптомов и особенностей, что поможет выяснить причину изменений в позвоночнике:
- Время появления или усиления дискомфорта после нажатия – утром боль усиливается при развитии аутоиммунного процесса, а вечером бывает при дегенеративно-дистрофической патологии.
- Наличие болевых ощущений различного характера и интенсивности в других местах тела – неблагоприятный признак, указывающий на возможное развитие онкологической патологии с метастазами.
- Снижение подвижности позвоночника – ограничение движений обычно указывает на развитие аутоиммунного процесса.
- Выраженная деформация позвоночного столба – признак повреждения различных структур вследствие перенесенной травмы или патологического перелома костных оснований на фоне снижения их прочности.
При помощи клинической симптоматики удается предположить происхождение и характер патологического процесса, приведшего к болевым ощущениям. Это необходимо для целенаправленного проведения последующей диагностики и быстрого начала соответствующих терапевтических мероприятий.
Причины боли при нажатии
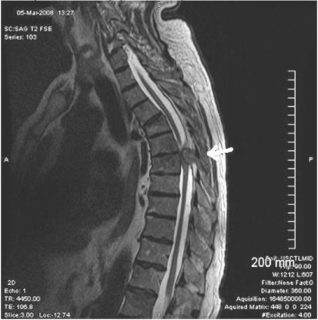
Появление боли в позвоночном столбе при нажатии относится к полиэтиологическим патологическим состояниям. Для удобства диагностики и последующего лечения они были разделены на несколько групп:
- дегенеративно-дистрофические патологии;
- аутоиммунные заболевания;
- новообразования;
- заболевания внутренних органов;
- патологии периферической нервной системы;
- физиологические боли.
Для каждой группы причин подбирается лечение, которое имеет принципиальные отличия.
На фоне нарушения питания, чрезмерных нагрузок происходит повреждение и разрушение структур позвоночника, что приводит к постепенному прогрессированию следующих заболеваний:
- Остеохондроз – поражение хрящевых компонентов позвоночника, которое нередко сопровождается ущемлением спинномозговых корешков. При этом поражается один или несколько отделов позвоночного столба. Распространенный остеохондроз сопровождается сильной болью.
- Протрузия или грыжа межпозвоночного диска – формирование выпячивания, которое имеет различные размеры и может сопровождаться повреждением фиброзных волокон периферического кольца.
- Остеолистез – смещение суставных поверхностей отростков позвонков относительно друг друга.
При шейно-грудном остеохондрозе сильно болит 1 позвонок грудного отдела, что определяется при надавливании. Для дегенеративно-дистрофической патологии характерно постепенное прогрессирование. Высоко в косточках и суставах начинает болеть к вечеру. Снижается объем движений в шейном или поясничном отделе позвоночника. Появляются щелчкили хруст. Боли могут отдавать в лопатку, руку, ногу справа или слева. В положении лежа дискомфорт уменьшается.
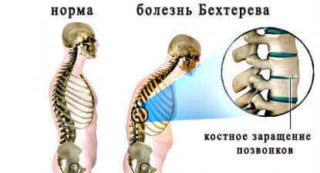
Онкологический процесс сопровождается образованием чужеродных опухолевых клеток. Они обладают способностью к быстрому делению с формированием отдаленных метастазов, представляющих собой дочерние опухоли. Боли в спине при нажатии появляются при остеосаркоме, а также на фоне формирования метастазов в позвоночнике при прогрессировании новообразований другой локализации. Боли обычно сильные. При опухолях часто болит один позвонок даже при легком надавливании, после пальпации в середине на коже появляется небольшое кровоизлияние.
Если боли не снимаются при помощи нестероидных противовоспалительных средств, врач назначает опиатные анальгетики или анестезию, для чего используется эпидуральный метод новокаиновой блокады.

К появлению болей в спине, которые усиливаются при пальпации, приводят следующие группы заболеваний внутренних органов:
- Патологии сердца – ишемическая болезнь, стенокардия сопровождаются болевыми ощущениями в грудной клетке, которые нередко отдают в спину. Дискомфорт часто имеет давящий характер, сопровождается одышкой. При инфаркте миокарда боль становится очень сильной, ее появление сопровождается страхом смерти.
- Заболевания дыхательной системы – бронхит, пневмония с плевритом характеризуются болевыми ощущениями, которые сопровождаются кашлем, одышкой. Дискомфорт провоцирует не нажатие на область позвоночника, а выполнение дыхательных движений.
- Нарушения в органах пищеварительной системы – эзофагит, гастрит, язвенная болезнь желудка или двенадцатиперстной кишки сопровождаются болью в грудной клетке или вверху живота, которая усиливается после еды или натощак. Одновременно может беспокоить изжога, вздутие живота, тошнота с рвотой.
При болях, связанных с патологией внутренних органов часто появляются характерные сопутствующие симптомы.
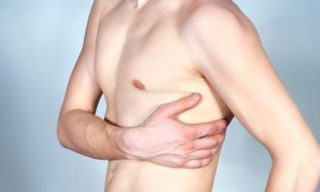
При асептическом воспалении периферических нервов или спинномозговых корешков нередко болит позвоночник посередине спины при нажатии пальцем. Одновременно отмечается усиление дискомфорта во время вдоха или выдоха. Нередко больно при наклоне туловища. Если трогать ребра, болезненность появляется при межреберной невралгии.
В норме боль при надавливании появляется после физических нагрузок, в частности при выполнении статической или динамической работы. У людей с повышенной эмоциональной лабильностью неприятные ощущения могут иметь невротическое происхождение.
Как диагностировать проблему
При появлении дискомфорта нужно идти к врачу, делать обследование, что даст возможность подобрать оптимальное лечение. Специалист назначает визуализацию позвоночника при помощи рентгенографии, компьютерной или магнитно-резонансной томографии.
При подозрении на заболевания внутренних органов дополнительно назначается электрокардиограмма, УЗИ брюшной полости и забрюшинного пространства, фиброгастродуоденоскопия. С помощью лабораторных исследований, которые включают клинический анализ мочи, крови, биохимические почечные, печеночные пробы, оценивается функциональное состояние организма пациента.
Читайте также:


