Что такое выпуклая поясница
Эта простая 30-минутная тренировка поможет исправить гиперлордоз поясничного отдела позвоночника — нарушение осанки, которое может обернуться болью и напряжением.
Излишний прогиб в пояснице, или гиперлордоз поясничного отдела, — это неправильное положение позвоночника, при котором поясничный изгиб становится слишком глубоким. При таком положении живот выдаётся вперёд, а таз уходит назад. И вы начинаете напоминать фитоняшку, которая хочет показать, какую попу она накачала.
Почему возникает и чем опасен гиперлордоз
В числе распространённых причин приобретённого гиперлордоза поясничного отдела — лишний вес, беременность, остеопороз, спондилолистез, сидячий образ жизни.
Также причиной гиперлордоза часто называют хождение на каблуках. Однако учёные Measurement of lumbar lordosis in static standing posture with and without high-heeled shoes не подтвердили эту зависимость.
Деформация и смещение позвонков при поясничном гиперлордозе грозят защемлением нервных корешков, межпозвоночными грыжами, воспалением мышц, окружающих позвоночник, и прочими осложнениями.
Что происходит с мышцами
При любом нарушении осанки наблюдается чрезмерная жёсткость одних мышц и слабость других. И поясничный гиперлордоз не исключение.
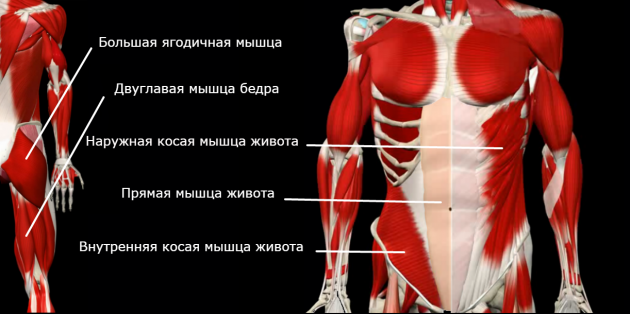
Вот список жёстких мышц, которые тянут за собой позвоночник:
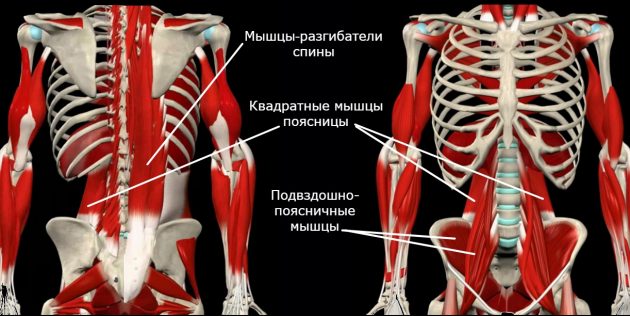
А вот слабые мышцы, которые постоянно находятся в растянутом положении:
Как определить, есть ли у вас излишний прогиб в пояснице
При гиперлордозе может болеть поясница, особенно при ходьбе и других физических нагрузках, а также если спать на животе.
Если вас мучает боль в пояснице, обратитесь к врачу. Врач-ортопед определяет наличие гиперлордоза и тяжесть заболевания по рентгеновским снимкам позвоночника, а также при визуальном осмотре.
Тяжёлые формы поясничного гиперлордоза (если у вас именно это нарушение) лечатся с помощью препаратов, физиотерапии, мануальной терапии, массажа и ЛФК. Комплекс мер позволяет эффективно воздействовать на мышцы вокруг позвоночника и восстановить правильную осанку.
Если же у вас нет боли и ограничения подвижности, однако вы подозреваете искривление осанки, вот несколько тестов для проверки.
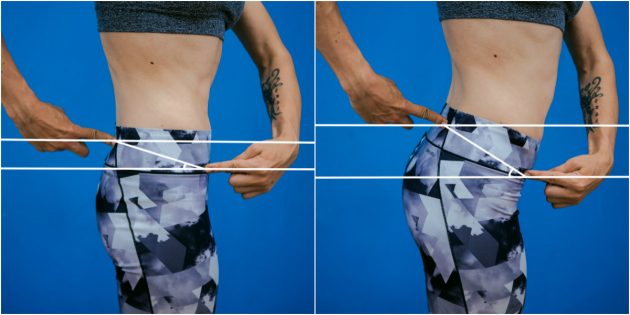
Для этого теста вам понадобится мел или карандаш, вертикальная плоскость, линейка и транспортир.
Нащупайте спереди и сзади выступающие косточки таза — переднюю и заднюю верхнюю ость подвздошной кости.
Отметьте на плоскости уровень передней верхней ости, а затем уровень задней. Проведите две параллельные линии, а затем соедините отметки и измерьте угол. В норме угол наклона таза должен составлять от 7 до 15 градусов.
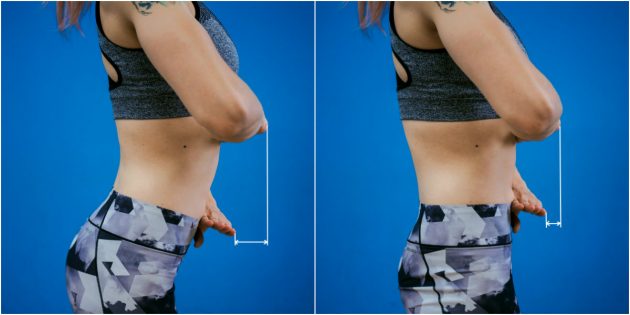
Это более простой тест, который не требует измерений. Просто приложите ребро одной ладони к диафрагме, а другой — к нижней части живота. В идеале одна ладонь должна располагаться над другой.
Если верхняя рука выдаётся вперёд относительно нижней, у вас есть излишний прогиб в пояснице.
Как исправить гиперлордоз
Чтобы исправить осанку, нужно привести в тонус слабые мышцы и одновременно снять напряжение с жёстких. Начнём с расслабления зажатых мышц.
Поскольку закрепощённые мышцы расположены глубоко, раскатать их на массажных роликах или мячах невозможно. Поэтому мы будем расслаблять их с помощью растяжки.

Это упражнение хорошо разогревает и растягивает мышцы-разгибатели спины.
Встаньте на четвереньки. Выгибайте спину вверх, начиная с поясницы. Старайтесь почувствовать, что спина поднимается позвонок за позвонком.
А теперь постепенно, позвонок за позвонком, прогнитесь вниз, начиная с грудного отдела и заканчивая поясничным.
Повторите 5–8 раз.

Это упражнение поможет вам хорошо растянуть квадратные мышцы поясницы и мышцы-разгибатели спины. Можете использовать секундомер или просто считать про себя.
Сядьте на пол, вытяните вперёд прямые ноги. Наклонитесь, не сгибая коленей, и тянитесь вперёд 10 секунд, округлив спину, как на фото слева.
Теперь, напрягая мышцы-разгибатели спины, выгнитесь в другую сторону, как на фото справа. Удерживайте это положение 10 секунд.
Снова склонитесь к ногам и тянитесь ещё 40 секунд.
Выполните 3–5 таких циклов. За счёт небольшого сокращения мышц вы сможете углубить позу и получше растянуть глубокие мышцы.

Сядьте на пол, правую ногу оставьте впереди, левую заведите назад. Угол в обоих коленях — 90 градусов.
Наклоните корпус вправо, правую руку поставьте на пол, левой тянитесь в сторону и вперёд, растягивая весь левый бок.
Старайтесь во время растяжки тянуть левое бедро вниз и назад. Удерживайте позу в течение 30 секунд, а потом повторите всё в другую сторону.

Опуститесь на одно колено. Между бедром и голенью, бедром и корпусом должны быть прямые углы.
Напрягите ягодицы, подкручивая таз. Опустите плечи, сведите лопатки, напрягите пресс. Сохраняйте напряжение до конца упражнения.
Из этого положения немного раскачивайтесь вперёд-назад. Продолжайте раскачиваться 1 минуту, а затем поменяйте ногу и повторите.
В этом упражнении важно держать ягодицы напряжёнными, а таз — подкрученным. Если вы всё делаете правильно, почувствуете напряжение в паху у опорной ноги.

Лягте на пол на живот. Согните правую ногу в колене, поднимите голень и возьмитесь правой рукой за лодыжку.
Подкрутите таз и поднимите корпус вверх. Поднимается только грудной отдел, взгляд направлен вниз, шея прямая. Задержитесь в этой позе на секунду, а затем опуститесь на живот и поменяйте ногу.
Повторите по 5 раз на каждую ногу.
Эти пять упражнений займут у вас не больше 12–15 минут. После них пропадёт чувство усталости, спина будет ощущаться более гибкой.
Однако растяжки недостаточно, чтобы исправить осанку. Вам необходимы и силовые упражнения, которые приведут в тонус слабые мышцы.
Лягте на пол на спину, вытяните руки над головой. Начинайте медленно скручивать спину, поднимая сначала руки и шею, затем грудной отдел позвоночника и только после этого — поясничный. В крайней точке вы сидите, угол между ногами и корпусом — 90 градусов, руки вытянуты вверх.
Начинайте так же медленно опускаться, пока не примите исходное положение. Выполните упражнение 10 раз.
Каждый подъём и опускание должны совершаться не быстрее чем за 20 секунд — считайте про себя или смотрите на секундомер.
Старайтесь больше времени проводить в самых сложных положениях, не задерживайтесь в крайних точках: как только коснулись пола, сразу же поднимайте корпус снова.

Встаньте в классическую планку на руках на 30 секунд. Развернитесь в сторону и оторвите одну руку от пола, выходя в боковую планку. Удерживайте позу ещё полминуты.
Снова вернитесь в прямую планку на 30 секунд. Теперь выйдите в боковую планку в другую сторону на 30 секунд.
Выполните столько циклов, сколько сможете.
Это упражнение помогает привести в тонус поперечную мышцу живота, которая поддерживает внутренние органы.
Лягте на спину, согните ноги в коленях, поставьте стопы на пол. Положите руку на живот ниже пупка, чтобы контролировать движение.
Сделайте вдох так, чтобы живот надулся, а рука, лежащая на нём, приподнялась. Выдохните воздух и представьте, что вам нужно достать пупком до пола или до позвоночника. При этом живот сильно втянется. Задержитесь в таком положении на 3–5 секунд.
Повторите упражнение 10 раз.
Есть много упражнений на укрепление больших ягодичных мышц и бицепсов бедра:
- Любые приседания: с гантелями, штангой, эспандерами, выпрыгиваниями.
- Выпады: на двух или одной ноге, в движении по залу или на месте, со свободными весами или без.
- Становая тяга: со штангой или с гантелями, на двух или одной ноге.
Варианты и технику исполнения упражнений для бёдер смотрите в этой статье. Здесь — упражнения для ягодиц, если вы ненавидите приседания, а в видео ниже — если любите их.
Выберите четыре упражнения — два для ягодиц и два для бицепса бедра — и включите их в свою тренировку.
Как часто тренироваться
Эта простая тренировка займёт у вас не больше получаса. Если после первого занятия у вас с непривычки болят мышцы, выполняйте силовые упражнения через день, а растяжку — каждый день.
Когда тело привыкнет к нагрузке, делайте все упражнения каждый день. Особенно полезно это будет для тех, кто ведёт сидячий образ жизни. Полчаса лёгких нагрузок после работы помогут избавиться от лишних калорий и со временем исправить осанку.
Поясничный лордоз: диагноз, профилактика, лечение
О позвоночнике
Позвоночный столб – это не прямая хорда, как у низших позвоночных. Способность человека сидеть и ходить на двух ногах привели к тому, что здесь образовалось 4 изгиба:
2 изгиба – шейный и поясничный – направлены выпуклостью вперед, то есть это лордозы;
2 изгиба – грудной и крестцовый – изгибаются назад. Они называется кифозами.
Такое изогнутое положение позволяет позвоночному столбу лучше выдерживать нагрузки, которыми, в том числе, является и прямохождение: при нагрузке позвоночник сжимается наподобие пружины, в результате давление уменьшается.
Патологический лордоз приводит к тому, что вертикальная нагрузка сначала на поясничный отдел, а затем и на весь позвоночник возрастает. Сдавленные позвонки изменяют свою форму (деформируются), могут легко сместиться друг относительно друга даже при выполнении привычной работы. Изменение сразу в нескольких позвонках приводит к ущемлению нервов, выходящих из спинного мозга, а это вызывает болевой синдром и нарушение функции внутренних органов.
Виды лордоза поясничного отдела
То, что поясничный лордоз бывает физиологическим (нормальным) и патологическим (образованным в результате болезни), мы уже рассмотрели. Далее приведем классификации, относящиеся только к патологическому его типу.
В зависимости от рода причин, лордоз поясничного отдела позвоночника может быть:
1. Первичным. В нем выделяют два подвида. Первый – вертеброгенный, когда изгиб вызван заболеваниями или аномалиями развития самих позвонков, смещением их друг относительно друга. Второй – паралитический, развивающийся в результате слабости мышц, удерживающих позвоночник. Причинами мышечной слабости могут послужить воспалительные, обменные или онкологические процессы.
2. Вторичным. В этом случае изгиб в поясничном отделе позвоночника может увеличиваться или уменьшаться вследствие заболеваний одного или обоих тазобедренных суставов, связанных с костями таза, который соединяется с крестцовым отделом.
В зависимости от угла, под которым теперь изгибается позвоночник в поясничном отделе, патологический лордоз может называться:
1. гиполордозом, когда угол, образованный телами позвонков, в месте изгиба составляет 171° и больше. Про это состояние говорят, что поясничный лордоз сглажен;
2. гиперлордозом: угол между позвонками менее 150°, обычно, 140-150°. Тела позвонков уже не прилегают к друг к другу, а веерообразно расходятся. Об этом говорят, что поясничный лордоз усилен.
Существует и еще одна классификация, учитывающая возможность привести позвонки в должное положение. Согласно ей и выбирается способ лечения. Так, гипо- или гиперлордоз может быть:
нефиксированным, когда человек может определенными движениями вернуть позвоночник в нормальное состояние;
фиксированным: в долженствующее положение никакими произвольными движениями позвоночник не приводится;
частично фиксированном: угол изгиба движениями спины можно менять только частично.
Причины чрезмерного или сглаженного изгиба в поясничном отделе
Патологический поясничный лордоз позвоночника в детском и взрослом возрасте вызывается разными причинами. Так, чрезмерный или, наоборот, сглаженный изгиб в пояснице у взрослых возникает вследствие:
перелома или вывиха позвонков;
ожирения, когда на поясницу приходится большая нагрузка;
беременности, особенно многоплодной или протекающей с многоводием. Патологический лордоз при этом возникает к 16-20 неделе и обычно имеет преходящий характер (исчезает через 0,5-1 год после родов). Если у женщины до беременности уже имелись заболевания позвоночника (остеохондроз, болезнь Бехтерева и другие), то лордоз, возникший во время вынашивания ребенка, может не пройти самостоятельно;
грыжи межпозвонкового диска;
вывиха или анкилоза (неподвижности) одного из тазобедренных суставов;
воспалительных или дегенеративных заболеваний мышц, которые удерживают позвоночник;
рубцового изменения мышц, фиксирующих позвоночник;
разрывов связочного аппарата, удерживающего поясничный отдел позвоночника;
поражений позвонков при системных заболеваниях: ревматоидном артрите, псориазе, красной волчанке; ахондроплазии;
инфекционных поражений позвонков (это возможно только при сифилисе, туберкулезе или бруцеллезе);
опухолях, растущих из позвонков, или метастазов любого рака в поясничные позвонки;
заболеваний, при которых нарушается метаболизм и, соответственно, питание структур, фиксирующих позвоночник, а также самих позвонков. Это сахарный диабет, заболевания щитовидной железы;
онкологические заболевания внутренних органов, лежащих непосредственно возле поясничного отдела позвоночника: почек, матки, простаты, яичников, кишечника.
Когда поясничный лордоз обнаруживается у детей, то причиной является одно из следующих состояний:
наследственное нарушение обмена веществ в позвонках или фиксирующем их аппарате;
травма позвоночника в период родов;
аномалии развития позвонков;
детский церебральный паралич;
рахит, в результате которого происходит размягчение костной ткани;
дисплазии тазобедренных суставов и врожденного вывиха бедра, являющегося последней стадией дисплазии;
резкий скачок роста, происходящий в детском или подростковом возраст. У него больше шансов спровоцировать гипер- или гиполордоз, если у ребенка слабые мышцы спины;
Если в детском и подростковом возрасте гиперлордоз возник не вследствие наследственного изменения в позвоночнике или его связочном аппарате, то, если направить все усилия на устранение причины, изгиб позвоночника можно вернуть в норму. Если позвонки длительно находятся на отдалении друг от друга (наподобие веера) у взрослого человека, полностью устранить это состояние консервативными методами очень тяжело.
Как распознать у себя патологический лордоз
В зависимости от того, увеличивается ли угол изгиба позвоночника или уменьшается, заболевание проявляется различными симптомами. Общими для обоих состояний будут такие признаки:
н оющая боль в спине, усиливающаяся при выполнении физических нагрузок, подъеме тяжестей, пребывании в неудобной позе;
у женщин боль усиливается при менструациях;
у мужчин может наблюдаться эректильная дисфункция;
характерный внешний вид: опущенные плечи, выпирающий живот (даже при отсутствии лишнего веса), отклоненный назад таз, раздвинутые ноги при полностью разогнутых коленях;
боль в ногах, которая усиливается после длительной ходьбы;
проблемы со стороны органов пищеварения: запоры, вздутие живота, спазмы кишечника;
проблемы со сном;
ухудшение температурной чувствительности области таза и нижних конечностей.
Когда поясничный лордоз сглажен, к этому добавляются:
ощущение не только боли, но и онемения в пояснице;
утомляемость в положении стоя и сидя;
внешний вид: лопатки торчат, а нижняя половина живота выпирает.
Если развился гиперлордоз, отмечается:
сильное напряжение поясничных мышц;
лежание на животе невозможно из-за сильной боли;
при лежании на спине видно большое расстояние между спиной в области поясницы и горизонтальной поверхностью;
наклоны можно осуществить только при помощи сгибания ног в тазобедренных суставах;
при стоянии видно, что ноги или переразогнуты в коленях, или немного в них согнуты;
голова немного опускается и выдвигается вперед.
Кроме этих проявлений, наблюдаются симптомы, указывающие на возможную причину гипо- или гиперлордоза. Это:
Повышение температуры, снижение аппетита, слабость – при инфекционных процессах;
Постепенное развитие симптомов лордоза плюс скользящая походка. Такое сочетание говорит о том, что причиной изменения угла изгиба в поясничном отделе позвоночника являются опухоли или воспалительные процессы в области корешков спинномозговых нервов. Это может быть радикулит, арахноидит спинного мозга или другие патологии, из-за чего возникает контрактура в области ягодичных или поясничных мышц, которую и пытается скомпенсировать лордоз;
Появление симптомов лордоза в среднем возрасте говорит о наличии остеохондроза поясничного отдела. Оно может быть постепенным и даже острым (если резко прорвалось студенистое ядро). На остеохондроз указывает болезненность тазобедренных суставов, которая возникает при попытке установить спину и ягодицы в нормальное положение.
Осложнения лордоза
Если лечение поясничного лордоза не проводится, каким бы он ни был – гиперлордозом или гиполордозом – это приводит к сильной нагрузке на отдельные позвонки и диски между ними. Когда такое состояние существует длительное время, это приводит к таким осложнениям, как:
патологическая (чрезмерная) подвижность отдельных позвонков;
снижение стабильности дисков между несколькими позвонками (множественный лестничный псевдоспондилолистез);
воспаление подвздошно-поясничной мышцы;
деформирующий артроз суставов между суставными отростками поясничных позвонков;
сдавливание спинного мозга, которое приводит к нарушению самостоятельных мочеиспускания и дефекации, бесплодию, обездвиживанию (частичному или полному) нижних конечностей.
Как ставится диагноз
В домашних условиях диагноз не ставится. Даже врач-травматолог на основании одного только осмотра это сделать не имеет права: требуется рентгенография, КТ- или МРТ-томография, чтобы увидеть патологический лордоз и оценить угол изгиба. И если рентгенография помогает только установить диагноз и определить вид лордоза, то томографические методы могут помочь найти причину такого состояния.
Врач может только заподозрить это заболевание. Для этого он просит пациента стать спиной к стене, прижавшись к ней ягодицами и лопатками. Если в области поясницы остается много (больше 5 см в самом глубоком месте изгиба) свободного места, это говорит о патологическом лордозе.
Кроме определения самого лордоза и его вида проводятся исследования (анализы и инструментальная диагностика), целью которых является определение причины данного состояния.

Лечение
Начинается лечение лордоза поясничного отдела с консервативных мероприятий, которые проводятся в комплексе. Если это не приводит к нужному эффекту и, к тому же, имеются признаки сдавливания спинного мозга, выполняется операция.
Консервативная терапия
Она заключается в комплексе, состоящем из:
мер, направленных на устранение причины заболевания;
Рассмотрим по порядку.
Устранение причины заболевания
Это возможно только при выявленной причине гипер- или гиполордоза:
если это остеохондроз, деформирующий спондилартроз или деформирующее заболевание тазобедренных суставов, назначаются препараты-хондропротекторы;
когда причина патологического лордоза – в инфекционных процессах, лечение назначает врач-инфекционист. Обычно это антибиотики, учитывающие чувствительность микроорганизма. В курс могут входить иммуномодуляторы и витамины;
если выяснено, что причина заключается в системном заболевании, к лечению подключается врач-ревматолог. Она назначает препараты, которые влияют на иммунную систему и прекращают ее атаку на собственные же клетки;
при спондилолистезе, межпозвоночных грыжах и грыжах Шморля проводится лечение медикаментами и мануальной терапией;
при ожирении к терапии подключаются врач-эндокринолог, который помогает найти причину такого состояния, и диетолог, подбирающий эффективную диету.
Медикаментозное лечение
Оно включает назначение препаратов, которые должны расслабить напряженные мышцы поясничного отдела и позволить с помощью упражнений, физиотерапии и дополнительных методов позвоночнику принять нужное положение. Это:
противовоспалительные препараты. При сильных или постоянных болях в спине их принимают в таблетках или уколах. Если боли терпимые, лучше использовать местные средства;
миорелаксанты (непосредственно расслабляющие мышцы);
витамины группы B.
Физиотерапия
подводное (в лечебной ванне) вытяжение;
электрофорез на область поясницы, с новокаином и гидрокортизоном;
ультразвуковое воздействие на область позвоночника;
магнитотерапия на область ягодиц и поясницы;
грязевые аппликации на область поясницы.
Дополнительные методы консервативного лечения
Это методы, которые не все врачи включают в курс лечения. При этом сами методы демонстрируют высокую эффективность. Они включают:
иглорефлексотерапию – воздействие иглами на биоактивные точки, что помогает направить нужную энергию организма в определенное место – в данном случае, к поясничному отделу позвоночника;
гирудотерапию – метод, когда на биологически активные точки садят пиявок. Они и стимулируют сами точки, направляя энергию к поясничному отделу, и впрыскивают в кровь вещества, разжижающие ее. В результате последнего эффекта кровь лучше циркулирует по организму, не образуя застоев;
мануальная терапия – воздействие руками на область патологического изгиба, целью которого является приведение его к нормальному углу.
Диета
Соблюдение приведенных ниже правил питания не излечит патологический лордоз, но поможет пище проходить по скомпрометированному желудочно-кишечному тракту, усваиваясь и без застоев. Это поможет предотвратить запоры и, следовательно, интоксикацию:
пейте не менее 30 мл/кг веса жидкости, можно и больше, если нет сердечной или почечной недостаточности;
употребляйте в пищу свежие овощи, в которых много клетчатки;
ешьте поменьше сладкого и мучного;
полностью исключите жирную, жареную и острую пищу, алкоголь, копчености.
Оперативное лечение
Оно применяется, в основном, при тяжелых врожденных состояниях, а также в тех случаях, когда вследствие лордоза происходит сдавливание спинного мозга. Операции травматичные, проводятся под общим наркозом. После них нужна длительная и грамотная реабилитация. Их существует 2 вида:
фиксация позвонков в районе патологического лордоза с помощью пластин, стержней или других металлоконструкций;
замена пораженных позвонков титановыми имплантами, из которых можно сложить конструкцию с нормальным углом изгиба.
К сожалению, второй вид операции в странах СНГ практически не выполняется.
Профилактика
Предотвратить можно только приобретенный лордоз, и делать это лучше всего, начиная с детского возраста. Для этого нужно:
вести активный образ жизни;
ежедневно выполнять упражнения;
спать на жестком матрасе;
Понравилась статья? Напишите свое мнение в комментариях.
Подпишитесь на наш ФБ:
Немногие, услышав выражение — круглая спина, сразу поймут, что это такое. А ведь люди с этим отклонением очень нередки, но часто даже они не в курсе своего диагноза. Эти изменения очертаний и функций позвоночного столба в анамнезе имеют длительную неправильную осанку. Индустриальная цивилизация лишает людей возможности активно двигаться.
Многие виды деятельности связаны с сидячим положением — школа, институт, большинство офисных профессий. Работа, связанная с движением, воспринимается почти как наказание. Скелет и мышцы, часами пребывая в согнутом положении, ослабевают и утрачивают свои способности к поддержанию здоровой осанки. Развиваются многочисленные отклонения от нормы.
Разновидности отклонений
Нормальная осанка характеризуется ровной спиной, прямой линией плечевого пояса, втянутым животом и вертикальной посадкой головы.
Если положение тела продолжительное время не соответствует данным параметрам, можно констатировать одно из следующих отклонений:
- Круглая, или кругловогнутая спина — наклонённые вперёд и вниз плечи, усиленный прогиб грудного, поясничного и шейного отделов позвоночника, повышенная гибкость позвоночного столба, с редкими боковыми искривлениями, разведённые слегка согнутые колени и склонённая вперёд голова. Некоторые исследователи описывают тип круглой спины с кифозом и поясничного отдела тоже;
- Плоская или плосковогнутая спина — слабые прогибы всего позвоночника, уплощённая грудь, втянутый живот. Компенсаторные функции позвоночника снижены до опасного уровня, что приводит к повреждениям от незначительных механических воздействий и к боковым искривлениям;
- Сутулая спина — грудной прогиб явно выражен, изгибы остальных отделов только намечены. Часто сопровождается сколиозами различной тяжести и направленности.
Поэтому нужно обратить на это внимание и возможно выявить одно из нарушений на ранней стадии, чтобы принять меры к его искоренению.

Симптомы и сопутствующие опасности
Круглая спина — это не вопрос эстетики. Неправильная осанка влияет на все органы и системы, что влечёт отклонения от их здорового функционирования.
- В деформации грудной клетки;
- Угнетении сердечной деятельности;
- В затруднённом дыхании;
- В болевом синдроме рук;
- Потерей чувствительности кожных покровов спинной и грудной областей.

Круглая спина у детей
Предпосылки для этого дефекта закладывается ещё в младенческом возрасте. Ползая, груднички развивают и укрепляют свою костно-мышечную систему и к полугоду она достаточно крепкая, чтобы воспринять вертикальную нагрузку. В возрасте 6-8 месяцев дети впервые пытаются сесть самостоятельно. Некоторые более активные детишки начинают такие попытки значительно раньше, в возрасте 4-5 месяцев.
Гордые мамы, вместо того, чтобы мягко пресечь преждевременные действия, наоборот, помогают малышу, обкладывая его подушками или придерживая в вертикальном положении другими способами.
Также радостно приветствуются и ранние опыты освоения ходьбы. Чего только ни делают родители, чтобы ребёнок поскорее сделал пресловутый первый шаг. Подобная спешка часто приводит к круглой спине в раннем возрасте. Если ребёнок делает попытки сесть или встать слишком рано следует позаниматься с ним укрепляющими упражнениями. К примеру, дать ему ухватиться за ваши пальцы и осторожно подтягивая вверх помочь ему быстрее натренировать костно-мышечный корсет.
Причины возникновения
Кроме погрешностей воспитания в младенческом возрасте, кифоз грудного отдела у детей развивается вследствие:
- Генетических патологий скелета;
- Нарушений внутриутробного развития, выраженных в клиновидной форме позвонков или их недоразвитости;
- Заболеваний, связанных с деформациями опорно-двигательного аппарата(полиомиелит, рахит, туберкулёз и т. п.);
- Слабого зрения, из-за которого ребёнок низко склоняется над партой;
- Вялости костно-мышечной системы, ослабленной согбенной позой над учебниками, клавиатурой (поза эмбриона во время сна).
Профилактика и лечение
- Правильная организация рабочего места ребёнка. Мебель соответствующего размера. Сидя на стуле, ребёнок должен опираться на спинку прямой спиной и доставать ногами до пола всей ступнёй. Хорошее левостороннее освещение;
- Оптимальный график занятий. Чем младше ребёнок, тем меньше должен быть период неподвижного сидения в одной позе. Необходимо делать перерывы для разминочных игр;
- Удобная кровать с полужёстким матрасом без прогибов и выпуклостей. Стабильный график отхода ко сну. Ограничение вечернего просмотра телевизионных программ;
- Правильное питание. Рацион необходимо привести в соответствие с потребностями растущего организма;
- Гимнастика, спортивные секции, плавание и другие активные занятия на природе.
Когда обращаться к врачу
Если родители не смогли обеспечить здоровых условий жизни ребёнку или меры оказались недостаточными, формирование круглой спины проявляется следующими признаками:
- Опущенные сведённые вперёд плечи;
- Выпяченный живот;
- Наклонённая вперёд, а иногда и немного вбок голова;
- Крыловидно торчащие лопатки;
- Расставленные и слегка согнутые колени;
- Общая неуверенность поведения.
На более поздних стадиях наблюдается разная высота расположения плечиков и ассиметричность треугольников, образованных ровно свисающими руками и изгибами талии. Если пустить процесс на самотёк, начнут деформироваться кости скелета и тогда восстановление станет значительно проблематичнее, а в особо тяжёлых случаях изменения будут необратимыми.
Деформация позвонков ведёт к ограничению подвижности рёбер и следовательно к угнетению дыхательной функции. Искривление шейного отдела позвоночника нарушает кровоснабжение головного мозга, что неизбежно сказывается на его развитии лучшим образом.
Ребёнка следует как можно скорее показать ортопеду и остеопату. Врачи прежде всего установят диагноз и назначат соответствующее лечение. Это может быть:
- Пассивная растяжка грудных мышц, входящая в постизометрические методы релаксации. Процедура призвана восстановить упругость грудного мышечного корсета, правильное функционирование сердца и лёгких, укрепить мышцы брюшного пресса;
- Лечебно-профилактическая гимнастика с, индивидуально подобранным комплексом упражнений, который должен учитывать перерастяжение и вялость спинных мышц в сочетании с повышенным тонусом и сжатию грудных.

А также рекомендуется выполнять:
- Планку;
- Отжимания от пола;
- Лодочку;
- Лук;
- Махи руками с нагрузкой на плечевой пояс;
- Отведение рук назад и другие упражнения на усмотрение лечащего врача.
В среднем через 2-3 месяца регулярных занятий осанка начинает восстанавливаться.

Круглая спина у взрослых
В зрелом возрасте патология развивается в следствии:
- Генетической предрасположенности;
- Врождённой слабости костно-мышечного аппарата;
- Заболеваний или инфекционного поражения;
- Травмы опорно-двигательной системы;
- Работы, связанной с длительным ограничением движения;
- Возрастного остеохондроза и остеопороза.
Коррекция грудного кифоза у взрослых возможна только на начальных стадиях заболевания и носит временный характер. Эффективного метода полного излечения на поздних стадиях пока не существует. К тому же надо иметь в виду, что неумелые действия неквалифицированного мануальщика может причинить большой вред и вместо излечения довести до инвалидности.
Тем не менее, если вовремя обратиться к хорошему специалисту, можно значительно улучшить состояние здоровья и качество жизни. Молодые люди в возрасте до двадцати лет получают устойчивый положительный результат спустя год-полтора регулярных занятий.
У пациентов после тридцати это занимает уже три года, а если в пятьдесят лет диагностируется кругловогнутая спина, лечение сводится лишь к поддерживающей терапии о кардинальном улучшении запущенного состояния в таком возрасте речь не идёт.

Круглая спина — упражнения
- Встать спиной к стене, прижаться к ней максимально плотно, чтобы прилегали все части тела от икроножных мышц до затылка. Делать несколько подходов в день по 1-3 минуты;
- Поза стоя вертикально, руки за головой, локти отведены назад. На вдохе втянуть живот, на выдохе присесть на пятки. На втором вдохе встать на колени и упереться руками в пол, стараясь прогнуть спину книзу;
- Сидя на полу в любой удобной позе, постараться сомкнуть ладони за спиной в молитвенном жесте. Удерживать до 1- 3 минуты. Расслабиться походить по комнате, следя за осанкой;
- Стоя или сидя постараться сомкнуть пальцы рук за спиной в замок. Одна рука снизу другая сверху, удерживать 1-3 минуты, затем поменять руки местами;
- На задержке дыхания делать втягивающие и выпячивающие движения брюшным прессом;
- Завершить комплекс небольшой медитацией, сидя в удобной позе с максимально выпрямленной спиной.
Занимаясь гимнастикой в лечебных целях, следует особенно тщательно соблюдать принципы безопасности:
- Постепенное увеличение нагрузки и амплитуды движений;
- При возникновении болевого синдрома, прекратить упражнение и расслабиться;
- Обладателям большого живота, при занятиях по укреплению брюшного пресса, необходимо следить, чтобы не было лишней нагрузки на область поясницы;
- При выполнении любых упражнений следует учитывать воздействие на все прилегающие к ним зоны.
Выводы
Поэтому, чтобы не возник вопрос о лечении круглой спины, лучше уже сейчас пересмотреть свои привычки и никогда не увидеть такого изменения осанки в своём зеркале.
Читайте также:


