Как снять спазм пояснично-подвздошной мышцы

Боли в области поясницы не всегда связаны с дегенеративными дистрофическими поражениями хрящевых тканей межпозвоночных дисков. В этом районе сосредоточены нервные сплетения, крупные мышцы. Все эти ткани могут поражаться воспалительными и дегенеративными процессами.
Синдром подвздошно-поясничной мышцы диагностируется примерно у 30 % пациентов в возрасте от 25 до 40 лет, которые обращаются на прием с жалобами на боль в пояснице. Неприятные ощущения могут быть постоянными или возникать только при определённых обстоятельствах. Важно понимать, что с течением времени миофасциальный синдром подвздошно-поясничной мышцы не проходит без лечения, а только усугубляется. Это связано со сложным патологическим поражением структуры миоцитов. Сначала происходит первичный спазм, приводящий к нарушению проводимости нервного импульса. В результате этого нарушается микроциркуляция капиллярной крови, в толще мышцы начинают накапливаться метаболиты. Это провоцирует повторный спазм и развитие воспалительной реакции.
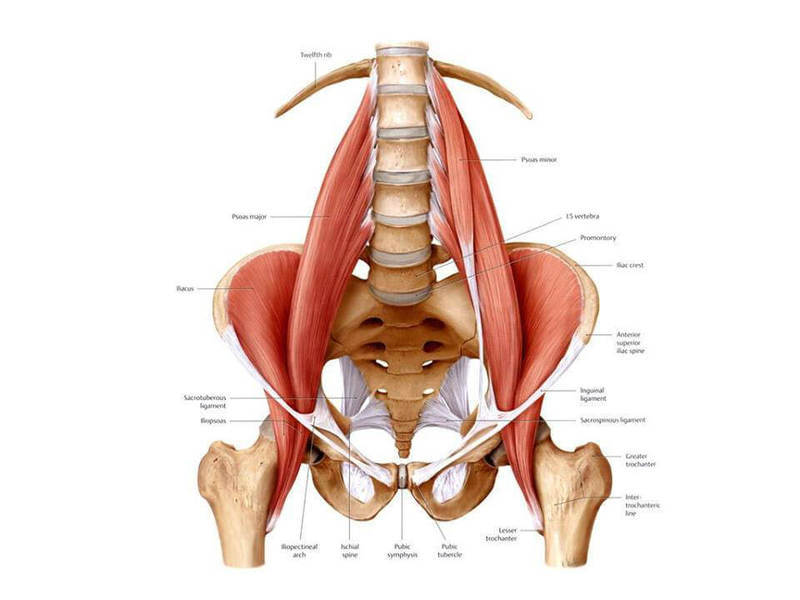
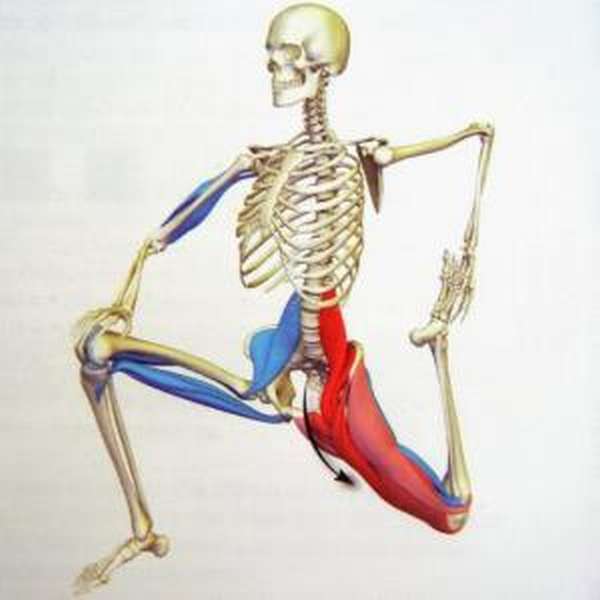
Подвздошно-поясничная мышца относится к тазовой мускулатуре человека и включает в себя большую поясничную мышцу и малую подвздошную. Выходит из тазовой полости и направляется к большому вертелу тазобедренного сустава. Принимает участие в работе сгибателей бедра, стабилизирует движения нижних конечностей. Выполняет роль сгибателя туловища в области поясницы.
Анатомия этой мышцы:
- берет свое начало в толще брюшного пресса, а заканчивается в районе вертела бедренной кости;
- позволяет совершать повороты и сгибания бедра, приведение его в исходное положение после отведения в сторону;
- иннервация осуществляется нервами, отходящими от поясничного сплетения;
- отвечает за отведение таза кзади;
- отвечает за сгибание туловища в области поясницы.
Поражение подвздошно-поясничной мышцы относится к дегенеративным процессам тонического или спазматического характера. Примерно в 40 % случаев патология является сигналом о том, что происходит разрушение тазобедренного сустава и необходимо срочно пройти диагностику с целью раннего выявления деформирующего артроза. Еще в 30 % случаев спазм свидетельствует о дегенеративных дистрофических процессах в области поясничного нервного сплетения. Это провоцирует компрессию нервного волокна, отвечающего за иннервацию подвздошно-поясничной мышцы. Возникает непроизвольный спазм и нарушается процесс проведения нервного импульса. Если в толще мышцы сформируются так называемые триггерные точки, то справиться с данным состоянием самостоятельно будет очень сложно.
В этой статье предлагаем узнать больше информации о причинах, симптомах и лечении синдрома подвздошно-поясничной мышцы – как выявить заболевание, к какому врачу обращаться для прохождения диагностики, с помощью каких методов лучше всего проводить комплексную терапию.
Причины миофасциального синдрома поясничных мышц
Синдром поясничной мышцы может развиваться под влияем патогенных факторов. Среди распространенных причины развития миофасциального синдрома поясничных мышц можно отметить:
- частые и длительные переохлаждения тела (например, работа в неблагоприятных метеорологических условиях);
- тяжелый физический труд с задействованием разных групп поясничных мышц;
- избыточная масса тела, которая нарушает баланс распределения амортизационной и физической нагрузки по мышечную каркасу спины;
- искривление позвоночного столба и нарушения осанки разного типа;
- неправильная постановка стопы, полая стопа, плоскостопие, вальгусная деформация;
- ведение малоподвижного образа жизни с преимущественно сидячей работой;
- дегенеративные дистрофические заболевания тазобедренного сустава и позвоночного столба;
- опухолевые процессы, оказывающие давление на мышцу (в том числе и расположенные в брюшной полости);
- воспалительные процессы инфекционного и асептического характера;
- травмы (ушибы, ранения, растяжения).
Исключение всех возможных потенциальных причин – это важнейший шаг на пути к выздоровлению. Поэтому следует внимательно рассматривать каждый из существующих факторов риска и постепенно исключать их из своей жизни. Синдром подвздошно-поясничной мышцы может начать формироваться во время беременности. Особенно ему подвержены женщины с физиологически узким тазом, с многоплодной и многоводной беременностью. Дополнительным фактором риска у них является симфизит на поздних сроках и расхождение тазовых костей. При обнаружении подобных проблем необходимо как можно быстрее начинать проводить комплексное лечение. Если этого не сделать, то женщина в будущем может стать инвалидом и утратить возможность передвигаться на своих ногах.
Курение и употребление алкогольных напитков влияет на систему микроциркуляции капиллярной крови в области крупных суставов и позвоночного столба. Поэтому лица, употребляющие алкоголь и курящие находятся в группе риска по развитию коксартроза и остеохондроза. При подобных заболеваниях часто развивается миофасциальный синдром пояснично-подвздошной мышцы.
Следующий важный и часто встречающийся фактор риска – нарушение правил эргономики при организации спального и рабочего места. В этом случае неправильно распределяется физическая и амортизационная нагрузка. В ответ происходит спастическое перенапряжение мышечного каркаса спины и поясницы. Может произойти сбой в иннервации и в тоще подвздошно-поясничной мышцы сформируется очаг неправильного реагирования (триггерная болевая точка). При случайном нажатии на неё у пациента будет возникать ответная реакция повышенного мышечного тонуса и болевого синдрома.
Симптомы синдрома подвздошно-поясничной мышцы
Клинические симптомы синдрома подвздошно-поясничной мышцы могут возникать внезапно, или развиваться в течение некоторого времени. Все зависит от этиологии данного процесса. Например, если это состояние развивается на фоне обострения пояснично-крестцового остеохондроза, то признаки неблагополучия нарастают постепенно. Справиться с ними можно будет только восстановив целостность поврежденного межпозвоночного диска.
Основной и первый признак синдрома подвздошно-поясничной мышцы – спазм, судорога или иное проявление острой простреливающей боли. Характерная особенность заключается в том, что прострел возникает при попытке ответы или привести к себе бедро, согнуть ногу в колене, подтянуть колени к туловищу.
Другие клинические симптомы синдрома подвздошно-поясничной мышцы включают в себя:
- скованность движений, которая проявляется после длительного нахождения в статичной позе (например, после ночного сна, работы в положении сидя и т.д.);
- боль в области поясницы, распространяющуюся на внешнюю сторону бедра и захватывающую тазобедренный сустав;
- судороги в области наружной и задней поверхности бедра;
- нарушение походки, в острых случаях самостоятельная ходьба становится невозможной по причине резкой боли, возникающей при каждой попытке поднять ногу;
- прострелы иррадиируют в область поясницы, что не позволяет сразу же исключать пояснично-крестцовый остеохондроз.
При поражении бедренного нерва который проходит в непосредственной близости от подвздошно-поясничной мышцы, могут возникать характерные признаки невралгии и невропатии. Это распространение боли до области, расположенной над коленом, появление участков онемения и парестезии в области нижней конечности на стороне поражения.
В тяжелых случаях, когда воспалительным процессом охвачена вся подвздошно-поясничная мышца, наблюдается резкая болезненность в области передней брюшной стенки. Может возникать рефлекторный запор и спазм мочеточников, при котором появляется отсутствие мочеиспускания.
При проведении дифференциальной диагностики требуется сделать ряд рентгенографических снимков. С помощью обзорного снимка тазобедренного и коленного суставов исключается деформирующий остеоартроз, при котором возникают похожие симптомы. Снимок пояснично-крестового отдела позвоночника позволяет исключить остеохондроз и его вероятные осложнения, такие как спондилолистез, протрузия и экструзия, межпозвоночная грыжа и т.д. В случае затруднений с постановкой точного диагноза врач может порекомендовать провести МРТ обследование. Оно позволяет визуализировать все мягкие ткани и мышцы в том числе.
При пальпации можно обнаружить очаги болезненности в толще подвздошно-поясничной мышцы, триггерные точки.
Для диагностики и лечения этого заболевания можно обратиться к ортопеду или неврологу. Самостоятельно можно только оказать себе первую помощь с целью купирования болевого синдрома и судорог. Полностью снять мышечный спазм без медицинской помощи вряд ли получится.
Лечение синдрома подвздошно-поясничной мышцы
Комплексное лечение синдрома подвздошно-поясничной мышцы лучше проводить в специализированной клинике мануальной терапии. Официальная медицина не предлагает эффективных и действенных способов лечения данного заболевания. Назначаются миорелаксанты, которые не дает гарантии восстановления проводимости нервного импульса, а только временно блокируют.
Мануальная терапия позволяет полностью восстановить работоспособность пораженной мышцы и избежать риска повторения болевых приступов в будущем. Отличным эффектом обладает остеопатия в сочетании с иглоукалыванием. С помощью остеопатического воздействия останавливается физиологическая структура мышечного волокна, повышается его эластичность и проницаемость, усиливается капиллярный и лимфатический ток. Иглоукалывание запускает процесс регенерации всех поврежденных клеток за счет использования скрытых резервов человеческого организма.
Особое значение в лечении синдрома подвздошно-поясничной мышцы имеет лечебная гимнастика и кинезиотерапия. Индивидуально разработанный комплекс упражнений поможет пациенту не только справиться с напряжением мышечного волокна, но и запустит восстановительные процессы в области тазобедренного сустава и пояснично-крестцового отдела позвоночника. Также применяется физиотерапия, лазерное воздействие, массаж, электромиостимуляция и многое другое.
Имеются противопоказания, необходима консультация специалиста.
Недопонимание роли поясничной мышцы не удивительно. Сам процесс присвоения имени этим мышцам, соединяющим верхнюю часть тела с нижней частью, содержит ряд ошибок, охватывающих четыре столетия.
Это, возможно, влияет на наше восприятие мышц, как командных игроков, а не как отдельных мышц, адаптирующихся к нашим асимметричным привычкам.
Вся эта история помогает понять причины распространённости заблуждений о действительной роли поясничной мышцы.
Механика поясничной мышцы
В свете информации о точках прикрепления возникают вопросы: сгибает ли поясничная мышца бедро? Или она движет позвоночник? А может, она делает и то, и другое?
Многочисленные соединения с позвоночником подразумевают, что основная роль поясничной мышцы состоит в обеспечении каким-то образом движений позвоночника. Но проверка этой гипотезы показывает, что углы прикреплений не позволяют обеспечить достаточного усилия для наклона в сторону.
Помните подъёмы корпуса из положения, лёжа в школе (старой школе!) из National Fitness Testing program (в настоящее время известная, как President’s Challenge Program)? При движении, подобном подъёму туловища (которые, как ни странно, всё ещё входят в протокол), поясничная мышца одновременно разгибает верхние позвонки и сгибает нижние позвонки, создавая сдвигающее усилие в поясничных позвонках (один позвонок скользит относительно другого), а также создаёт существенную компрессионную нагрузку (Bogduk, Pearcy & Hadfield, 1992) – нежелательное движение для долговременного здоровья спины.
Исследования показывают, что поясничная мышца играет активную роль в сгибании бедра, но по сравнению с подвздошной мышцей поясничная больше стабилизирует позвоночник (не позволяя позвонкам вращаться во фронтальной плоскости), чем производит движение ноги (Hu et al. 2011). И наконец, множественное прикрепление создаёт необходимость достаточной способности к удлинению поясничной мышцы, чтобы позволить позвоночнику, тазу и бёдрам свободное, естественное движение без боли и травм.
С идячий образ жизни и поясничная мышца
Если вы когда-нибудь видели переход триатлониста от велосипедного этапа гонки к бегу, то можете представить, как долгое пребывание поясничной мышцы в укороченном состоянии влияет на вашу способность ходить вертикально.
В менее экстремальной ситуации: часы (и ещё много часов), проведённые сидя, влияют на способность поясничной мышцы растягиваться на максимальную длину – длину, которая позволяет вам ровно стоять и что, вероятно, более важно, удлиняться при ходьбе.
Как выглядит укорочение поясничной мышцы?
Специалисты, замечая чрезмерную кривизну поясничного отдела позвоночника, часто делают вывод о наклоне таза вперёд у клиента.
Подобная форма постуральной оценки ошибочная, так как не подкреплена объективными данными положения скелета, в частности, происхождения кривой.
Чрезмерное разгибание позвоночника или наклон таза вперёд не обязательно свидетельство укороченной поясничной мышцы. Вместо этого наблюдается особенная кривая, созданная смещением верхних поясничных позвонков в сочетании с разгибанием и смещением и сгибанием нижних позвонков. Это похоже на чрезмерный изгиб, с одним исключением – костный признак: грудная клетка.
Оценка поясничной мышцы
Начинайте работу с пациентом в положении сидя с выпрямленными ногами. Четырёхглавые мышцы должны быть полностью расслаблены, а задняя поверхность бедра касаться пола. Остановите пациента при наклоне назад, когда нижняя поверхность бедра приподнимется от пола.
В этот момент поддержите своего пациента под голову и лопатки, оставляя пространство для опускания рёбер на пол. Высота поддержки зависит от напряжения поясничной мышцы.
Чтобы протестировать подвздошно-поясничную мышцу (ППМ), попросите пациента сесть на край кушетки. Встаньте рядом с пациентом и положите одну руку на бедро пациента чуть выше его колена.
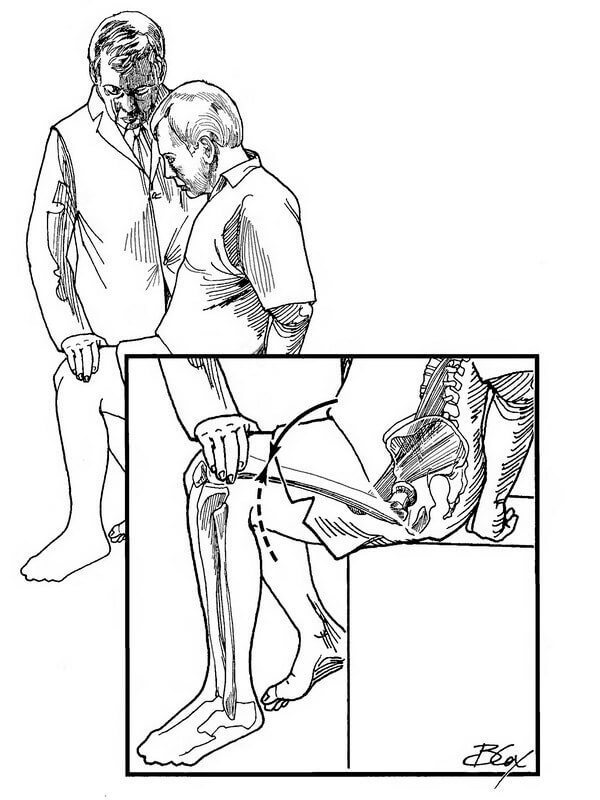
Положите другую руку на плечо пациента. Попросите пациента поднять колено против сопротивления вашей руки. Рабочее усилие ППМ затем сравните с усилием той же мышцы на другой ноге.
Постизометрическая релаксация мышц
Все суставы человеческого тела окружены комплексами мышц и управляются их сокращениями. Сокращение одних групп мышц и своевременное расслабление других – залог плавности и эффективности движений тела. При возникновении патологических смещений в суставах проявляется эффект выраженного раздражения рецепторов сухожилий, мышечных волокон. Это приводит к сокращению как мелких групп околосуставных мышц, фиксирующих патологическое положение сустава, так и крупных мышечно-фасциальных комплексов, приводящих к изменению биомеханики всего тела.
Лечение подобного комплекса нарушений должно заключаться в возвращении причинному суставу нормального положения и объема движений. К сожалению, выраженное околосуставное мышечное напряжение затрудняет телу проведение самокоррекции.
Чтобы помочь организму встать на путь к исцелению необходимо провести расслабление мышц.
Известно, что в фазе нормального мышечного сокращения происходит истощение внутренних энергетических ресурсов мышцы, после чего наступает фаза расслабления. В случае патологически напряженных мышц происходит попеременное задействование различных групп волокон, что позволяет мышце длительно находится в напряженном состоянии. Если же мы сознательно увеличим силу мышечного сокращения в ответ на приложенное из вне сопротивление, будут задействованы все группы мышечных волокон, что приведет к последующему их расслаблению и даст возможность растянуть напряженную мышцу, освободить патологически смещенный сустав.
Основные правила проведения постизометрической релаксации мышц:
1. Перед началом проведения упражнения необходимо вывести сустав в сторону ограничения, добиться максимального натяжения и напряжения патологически сокращенной мышцы. Подготовительное движение осуществляется до уровня усиления болевых проявлений. Это барьер ограничения движения.
2. Движение, осуществляемое для увеличения мышечного сокращения, должно проводится в сторону максимальной безболезненности и соответствовать направлению предшествующего сокращения мышцы (противоположном барьеру ограничения).
3. Сила дополнительного сокращения мышцы составляет 30% от максимума и не должна увеличивать болевые проявления.
4. Сопротивление сокращению мышцы должно быть достаточно для удержания конечности или тела от перемещения в пространстве. Мышца должна напрягаться, но не производить движения, удерживаемая сопротивлением.
5. Время дополнительного мышечного напряжения 5-7 секунд.
6. После напряжения выдерживается 3 секундная пауза – мышца расслабляется.
7. После паузы проводится растяжение мышцы в сторону барьера ограничения до появления болевого синдрома. Это новый барьер ограничения.
8. Выполняется 3-4 подхода с постепенным увеличением свободы движения сустава и расслаблением мышцы.
Упражнение 1.
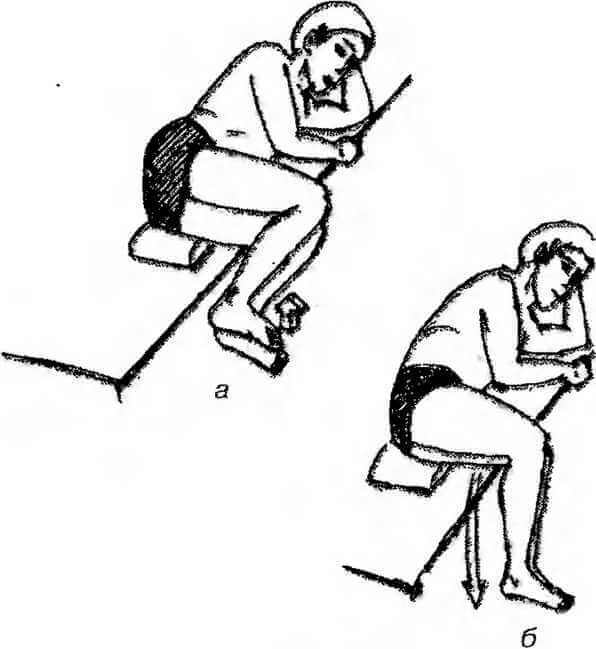
И.п. — лежа на краю кровати на здоровом боку, под таз и поясницу можно подложить небольшую подушку. Обе ноги согнуты в коленных и тазобедренных суставах, голени и стопы свисают за край кровати. За счет массы ног при расслаблении произойдет наклон таза и в вышележащем боку появится ощущение растяжки.
Приподнимите стопы и голени до горизонтального положения, удержите напряжение в течение 5—10 секунд (а). Движения лучше выполнять на выдохе.
Затем глубоко вдохните, расслабьтесь и потянитесь. Ноги опустятся и своим весом произведут растяжку квадратной мышцы поясницы и собственных мышц позвоночника (б). Движение повторяется 3—4 раза с нарастанием амплитуды при растяжке.
Упражнение 2.
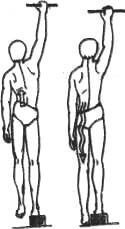
Позволяет растянуть те же мышцы и снять нагрузку с суставов и дисков позвоночника. Оно больше подойдет тем, у кого боли появляются к вечеру. Для его выполнения положите рядом со шкафом стопку книг высотой 15—20 сантиметров. Если у вас в доме есть перекладина, то лучше воспользоваться ею, хотя подойдет и дверь или в крайнем случае — просто стена, на которую можно опереться.
Задержав это положение в течение 10 секунд, вдохните, расслабьтесь и встряхните свисающую ногу, стараясь коснуться стопой пола (рис.б). В норме должна ощущаться растяжка мышц в поясничной области на стороне свисающей ноги. Движение повторите 3—4 раза каждой ногой.
После выполнения этого упражнения необходимо лечь и полежать в течение часа, поэтому лучше его делать перед сном.
Прием ПИРМ будет эффективнее, если его проводить из положения виса на перекладине на одной руке. Причем если на правой, то подтягивать следует левую ногу, и наоборот. Такой вариант подойдет спортсменам и всем, кто сможет его выполнить, провисев на перекладине 2—3 минуты, удерживаясь одной рукой.
Упражнение 3.
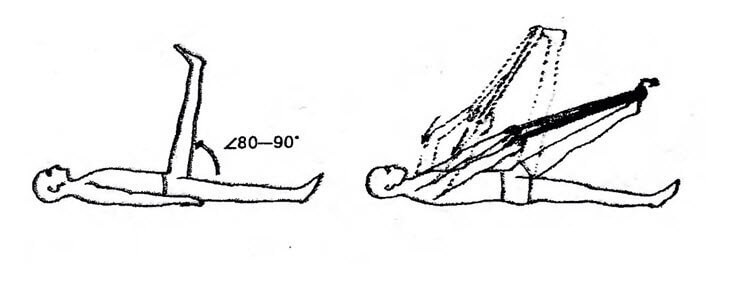
И. п. — лежа на спине, ноги выпрямлены. На стопу (около пальцев) набросьте длинное полотенце, наподобие стремени. Концы его удерживайте в руках и натяните на себя, как вожжи. Нога начнет подниматься, как мы уже говорили, в норме на 80—90°, то есть выйдет в вертикальное положение. Если же угол подъема меньший и, к примеру, после 30° появились тянущие боли по задней поверхности бедра, под коленом или в голени, то это и есть тот самый (скрытый) спазм мышц, который следует обязательно ликвидировать, в противном случае он рано или поздно проявится явно — в виде обострения. Для устранения этого спазма используется ПИРМ.
Вначале чуть ослабьте натяжение полотенца и установите исходное безболезненное положение ноги. Затем сделайте спокойный вдох и надавите пальцами стопы на полотенце, как на педаль Вы почувствуете, как напряглись мышцы задней поверхности ноги. Ваше усилие должно быть средней интенсивности. Задержите напряжение мышц на 7—15 секунд (желательно задержать и вдох). Выдохните, медленно расслабьте мышцы ноги, а руками потяните полотенце на себя.
Если все выполнено правильно, без спешки и рывков, то нога поднимется выше исходного уровня и преодолеет первоначальный болевой барьер.
Так, за 2—3 цикла спазм у подавляющего большинства ликвидируется.
Нередко встречается мнение, что подобные боли связаны с воспалением седалищного нерва, но приведенное упражнение лишний раз доказывает мышечное происхождение болевого синдрома, который чаще всего удается купировать простой растяжкой.
Возможные затруднения при выполнении этого упражнения:
1. Мышцы туго поддаются растяжке, или она провоцирует боль. В таком случае попробуйте увеличить задержку напряжения до 20 секунд, а само растягивающее движение производите в малых амплитудах — по 5-10°.
2. Возможно, за один такой цикл до нормы мышцы не растянутся. Поэтому занятия следует повторять на протяжении нескольких дней, иногда и по 2 раза в день. Важно отметить, что если после проведения этого упражнения объем движения возрос хотя бы на 5—10°, тo вы на правильном пути и дело пойдет.
Приведенные упражнения ПИРМ являются ключевыми для правильного положения всех вышерасположенных отделов позвоночника. Кроме того, они увеличивают резерв опорно-двигательного аппарата благодаря возрастанию и приведению к норме объемов движения в двух крупных суставах — коленном и тазобедренном. Теперь они будут выполнять положенную им амплитуду движений и разгрузят позвоночник, а следовательно, риск повторных обострений поясничных болей снизится.
Если выполнять эти упражнения регулярно, то через неделю-две вы отметите, что ноги сгибаются и разгибаются в полном объеме и без проведения ПИРМ. В этом случае можно ограничиться тестированием 1 раз в неделю с помощью тех же приемов, а при отклонении от нормы проводить растягивающие упражнения.
Напомним, что главным критерием правильности выполнения приемов ПИРМ служат не градусы, а ваши ощущения. опубликовано econet.ru
Понравилась статья? Напишите свое мнение в комментариях.
Подпишитесь на наш ФБ:
На протяжении всей жизни спина человека получает ежедневную огромную нагрузку. Разные мышцы выполняют различные функции и обеспечивают поддержку определенной области. При этом нередко случается так, что что-то “выходит из строя”.
Боли в пояснице могут быть явным признаком синдрома подвздошно-поясничной мышцы. Для лечения данной проблемы необходимо разобраться, каковы особенности строения данных мышечных соединений, какие функции они выполняют.
Анатомия и функции поясничной мышцы
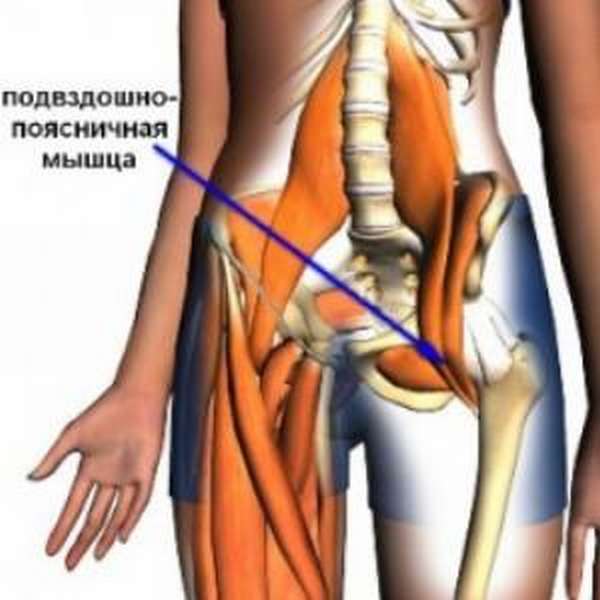
Анатомия человека достаточно сложна. Подвздошно-поясничная мышца принадлежит к тазовой мускулатуре и образуется при соединении большой поясничной мышцы и малой подвздошной. Она проходит из полости таза через мышечную лакуну, далее по передней поверхности направляется к низу тазобедренного сустава.
Мышцы, образующие подвздошно-поясничную мышцу, играют важную роль для сгибателей бедер, работая в качестве специфических стабилизаторов. Иными словами, именно эта мышца является одной из самых сильных и важных сгибательных мышц.
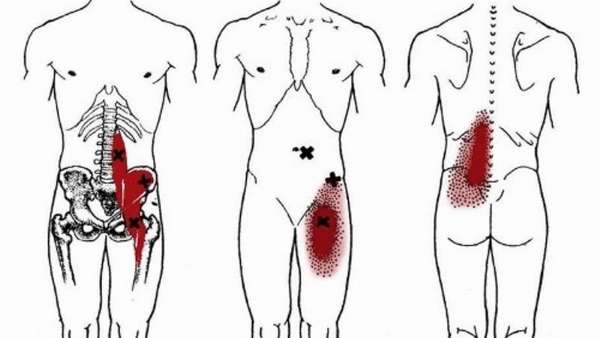
Чтобы узнать причины появления боли, следует разобраться в анатомии подробнее и узнать, где находится основная мышца:
- Большая поясничная мышца находится в брюшном прессе и крепится к малому вертелу бедренной кости. Отвечает за приведение бедра в движение, обеспечивая ему возможность поворота и сгиба. Нервная иннервация —, поясничное сплетение.
- Подвздошная мышца находится глубоко в животе и располагается в подвздошной ямке. Малый вертел бедренной кости является основным местом прикрепления. Основная задача —, та же, что и у большой поясничной мышцы, а именно —, приведение бедра в движение. Нервная иннервация —, бедренная.
- Малая поясничная мышца обеспечивает возможность отклонения таза назад. При этом данная мышца встречается только у 40% населения и теоретически считается почти бесполезной для организма человека.
То есть основным назначением подвздошно-поясничной мышцы можно считать обеспечение сгибания туловища, приведение бедра в движение. Именно она позволяет человеку притягивать колени к груди, а также свободно ходить и бегать.
Что такое синдром подвздошно-поясничной мышцы
В отличие от остеохондроза и артрита, синдром подвздошно-поясничной мышцы является заболеванием не костной составляющей опорно-двигательной системы, а патологией мышечно-тонического характера.
При этом данная болезнь почти в половине случаев проявляется у людей, которые страдают проблемами с суставами, особенно с тазобедренными. Нередко болезнь можно связать с развитием поясничного остеохондроза или протрузией, поскольку при поражении межпозвоночных нервов мышца воспаляется, и происходят нарушения сокращения.
Важно! Спазм подвздошно-поясничной мышцы —, это непроизвольное сокращение, которое может сопровождаться резкой болью и судорогой.
Причины
Как и у всякой болезни, у синдрома подвздошно-поясничной мышцы есть свои причины развития.
Чаще всего на появление подобной патологии влияют заболевания суставов и позвоночника.
Иными факторами, влияющими на развитие синдрома и появление болевых ощущений, являются травмы и иные причины появления в забрюшинном пространстве гематом и повреждений, например, врожденные заболевания крови.
К сожалению, не стоит исключать также онкологические заболевания, опухоли, появившиеся как первично, так и вследствие распространения метастазов.
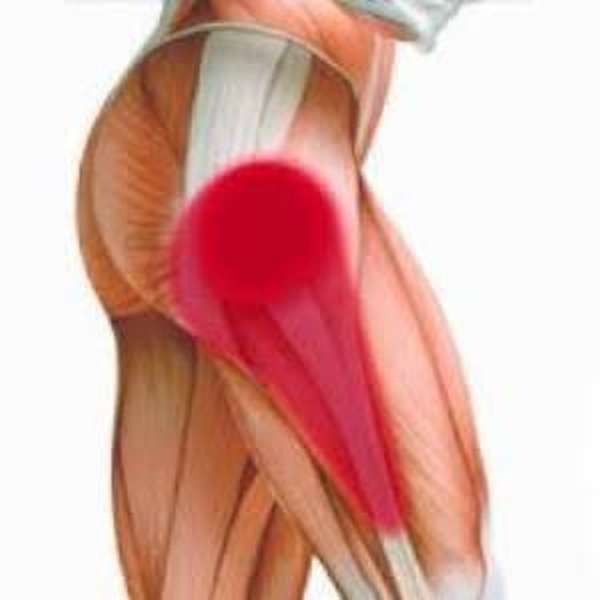
Следует отметить, что развитие и прогрессирование данной болезни может привести к бедренной невралгии, поскольку бедренный нерв находится в непосредственной близости от поврежденной мышцы, что видно на фото.
Важно! Следует внимательно относиться ко всем болевым ощущениям в области спины и бедер, поскольку развитие болезни и ее распространение могут повлиять на возможность сгибания и разгибания конечности.
Симптомы
Данное заболевание является результатом нарушения процессов в мышечной ткани —, мускулатуре, поэтому его симптомы достаточно ярко выражены и имеют свои особенности.
В основе патологии лежит спазм, то есть мышечное сокращение, которое происходит непроизвольно и чаще всего сопровождается болевыми ощущениями и нарушением работы мышцы.
Наиболее распространенными симптомами являются:
- болевые ощущения и дискомфорт в области поясницы при попытке резкого сгибания туловища,
- онемение вдоль позвоночника в поясничном отделе, т.е. при прикосновении к коже ощущения становятся похожими на те, которые проявляются при затекании конечности, возможно даже легкое покалывание,
- движения конечностью в области бедра затруднены: возникают сложности при сгибании бедра, а также при попытке поднять прямую ногу,
- при попытке совершить ногой резкое движение происходит прострел в область поясницы,
- при развитии патологии болевые ощущения могут возникать в области самого бедра: ощущается онемение, дискомфорт, сильно ограничивается подвижность.
Поскольку рядом с пораженной мышцей находится бедренный нерв, могут быть различные проявления невралгий, приводящие к невозможности самостоятельно изменить положение: сесть, встать, лечь. Ходьба и бег становятся практически невозможны.
Подобное состояние может надолго вывести спортсменов из строя, поскольку любые активные движения ограничиваются и приносят болевые ощущения.
Независимо от локализации боли, следует обратиться к специалисту для постановки диагноза и назначения верного лечения.
Нередко проблема заключается в том, что сложно локализовать боль: у некоторых людей симптомы наиболее яркие в области поясницы, у других же наиболее сильно ощущается дискомфорт в передней части бедра или вовсе в кишечнике.
Лечение
Что делать, если подвздошно-поясничная мышца болит и доставляет дискомфорт, ограничивая нормальную жизнь?
Избавление от спазма возможно несколькими способами:
- Обращение к специалисту поможет определить причину появления боли. Врач проведет диагностику и после получения результатов назначит необходимые медикаменты для снятия острого состояния.
- Акупунктура, т.е. иглоукалывание, помогает избавиться от спазма.
- Самомассаж бедра и поясницы способствует расслаблению и растяжению спазмированной мышцы, а также улучшает кровообращение в пораженной области.
- Компресс или горячая ванна способствуют расслаблению спазмированной мышцы.
- Применить комплекс упражнений для растяжки подвздошно-поясничной мышцы.
Специальные упражнения, разработанные для устранения синдрома пояснично-подвздошной мышцы, необходимо выполнять только после назначения врача. Если причина болевых ощущений —, в другом заболевании, можно только ухудшить состояние.
При спазме специальные упражнения способствуют не только устранению зажима мышцы, но и облегчению общего состояния. Расслабление и восстановление тонуса и нарушенного кровообращения происходят в течение нескольких часов после занятия лечебной физкультурой.
Важно! При выполнении упражнений следует очень внимательно наблюдать за своим состоянием. При ухудшении самочувствия занятие следует прекратить.
Также необходимо следовать ряду простых правил при выполнении комплекса:
- все упражнения должны выполняться медленно, без резких движений и без чрезмерных усилий,
- дыхание должно быть ровным и правильным, без перебоев и задержек,
- не следует выполнять упражнения через силу и до наступления переутомления.
Самые простые упражнения, которые помогут привести мышцу в нормальное состояние:
- Лежа на спине на кровати, необходимо согнуть ногу в бедре и отвести в сторону, позволив голени свободно свисать вниз. При этом здоровую конечность следует просто согнуть в области бедра. Спина должна быть плотно прижата к кровати. Сохранять положение необходимо в течение 20 секунд, после чего лечь ровно.
- Лежа на животе и опираясь на руки, необходимо прогнуться в пояснице, максимально запрокидывая голову назад, будто растягивая мышцы живота. Зафиксировать положение на 30 секунд, после чего медленно опустить голову и расслабиться полностью.
- Лежа на полу на спине, следует прижать спину к полу, приподнять согнутые в коленях ноги вверх на несколько секунд. Повторить 10 раз.
Выполнять данные упражнения стоит только после консультации со специалистом.
Заключение
Любые болевые ощущения в области спины или бедер должны стать причиной обязательного обращения к врачу, поскольку только специалист может поставить диагноз и назначить грамотное лечение, которое поможет вернуться к полноценной жизни.
Читайте также:


