Как по научному называется радикулит
I
Радикулит (radiculitis; лат. radicula корешок + itis)
Этиология и патогенез. Наиболее часто причиной Р. являются дегенеративно-дистрофические процессы в позвоночнике, прежде всего Остеохондроз, деформирующий спондилоартроз, а также грыжи межпозвоночных дисков, спондилогенный, дискогенный радикулит. Р. может быть обусловлен также гриппом, туберкулезом, бруцеллезом, ревматизмом, сифилисом, цереброспинальным менингитом, хроническим спинальным лептоменингитом, корешковыми формами нейровирусных заболеваний (клещевой энцефалит и др.), экстрадуральными опухолями.
В механизме возникновения Р. при остеохондрозе ведущую роль играет асептический иммуноаллергический воспалительный процесс вокруг патологического измененного диска и располагающегося рядом с ним корешка спинномозгового нерва. Большое значение имеют провоцирующие экзогенные (травма, переохлаждение, инфекции, интоксикации) и эндогенные (функциональная и генетическая недостаточность нервно-мышечного и костно-связочного аппарата, гемодинамические расстройства в позвоночнике) факторы. Способствуют развитию дистрофического процесса в межпозвоночных дисках врожденные дефекты развития позвоночника — люмбализация, сакрализация, незаращение дужек и др. При инфекционном аутоиммунном воспалительном процессе возникает лимфоидная инфильтрация вокруг корешка, что приводит к отеку, сдавлению и ложной гипоксии его структур, нарушению функции проводимости или раздражению нервных волокон. При поражении внутриоболочечной части корешка воспалительные явления распространяются и на прилежащие оболочки спинного мозга (см. Мозговые оболочки Миелополирадикулоневрит).
Клиническая картина характеризуется симптомами раздражения или выпадения функции чувствительных, двигательных и вегетативных волокон соответствующих корешков спинномозговых нервов. Первым признаком обычно является боль корешкового типа, локализующаяся в определенной зоне с периодическими прострелами (как удар электрическим током). Вскоре появляется ощущение онемения, покалывания или ползания мурашек в соответствующем дерматоме. В зоне иннервации пораженного корешка определяется снижение или выпадение всех видов чувствительности (болевой, температурной и тактильной). При распространении патологического процесса и на двигательный корешок спинномозгового нерва присоединяется слабость мышц соответствующего миотома, снижается или исчезает глубокий рефлекс. Через 2—3 нед. от начала заболевания может выявляться атрофия паретичных мышц. Вегетативно-трофические и сосудистые расстройства преобладают в дистальных отделах конечностей.
Кроме того, обычно наблюдаются симтомы, зависящие от этиологического фактора: например, при спондилогенном Р. имеются симптомы нарушения статики и динамики соответствующего отдела позвоночника. При Р. инфекционного происхождения — симптомы общеинфекционного процесса (повышение температуры тела, изменения гемограммы и др.).
Характер клинической картины Р. определяется локализацией и функцией поражен корешков. В связи с этим различают шейный, грудной и пояснично-крестцовый радикулит.
Шейный радикулит — поражение (чаще всего) корешков спинномозговых нервов Cv — CVIII вследствие остеохондроза и деформирующего спондилоартроза. Заболевание начинается обычно в возрасте старше 40 лет, нередко имеет затяжное течение с рецидивами. Первым признаком является односторонняя боль в шее и в зоне иннервации пораженного корешка. Боль усиливается при движении головы, распространяется иногда на затылочную и верхнегрудную области (вследствие раздражения шейных узлов симпатического ствола и заднего шейного симпатического нерва). Характерны Болевые точки в области шеи — паравертебральные, вертебральные; ограничение движений головы в больную сторону и назад. Иногда наблюдается кривошея. Часто возникает онемение в области кисти. Нарушения чувствительности корешкового типа вначале проявляются гиперестезией, а затем — гипестезией. Двигательные расстройства характеризуются легкой слабостью мелких мышц кисти, их атрофией. При поражении корешков Cv — CVI снижается бицепс-рефлекс, Cvii — CVIII — трицепс-рефлекс и карпорадиальный рефлекс. При нарушении функции корешка CVIII, наблюдается синдром Пти или Бернара — Горнера синдром, а также вегетативно-трофические и сосудистые нарушения на верхней конечности (сухость кожи, гипергидроз, мраморность кожи, похолодание кисти и др.)
Грудной радикулит встречается значительно реже, чем шейный и пояснично-крестцовый. Причиной заболевания обычно являются вирусная инфекция (опоясывающий лишай), реже дегенеративно-дистрофические процессы в позвоночнике (деформирующий спондилоартроз, остеохондроз). Эта форма Р. возникает также вследствие компрессии корешков спинномозговых нервов опухолью, спаечным процессом. Клинически характеризуется болями в межреберье с ощущением онемения или парестезий. Болевые точки локализуются паравертебрально у соответствующего позвонка, по ходу межреберья на уровне подмышечной линии и у грудины. Отмечается положительный симптом растяжения Нери. При грудном радикулите больные часто сгибают позвоночник в пораженную сторону и держат туловище в таком положении, избегая всякого лишнего движения, чтобы не усилить боль.
Пояснично-крестцовый радикулит — наиболее частая форма Р. Имеет в основном спондилогенную природу. Заболевают обычно люди в возрасте 30—50 лет, особенно часто лица выполняющие работу, связанную с избыточными статико-динамическими нагрузками на позвоночник, а также работающие в неблагоприятных температурных условиях. Почти у всех заболевших отмечается рецидивирующее течение заболевания. Клиническая картина характеризуется болями в пояснице и на задней поверхности ноги и по ходу седалищного нерва (ишиас). У 80% больных пояснично-крестцовый Р. начинается в форме Люмбаго или люмбалгии, в 15% случаев боли появляются одновременно в пояснице и по ходу седалищного нерва (люмбоишиалгия) и только у 5% случаев боль вначале возникает по ходу седалищного нерва (ишиалгия). Люмбаго появляется обычно при неловком движении, подъеме тяжести, травме и продолжается от нескольких минут до нескольких дней, нередко возникают повторные приступы. Движения в поясничном отделе позвоночника резко ограничены, отмечается напряжение длинных мышц спины. Симптомы растяжения корешков спинномозговых нервов не выражены.
При люмбоишиалгии боли иррадиируют от поясницы в одну или обе ноги, наблюдаются вегетативно-сосудистые, мышечно-тонические или нейродистрофические проявления. Объективно обнаруживают ограничение движений в позвоночнике, рефлекторно-тоническое напряжение мышц поясницы, Сколиоз, сглаженность поясничного Лордоза. Выявляются симптомы растяжения корешков спинномозговых нервов: симптом Ласега — больному лежащему на спине, поднимают выпрямленную ногу на больной стороне, при этом появляется или резко обостряется боль в пояснице и по задней поверхности бедра, голени (первая фаза), если после этого ногу сгибают в коленном суставе, боль исчезает (вторая фаза); симптом Бехтерева — при попытке посадить лежащего на спине больного рефлекторно сгибается больная нога, если ее разогнуть, то сгибается здоровая нога; симптом Нери — резкий наклон головы к груди вызывает боль в пояснице и ноге; симптом Дежерина — появление или усиление боли в пояснице при кашле, чиханье, физическом напряжении и натуживании; симптом Бонне I — появление боли при форсированном приведении приподнятой больной ноги; симптом Бонне II — сглаженность или исчезновение ягодичной складки на больной стороне. Нередко наблюдаются и другие симптомы: симптом Турина — боль в икроножной мышце при резком разгибании большого пальца ноги; симптом Файерштайна — при стоянии на больной ноге появляется боль по задней ее поверхности в ответ на покачивание здоровой ногой вперед и назад; симптом Кроля — чрезмерное оволосение или реже выпадение волос на больной ноге; Ожеховского — похолодание тыла стопы на больной ноге. Из-за боли нередко возникают анталгические позы с вынужденным положением в постели, при сидении, ходьбе, одевании.
Расстройства чувствительности в автономной зоне иннервации пораженного корешка бывают в виде парестезий, гипестезий с гиперпатией или гиперестезий (см. Чувствительность).
Двигательные нарушения обычно сочетаются с расстройством чувствительности. Характерно миотомное распределение вялых параличей (Параличи) с гипотонией мышц и их гипотрофией. Наиболее часто поражаются корешки Lv и Si,. При такой локализации Р. снижается или утрачивается ахиллов рефлекс и рефлекс с длинного разгибателя большого пальца ноги. При поражении корешков Lii — Liv, снижается коленный рефлекс.
При рецидивирующем течении заболевания присоединяются вазомоторные расстройства в нижних конечностях (мраморность кожи, сухость или повышенная потливость, гипо- или гипертрихоз, исчерченность ногтевых пластинок и др.).
При люмбальной пункции иногда выявляется белково-клеточная диссоциация в церебросинальной жидкости (Цереброспинальная жидкость), что указывает на наличие грыжевого выпячивания или рубцово-спаечного процесса в зоне конского хвоста (см. Спинной мозг).
Диагноз ставят на основании анамнеза, характерной клинической картины и данных рентгенологического и лабораторного исследований, которые позволяют уточнить возможную причину корешковых болей (дегенеративные поражения, травмы, опухоли позвоночника, спондилиты, аномалии развития позвоночника и др.).
Рентгенологическое исследование проводят с целью определения наличия и распознавания характера поражений Позвоночника. При этом следует подчеркнуть, что между рентгенологической картиной межпозвоночного остеохондроза или спондилоартроза и клиническими проявлениями Р. отсутствует прямое соответствие. Отсутствие рентгенологических признаков поражения позвоночника не исключает дискогенной природы Р. Рентгенологическая картина бывает практически одинаковой в период выраженных клинических проявлений Р. и после их купирования. Выявляемые при спондилографии остеофиты по передней и боковым поверхностям позвонков, как и передние или центральные узлы Шморля, обычно не имеют отношения к развитию корешкового синдрома.
Компрессия спинномозговых корешков в шейном отделе чаще всего обусловлена сужением межпозвоночных отверстий в связи с образованием остеофитов, которые могут исходить из тел позвонков, крючковидных и суставных отростков. Эти изменения позвоночника хорошо выявляются рентгенологически. На рентгенограммах также отчетливо видны вызывающие компрессию смещения шейных и поясничных позвонков — ретролистез при остеохондрозе и передние смещения при спондилоартрозе. Корешковый синдром развивается при патологической подвижности — нестабильности в пораженных сегментах. При постепенно наступающей фиксации последних симптоматика может стихать. Функциональная рентгенография в положении сгибания и разгибания позвоночника позволяет выявить смещения позвонков, не обнаруживаемые на снимках в стандартных проекциях, установить нестабильность или, напротив, фиксацию пораженного сегмента.
Таким образом, обычное рентгенологическое исследование позволяя во многих случаях Р. распознать дегенеративно-дистрофические поражения позвоночника и среди них те, которые непосредственно обусловливают компрессию корешков, тем не менее не имеет самостоятельного значения в оценке дискогенного Р. Ценность его заключается прежде всего в том, что оно дает возможность исключить такие причины Р., как деструктивные процессы в позвоночнике (опухоли, спондилиты), травматические и патологические переломы и смещения позвонков. Если эти поражения исключены, то важное значение приобретает сопоставление рентгенологических симптомов с неврологическими данными, указывающими на уровень и сторону поражения.
При анализе рентгенограмм следует принимать во внимание любые признаки, которые могут иметь хотя бы косвенное отношение к корешковым симптомам, в т.ч. сглаживание лордоза, и сколиоз как неспецифические симптомы, отражающие анталгическую позу больного. При рентгенодиагностике должны быть отмечены как некоторые варианты и аномалии развития позвоночника (переходный пояснично-крестцовый позвонок, блок позвонков и др.), так и нарушения его формирования, относящиеся к подростковому периоду (болезнь Шейерманна). Оценивая рентгенологическую картину, нужно иметь в виду, что в большинстве случаев пояснично-крестцовый Р. обусловлен поражением корешков Lv и Si, а до 95% грыж дисков возникает в сегментах Liv — Lv и Lv — Si. В то же время грудной Р. редко имеет дискогенную природу, чаще он обусловлен экстрадуральными опухолями. Учитывая, что картину Р. могут напоминать патологические процессы в отдаленных от позвоночного канала областях — костях таза, крестцово-подвздошных сочленениях, тазобедренных суставах, в случае малейшего подозрения на них следует прибегать к рентгенологическому исследованию определенной области.
Наиболее информативны при дискогенном Р. рентгеноконтрастные методы — Миелография с позитивным контрастированием и Дискография, которые позволяют в подавляющем большинстве случаев обнаружить грыжи дисков, установить их точную локализацию и способствуют дифференциальной диагностике с опухолями спинного мозга. Сходными возможностями обладают рентгеновская компьютерная томография и магнитно-резонансная томография.
Дифференциальный клинический диагноз Р. проводят с опухолями спинного мозга, спинальным арахноидитом, пахименингитом, миелополирадикулоневритом. При остром болевом синдроме следует исключить заболевание суставов (плечевого, тазообедренного, коленного). Р. иногда дифференцируют с болевыми формами сирингомиелии (Сирингомиелия), поражениями узлов симпатического ствола (см. Ганглионит) и вегетативных сплетений, заболеваниями мышц (см. Миозит), внутренних органов, сопровождающихся иррадиацией боли в Захарьина — Геда зоне (Захарьина — Геда зоны), стенокардией, холециститом, аппендицитом, аднекситом и др.
Лечение больных комплексное с учетом этиологии, патогенеза, стадии и течения заболевания, Применяют лекарственные препараты аналгезирующего, дегидратирующего, антигистаминного, рассасывающего, антигипоксического и седативного действия. При дискогенной природе Р. для улучшения гемоциркуляции в позвоночном канале назначают венотонизирующие препараты (венорутон, троксевазин, анавенол и т.п.). Применяют витамины, бальнеотерапию, физиотерапию, мануальную терапию, лечебную гимнастику, массаж, ортопедическое лечение. В остром периоде при резком болевом синдроме показаны постельный режим, различные виды новокаиновых блокад с добавлениям гидрокортизона и витамина В12, внутривенное капельное введение смеси эуфиллина, димедрола, реланиума. Болевые зоны орошают хлорэтилом или втирают в них препараты пчелиного и змеиного яда, финалгон. При грыжевом выпячивании диска показано хирургическое лечение. При Р. инфекционной природы применяют антибиотики широкого спектра действия, кортикостероиды, производные салициловой кислоты.
После стихания острых болей назначают иглоукалывание (см. Рефлексотерапия), Электролечение, Массаж, лечебную физическую культуру (Лечебная физическая культура), бальнеотерапию (Бальнеотерапия), Грязелечение. При рецидивирующем течении и наличии резидуальных явлений показано санаторно-курортное лечение с применением радоновых или сероводородных ванн и грязевых аппликаций.
Прогноз благоприятный. Своевременно начатое комплексное лечение обычно приводит к выздоровлению. Снижение трудоспособности вплоть до инвалидности наблюдается при присоединении ишемии или инфаркта спинного мозга вследствие сдавления либо закупорки радикуломедуллярных артерий и крупных корешковых вен.
Профилактика включает меры, предупреждающие развитие привычного сколиоза у детей, создание оптимальных условий труда с учетом физиологической статики позвоночника, укрепление мышечного корсета и закаливание организма. Для предупреждения рецидивов Р. рекомендуется спать на непрогибающейся постели, необходимы также ежедневная гигиеническая гимнастика, массаж шейно-плечевой и пояснично-крестцовой областей, ношение пояса, матерчатого корсета. Важное значение имеет предупреждение инфекционных заболеваний.
Библиогр.: Антонов И.П. и Шанько Г.Г. Поясничные боли, Минск, 1981; Богородицкий Д.К. и др. Спондилогенный пояснично-крестцовый радикулит, Кишинев, 1975; Клиническая рентгенорадиология, под ред. Г.А. Зедгенидзе, т. 3, М., 1984; Лукачер Г.Я. Неврологическяе проявления остеохондроза позвоночника, М., 1985; Попелянский Я.Ю. Пельвиомембральные синдромы поясничного остеохондроза, ч. 2, Казань, 1986; Тагер И.Л. Рентгенодиагностика заболеваний позвоночника, М., 1983.
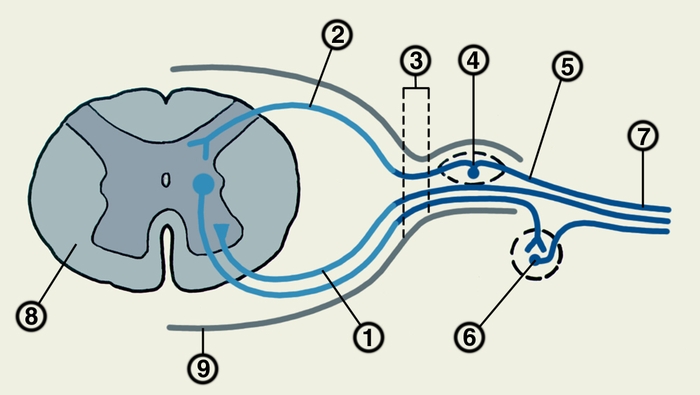
Схема формирования спинномозгового нерва: 1 — передний корешок; 2 — задний корешок; 3 — корешковый нерв; 4 — межпозвоночный ганглий; 5 — канатик; 6 — ганглий пограничного симпатического ствола; 7 — периферический нерв (или сплетение); 8 — поперечный разрез спинного мозга; 9 — твердая мозговая оболочка спинного мозга.
II
Радикулит (radiculitis; Радикул- + -ит)
воспаление корешков спинномозговых нервов; характеризуется болями и нарушениями чувствительности по корешковому типу, реже периферическими парезами.
Радикулит дискогенный (r. discogena) — Р. при остеохондрозе позвоночника, обусловленный раздражением и (или) сдавлением корешков спинномозговых нервов сместившимся межпозвоночным диском.
Радикулит компрессионный (r. compressione) — P., обусловленный сдавлением корешков спинномозговых нервов опухолью, остеофитом, сместившимся позвонком и др.
Радикулит пояснично-крестцовый (r. lumbosacralis) — P., локализующийся на уровне пояснично-крестцового отдела позвоночника.
Радикулит сакральный (r. sacralis) — P., локализующийся на уровне крестца.
Радикулит шейно-грудной (r. cervico-thoracica) — P., локализующийся на уровне нижнешейного и верхвегрудного отделов позвоночника.



И еще один момент: не каждая боль в спине связана с корешковым синдромом, причиной могут быть иные ткани – мышцы, кости, суставы и т.д. В этом случае речь идет о дорсопатиях. Это группа заболеваний, основу которых составляют дегенеративно-дистрофические изменения самого позвоночника и окружающих его структур (мягких тканей).
Причины радикулита
Радикулопатия – это не заболевание, а неврологический синдром, группа специфических жалоб человека, возникающих при раздражении одного или нескольких корешков, отходящих от спинного мозга. Корешки строго соответствуют определенному позвонку, располагаясь непосредственно рядом с ним. Корешок отходит от спинного мозга в области небольшого межпозвоночного отверстия, которое окружают связки, сосудистые сплетения и определенные мышцы. Если есть изменения в любом из этих элементов (костных или мягких тканей), корешок может раздражаться или сдавливаться.
Соответственно, радикулопатия той или иной локализации и возникающий болевой синдром, связаны с расположением определенного корешка.
Почему же возникают симптомы радикулита, какие проблемы могут спровоцировать боль и дополнительные жалобы? Есть целый ряд факторов:
-
различные травмы в разных отделах спины (от шеи до крестца);
слабость мышц от малоподвижности и нетренированности;
гормональные, обменные расстройства, негативно влияющие на костные и связочные элементы, мышечный тонус;
возрастные процессы, связанные с дегенерацией и дистрофией (прогрессирование остеохондроза);
хронические воспалительные процессы;
различные типы нарушений осанки (искривления, как в форме горба, так и боковые отклонения);
осложнения поле операций на позвонках;
гравитационная нагрузка, тяжелый физический труд, подъем тяжестей;
врожденные или приобретенные аномалии в строении позвоночника;
опухолевые поражения в области позвонков и окружающих тканей;
резкое сужение спинномозгового канала и межпозвонковых в силу того, что позвонки смещаются с привычного места;

Обычно симптомы радикулита появляются по мере того, как формируются протрузии дисков или грыжевые выпячивания. Они образуются в той зоне межпозвонкового диска, которая наиболее истончена в области фиброзного кольца. Изначально, пока кольцо целое, образуются протрузии, при разрыве фиброзной оболочки образуется уже грыжа.
Выпячивание может давить на нервные корешки, которые проходят по бокам от позвоночника справа и слева. Изначально раздражаются только оболочки нервов, но если процесс не притормозить, постепенно будут сдавливаться все нервные корешки, что приводит к так называемой дискогеннойрадикулопатии.
Для корешкового синдрома типичны две стадии развития, и симптомы при них различаются.
Первая, или неврологическая стадия. Для нее типична повышенная чувствительность тканей в области пораженного корешка, периодическая резкая боль, защитное напряжение мышц, из-за чего люди часто вынуждены принимать неестественную позу. При давлении на определенные (паравертебральные) точки ощущается болезненность.
Самый типичный симптом для всех радикулопатий – это боль, но она может быть от слабой до значительной, когда практически невозможно пошевелить руками или ногами, согнуть спину.
Шейная радикулопатия проявляется острым болевым синдромом по утрам. Возникают болезненность шеи, отдающая в плечо и руку, головная боль, скованность шейных мышц и с их болезненностью, ощущение онемения, холодка или покалывание, ползания мурашек. Кожа в области поражения сухая и холодная, может шелушиться.
Сразу скажем: это не болезнь, а всего лишь симптом.
Что такое радикулит
Откуда берётся радикулит
Чтобы разобраться, надо вспомнить, как устроен позвоночник Whats to know about radiculopathy? . Он представляет собой набор из 33–34 округлых косточек (позвонков), которые защищают спинной мозг от травм или иных повреждений. От спинного мозга к другим областям тела — тем же рукам, ногам — расходится целая сеть нервов. Часть нерва вблизи спинного мозга и позвонков называется корешком.
- шейный — включает в себя 7 позвонков;
- грудной — 12 позвонков;
- поясничный — 5 позвонков;
- крестцовый (область, соединяющая позвоночник с бёдрами) — 5 позвонков;
- копчиковый — 4–5 позвонков.
Эта система хорошо продумана и отлично работает. Но иногда случается так, что межпозвоночный диск по каким-то причинам начинает выпирать за пределы положенного ему места и давит на расположенный рядом корешок спинномозгового нерва. Это становится причиной воспаления, то есть радикулита.
Впрочем, давить на корешки могут и сами позвоночные кости, если они сместились или видоизменились. Есть и другие варианты.
Что может вызвать радикулит
Вот список Radiculopathy заболеваний и нарушений, которые чаще всего приводят к сдавливанию нервных корешков:
- Грыжа межпозвоночного диска. Это самая популярная причина. Грыжа может появиться из-за физической нагрузки (возможно, вы регулярно поднимаете что-то тяжёлое), травмы или лишнего веса.
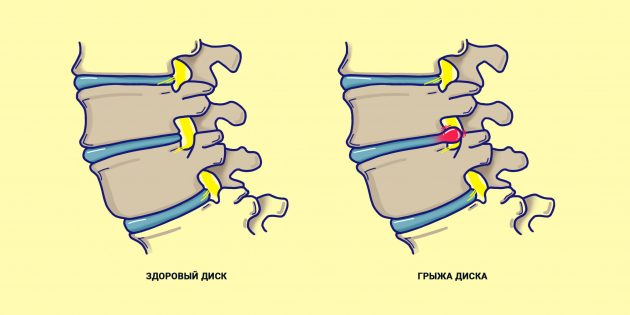
- Сколиоз. При неправильной осанке также могут сдавливаться спинномозговые нервы.
- Дегенеративные изменения межпозвоночного диска (связанные, например, со старением).
- Компрессионный перелом позвоночника.
- Стеноз позвоночника. Так называют болезнь, при которой сужается позвоночный канал — тот самый, где пролегает костный мозг.
- Костные шпоры. Иногда костная ткань позвонков кое-где увеличивается в размерах. Такие шпоры могут сдавливать как спинной мозг, так и корешки спинномозговых нервов.
- Опухоли позвоночника.
- Остеоартрит или артрит позвоночника.
- Утолщение (окостенение) позвоночных связок.
- Диабет. В этом случае воспаление возникает из-за того, что нервные волокна недополучают крови.
- Синдром конского хвоста. Так называют повреждение нервного пучка, отходящего от нижнего отдела спинного мозга.
Как распознать радикулит
Самый очевидный симптом радикулита — острая и быстрая, простреливающая боль в спине. Признаки Radiculopathy, Whats to know about radiculopathy? могут отличаться в зависимости от того, в каком из отделов позвоночника расположен пострадавший нерв.
- Шейная радикулопатия проявляется болью в плече, верхней части спины или руке — неважно, левой или правой. Регулярные слабость, онемение, покалывание в пальцах одной из рук, а также усиливающаяся боль при повороте головы либо наклонах шеи тоже могут быть симптомами радикулита в этой области.
- Грудная радикулопатия встречается редко. Её признаки включают в себя жгучую или стреляющую боль в любом из рёбер, боку или животе, онемение и покалывание в этих областях. Этот вид легко спутать с осложнениями, вызванными опоясывающим лишаем, нарушениями со стороны сердца, желчного пузыря, других органов брюшной полости.
- Поясничная радикулопатия наиболее распространена. Она даёт о себе знать жгучей простреливающей болью в районе поясницы, болью и онемением в нижней части спины, бёдер, ягодиц, ног или ступней. Симптомы обычно усиливаются при длительном сидении или ходьбе.
Радикулит в крестцовом и копчиковом отделах встречается реже всего и в целом похож на поясничный.
Как лечить радикулит
Только вместе с врачом. Начните с визита к терапевту — он выслушает ваши жалобы на боль в спине и конечностях и при необходимости порекомендует узкого специалиста.
Чаще всего, чтобы поставить диагноз, достаточно описания симптомов и физического осмотра. Но иногда нужны рентген и электромиография (тест, выясняющий, как проводят сигналы нервные волокна).
Лечить радикулит врач будет исходя из того, какое именно заболевание или нарушение стало его причиной. Понятно, что назначения при сколиозе, опухоли и диабете отличаются. В некоторых случаях (например, при костных шпорах) не обойтись без хирургического вмешательства.
Но есть и общие рекомендации. Они включают в себя:
- Приём обезболивающих средств или миорелаксантов, чтобы снять боль. При выборе препарата доверьтесь лечащему врачу.
- Снижение веса. Доктор может порекомендовать диету или физическую нагрузку, которые помогут избавиться от лишних килограммов.
- Лечебная физкультура. Её основная цель — укрепить мышцы и не допустить излишней нагрузки на позвоночник. Не забывайте об упражнениях, которые снизят боль в спине.

РАДИКУЛИ́Т, -а, м. Мед. Воспаление корешков спинномозговых нервов.
[От лат. radicula — корешок]
Источник (печатная версия): Словарь русского языка: В 4-х т. / РАН, Ин-т лингвистич. исследований; Под ред. А. П. Евгеньевой. — 4-е изд., стер. — М.: Рус. яз.; Полиграфресурсы, 1999; (электронная версия): Фундаментальная электронная библиотека
- Радикулит (радикулопатия) — симптом, при котором наблюдается клиника поражения корешков спинного мозга. Наиболее характерны проявления радикулита — боли по ходу поражённых нервных корешков и образованных из них нервов, нарушение чувствительности, иногда двигательные расстройства. Обычно заболевание развивается остро, но во многих случаях переходит в хроническую форму с периодическими обострениями. В зависимости от места поражения нервных волокон выделяют различные формы радикулита. Наиболее распространён пояснично-крестцовый радикулит, при котором боли ощущаются в пояснично-крестцовой области, ягодице с отдачей в бедро, голень, стопу. Боль усиливается при движении, поэтому больной избегает резких движений. В постели больной, чтобы уменьшить боль, обычно сгибает ногу.
Самая частая причина радикулита — заболевание (остеохондроз позвоночника), при котором межпозвоночные хрящевые диски утрачивают эластичность и расстояние между позвонками из-за этого снижается, что может привести к ущемлению пучков нервных волокон отходящих от спинного мозга. В ответ на снижение высоты дисков, на позвонках начинают формироваться краевые остеофиты, которые, смыкаясь краями, впоследствии закрепляют позвонки в одном определенном положении. Образующиеся вследствие этого выступы при физической нагрузке могут оказывать давление на нервные корешки и вызывать боль. Резкие движения (поворот туловища, головы), спазмы мышц спины при травме, переохлаждение тела, отравление могут вызвать схожую клиническую картину. Не связано с поднятием тяжестей
При шейно-плечевом радикулите боль отмечается в затылке, плече, лопатке, усиливается при повороте головы, движении рукой, кашле. В тяжёлых случаях ощущается онемение, жжение и покалывание в коже руки; нарушается чувствительность. Грудной радикулит встречается довольно редко и проявляется болями в межрёберных промежутках, усиливающимися при движении.
Лечение проводит врач; оно направлено в основном на устранение причин радикулита. Наряду с обезболивающими средствами широко применяют физиотерапевтические процедуры, лечебную гимнастику, вытяжение позвоночника. Вытяжение позвоночника представляет собой специальную лечебную технику, с помощью которой расстояние между позвонками увеличивается, предоставляя возможность зажатым нервным окончаниям освободиться. Фактически сразу человек ощущает снижение боли в спине. Самостоятельное применение тепловых процедур и обезболивающих средств недопустимо, поскольку боли в пояснице могут быть вызваны не только радикулитом, но и другими заболеваниями, при которых применение тепла противопоказано. При использовании средств народной медицины это нужно учитывать. Болезнь излечивается трудно, и чаще всего человеку приходится приспосабливаться к ней. При обострениях радикулита рекомендуется постельный режим.
Из домашних средств в этот период следует пользоваться лекарственными растениями, оказывающими в основном болеутоляющее действие. Из лечебных средств, применяемых при радикулите, значительная часть представлена мазями и растираниями. Поэтому важно уметь правильно выполнять эту лечебную процедуру. Руки выполняющего растирание должны быть тёплыми. На одну руку налить или положить средство для растирания или мазь. Начинать осторожно поглаживать больное место вверх в течение 10—20 мин., при сильных болях — 5 мин. Следить за наличием на руке втираемой массы, чтобы не проводить по больным местам сухой рукой. При отсутствии на руке мази брать новую порцию. После процедуры больное место нужно тепло укутать и стараться не застудить.
Читайте также:


