Функциональный метод лечения переломов позвонков по гориневской-древинг
Лечебная гимнастика, как обязательная часть лечебного комплекса при переломах позвоночника по методу В. В. Гориневской и Е.Ф.Древинг
Для подготовки больного к занятиям на наклонную плоскость кровати (головной конец ее поднимают на 15—20 см) кладут щит с плотным матрацем, на который помещают больного. Для того, чтобы больной не сползал с наклонной плоскости, ему под руки подводят мягкие лямки, которые прикрепляют к изголовью кровати. Для сохранения естественных изгибов позвоночника под шейный и поясничный лордозы подкладывают небольшие подушечки (из волоса с небольшим слоем ваты). Подкладывание подушечек под место перелома недопустимо. При повреждениях шейных и I—III грудных позвонков вытяжение осуществляют при помощи петли Глиссона.
При закрытых травмах позвоночника, если нет противопоказаний, упражнения применяют с 3—5-го дня.
Е. Ф. Древинг предложены серии физических упражнений для применения в различные стадии заболевания.
При применении лечебной гимнастики целесообразно придерживаться общепринятого деления на 3 периода.
Первый период — наиболее ранний. Упражнения этого периода обычно проводят в течение первого месяца лечения. В первые дни занятий производят осторожные движения конечностями и широко используют дыхательные упражнения. Методической особенностью выполнения упражнений является требование производить движения руками и ногами, не отрывая их от плоскости постели. Этим предупреждают возможность напряжения мышц плечевого и тазового пояса, что может вызывать смещения и оказывать другие неблагоприятные влияния на позвоночник. С ослабленными больными такого характера упражнения проводят в течение 6—12 дней. При отсутствии противопоказаний и хорошем общем состоянии многие больные могут переходить к дальнейшим упражнениям. При этом с первых же дней больному рекомендуют проделывать упражнения самостоятельно 2 раза в день; продолжительность упражнений 10—15 минут. Начальные занятия лечебной гимнастикой инструктор (методист) должен проводить индивидуально с каждым больным; в дальнейшем больных можно объединять в группы в зависимости от периодов применения лечебной физкультуры.
Как было указано выше, спустя 6—12 дней от начала занятий лечебной гимнастикой число их постепенно увеличивают, больные могут их выполнять с большей силой и большей амплитудой.
Сначала включают более легкие упражнения, затем переходят к более трудным; также постепенно увеличивают и число их повторений. Для тазового пояса еще не дают большой нагрузки, но зато энергично вовлекают в работу мышцы плечевого пояса и начинают осторожную тренировку мышц — разгибателей спины.
Упражнения проделывают до конца первого месяца пребывания больного в постели. Если нет противопоказаний, с 8—10-го дня больному рекомендуют часть времени проводить лежа на животе. При тяжелых переломах со смещением, даже при отсутствии отклонений со стороны нервной системы, поворот на живот разрешают не ранее 14-го дня после перелома. Поворот проделывают так: больной, лежа на спине, передвигается на край кровати; одной рукой, расположенной вдоль края кровати, он захватывает изголовье, второй, вытянутой вдоль туловища, производит поворот на живот. Первые повороты следует производить с поддержкой и помощью методиста. Под грудь (верхнюю ее часть) подкладывают обычную подушку. В таком положении проделывают специальные упражнения второй серии. При этом основным требованием является безболезненность упражнений. Наклонное положение постели облегчает выполнение упражнений.
Второй период обычно начинается со 2-го месяца лечения. Упражнения, применяемые в этом периоде, уже требуют хорошей координации движений и значительного силового напряжения.
В эту серию включают упражнения на развитие гибкости позвоночника и производят дальнейшую настойчивую тренировку разгибательной спины. К этому времени продолжительность каждого занятия доводят до 45 минут (с интервалами для отдыха после каждой группы упражнений). Организованные занятия проводят не менее 2 раз в день. Кроме того, больной должен 2 раза в день заниматься самостоятельно.
Обычно разрешают вставать спустя 60 дней после перелома, а в тяжелых случаях позже. При подъеме с постели больной не должен садиться. В положении лежа на животе (или стоя на коленях) больной передвигается на край кровати и спускает на пол сначала одну, затем вторую ногу. К этому времени он приступает к выполнению упражнений третьего периода. Кроме того, проводят и занятия в положении лежа.
Вставать для ходьбы и занятий гимнастикой в первые дни разрешают не более 3—4 раз в день и то на короткое время (20—30 минут). К концу 3-го месяца больной должен приучить себя ходить без отдыха 1/2—2 часа. Только научившись свободно ходить (недели через 3 после выписки), больной может приучаться к сидению. Для правильного положения спины во время сидения на стул следует подвешивать круглый валик на уровне поясничного лордоза. После выписки больной должен и дома длительное время заниматься гимнастикой и выполнять рекомендации врача по режиму.
Следует отметить, что у детей при лечении переломов позвоночника хирурги обычно пользуются только этим методом. Обычно сроки выздоровления в результате применения лечебной физкультуры в детской практике по сравнению со взрослыми значительно сокращаются.
Наблюдения дают нам возможность рекомендовать сократить для детей сроки применения лечебной гимнастики по периодам: по первому периоду до 20—22 дней, второму — до 30—35 дней; после 35 дней пребывания на койке детям обычно уже разрешают вставать с постели, и до выздоровления применяют упражнения по третьему периоду.
Некоторые изменения следует вносить также в методику занятий лечебной гимнастикой с больными пожилого возраста. У них необходимо ограничить или полностью исключить статические упражнения с задержкой дыхания, включать в занятия в достаточном количестве дыхательные упражнения, упражнения, активизирующие периферическое кровообращение, а также массаж, применять более ранние повороты в постели и отдых (Т. П. Бумбе).
При травмах и переломах позвоночника незаменимо использование специальных упражнений, входящих в комплекс лечебной физкультуры, для восстановления функциональности и работоспособности организма человека.
Одними из тех, кто предложил комплекс действий ЛФК, были Гориневская В.В и Древинг Е.Ф, выдвинувших свою теорию еще в далеком 1937 году. Рассмотрим гимнастику по этой системе более подробно.

Принцип лечебной гимнастики
ЛФК Гориневской включает в себя следующие особенности, помогающие реабилитации при переломах позвоночника:
- Использовать данную методику можно только при неповрежденном спинном мозге и невысокой компрессии;
- На ранних стадиях гимнастики по методу Гориневской не применяют корсет из гипса, больному прописывают принятие постоянного горизонтального положения тела, при этом постепенно растягивая позвоночник;
- Создает постепенный корсет из собственных мышц;
- Постоянное увеличение нагрузок по мере использования периодов реабилитации;
- В основе методики лежит укрепление спинных мышц, путем разгибаний и сгибаний частей тела;
- Первые 2 месяца больной занимает лежачее положение, и только на третий разрешается сесть;
Лечебная физкультура по способу Древинг предполагает определенное положение тела пациента. Его укладывают на наклонную поверхность, чтобы голова приподнималась над нижними конечностями примерно на 20 сантиметров. Под руками располагают специальные нетвердые лямки, которыми больного фиксируют к кровати, препятствующие сползанию человека.
Кладутся маленькие подушечки под поясничный и шейный отдел, чтобы позвоночник принимал естественное положение. Но место перелома следует оставить, как оно есть, без всяких приспособлений. Если повреждены грудные позвонки с 1 по 3, то их вытягивают, используя петлю Глиссона.
Когда перелом позвоночника имеет закрытый характер, то методику ЛФК Древинг и Гориневской можно применять, уже начиная с третьего дня после получения травмы.
Также ими были предложены комплексы упражнений, соответствующим различным стадиям проводимого лечения. Весь курс терапии ЛФК Гориневской содержит 3 основных этапа лечения и реабилитации.
На каждом этапе гимнастика способствует тонизирующему воздействию на организм, профилактике осложнений, которые могут возникнуть от длительного расположения в горизонтальном положении, укреплению мышц спины и поясницы, что укрепит позвоночник.

1 период
Продолжительность периода составляет от 10 до 15 дней. Все это время пациент находится в положении лежа на спине. Комплекс действий ЛФК Гориневской направлен на уменьшение осложнений и улучшение кровотока в месте поражения. Упражнения также помогают:
- Развитию верхнего грудного пояса;
- Улучшению вентиляции легких, особенно их задних отделов, что достигается специальными упражнениями для дыхания;
- Циркуляции воздуха в нижних отделах легких. Для этого применяют сочетание диафрагмального дыхания недолгое периодическое напряжение пресса брюшной области;
Также первый этап включает в себя следующие действия:
- Приподнимается тазовая область, опираясь на локти и ноги, предварительно согнутые в коленях;
- Мышцы спины напрягаются на короткий срок;
- Опираясь на локти, разгибается и сгибается отдел груди;
- Не отрывая стоп от поверхности кровати, по очереди следует разгибать коленные суставы.
Такие процедуры нужно проводить 3 раза в день, причем время каждой не должно быть менее 15 минут.

2 период
Продолжительность второго периода по методу Гориневской составляет следующие 15 дней. Больному уже разрешается вынимать верхние конечности из удерживающих его лямок.
Теперь в упражнениях принимают участие все группы мышц ног. Выделяют следующие действия:
- Приподнимают нижние конечности над поверхностью по очереди;
- Отрывают таз от кровати, опираясь на локти;
- Разгибают туловище, опираясь на стопы;
- Напрягают ягодичные и спинные мышцы. Длительность составляет не более 5 секунд.
Именно в этот период пациент может уже поворачиваться на живот. Но нужно следить за тем, чтобы спинные мышцы при этом должны максимально напрячься, чтобы дать возможность полностью разогнулся. В положении на животе, выполняют следующие действия ЛФК:
- Поднимают ноги вверх, не сгибая их;
- Опираясь на предплечья, разгибают тело;
- Растягивают туловище, производя упор на кисти рук.
Это все последовательно ведет к укреплению спинных мышц. Ежедневные процедуры ЛФК Гориневской должны выполняться уже в течение получаса 3 раза в сутки.

3 период
Данный период продолжается в течение 2 месяцев, после получения травмы. Это главный этап ЛФК по методу Гориневской, при котором образуется корсет из мышц. Пациент еще находится в положении лежа, но позвоночник уже не вытягивается и наклон кровати убирается. Комплекс ЛФК включает в себя следующие упражнения:
Еще раз повторимся, что это главный этап лечебной физкультуры по Валентине Валентиновне при котором образуется корсет из мышц.

Принцип лечебной гимнастики
После перелома пациент должен соблюдать строгий постельный режим в течение 45-60 дней. Кроме того, существуют серьезные ограничения в двигательной активности. Рассмотрим подробнее суть функционального метода и основные принципы ЛФК по Древинг и Гориневской:
- Пациент находится на жесткой постели в наклонном положении с приподнятым верхним концом (примерно на 30-40 см);
- Плечи фиксируются к кровати с помощью мягких лямок, проходящих через подмышечные впадины;
- Под поясницу и шею, имеющие физиологические прогибы, подкладываются мягкие валики;
- Весь период реабилитации до момента адаптации больного к вертикальному положению делится на 3 этапа, для каждого из которых разработаны свои элементы лечебной физкультуры и разрешенные нагрузки на позвоночник;
- В 1 периоде абсолютно запрещена осевая физнагрузка на позвонки, во 2 периоде функционального метода восстановления организм готовится к переходу на осевые нагрузки, а в 3 – больному разрешается полноценная нагрузка на позвоночный столб по оси, хотя осуществляют ее постепенно, не с первого раза.
Функциональная методика не предполагает ношения корсета и каких-либо лонгет. Во время занятий лечебной физкультурой у больного формируется собственный корсет из мышц.
Основные цели первого периода функционального реабилитационного метода (1-14 сутки от травмы):
- Общетонизирующий эффект;
- Стабилизация функции сердечно-сосудистой и бронхо-легочной систем;
- Активация работы кишечника;
- Сохранение мышечной силы, профилактика атрофических изменений;
- Стимуляция кровотока в организме в целом и в пострадавшей области в частности.
На данном этапе больной находится строго в лежачем положении, на спине. Тренировки повторяют дважды или трижды в день по 10 минут, при этом количество подходов строго не регламентируется. Оно зависит от самочувствия больного и устойчивости его организма к физнагрузкам.
Примеры упражнений лечебной гимнастики по Гориневской-Древинг для данного периода:
- Одну ладонь положить на переднюю стенку живота, вторую – на грудь. Выполнять вдох, задействовав диафрагму. При этом должна явственно подниматься кисть, лежащая на животе. На выдохе она опускается.
- Сгибать стопы к себе-от себя.
- Выполнять вращение в голеностопных суставах в разных направлениях.
- С силой стискивать пальцы рук в кулаки и расслаблять их.
- Осуществлять вращательные движения в лучезапястных сочленениях.
- Сгибать и распрямлять руки в локтях.
- Развести прямые руки по сторонам и поднимать их к потолку, хлопая в ладоши.
- Выполнять круговые движения в плечевых суставах.
- Поочередно отводить прямые ноги в стороны и возвращать в середину, скользя по поверхности кровати.
- Поочередно подтягивать ноги поближе к тазу, не отрывая ступни от постели.
- Ноги согнуть в коленях, приподнимать таз над кроватью, упираясь ступнями и лопаточной областью в постель.
- При повреждении грудного отдела нужно напрягать мышцы поясницы, как бы вдавливая позвоночник в кровать. Если сломан поясничный позвонок, то давление осуществляется грудным отделом.
Боли после компрессионного перелома бывают достаточно интенсивными, поэтому на первое время обычно назначают обезболивающие препараты. Тем не менее, если тренировки провоцируют значительное усиление болевого синдрома, то их нужно прекратить и посоветоваться со специалистом.

Задачи второго периода (15-30 сутки):
- Ускорение процессов заживления;
- Профилактика развития осложнений, вызванных длительным пребыванием в постели (тромбозы, застойные пневмонии);
- Нормализация работы всех внутренних органов;
- Начало формирования корсета из мускулатуры.
Длительность одного занятия наращивается до 20 мин. В этом периоде движения можно производить не только на спине, но и повернувшись на живот.
Важно научиться правильно переворачиваться. Делать это следует с прямой спиной, ухватившись рукой, которая при повороте находится сверху, за спинку кровати. Не следует задерживаться в положении лежа на боку.
На данном этапе рекомендованы следующие упражнения:

Цели третьего периода (31-45/60 сутки):
- Полноценное формирование корсета из скелетных мышц;
- Укрепление мускулатуры тазового пояса и конечностей;
- Восстановление нормальной координации движений;
- Расширение подвижности позвоночника.
Продолжительность тренировки составляет теперь 30 мин. Вытяжку прекращают. Кровать возвращают в горизонтальную позицию. Наряду с занятиями в положении лежа, теперь разрешены упражнения для позвоночника в коленно-кистевом положении и стоя на коленях с опорой на спинку кровати. Варианты гимнастических элементов:
- Все задания предыдущих этапов выполняются с утяжелением (можно использовать гантели или специальные манжеты с грузом на ноги).
- Принять коленно-кистевое положение. Покачивать корпус вперед-назад, вправо-влево. При этом конечности остаются неподвижными.
- Попеременно распрямлять ноги, вытягивать их назад.
- Одновременно вытягивать вперед одну руку и назад противоположную ногу, затем наоборот.
- Перемещаться по кровати на четвереньках.
- Встать на колени, придерживаясь за спинку кровати. Наклонять корпус в разных направлениях с небольшой амплитудой.
- Слегка поворачивать туловище в разные стороны.
- Приближать корпус к спинке (позвоночник держать прямо!), а затем возвращать назад, отталкиваясь от нее руками.
- Свободно покачивать согнутой ногой вперед, назад, вбок. Продублировать второй ногой.
Садиться допустимо не ранее, чем через 3 месяца от момента получения перелома, а иногда и позже.
Полезное видео — Полный комплекс ЛФК при компрессионном переломе позвоночника (3 период)
Эффективность ЛФК
Эффективность восстановления определяется после завершения всех трех этапов с использованием специальных проб:
Если оба эти теста пройдены успешно, то пациенту разрешают вставать (на 45-60 сутки после травмы).
- Если еще через месяц пациент в состоянии ходить 2 часа без перерыва, не чувствуя при этом ухудшения самочувствия, то ему разрешают садиться.
- Спустя 4 месяца после травмы выполняют контрольную рентгенографию и осмотр ортопеда-травматолога для оценки общей эффективности проведенного лечения.
Противопоказания
Конечно, лечение по Гориневской-Древинг показано далеко не всем больным. Существует ряд серьезных противопоказаний для функциональной реабилитации:
- Общее тяжелое состояние больного;
- Нестабильные переломы;
- Оскольчатые переломы;
- Компрессия более 1/3 высоты тела позвонка;
- Признаки сдавления нервных корешков (парезы, параличи, расстройства чувствительности);
- Повреждение спинного мозга (миелопатия);
- Лихорадка;
- Нестабильное артериальное давление;
- Выраженный болевой синдром в месте перелома, усиливающийся на фоне ЛФК;
- Развитие паралитической кишечной непроходимости.
Видео — 3 периода восстановления и упражнения ЛФК после перелома позвоночника
Показан при компрессии тела позвонка 1-2 степени и отсутствии сдавления содержимого спиномозгового канала.
Применяют иммобилизацию постельным режимом с продольным вытяжением за подмышечные ямки на наклонном щите, под области физиологических лордозов подкладывают валики. Срок иммобилизации 1,5 – 2 мес.
Лечение переломов позвоночника
При неосложненных компрессионных переломах показана консервативная терапия: обезболивание в сочетании с фиксирующими приспособлениями (корсеты, реклинаторы) и специальным режимом. Пациента укладывают на щит с валиком под областью повреждения. В течение 12-14 недель запрещают поднимать тяжести, сидеть, наклоняться вперед и резко поворачивать туловище. В отдельных случаях накладывают гипсовый корсет сроком до 6 месяцев.
При нестабильных переломах позвоночника, сдавлении нервных корешков и спинного мозга проводятсяоперации на позвоночнике. Длястабилизации позвонковиспользуют различные фиксаторы, а при невозможности восстановления позвонков применяют имплантаты из искусственных материалов.
Клиника, лечение переломов костей таза. Методы лечения переломов костей таза с нарушением целостноститазового кольца.
Механизм травмы.
о посторонний предмет
1. Резкое сокращение мышц, прикрепляющихся к костям таза.
2. Нагрузка на нижние конечности по продольной оси.
Переломы костей таза с нарушением целостности тазового кольца бывают:
отдельно выделяют разрывы лобкового симфиза.
Односторонние переломы возникают при прямом механизме травмы (удар в область таза), при сдавлении или падении с высоты. Пациент жалуется на боли в месте перелома. Движения ногой с пострадавшей стороны резко болезненны. Кровотечение может продолжаться несколько дней и проявиться на вторые-третьи сутки от момента травмы. Пациент находится в вынужденном положении. Если сломана седалищная кость или нижняя ветвь лобковой кости, нога с пострадавшей стороны согнута в коленном и тазобедренном суставе, колено повернуто наружу.
При переломах вблизи лобкового симфиза (средней линии таза), пациент удерживает ногу согнутой в коленном и тазобедренном суставе, но колено повернуто внутрь. При попытке изменить это положение возникает сильная боль.
Лечение переломов. Вначале проводится обезболивание путем внутритазовой новокаиновой блокады по Селиванову-Школьникову. Пациента укладывают на щит на 6-8 недель. Уже через неделю назначается лечебная физкультура. При стабильных переломах, если нет смещения ходить пациенту рекомендуется как можно раньше, после стихания болей, но не нагружая больную ногу, с помощью костылей.
Разрывы лобкового симфиза редко встречаются изолированно, чаще они сопровождают другие переломы таза. Такое травматическое повреждение возникает изолированно при тяжелых родах. У пациента возникают боли в области лобкового симфиза, по средней линии таза спереди. Положение пациента может быть вынужденным: с согнутыми в коленных и тазобедренных суставах ногами и сведенными бедрами, колени при этом максимально повернуты внутрь. При попытке раздвинуть колени возникает сильная боль. Расхождение лонных костей в области лобкового симфиза можно прощупать в области симфиза, а также через влагалище и прямую кишку.
Уточняют диагноз при рентгенологическом исследовании. В норме у взрослых людей расстояние между лобковыми костями не превышает 2 мм.
Лечение при разрыве лобкового симфиза заключается в обезболивании места перелома при помощи местных анестетиков. Затем пациента укладывают в гамак с подвешенными грузами для сближения половин таза.
Переломы таза часто дают неудовлетворительные результаты лечения при консервативных методиках: развиваются деформации тазового кольца, которые вызывают нарушение походки, хромоту, боли во время ходьбы, развитие дегенеративных изменений в тазобедренных суставах.
Значительно реже подобные осложнения возникают после хирургического лечения переломов таза. Используются специальные аппараты для чрескостного остеосинтеза, однако их использование ограничено вследствие частых инфекционных осложнений и значительным снижением качества жизни пациентов в период ношения аппарата. Поэтому предпочтение отдается внутренней фиксации тазового кольца. Используются пластины, стержни, канюлированные винты, костная пластика. При всех видах лечения повреждений костей таза в максимально ранние сроки назначается физиотерапевтическое лечение и лечебная физкультура.
Переломы таза без нарушения целостности тазового кольца- менее тяжелые переломы, как правило, не сопровождающиеся обильной кровопотерей и развитием шока.
Лечение переломов лобковой костиначинают с обезболивания места перелома при помощи растворов местных анестетиков. При одностороннем переломе лобковой кости пациента укладывают в положение лежа на спине. Нога с пострадавшей стороны находится на шине Беллера для разгрузки мышц. Постельный режим назначается на срок до одного месяца.
Перелом седалищной кости. Механизм перелома седалищной кости чаще всего прямая травма (падение на ягодицы) или сдавление таза. Пациенты жалуются на боли в месте перелома. Эти боли усиливаются при движениях ногами, особенно при сгибании голени. Диагноз уточняют при помощи рентгеновских снимков.
Срок соблюдения постельного режима до одного месяца. Полная нагрузка на ногу возможна через 7 недель. Используется физиотерапия и лечебная физкультура.
Дифференциальная диагностика повреждений внутритазовых органов при переломах костей таза.
Клиническая картина. При внебрюшинном разрыве мочевого пузыря возникают ложные позывы на мочеиспускание, в некоторых случаях выделяется небольшое количество кровянистой мочи. Затем появляется отечность в области промежности, вследствие скопления в предпузырной клетчатке мочи и крови определяется притупление над лобком, не исчезающее после опорожнения мочевого пузыря.
Для уточнения диагноза показана катетеризация мочевого пузыря. При его разрыве через катетер выделяется небольшое количество кровянистой жидкости. В сомнительных случаях производят восходящую цистографию. Рентгенограмму выполняют после наполнения пузыря контрастирующим раствором и после опорожнения.
Внутрибрюшинный разрыв мочевого пузыря возникает при сдавлении живота с переполненным мочевым пузырем, при этом появляются боли в животе и частые бесплодные позывы на мочеиспускание, так как мочевой пузырь пуст. Моча, изливающаяся в брюшную полость, раздражает брюшину и вызывает явления перитонизма (мягкий, слегка вздутый, умеренно болезненный живот, снижение перистальтики кишечника, нечеткая выраженность симптома Блюмберга). В отлогих местах живота определяется свободная жидкость.
Повреждения мочеиспускательного канала при переломах костей таза у мужчин встречаются чаще, чем повреждения мочевого пузыря. Различают пристеночные неполные и полные разрывы мочеиспускательного канала.
Клиническая картина повреждения мочеиспускательного канала на фоне шокового состояния, вызванного переломом костей таза, в первые часы после травмы выражена нечетко, отмечается задержка мочеиспускания, уретроррагия. При разрывах мочеиспускательного канала быстро образуются парауретральная гематома и мочевой затек, распространяющийся на промежность и мошонку. Для уточнения характера и локализации повреждения производят восходящую уретрографию 40 % раствором сергозина. Для удаления мочи производят надлобковую пункцию мочевого пузыря. Если моча не вытекает, то ее отсасывают шприцем. Перед пункцией необходимо, что мочевой пузырь выстоит над уровнем лобковых костей.
Лечение разрывов мужского мочеиспускательного канала только оперативное. Накладывают надлобковый свищ, через который вводят два катетера до места разрыва и зашивают разрыв мочеиспускательного канала кетгутом. Рану на промежности зашивают до дренажей, введенных в парауретральную клетчатку. Катетер на 2-3 нед. оставляют в мочеиспускательном канале. В надлобковый свищ вводят дренаж для постоянного отведения мочи.
Повреждение прямой кишки.
Клинически внутрибрюшинные проникающие ранения прямой кишки характеризуются симптомом "острого живота", что является показанием для срочной лапаротомии.
При внебрюшинных повреждениях прямой кишки отмечаются выделение крови из заднего прохода, позывы на дефекацию. Во время обследования прямой кишки пальцем обнаруживаются рана ее стенки и кровь на перчатке.
Если ранение прямой кишки происходит чрескожно рядом с задним проходом, то можно наблюдать выделение крови и кишечного содержимого через рану.
Вскоре после ранения (через несколько часов) в параректальной клетчатке развивается гнойно-некротический процесс. Общее состояние больного ухудшается (появляются тревога, повышение температуры тела, нарушение сна, спутанность сознания).
В некоторых случаях возникает рефлекторный спазм сфинктера заднего прохода, что способствует переполнению прямой кишки и проникновению кишечного содержимого через рану в параректальную клетчатку. Из наружной раны выделяется ихорозное содержимое с каловым запахом. Гнойно-некротический процесс может осложниться пиемией, сепсисом, анаэробной инфекцией.
Травматические вывихи бедра (механизм травмы, клиника, лечение).
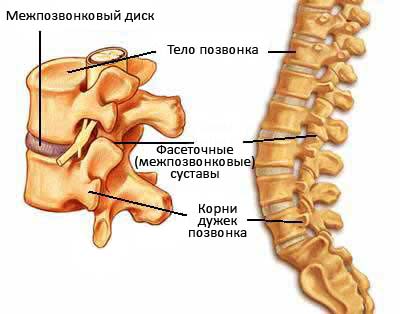
Самыми распространенными консервативными методами лечения переломов позвоночника являются: метод одномоментной репозиции с последующим наложением корсета, функциональный метод, а также метод постепенной репозиции с последующим наложением корсета.
Одномоментная репозиция показана при значительных травмах, например компрессия тела позвонка на половину тела и более. Противопоказаниями для этого метода являются переломо-вывихи с замыканием суставных отростков , экстенсивные переломы, повреждения передней стенки спинномозгового канала, переломы суставных отростков и дужек, травматические спондилолистозы, преклонный возраст пострадавшего, а также общее тяжелое состояние, сопутствующие повреждения и заболевания. Принципом метода является расправление сломанного позвонка быстрым разгибанием позвоночника с последующим наложением корсета до сращения перелома. Репозицию проводят при надежном обезболивании по методу Белера, хотя так же часто используют анестезию по Шнеку. Местное обезболивание дополняют подкожным введением анальгетиков. Репозицию позвонка можно проводить на разновысоких столах – это метод Уотсона-Джонса-Белера, или подтягиванием вверх ног больного, лежащего вниз лицом, – это метод Девиса.
Однако более целесообразна репозиция позвонков на специальном ортопедическом столе. Этот метод является более универсальным, безопасным, а также легче переносится больными, в отличие от других методов может проводиться при нестабильных переломах и переломо-вывихах позвонков без замыкания суставных отростков. Длительность этого метода составляет приблизительно около 10 мин под наркозом и 40–50 мин под местной анестезией. Корсеты накладывают сразу же после репозиции и рентгенологического контроля проведенной операции. Они имеют три точки опоры: грудина, симфиз и поясничный отдел позвоночника в области наибольшего лордоза. Основная задача такого корсета – препятствие сгибанию позвоночника и поддержание его постоянно в положении разгибания, именно поэтому такой корсет называют экстензионным. Корсет накладывают по методу Юмашева-Силина-Таламбума. Основной принцип, который необходимо соблюдать при наложении такого корсета, – по возможности максимально открытая спина, что впоследствии облегчает воздействие на область спины гигиенических процедур, физиотерапевтических мероприятий, а также сделает возможным массаж мышц спины. Физиопроцедуры, лечебную гимнастику и массаж проводят с первых дней после наложения корсета. Ходить в корсете показано только с третьей недели после репозиции. Снимают корсет спустя 4–6 месяцев. Трудоспособность возвращается спустя год после травматизации позвоночника. В дальнейшем и в случаях значительной компрессии может быть рекомендовано ношение съемного ортопедического корсета.
Функциональный метод. Он показан при незначительной степени компрессии (не более одной трети высоты тела позвонка) при отсутствии сдавления содержимого, находящегося в спинномозговом канале.
Принцип метода: иммобилизация перелома постельным режимом и продольным вытяжением позвоночника, ранняя лечебная физкультура, гимнастика, направленная на создание полноценного мышечного каркаса. Расправление и репозицию позвонков при этом не производят. Полученная деформация постепенно корригируется за счет компенсаторного искривления смежных участков позвоночника. Корсет при этом также не накладывается. Для осевой нагрузки применяют продольное вытяжение за подмышечные впадины на наклонном щите. Под физиологические лордозы подкладывают валики, чтобы обеспечить максимальное расслабление позвоночника. Валики необходимо подобрать такого размера и высоты, чтобы восполнить имеющийся лордоз, но ни в коем случае не усилить разгибание позвоночника. С первых же дней больной должен заниматься лечебной физкультурой. Комплекс лечебной гимнастики должен состоять из четырех периодов по возрастающей трудности. В основу комплекса входят разгибательные направленные упражнения, которые способствуют укреплению мышечного корсета спины. Срок постельного режима не должен превышать двух месяцев. Сидячее положение больной должен принимать спустя три месяца после перелома. Реабилитация проходит в течение года после перелома. Метод постепенной репозиции. Показаниями для этого являются те же, что и при одномоментной репозиции. Кроме того, постепенная репозиция может применяться и при крайних степенях нестабильности перелома. Например, при полном повреждении суставных отростках с обеих сторон, при переломо-вывихах позвонков без замыкания суставных отростков и т. д. Принцип метода заключается в том, что репозицию осуществляют постепенно с увеличением разгибания позвоночного столба в течение 1–2 недель, с последующим наложением экстензионного корсета. Репозицию производят на постели с щитом подкладыванием широких валиков под поясничную область. Спустя 2–3 дня высоту валика увеличивают и доводят до 10–12 см к 7-10-му дню.
Постепенная репозиция осуществляется с помощью специальных конструкций, которые могут обеспечить постепенное разгибание позвоночника. Одновременно с постепенной репозицией необходимо проводить занятия лечебной физкультурой, гимнастикой, массажем, а также физиотерапевтические мероприятия. На 14-20-й день накладывают экстензионный корсет в положении больного лежа на спине. Последующие лечение точно такое же, как и после одномоментной репозиции. Оперативная аллопластическая задняя фиксация позвоночника. Она показана при неосложненных флексионных переломах тел позвонков.
Принцип метода заключается в том, что после репозиции перелома проводят фиксацию остистых отростков, дужек или поперечных отростков поврежденного сегмента позвоночника. Из-за этого нагрузка переносится на задний неповрежденный отдел позвоночника и поврежденное тело позвонка разгружается на весь период зарастания перелома. При этом методе не применяется внешняя иммобилизация позвоночника. Вправление сломанного позвонка осуществляется в предоперационный период методом одномоментной или постепенной репозиции позвонка. Стабильные переломы позвонков без повреждения спинного мозга и стенки спинномозгового канала можно фиксировать металлической стяжкой Цивьяна и Рамиха контрактором Вейфлога или проводить аллопластическую фиксацию без повреждения мышечного каркаса спины по методу Юмашева-Силина. При операции этими методами фиксации задействованы остистые отростки позвонков, лежащие выше и ниже поврежденного сегмента.
Операцию проводят под рентгенологическим контролем. При нестабильных переломах тел позвонков с нарушением целостности передней стенки спинномозгового канала производят фиксацию металлическими пластинами. Особенности этой операции в том, что фиксации подлежат по два смежных позвонка выше и ниже поврежденного участка. В период реабилитации необходимо большое внимание уделять лечебной физкультуре, гимнастике и массажу. Все мероприятия должны быть направлены на постепенное укрепление мышечного корсета спины. Срок постельного режима зависит от степени тяжести перелома позвоночника и объема повреждения мышц спины во время операции. Так, например, при операции по методу Юмашева-Силина больных поднимают на ноги спустя 4–6 дней, после фиксации по методу Циявина и Рамиха – через 14–16 дней, а после фиксации пластинами, при которой происходит еще большее повреждение мышц спины, срок постельного режима увеличивается до 3 недель. Вопрос о восстановлении трудоспособности решается спустя 2–3 месяца. Однако прогноз для таких больных благоприятный только в том случае, если пациент в течение года после операции не будет нагружать себя физически. Металлические фиксаторы подлежат удалению не раньше, чем спустя год после операции.
При взрывных переломах, когда студенистое ядро диска внедряется между фрагментами сломанного позвонка и мешает срастанию перелома, показано оперативное удаление обломков позвонка и замещение тела костным трансплантатом.
Лечение переломов среднегрудных и верхнегрудных позвонков
Среднегрудные и верхнегрудные позвонки плотно фиксированы грудной клеткой, поэтому переломы в этом отделе позвоночника практически никогда не приводят к компрессии и вывихам позвонков. По той же причине добиться значительных результатов в расправлении сломанных позвонков практически не удается. Переломы верхних и средних грудных позвонков лечат функциональным методом по Древингу и Гориневской. При переломе позвонков до пятого грудного вытяжение проводится не за подмышечные впадины, а за голову петлей Глиссона.
Лечение переломов и вывихов шейных позвонков
Одномоментная ручная репозиция переломов и особенно вывихов таит в себе большую угрозу повреждения спинного мозга, поэтому проводится только опытными специалистами. Самый распространенный метод репозиции шейных позвонков является вытяжение петлей Глиссона, а при повреждении трех верхних позвонков – скелетное вытяжение за теменные бугры или скуловые дуги на наклонном щите.
Сущность метода заключается в подвешивании груза от 6–7 кг при переломе до 15 кг и более при вывихе или поднимании головного конца кровати на 50–60 см. При флексионном переломе с образованием угла, открытого кпереди, под спину до основания шеи необходимо подложить валик. Тяга направлена вверх и кзади по отношению к пострадавшему. При экстензионном переломе с образованием угла деформации, открытого кзади, валик подкладывают под голову и тяга направлена вверх и кпереди; после репозиции груз уменьшают до 3–4 кг. Если вытяжение достигалось за счет массы тела, то головной конец кровати необходимо опустить до высоты 25–30 см.
Дальнейшее ведение больного может идти по двум путям.
1. Через 5–7 дней после репозиции вытяжение заменяют корсетом с ошейником в фиксированном положении шейного отдела. Сроки иммобилизации корсетом с ошейником около 3 месяцев. Этот корсет должен опираться своей нижней частью на надплечья, грудину, верхний отдел позвоночника, а своей верхней частью поддерживать голову, упираясь в затылочную область и подбородок.
2. При стабильном переломе также может быть и функциональный метод ведения больного. При этом срок постельного режима колеблется от полутора до двух месяцев. Обязательно должны проводиться физиотерапевтические мероприятия, лечебная гимнастика, а также массаж. Если консервативное лечение вывиха к желаемым результатам не привело или предварительная попытка закрытого вправления не предпринималась, при наличии неврологических показаний или возможности осложнения, необходимо проводить оперативное лечение (диск-эктомия и передний спондилолидез или удаление выступающего кзади фрагмента тела позвонка, с заменой тела позвонка). Задняя оперативная фиксация шейного отдела позвоночника большого распространения не получила.
Лечение переломов позвонков, осложненных повреждением содержимого спинномозгового канала
Наиболее тяжелыми и прогностически неблагоприятными повреждениями позвоночника являются переломы позвонков, осложненные повреждениями спинного мозга. При любом повреждении позвоночного столба могут возникнуть различные повреждения спинного мозга – от ушибов и ссадин до полного перерыва коркового и мозгового вещества спинного мозга. В тех случаях, когда существует подозрение на сдавление спинного мозга, обязательно должна проводиться его декомпрессия. Если сдавление спинного мозга обусловлено смещением позвонка, обязательно должна проводиться репозиция перелома, которая может проводиться вытяжением, а если перелом располагается в шейном отделе, то производится закрытая ручная репозиция. Однако этот метод таит в себе большую опасность дальнейшего повреждения спинного мозга, поэтому многие врачи считают более целесообразным методом вправления шейного позвонка открытое вправление.
Универсальным мероприятием при длительно текущем сдавлении спинного мозга является декомпрессионная ламинэктомия. Суть этой операции заключаются в удалении дужек сломанного позвонка по одной у соседних позвонков сверху и снизу. В ходе операции длинные мышцы спины отсекаются по обе стороны от остистых отростков и дужек. Остистые отростки и дужка удаляются специальными кусачками. Доходят до поврежденных корешков, которые сшивают с использованием микрохирургической техники. Затем ушивают твердую мозговую оболочку, мышцы, фасцию и кожу. Если же во время ламинэктомии не обнаруживается полного перерыва спинного мозга, то операция может быть закончена задней фиксацией металлическими пластинами или костным трансплантатом. Такая фиксация обеспечивает практически полную стабилизацию в зоне повреждения позвоночника. При нестабильном повреждении в шейном отделе к ламинэктомии может быть добавлен и передний спондилодез. В случаях компрессии спинного мозга в шейном отделе спереди вместо ламинэктомии целесообразнее проводить транскорпоральную (через тело позвонка) декомпрессию спинного мозга и костнопластическую замену тела позвонка. Но если заблаговременно до операции имеется абсолютная уверенность в полном перерыве спинного мозга в шейном отделе, то декомпрессивные операции и какие-либо манипуляции не имеют никакого смысла.
Лечение больных с осложненными переломами позвонков, как после операции, так и не оперируемых, направлено на профилактику пролежней, уросепсиса (инфицирования патогенной флорой мочевыделительной системы), восходящей мочевой инфекции, легочных осложнений, а также восстановление утраченных функций позвоночника и подготовку к протезированию. Для профилактики пролежней используют кровати со специальными конструкциями, сложные системы вытяжения, различные круги под выступающие части тела, многократные перевороты в постели, протирание и массаж. С целью предотвращения восходящей мочевой инфекции показано раннее наложение надлобкового свища (при неспособности больного самостоятельно мочиться), медикаментозное лечение, а также промывание мочевого пузыря растворами антисептиков. С целью профилактики легочных осложнений проводится дыхательная гимнастика. При отсутствии спонтанного дыхания используют трахеотомию и вспомогательное или управляемое дыхание. Восстановление утраченных функций позвоночника проводится комплексно: ортопедическое лечение, физиопроцедуры, а также медикаментозное лечение.
Читайте также:


