Диск l1 th12 позвонка
Боль в пояснице знакома практически каждому человеку и нередко приводит к временной нетрудоспособности. Наиболее распространенной является боль в пояснице, вызванная изменениями пояснично-крестцового отдела позвоночника. Классические проявления заболеваний поясничного отдела позвоночника общеизвестны: при боли в пояснице, иррадиирующей в ягодицы и по задней поверхности ног, диагноз ставится быстро. Трудности возникают, когда боль иррадиирует в промежность, мошонку или по передней поверхности ног. В этом случае ошибочно подозревают паховую грыжу или грыжу запирательного отверстия со сдавлением нервов. Сложности возникают и в диагностике спондилоартропатий, распространенность которых в настоящее время гораздо шире, чем принято считать. Во избежание ошибок в подобных случаях всегда нужно исключить болезнь позвоночника.
Вследствие большой нагрузки и отсутствия реберной защиты, поясничный отдел поражается наиболее часто. Боль и сопутствующие ей симптомы чаще всего вызваны повреждением межпозвонковых дисков, при этом чаще поражаются L4/5, L5/S1 диски.
Основной симптом остеоартроза – выраженное ограничение движений. В большинстве случаев больные какое-то время справляются с этим неудобством, но по мере прогрессирования остеоартроза происходят подвывихи суставных отростков позвонков, что ведет к сужению межпозвоночных отверстий, а сопутствующий остеохондроз приводит к стенозу позвоночного канала. Перечисленные изменения приводят к сдавлению спинномозговых нервов и деформации дурального мешка, являясь причиной радикуло- и миелопатий.
Грыжи межпозвоночных дисков и остеофиты могут вызывать воспалительный процесс в эпидуральном пространстве и на наружной поверхности твёрдой мозговой оболочки спинного мозга (эпидурит).
Остеохондроз, деформирующий спондилоз. Стеноз позвоночного канала; компрессия дурального мешка. Экстрадуральное объемное образование на уровне L3-L4 (susp. эпидурит)

Грыжа диска L5/S1
Грыжа диска L4/5 с каудальной миграцией
Остеохондроз. Грыжи L4-S1; грыжевой секвестр L5/S1 с краниальной миграцией на педикулярный уровень

Боль при этом возникает по причине натяжения связок позвоночника или раздражении спинномозговых корешков.


Неврологическая симптоматика появляется, когда опухоль сдавливает или прорастает спинномозговые корешки или спинной мозг. Симптомы весьма разнообразны, характерно их неуклонное прогрессирование.
Самые частые из злокачественных новообразований – миеломная болезнь и метастазы в позвоночник.
Патологическая инфильтрация (метастазы или первично-множественная опухоль) крестца

Интрадуральное объемное образование на уровне L5 позвонка
Объемное образование крестца (патологическая инфильтрация, деструкция, паравертебральный компонент) диф диагноз с метастазом

Очаговые изменения тела L3 позвонка (гемангиома). Хондроз

Объемное образование крестца (патологическая инфильтрация); верифицировано- миеломная болезнь


Встречаются как травматические, так и патологические компрессионные переломы, вызванные разрушением позвонков вследствие миеломной болезни, метастатического поражения или остеопороза.
Патологический перелом L4 позвонка; остеопоротический перелом L2 позвонка; ретролистез L2.
Остеопороз. Остеопоротические переломы L2-L5 позвонков
Остеопороз. Остеопоротические переломы Th11, Th12 позвонков, остеопоротические деформации тел L1-L3, L5 позвонков
Компрессионный перелом L1 позвонка (хронический период)

Перелом L4 позвонка (горизонтальный)

Компрессионно-оскольчатый перелом L1 позвонка (хр период)



Спондилит L4-S1; эпидурит; абсцедирование в передних отделах позвоночного канала

Спондилит; контактная деструкция. Стеноз позвоночного канала (врожденно узкий позвоночный канал)

Спондилит Th12-L1, L5-S1 подострый период

Эта группа заболеваний характеризуется поражением крестцово-подвздошных суставов и позвоночника, олигоартритом и энтезопатиями. Перечисленные выше симптомы возникают в покое (особенно утром, после сна) и уменьшаются после физической нагрузки.
Двусторонний сакроилиит 4 ст (частичное синостозирование), вне стадии обострения; деформирующий спондилоз на уровне Th12-S1 сегментов (б-нь Бехтерева)

Левосторонний сакроилеит; хондроз, протрузия L4/5

Анкилозирующий спондилоартрит (болезнь Бехтерева).

Сосудистая мальформация позвоночного канала; миелопатия


Мальформации – синостоз L4-L5

Конкресценция тел L3-L4; остеопоротическая деформация тела Th12

По мнению некоторых специалистов, боль в нижней части спины – своеобразная расплата человечества за прямохождение, когда наибольшая нагрузка ложится на поясничный отдел позвоночника, несущий основное бремя массы человеческого тела. Пагубное влияние оказывают также гиподинамия, неправильное питание, ожирение, стрессы. Боль в пояснице может возникнуть только однажды и исчезнуть без следа, а может возвращаться снова и снова, причиняя немалые страдания. Боли в пояснице - неспецифический симптом, который может быть вызван множеством причин. Достоверно поставить топический диагноз и своевременно начать лечение клиницисту помогают множество разнообразных методов обследования, среди которых в настоящее время главенствующую роль занимает современный метод – МРТ поясницы.
Протрузии грудного отдела позвоночника встречаются редко. Потому что, благодаря грудной клетке, позвоночник тут имеет меньшую подвижностью, чем в шейном и поясничном отделах. А там, где меньше подвижность, там меньше износ дисков.
Из-за близкого расположения к спинному мозгу, протрузии грудного отдела чреваты не только дискомфортом или болью — они способны привести к значительно более серьёзным нарушениям двигательной сферы. Чем раньше это заболевание удастся распознать, тем меньше вреда оно успеет нанести.



При воздействии протрузии на спинной мозг может возникнуть редкое, но крайне опасное осложнение протрузии грудного отдела — миелопатия.
Миелопатия — это патология спинного мозга, которая возникает по различным причинам, в том числе из-за протрузии грудного отдела. В таком случае она называется вертеброгенная миелопатия. Хотя, справедливости ради, надо отметить, что именно из-за протрузии миелопатия возникает реже всего, но не надо с этим шутить. Основными симптомами миелопатии являются парезы, параличи и расстройства глубокой чувствительности. Иногда возникают нарушения функции тазовых органов. При обследовании пациентов большое значение имеют результаты МРТ. Они дают возможность увидеть, есть или нет сдавливание протрузией спинного мозга. Безоперационное лечение вертеброгенной миелопатии представляет собой мягкую мануальную терапию, физиопроцедуры и применение лекарственных препаратов. В тех случаях, когда консервативная терапия не приносит желаемого результата, рекомендуется хирургическое лечение.
При воздействии протрузии на нерв возникает корешковый синдром. В грудном отделе его ещё называют межрёберная невралгия. Запомните! Корешковый синдром — это ключевой признак воздействия на нерв. Если на МРТ обнаружили протрузию, но при этом отсутствует корешковый синдром, значит, обнаруженная протрузия не воздействует на нерв и не является причиной боли. Следовательно, боль вызвана какими-то иными заболеваниями, которые могут протекать параллельно с обнаруженной протрузией. Чтобы устранить боль, нужно хорошо разбираться в этих хитросплетениях. Теперь понимаете, насколько важно найти опытного и знающего доктора?! Ведь именно от врача, а не от снимков МРТ, будут зависеть и точный диагноз, и результаты лечения!
При выборе клиники главное — попасть к опытному и знающему врачу.
На появление протрузии грудного отдела влияет несколько основных факторов:
Болезни. Хронические заболевания позвоночника, такие как остеохондроз или сколиоз, серьезно ослабляют волокна внешнего кольца диска. Этот процесс происходит медленно, однако в итоге происходит деформация диска.
Статистика утверждает, что боль из-за протрузии чаще возникает в среднем возрасте. В молодом или старшем возрасте, даже при наличии протрузии на МРТ, стоит проанализировать другие возможные причины боли, например, миофасциальный синдром. Его проявления часто путают с проявлениями протрузии.
Первое, что нужно сделать при возникновении боли — снизить до минимума нагрузки и, конечно, обратиться к врачу. Вопрос — к какому?
Основным лечением протрузии грудного отдела является мануальная терапия. Она как антибиотик при воспалении лёгких — без неё обойтись. Другие средства тоже хороши. Но такие методы, как массаж, лекарства, физиопроцедуры и ЛФК, являются вспомогательным лечением. Запомните! При протрузии грудного отдела главное — это мануальная терапия. Следовательно, обращаться нужно к мануальному терапевту.
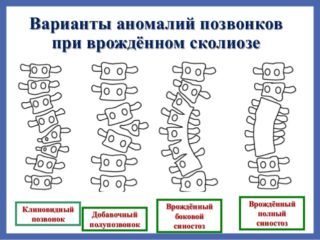
Течение определенных патологических процессов, которые локализуются в хребте, зависит от степени клиновидной деформации тел позвонков. Она устанавливается в ходе объективной диагностики, для чего врач применяет инструментальные методики визуализации. Патологическое состояние имеет код по МКБ-10 М48.5.
Что представляет собой патология
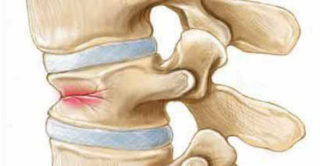
Клиновидная деформация позвонков грудного отдела представляет собой патологическое состояние, которое характеризуется изменением формы тел. Это приводит к увеличению изгибов хребта, что отражается на функциональном состоянии всей опорно-двигательной системы, а также спинного мозга. Патология сопровождается появлением определенных клинических симптомов:
- Боли в области деформированных позвонков. Дискомфорт усиливается после длительного нахождения тела человека в одном положении, а также на фоне выраженных физических нагрузок.
- Повышенная утомляемость человека.
- Головные боли, которые бывают на фоне поражения шейных позвонков.
- Нарушение функционального состояния сердца, легких, органов брюшной полости, спровоцированное деформацией позвоночника – развивается одышка, нарушается ритм и частота сокращений сердца, появляются боли в животе, беспокоят метеоризм, неустойчивый стул. Изменения со стороны сердца и легких чаще развиваются при деформации грудных отделов области th5, th7. Работа внутренних органов нарушается при поражении th8, th9, th11, th12 позвонка, а также в районе l1 поясницы.
- Развитие корешкового синдрома – на фоне клиновидной деформации ущемляются корешки спинного мозга в области выхода из канала позвоночника. Это приводит к отраженным болям, отдающим в руку или ногу, онемению кожи и снижению мышечной силы соответствующей локализации. При поражении сегмента от th6 до th9 дискомфорт отдает в руку, th10-l1 – в ногу.
- Деформация позвоночного столба, которая определяется визуально – видно искривление хребта по типу кифоза или лордоза, которые характеризуются образованием выпуклости, направленной назад или вперед.
В зависимости от локализации в позвонке выделяется передняя, боковая и задняя деформация. Наиболее часто поражаются грудной и поясничный отделы позвоночного столба. Когда в патологический процесс вовлечен один позвонок, имеет место единичная деформация, если несколько структур – множественное изменение формы.
Причины и механизм развития
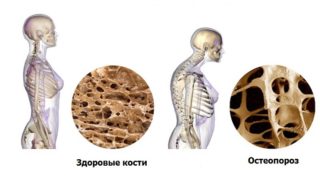
Механизм развития изменения формы позвонков включает 2 компонента – снижение прочности костной ткани позвонков, а также повышение нагрузки на все структуры опорно-двигательного аппарата. Клиновидная деформация – полиэтиологическое состояние, которое развивается вследствие воздействия большого количества различных провоцирующих факторов. К наиболее распространенным из них относятся:
Знание причин развития патологического состояния необходимо для выбора адекватных терапевтических мероприятий.
Методы диагностики
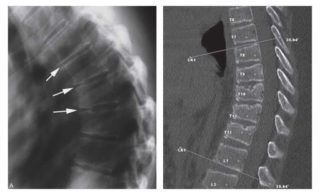
При появлении одного или нескольких клинических симптомов, которые указывают на возможное развитие патологического процесса, следует обращаться к врачу. Для достоверной диагностики изменений специалист проводит визуализацию структур позвоночника при помощи следующих методов инструментального исследования:
- Рентген в прямой и боковой проекции, который дает возможность выявить грубые изменения, а также ориентировочно установить их локализацию. При помощи исследования определяется угловой индекс тел позвонков, на основании чего делается заключение о возможном наличии клиновидной деформации.
- Компьютерная томография – послойное сканирование при помощи рентгеновских лучей, которое обладает высокой разрешающей способностью визуализации и позволяет четко верифицировать минимальные изменения в тканях.
- Магнитно-резонансная томография – методика послойного сканирования больших областей тела, при которой визуализация осуществляется при помощи физического эффекта резонанса ядер в сильном магнитном поле. При помощи исследования проводится дифференциальная диагностика онкологической патологии с визуализацией первичных новообразований и их отдаленных метастазов.
При подозрении на злокачественное новообразование нужно брать биопсию.
Для оценки функционального состояния организма пациента специалист дополнительно назначает другие исследования, к которым относятся клинический анализ крови, мочи, биохимические почечные и печеночные пробы, электрокардиограмма, электроэнцефалограмма, ультразвуковое исследование внутренних органов или сердца. На основании всех результатов проведенного обследования подбирается адекватная терапия.
Лечение и профилактика
Если была диагностирована клиновидная деформация позвонков грудного отдела, назначается комплексное лечение патологического процесса. При небольших обратимых изменениях назначается консервативная терапия:
- медикаментозное лечение;
- массаж;
- лечебная физкультура;
- физиотерапевтические процедуры;
- длительное ношение специального корсета.
По показаниям, к которым относятся выраженная деформация и нарушение функционального состояния внутренних органов, назначается хирургическое вмешательство. Оно подразумевает исправление формы позвонков при помощи специальных металлических имплантатов. Операция является малотравматической, так как проводится при помощи эндоскопических методик. Клиновидную деформацию тела th11 позвонка можно исправлять при помощи хирургического вмешательства – вентрального спондилодеза.
Неправильное, несвоевременное лечение клиновидной деформации позвонков или отсутствие терапевтических мероприятий могут стать причиной инвалидности человека. После основного этапа лечения человеку необходимо выполнять рекомендации в отношении реабилитации. Нужно делать специальные упражнения для постепенной адаптации позвоночника к нагрузкам.
При диагностическом обследовании позвоночных отделов, компьютерной или магнитно-резонансной томографией определяется гемангиома в теле позвонка. Часто такое новообразование выявляется в грудных костно-суставных отделах позвоночника, однако, нередки случаи, когда гемангиомы позвонков образуются в шейном или пояснично-крестцовом отделе позвоночного остова. Что такое гемангиома в позвонке, основные причины и клинические проявления (симптомы), а также способы лечебного воздействия, будут рассмотрены в этой статье.

Понятия, причины и клиническая картина патологии
Ежегодно гемангиома на спине или других частях тела, определяется у сотни тысяч пациентов неврологических клиник Российской Федерации. Каждый десятый житель страны страдает в различной степени от этого опухолевидного кровеносно-сосудистого новообразования. В преобладающем большинстве поражение тел позвонков определяется у женщин 25 35 лет. До конца объяснить такую динамику и причинно-следственную связь возникновения позвоночной гемангиомы, не берётся ни один мировой светила. Однако не исключается, что определяющим фактором неврологической клиники является наследственная предрасположенность.
Случайным образом выявленная опухоль (гемангиома позвонка) при рентгенологическом сканировании требует дальнейших медицинских усилий по её устранению. И как утверждают специалисты, что склонности к перерастанию здоровых клеток доброкачественного образования в раковую опухоль не наблюдается, тем не менее, всегда существует риск опасных осложнений в позвоночной структуре костного скелета.
Что же это такое, гемангиома в теле позвонка
Гемангиома – это доброкачественное кровеносно-сосудистое новообразование, состоящее из эндотелиальных клеток, имеющих склонность к пролиферации, то есть к их размножению.
Важно знать! Как правило, опухолевидное образование поражает один из позвонков какого-либо отдела позвоночного каркаса.
В очень редких случаях, диагносты определяют гемангиому в двух сегментных компонентах позвоночного столба. Неврологическая аномалия (гемангиома тела позвонка) может длительное время оставаться незаметной, не причиняя владельцу дискомфортных ощущений. Однако само присутствие опухоли, требует терапевтического лечения гемангиомы позвонка, так как инородное разрастание способствует структурному разрушению, повышению суставной хрупкости, нестабильности чреватой смещению, опасности перелома и прочих нарушений суставной поверхности позвоночного столба.
Наиболее частая локализация поражения позвоночного тела – Th12 позвонок грудного и/или L1-L14 поясничных отделов. Однако сосудистое новообразование может возникнуть на любом участке позвоночника. В зависимости от степени разрастания, определяют агрессивную и неагрессивную гемангиомы тел позвоночника.
На заметку! Симптомы и признаки гемангиомы зависят от размера и расположения опухолевидного образования в теле позвонка.
Рассмотрим основную болевую симптоматику при поражении того или иного позвоночного участка.
Болевые признаки и симптомы гемангиомы грудного отдела, проявляющиеся в наиболее распространенных зонах позвоночного столба – Th2, Th9, Th10, Th11 и Th12 позвонков:
- затруднения при наклонах и поворотах туловища, выражающихся в дискомфортных и болевых ощущениях;
- нарушение сердечной ритмики;
- при вздохе наблюдается боль в области спины;
- общее состояние грудной клетки вызывает у человека нервозность и психологический дискомфорт.
Гемангиома шейного отдела, как наиболее подвижного суставного сегмента позвоночника, более чувствительно откликается на опухолевое новообразование. Менее активный седьмой позвонок C7 шейного отдела, сочленяющийся с первым позвонком грудной зоны, является наиболее уязвимым с точки зрения неврологической патологии. Поэтому гемангиома шейного позвонка на этом участке является наиболее проблемной зоной для терапевтических мероприятий. Возможные последствия опухолевидного поражения одного из семи шейных позвонков:
- постоянные приступы головной боли;
- невозможность чётко координировать движения шеи;
- нарушается кровоток в головной мозг;
- ухудшается работа слухового и/или зрительного аппарата.
Гемангиома шейного отдела позвоночника не только ограничивает двигательную активность шеи, но и приводит к её отёчности, затеканию сосудов и снижению умственной работоспособности.
Лечить гемангиому L1, L2, L3, L4 и L5 позвонков поясничного отдела, возможно, лишь после тщательного дифференцированного инструментального обследования, так как болевая симптоматика на этих участках позвоночника – очень схожа с прочими признаками и симптомами неврологических заболеваний, например, остеохондроз или грыжа пояснично-крестцового отдела. Поражая второй, третий, четвертый поясничный и/или L5 – S1 крестцово-поясничный отделы, гемангиома, локализующаяся в этих местах, вызывает различные болевые симптомы, например, онемение нижних конечностей, функциональную блокировку работы тазобедренного сустава, парезы и так далее. Однако неизменным и классическим признаком остаётся болезненность в поясничной зоне позвоночника, что сказывается на общем физическом состоянии человека. Нередко причиной интимного ограничения у мужчин становится именно опухолевидное новообразование в поясничном сегменте позвоночного каркаса. Стойкое формирование и разрастание неврологической аномалии может иметь неприятные для здоровья последствия, а порой и необратимые.
Способы лечения опухоли на позвоночнике
Доброкачественное новообразование (гемангиома) шейного отдела, грудного и/или поясничного сегмента позвоночника требует очень квалифицированной медицинской помощи, так как оперативная коррекция может привести к повреждению спинномозгового участка, риску компрессионного перелома, нестабильности позвонкового сегмента, и, к прочим последствиям. Выбор рационального способа лечения – это прерогатива нейрохирурга, который учитывает не только медицинские характеристики новообразования, но и личностные параметры пациента, его пол, возраст и физиологические особенности.
Важно! Безоперационное лечение возможно лишь при бессимптомном состоянии гемангиомы.
Терапевтическое лечение, в этом случае, основывается на динамическом наблюдении, и контроле состояния при помощи магнитно-резонансной диагностики. Медикаментозная терапия позволяет устранять лишь болевую симптоматику и снижать воспалительные процессы при незначительных неврологических разрастаниях.
Показанием к хирургической коррекции является:
- Агрессивное (стремительное) развитие клеточного разрастания.
- Поражение более 1/3 позвоночного сегмента.
- Развитие осложняющих факторов, например, ускоренный прессинг на сосуды и нервные ответвления, приводящий к защемлению спинномозговых участков позвоночника.
Нехирургическое лечение предусматривает различные методы устранения локализации гемангиомы:
Любой из вышеперечисленных безоперационных способов лечения необходимо проводить в специализированных неврологических клиниках.
Рекомендация специалиста
Важно знать, что в случае, когда гемангиома не имеет тенденции к разрастанию, что подтверждает ежемесячный магнитно-резонансный контроль, не следует прибегать к помощи физиотерапевтических и мануальных средств лечения, а также категорически исключаются любые способы лечения гемангиомы народной медициной. Врачебную ответственность по устранению или терапевтическому воздействию на доброкачественное новообразование может взять на себя лишь квалифицированный узкопрофильный медицинский специалист, обладающий необходимыми знаниями, опытом и квалификацией.
- Чаще всего разрыв новообразования происходит в результате тупой травмы, поэтому следует исключить подъём тяжестей и максимально ограничить воздействие силовых нагрузок на проблемные участки позвоночника.
- Игнорировать советы от травников и специалистов по народной медицине.
- При лечении мануальной терапией, массажем или прочими средствами физиотерапевтической медицины заболеваний внутренних органов, необходимо предупредить специалиста о наличии доброкачественного образования на позвонке.
- Категорически запрещено тепловое воздействие на проблемные участки позвоночника. Избегайте попадания прямых солнечных лучей в зону опухолевидного образования. Пациенту с гемангиомой не рекомендуется долгое нахождение в саунах, тёплых ваннах и прочих местах с температурой окружающей среды, превышающей 40 градусов по Цельсию.
- Не принимайте иммуностимулирующие препараты, так как они будут способствовать активному разрастанию инволюционирующих эндотелиальных клеток.
При соблюдении этих рекомендаций, и постоянном контроле доброкачественного новообразования со стороны медицинских работников, прогноз при гемангиоме позвоночных сегментов в большинстве случаев благоприятен.
Берегите себя и будьте всегда здоровы!
Компрессионный перелом позвоночника – одна из самых распространенных травм спины, которая возникает при одновременном сжатии и сгибании позвоночника. Наиболее часто страдает поясничный отдел, на который приходится тяжелая нагрузка.
Лечение и реабилитация занимают длительное время и проводятся под строгим наблюдением специалиста. Класс МКБ компрессионного перелома позвоночника – 10.
- Что это такое?
- Какие виды бывают?
- Симптомы
- Диагностика
- Первая помощь
- Как лечить?
- Цена лечения
- Возможные последствия
- Переломы и армия
- Жизнь после перелома
- Профилактика
- Отзывы пациентов
Что это такое?
Компрессионная травма возникает вследствие сжатия и сгибания позвоночного столба. Под высоким давлением происходит сжатие позвоночника, и он трескается.
Самыми распространенными считаются травмы нижегрудного (11-12 позвонки) и поясничного отдела (в первом позвонке).

Компенсированные переломы шейного и грудного отдела позвоночника возникают редко. Чаще всего они являются следствием автомобильных травм и ударов по голове.
Причиной компрессионного и импрессионного перелома являются различные травмы, удары и ушибы при нырянии и плавании, занятиях спортом, падении с высоты и неправильном распределении нагрузки.
Компрессия может возникнуть при таком заболевании, как остеопороз (недостаток кальция в организме).
Неосложненный перелом часто остается не диагностированным, так как он имеет неярко выраженные симптомы и редко повреждается конский хвост (пучок нервных волокон).
Какие виды бывают?
Выделяют переломы следующих отделов:
- Поясничного.
- Шейного.
- Грудного.
- Копчикового.
- Крестцового.

Кроме того, выделяют следующие степени переломов позвоночника в зависимости изменения высоты позвонка:
- 1 степени. Высота уменьшается менее, чем на треть.
- 2 степень. Высота уменьшается менее, чем на половину.
- 3 степень. Уменьшение более, чем на половину.
По характеру травмы выделяют:
- Клиновидный.
- Компрессионно- оскольчатый.
По тяжести травмы:
- Неосложнённый.
- Осложненный.
Менее опасным является перелом 1 степени – он редко приводит к необратимым последствиям. Признаки перелома незначительные, а при своевременной диагностике он эффективно поддается лечению.
Переломы последних стадий часто требуют длительного восстановления и могут стать причиной остеопороза, неврологических патологий, перелоцировать позвонки и других осложнений.
Симптомы
Клиника заболевания зависит от степени тяжести и локализации трещины.
Общими симптомами, характерными для сломанного позвоночника, являются:
- Боли в зоне позвоночника. Иногда в районе нижних или верхних конечностей.
- Ограничение подвижности.
- Усиление дискомфорта во время движения.
В зависимости от локализации кататравма проявляется:
- Шейный отдел. Боль в области шеи, усиливающаяся при движении. Клиновидная деформация позвонков проявляется болезненностью при пальпации и поворотах головы.
- Грудной и поясничный отдел. Дискомфорт возникает при движении. Однако и в положении лежа при декомпрессионном переломе наблюдается боль, особенно при поворотах со спины и подъеме ног.

При неосложненном переломе 1 степени позвонка l1, 2,3, 4, 5,6, 7, 8, 11 может не наблюдаться каких-либо признаков травмы, кроме незначительной болезненности и чувства дискомфорта.
Многие люди в таком случае не обращаются к специалисту, не подозревая, что любая травма позвонка – это опасность для организма.
В тяжелых случаях могут наблюдаться:
- Нарушение мочеиспускания.
- Проблемы с опорожнением кишечника.
- Онемение.
- Нестерпимые боли.
Не зависимо от травмы и интенсивности болевого синдрома, человек обязательно должен посетить специалиста. Это поможет поставить верный диагноз и подобрать грамотное лечение.
В домашних условиях при травмах первого, второго, третьего, Th5, тела th7,
Th11, Th12 и других позвонков провести качественное лечение невозможно.
Импрессионные, компрессорные и трансмиссионные переломы нередко требуют проведения операции на позвоночнике.
Диагностика
Основной симптом заболевания – боль, и она может появиться при самых разных заболеваниях костной системы.

Диагностические процедуры включают:
- Рентген.
- КТ.
- Миелографию или МРТ.
- Неврологический осмотр.
Только после проведения данных процедур врач сможет поставить точный диагноз и выявить степень повреждения.
Первая помощь
Не зависимо от типа и формы компрессионного перелома, первая помощь заключается в следующих действиях:
- Ограничить любые движения пострадавшего. Нельзя вставать, ходить и присаживаться. Зафиксировать травмированный участок, а лучше весь позвоночный столб.
- Вызвать бригаду скорой помощи.
- Проверить, находится ли человек в сознании, если ли у него пульс и признаки дыхания.
- В случае сильных болей можно сделать укол обезболивающих препаратов.
- Если дыхание и пульс отсутствуют, проводят сердечно-легочную реанимацию.
- Транспортировка пострадавшего осуществляется на носилках минимум 3 человеками.

Очень важно зафиксировать шейный отдел позвоночника, даже если он не поврежден. Движения головы будут приводить к ненужным колебаниям в области позвоночного столба. Сделать это можно с помощью специального воротника или самостоятельно изготовить его из картона, ваты и мягкой ткани, после чего сверху замотать бинтом.
Как лечить?
Какой нужен врач, зависит от клиники заболевания, но, в целом, лечением занимаются:
- Ортопед.
- Хирург.
- Невролог.
Лечение травм и переломов позвоночника включает:
- Обезболивающие препараты.
- Физиотерапию.
- Массаж и специальные упражнения.
- Хирургическое лечение.
Самое важное – фиксация травмированного отдела позвоночника. Пациенту показан строгий постельный режим. Часто используется корсет при компрессионном переломе и различные реклинаторы.
Сколько носить корсет, зависит от тяжести перелома, но в среднем – от 2-х месяцев.
Операция показана в тяжелых случаях, и в настоящее время наиболее часто проводят кифопластику или вертебропластику.
- Можно ли ходить и сидеть при переломе, зависит от его тяжести и характера повреждения. В среднем несколько недель человеку запрещено вставать с постель и нужно правильно лежать.
- Запрещена любая нагрузка как физическая, так и эмоциональная, важно полноценное и высококалорийное питание. Спать нужно не менее 9 часов в сутки.
- Когда можно садиться, скажет только врач, основываясь на результатах обследования.
- Больничный при компрессионном переломе позвоночника выдается примерно на 12 недель по усмотрению лечащего специалиста.
- Сломанная спина требует длительного лечения – от 3-х месяцев. У детей этот период проходит немного быстрее, а у взрослых может растянуться на год.
Компрессионное расстройство требует на протяжении всего лечения делать рентген или КТ, чтобы определить степень восстановления позвонка.
Цена лечения
| Процедура | Стоимость, рублей |
|---|---|
| Консультация невролога, травматолога, хирурга или ортопеда | 2000-2500 |
| МРТ | От 3000 |
| Рентгенография | От 1700 |
| Консультация нейрохирурга | От 2500 |
| Массаж | От 800 |
| Консультация травматолога на дому | От 4500 |
| КТ позвоночника | От 7000 |
| Миелография | 8500- 9000 |
| МРТ позвоночника ребенку | От 10000 |
Возможные последствия
Чаще всего причиной осложнений является самолечение. Возникают консолидированные застарелые переломы, разрушение хрящей, деформация позвоночника, травмы спинного мозга и нервных корешков.
Тяжелые переломы отделов Л1, L2, S5, L3, S3, T12 могут стать причиной паралича или контузии.

Наиболее частые последствия компрессионных переломов:
- Остеохондроз.
- Радикулит.
- Люмбоишиалгия.
- Артроз.
При частых переломах, особенно у пожилых женщин, страдающих остеопорозом, возможно образование остроконечного или пологого горба. Деформация позвонка при этом вызывает сильные боли, становится причиной уменьшения объема грудины и смещения внутренних органов брюшины, невральных патологий.
Переломы и армия
При компрессионном переломе 1 степени, который был ранее, мужчина призыву не подлежит.
Для этого должны быть в наличии все необходимые документы, доказывающие данный диагноз, и наличие незначительного болевого синдрома.
Жизнь после перелома
Примерно через 1,5 месяца с начала получения перелома проводят реабилитацию, которая включает:
- Легкий массаж.
- Магнит.
- УВЧ.
- Электрофорез.
- Лфк.
Полная консолидация и стабильное срастание позвонков при отсутствии осложнений в среднем занимает 3 месяца. После этого восстановительный период длится ещё около полугода.
Закрытые и открытые компрессионные переломы поясницы или шейного отдела можно вылечить полностью за год, если все рекомендации специалиста будут строго соблюдаться.
Переломы последних степеней, оскольчатые, двояковогнутые часто требует проведения хирургического вмешательства. В таком случае проводятся манипуляции по удалению декомпрессии, чтобы восстановить функцию спинного мозга.
Применение современных синтетических материалов позволяет заменить поврежденную ткань.
Профилактика
Единственные профилактические методы, которые могут уменьшить риск переломов:
- Правильное питание, богатое белком и кальцием.
- Умеренная физическая нагрузка.
- Своевременное лечение заболеваний костной системы.
- Здоровый образ жизни.
- Профилактика авитаминозов.
Отзывы пациентов
Читайте также:


