Через какое время можно вставать после спинальной анестезия
Спинальная или эпидуральная анестезия представляет собой разновидность регионарного наркоза. По сравнению с другими способами анальгезии, спинальный наркоз имеет два важных преимущества. С одной стороны, он глубже обычного местного обезболивания, при его использовании полностью исключается возможность болезненных ощущений у пациента во время операции. С другой – степень риска при применении спинномозгового наркоза гораздо ниже, чем при использовании общей анестезии. Больной находится в полном сознании, это дает врачу возможность полностью контролировать его физическое и психологическое состояние.
Показания к применению спинального наркоза
Данный вид анальгезии употребляется в случае противопоказаний для применения общего наркоза или когда проведение операции занимает непродолжительное время. Имеет широкий спектр применения, в который входят практически все виды хирургического вмешательства, проводимые ниже поясничного отдела позвоночника – в нижней трети брюшной полости, а также на нижних конечностях:
- восстановление нормального функционирования мочевыделительной системы;
- коррекция некоторых патологий репродуктивных органов у женщин и мужчин;
- устранение аппендицита – воспаления червеобразного отростка слепой кишки (за исключением перфоративных форм, осложненных перитонитом брюшины);
- устранение паховых грыж;
- восстановление целостности костной ткани ног после различных травм;
- флебэктомия (удалением варикозных вен).
Еще один вид операций, часто проходящих под эпидуральным наркозом – кесарево сечение. Анальгезия снижает риски отрицательных последствий наркозной интоксикации как для матери, так и для ребенка.
Спинальная анестезия активно применяется в акушерстве при обезболивании родовой деятельности, поскольку она не ведет к полной мышечной релаксации, позволяя роженице активно участвовать в этом процессе.
Как отходит спинальный наркоз

Спинальная или эпидуральная анестезия не затрагивает спинной мозг, но предполагает введение анальгетика в область спинномозгового канала и окружающих его тканей, временно блокируя проводимость нервных окончаний, за счет чего достигается обезболивающий эффект. Порядок восстановления после такого наркоза отличается от правил возвращения к нормальным ощущениям после применения других видов обезболивания. Сколько времени он будет отходить, зависит от вида применяемого анальгезирующего препарата, а также от индивидуальных особенностей организма пациента. К числу применяемых при спинальной анестезии анальгетиков относятся:
- Лидокаин, Прокаин, Бупивакаин – подходят для непродолжительных операций длительностью от 30 минут до часа, после чего уровень обезболивания снижается.
- Наропин – имеет более длительное анальгезирующее действие: при концентрации в 0,75% — 3-4 часа, в 1% – до 6 часов.
- Морфин – наиболее мощное наркотическое средство, используемое при продолжительных операциях (дольше шести часов).
В качестве добавок к основному препарату применяются адъюванты: адреналин (для удлинения времени блокировки), фентанил (для усиления анестетического эффекта).
При использовании анальгезирующих препаратов из первой группы спинальная анестезия отходит достаточно быстро – через час-полтора, после более сильнодействующих обезболивающих процесс занимает несколько часов. Онемение тканей проходит постепенно, сверху вниз. Мышечная чувствительность нижних конечностей восстанавливается в следующем порядке:
- ягодицы;
- бедра;
- голени;
- ступни.
- головная боль, головокружение, тошнота, рвота;
- нарушение сердечного ритма – учащенное либо замедленное сердцебиение;
- скачки артериального давления.
Все эти признаки входят в симптоматическую картину постнаркозной интоксикации – неизбежного явления при использовании любой формы анестезии. К числу специфических симптомов, проявляющихся в период восстановления после спинальной анальгезии, следует отнести затруднение оттока мочи – чаще у пациентов мужского пола. В этом случае процесс мочеотделения облегчается введением катетера.
Если проявления негативной симптоматики длятся не более суток, это является нормой. В противном случае речь идет об осложнениях после применения спинальной анестезии.
Побочные эффекты и осложнения
Абсолютно исключить вероятность возникновения побочных эффектов и осложнений при большинстве медицинских процедур невозможно. Решение о возможности применения тех или иных манипуляций принимается лишь в том случае, если риск негативных последствий при невмешательстве в разы превышает риск от их использования. Самыми серьезными осложнениями спинального наркоза становятся:
- развитие аллергических реакций на обезболивающие препараты;
- занесение инфекции в место прокола;
- образование спинального кровоподтека (гематомы) вследствие прокола;
- травмирование спинномозговых нервных окончаний;
- развитие менингита – воспаления оболочки мозга.
Снизить до минимума опасность возникновения подобных ситуаций позволяет прежде всего высокий уровень квалификации и ответственности медицинских работников, подготавливающих и выполняющих данную процедуру. Также многое зависит от степени оснащенности медучреждения высококачественным инструментарием.
Основные правила восстановительного периода
Невозможно предсказать заранее, как долго будет продолжаться реабилитация после спинального наркоза. Чем сложнее и серьезнее оперативное вмешательство, тем больше времени займет восстановительный период. Нужно будет соблюдать ряд определенных ограничений:
- После спинальной анестезии в течение суток нельзя вставать без посторонней помощи – это способно привести к усилению головной боли и головокружения, из-за чего человек может упасть.
- Воду в небольших количествах следует начинать пить не ранее чем через 2 часа – в противном случае выпитая жидкость может спровоцировать приступ рвоты.
- Есть после спинальной анестезии разрешается через несколько часов, при условии, что характер проведенной операции не требует более жестких ограничений. Пища должна быть легко усваиваемой, иметь полужидкую консистенцию и умеренную температуру.
При отсутствии осложнений и соблюдении всех вышеперечисленных правил, полноценное восстановление всех функций организма после спинальной анестезии занимает не более трех-пяти дней. В дальнейшем человек возвращается к привычному для него образу жизни без каких-либо ограничений.


Почему нельзя вставать сутки после спинальной анестезии? Какой выбрать наркоз? Мне такая анестезия очень понравилась. Совсем ничего не чувствуешь и без отходняков.
Анестезиолог при встрече за неделю до операции предложил мне на выбор два варианта обезболивания: общий наркоз или спинальная анестезия.
Спинальная анестезия (СА) – боль устраняется путем блокады чувствительности на уровне корешков спинного мозга путем введения анестетика (препараты для местной анестезии) в субарахноидальное пространство (между паутинной и мягкой оболочками спинного мозга, где свободно находятся спинномозговые корешки).
Источник: [ссылка]
Я была сразу, без сомнений, настроена только на спиналку.
Послеоперационный период мне предстоял лихой - боли, вставать, сидеть нельзя, поэтому отходняков, рвоты и т.п. добавлять к этому не хотелось.
Знаю, что бывают побочные эффекты и у спинальной анестезии, но меня это не пугало.
- резкое падение артериального давления во время спинальной аналгезии (чтобы это предотвратить предварительно пациенту вводят препараты, повышающие АД);
- ограниченное время обезболивающего эффекта (если при эпидуральной анестезии есть возможность ввести дополнительную дозу анестетика, то в случае спинального обезболивания препараты вводятся один раз, и в случае, когда что-то пойдет не так, пациента срочно переведут на общий наркоз, хотя сегодня существуют анестетики, которые действуют около 6-ти часов);
- высокий риск развития неврологических осложнений, например, сильных головных болей.
Источник: [ссылка]
В день операции, в оперблоке анестезиолог еще раз уточнил насчет вида анестезии, спросил все самое важное, и меня покатили в операционную.
Поставили катетер, подключили к приборам.
Потом врач сказал лечь на правый бок и свернуться калачиком, прижав голову к себе.
Объяснил, что неприятно будет только от обезболивающего укола.
Участок спины долго и тщательно обрабатывали антисептиками.
Потом были обезболивающие уколы. Мне их сделали два. Это очень неприятно. Будто тоненькие молнии разбегаются вниз вдоль позвоночника.
А вот основной укол я почти совсем не чувствовала. Что-то делали в районе позвоночника, но ни боли, ничего такого я не чувствовала.
Быстренько место прокола заклеили и, пока я могла шевелиться, меня попросили перевернуться на спину.
Начала неметь правая нога, потом левая. По ним будто бы бежал холод (хотя всем обычно горячо).
Я боялась, что в этот момент я начну паниковать. Но мне было спокойно и хорошо.
Предыдущие ночи я почти не спала, а тут так уютно устроилась на столе.
Да, видимо, подкапывали уже что-то, чтобы не было тревоги.
Да и бригада мне попалась просто отличная! Когда столько народу кругом занимается только тобой, все спрашивают - удобно ли, тепло ли, как я себя чувствую?
Врач провел тест с прикладыванием холодных ножниц, которые кажутся горячими, удостоверился, что все действует как надо.
Потом закипела жизнь операционной. Мне поставили шторку, получше меня укрыли, пришел мой свежевымытый хирург.
К тому моменту, всей части тела, что ниже пупка, я не чувствовала совсем!
Это было даже смешно: трогаешь, сжимаешь, умом понимаешь, что это твое тело, а отклика никакого! Лежит свинина просто какая-то вместо ног, живота, бедер!
Шевелить тоже ничем не можешь - ни бедрами, ни ногами, ни пальцами на ногах - ну, вот, реально - не твое оно и всё!
Немного во время операции я поспала, спасибо анестезиологу огромное, спать хотелось ужасно! Мне в катетер ввели препарат и я минут на 20 отключилась. Потом очень легко проснулась, операция уже подходила к концу.
Я ее все равно не видела и не слышала, за ширмой где-то далеко переговаривались хирурги, что-то собирались шить, но я совершенно ничего не чувствовала.
Когда операция закончилась, надо было как-то перепрыгнуть в подъехавшую за мной кровать. Хорошо, что стол с функцией наклона, меня "сбросили", я помогла руками, врачи и медсестры уложили и перевернули меня.
В той больнице, где я оперировалась, принято, чтобы больные отходили от спинальной анестезии в отделении реанимации.
Куда меня и повезли.
В реанимации сказали, что выпустят, когда отойдут полностью ноги и я покажу, что могу ими полноценно двигать, и когда я смогу сама помочиться.
Я лежала в реанимационном отделении под мониторами, чувствовала себя прекрасно, настроение было замечательным, единственное - было холодно. То ли в самом отделении холодно, то ли мне так казалось.
Потихоньку туловище стало отходить часа через три. Начиная от живота и далее вниз.
Худо-бедно шевелиться стала через 4 часа.
Но помочиться никак не получалось! И сама операция, и начавшаяся боль, и невозможность сделать это лежа. Ну и последствия анестезии, конечно!
Так меня и отвезли в палату с полным мочевым. Медсестра поставила катетер и он стоял у меня все сутки, что я лежала.
После спинальной анестезии нельзя вставать 24 часа. Пластырь с места прокола тоже нельзя отклеивать.

Когда разрешили вставать то сделала я это легко, голова не кружилась, в туалет сходила сама.
НО: Вставать строго нельзя сутки. И желательно даже не садиться и не изгибаться особо!
В оболочке спинного мозга образуется дефект и как бы небольшое воспаление. Этому дефекту надо дать полноценно зажить. За сутки это, конечно, не произойдет, но провоцировать излитие ликвора или увеличение воспаления нельзя. Также с вмешательством в костный мозг связано возможное нарушение давления - как внутричерепного, так и общего. От этого может кружиться голова и даже не один день.
Так что, даже если вы чувствуете себя после спинальной анестезии чудесно (как я), то скакать как лошадь не нужно)))
Однозначно, я рекомендую спинальную анестезию! Я не жалею, что выбрала именно ее.
Прошло две (уже три) недели, отдаленных последствий нет.
Приоритетное положение в анестезиологическом обеспечении пациентов с показаниями к хирургическому вмешательству на поясничном уровне занимает люмбальная пункция, как наиболее простой и безопасный вид обезболивания.
В рамках данной публикации будет дано определение, что такое спинальный наркоз, охарактеризована техника выполнения, описаны противопоказания и последствия спинномозговой анестезии.
Понятие спинального наркоза —, преимущества и недостатки
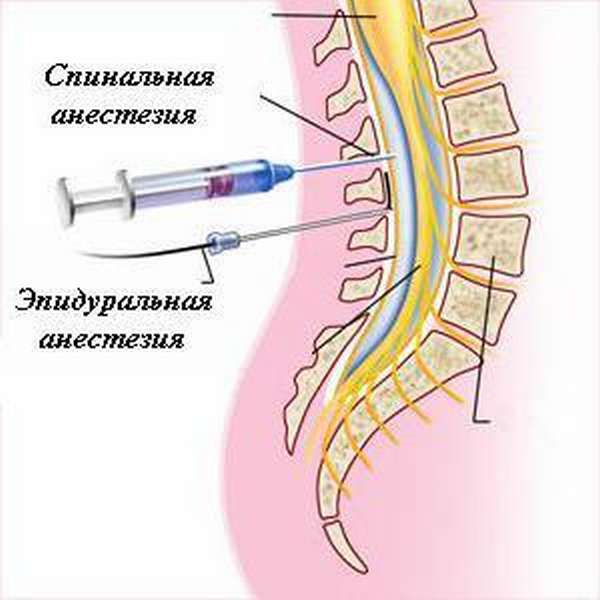
Люмбальный наркоз является разновидностью центральной проводниковой анестезии, и предполагает выключение болевого восприятия через воздействие на сегменты нервной системы.
Блокада иннервируемых зон достигается путем введения анестезирующего вещества в субарахноидальное пространство, в результате чего развивается обратимая локальная потеря чувствительности корешков спинномозговых нервов, при этом состояние пациента полностью сохранено.
Местного обезболивания требуют эндоскопические и пункционные вмешательства на органах брюшной полости, репродуктивной и мочевыделительной системы, нижних конечностях, малом тазе.
Достоинствами метода в сравнении с традиционной общей анестезией называют:
- быстрое наступление анальгезирующего эффекта,
- сохранение стабильных показателей геодинамики, незначительные объемы кровопотерь,
- низкую вероятность развития побочных проявлений,
- возможность использовать эпидуральный катетер для обезболивания в послеоперационный период,
- меньшую потребность в антибиотиках в первые послеоперационные сутки,
- невысокую стоимость процедуры.
Негативный момент – ограниченная область применения (органы нижних конечностей и малый таз), необходимость использования аппарата искусственной вентиляции легких при технических осложнениях, возникших в ходе операции.
В зависимости от места нагнетания анестетика люмбальный наркоз может быть двух видов:
- Эпидуральный. Пункция выполняется на любом уровне позвоночника в пространство между твердой мозговой оболочкой и надкостницей.
- Субарахноидальный. Введение анестезирующего препарата осуществляется непосредственно в субарахноидальное пространство. Блокирование передачи нервных импульсов происходит на уровне корешков спинномозговых нервов.
Справка! Как называется наркоз в спину? Синонимичными названиями метода спинальной анестезии будет куадальный (сакральный)/эпидуральный/люмбальный наркоз.
Препараты для спинномозговой анестезии
Блокада нервных стволов и сплетений осуществляется медицинскими изделиями с анальгезирующим эффектом, различных по эффективности, токсичности, скорости всасывания, продолжительности действия.
Наибольшее распространение в практике для проведения анестезии в позвоночник получила линейка следующих фармацевтических продуктов:

Идеальный препарат для спинномозговой анестезии должен соответствовать современным требованиям: обладать низкой токсичностью, демонстрировать высокий анальгезирующий эффект, иметь короткий латентный период.
На сегодня такой медицинский продукт не синтезирован, поэтому для достижения желаемого результата анестезиологи могут использовать фармакологический коктейль. В качестве компонентов в состав раствора включают адреномиметики, витамины группы В, опиоидные и неопиоидные анальгетики.
Узнайте, что такое блокада коленного сустава
Как делают спинальный наркоз
Для проведения блокад нервной системы используют специальные одноразовые наборы, в комплектацию которых входит игла для пункции, фильтр, шприц, катетер, адаптер. Иглы должны быть острыми, заточенными под углом 40-45⁰, чтобы определить местонахождение кончика иглы после прокола соединительнотканной оболочки.
Справка! Выбор дозы для достижения анестезирующего эффекта требует индивидуального подхода с учетом факторов со стороны пациента (анамнеза, возраста) и предполагаемой продолжительности оперативного вмешательства.
Важным условием для успешного выполнения регионарной анестезии является благоприятный психоэмоциональный настрой пациента. Премедикации заключается во введении снотворных препаратов на ночь, внутримышечном инъецировании психолептиками, антигистаминными или опиоидными анальгетиками за 30 минут до операции.
Как делают спинальный наркоз:
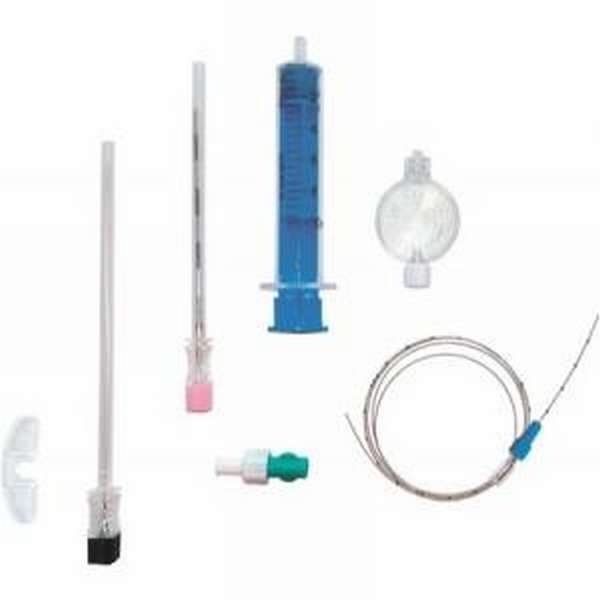
В положении пациента на боку с согнутыми в коленях ногами, проводят обработку манипуляционного поля антисептическим средством в два этапа.
Справка! Чтобы предотвратить случайное попадание локального анестетика в сосуд, перед инъецированием необходимо выполнить аспирационную пробу.
В раннем послеоперационном периоде пациент нуждается в медицинском наблюдении. Оперативная оценка состояния больного заключается в регистрации электрических импульсов, возникающих в работе сердца, артериального давления, ЧСС, систолического АД.
Противопоказания
Абсолютным противопоказанием к спинномозговой анестезии является определение в анамнезе пациента следующих патологических состояний:
тяжелых форм анемии,
Осторожности проведения люмбальной пункции требуют пожилые ослабленные люди, пациенты с заболеваниями прогрессирующего или тяжелого течения, включая сахарный диабет, гипертонию, почечную/печеночную недостаточность, патологии сердечно-сосудистой системы. Особое внимание необходимо уделить детям младшей возрастной группы.
Справка! С повышенной осторожностью рекомендовано вводить анестетик при подозрении на недавно перенесенные травмы позвоночника, определении предыдущего хирургического вмешательства. Данные состояния опасны повышением абсорбции лекарственного раствора, с вытекающими результатами в виде увеличения его концентрации в плазме.
Последствия спинномозговой анестезии
Несмотря на то, что люмбальный наркоз отличается простотой, доступностью и надежностью блокирования болевых импульсов, он не лишена недостатков: возможных осложнений спинномозговой анестезии и побочных реакций.
Необходимо отличать отрицательные явления от физиологических, формирование которых связано с блокированием парасимпатических нервов или ответом на технику введения пункции.
Существуют сообщения об разносторонних побочных действиях спинального наркоза, большая часть которых обусловлена не действием анестетика, а техникой выполнения анестезии.
К клинически значимым необходимо отнести:
- головокружение,
- тошноту, рвоту,
- повышение/понижение артериального давления,
- задержку мочеиспускания,
- гипертермию,
- лихорадочное состояние,
- расстройство ощущений и восприятия,
- замедление сердечного пульса, тахикардию,
- аллергические явления.
При введении завышенных доз обезболивающих препаратов отмечается подавляющее воздействие на нервную систему, сердечную мышцу, что проявляется снижением автоматизма, нарушением проводимости.
Справка! Реже, но не более, чем 1 из 10000 эпизодов последствиями люмбальной пункции может быть остановка сердца.
При неправильном введении анестетика или заведомо завышенной дозировки возможно развитие тотального спинального блока. К развитию данного состояния предрасполагает техника выполнения спинальной анестезии, анатомо-физиологические особенности пациента, дозировка препарата.
Случайное попадание обезболивающих средств в сосудистое русло может стать причиной формирования локальной токсичности. Высокие дозы концентрации анестетика в крови проявляются симптокомплексом расстройства деятельности сердечно-сосудистой и нервной системы.
К осложнениям, выявленным в послеоперационный период, причисляют:
- спинальную субдуральную или эпидуральную гематому на поясничном уровне,
- повреждение спинного мозга, нервов позвоночного канала,
- радикулопатию,
- синдром конского хвоста.
В особо тяжелых случаях последствиями интоксикации являются генерализированные судороги, временная потеря сознания, в худшем случае – остановка дыхания, сердца.
При определении признаков системной интоксикации необходимо незамедлительно прервать процедуру выключения болевого восприятия, назначить адекватную терапию в соответствии с состоянием пациента.
Анестезиологи рекомендуют соблюдать строгий постельный режим первые 24 часа после регионарного наркоза. Распространенными последствиями спинномозговой анестезии является неврологическое осложнение, которое проявляется мышечной и головной болью.
Постпункционный болевой синдром усиливается в вертикальном положении, и ослабевает в горизонтальном. Поэтому, возвращение в позу стоя в первые послеоперационные сутки создает угрозу развития побочных эффектов, в частности интенсивной боли.
Важно! Еще одним аргументом, почему после спинального наркоза нельзя вставать сутки, является предрасположенность пациента к нестабильному артериальному давлению. Возвращение тела в горизонтальную позицию может спровоцировать снижение притока кров к головному мозгу.
Почему после спинномозговой анестезии болит голова. Физиологическими проявлениями спинального наркоза является послеоперационный болевой синдром. Механизм развития болевых импульсов связан с дефектом твердой мозговой оболочки.
Через пункционное отверстие начинает подтекать ликвор, происходит падение внутричерепного давления, как результат – появляются болезненные ощущения в мышцах, головная боль, которые часто сочетаются с нарушением слуха, рвотными позывами, тошнотой.
Что делать если после спинального наркоза болит спина. Постпункционный болевой синдром возникает в промежутке 12 -48 часов после пунктирования, и в половине клинических случаев разрешается спонтанно в течение 5 дней. Все это время до момента прекращения боли пациент получает дозу анальгетиков.
Справка! У некоторых людей головные боли могут сохраняться до 10 дней. Болезненные ощущения характеризуются, как интенсивные с преимущественной локализацией в затылочной и лобной зоне.
Повторное обезболивание рекомендовано после зарастания дефекта спинномозговой оболочки. Но существуют исключения. При необходимости повторного хирургического вмешательства допускается вторичный спинальный наркоз, но не раньше полной абсорбции лекарственного вещества из состава спинномозговой жидкости.
Если по медицинским показаниям необходима повторная люмбальная анестезия, а в зоне пункционного прокола образовались спайки и рубцы, то укол в позвоночник при операции делают в позвонок, расположенный на уровень выше или ниже пункционного дефекта.
Заключение
Обобщенные результаты ретроспективных исследований определяют спинальную блокаду, как простой и доступный метод блокирования болевых импульсаций, без каких-либо особенных достоинств, но и явных недостатков. Успешным люмбальный наркоз может быть при условии высокого уровня оснащения клиники и квалификации специалиста.
Спинальная анестезия – отзыв
Когда мне делали операцию по пластике пупочной грыжи, я шла, будучи уверена, что мне сделают её под общим наркозом. Общего наркоза я боялась, так как у меня уже была операция по удалению аппендицита под общим наркозом, и отходила от него я очень долго и мучительно с рвотой и головокружениями.
И вот когда врач анестезиолог, выслушав мою историю о прошлом негативном опыте общего наркоза, предложила мне провести операцию под региональным наркозом – спинно-мозговым, я с дуру согласилась, не понимая на что я иду!
Беседовала я с анестезиологом непосредственно перед операцией, времени для поиска информации о том, что такое спинальная анестезия и куда она мне может вылезти, у меня не было, так что я согласилась, рассчитывая, что отходняки не будут такими жуткими, как после общего наркоза. О как же я ошибалась!
Уже на операционном столе меня начало немного трясти от страха.
Сама обстановка внушала ужас, хотя я понимала, что операция не страшная, не предполагающая вмешательство во внутренние органы, пройдёт быстро и легко, но перспектива быть свидетелем собственной операции меня совсем не радовала.
Я сказала анестезиологу, что передумала и хочу общий наркоз, на что она мне ответила, чтоб я не переживала, “присутствовать” я не буду, мне сделают медикаментозный сон.
Поставили катетер, подключили капельницу, и я заснула. Спинно-мозговую анестезию вводили мне уже спящей, так что все эти ужасы с проколом позвоночника я пропустила.
Потом просто проснулась тут же на операционном столе. Я понимала, где нахожусь, была в полном сознании, ничего не болело, мне не тошнило, голова не кружилась. В общем, как будто я просто немного поспала и все.
Меня переложили на каталку и отвезли в палату.
И тут я осознала свою беспомощность. Это было очень страшно. Я не могла пошевелить ногами. Все тело ниже пояса было парализовано. Врач сказала, что анестезия полностью пройдёт часов через 8. Эти 8 часов были настоящей пыткой. Я считала минуты, постоянно пытаясь пошевелить ногами и дотрагиваясь к ним, чтоб понять, возвращается ли чувствительность.
Меня стали одолевать страшные мысли о том, что во время введения анестезии мне могли попасть в нерв или куда-то там ещё и что я могу остаться парализованной на всю жизнь. В общем, с моей мнительностью эти несколько часов показались мне вечностью. Отходить анестезия начала постепенно – сверху вниз.
Сперва вернулась чувствительность в животе, в тазу, потом в коленях, ступни оставались занемевшими.
Через 8 часов онемение прошло почти полностью, кроме ступней, они по-прежнему были онемевшими и жутко болели. Я не знала куда деть ноги. Был уже вечер, но заснуть я не могла из-за болей в ступнях. Мне поставили обезболивающий укол и я уснула.
Утром онемение в ступнях не прошло. Я сказала об этом врачу, ничего толкового в ответ не услышала, что-то вроде: это невралгия, пройдет.
А потом началось самое страшное. Когда я вставала с кровати у меня начинала жутко болеть голова. Ходить я толком не могла – сильно болели ступни ног. Когда ложилась, головная боль понемногу утихала, а вот ноги болели все время.
Находясь в больнице я практически все время лежала, но вот когда меня выписали домой, начался настоящий ад. Я не знаю как доехала до дома – в такси минут 15 езды, но я думала, что моя голова просто взорвется. Когда зашла домой, сразу легла – мне стало легче. Я выпила обезболивающие – но они не помогали. При любой попытке приподняться даже в положение сидя голова начинала жутко болеть.
Я позвонила своему хирургу, так как телефона анестезиолога у меня не было. Хирург сказал, что головные боли не связаны с операцией и анестезией, но я была убеждена в обратном.
На следующий день я поехала в больницу и пожаловалась на свои головные боли дежурному врачу. Он мне сказал, что такое редко, но бывает.
Объяснил, что во время прокола позвоночника через микро прокол происходит утечка ликвора – спинно-мозговой жидкости, в результате чего понижается внутричерепное давление. Может быть и наоборот, ликвор никуда не вытекает, а прибавка жидкости в виде объема анестетика повышает внутричерепное давление.
В любом случае, данное состояние не является патологическим и проходит самостоятельно в течении нескольких дней. Врач назначил капельницы, но они мне вообще не помогли.
Состояние моё не улучшилось, но заверения врача, что всё пройдёт, меня немного успокоило. Я поехала домой и стала ждать, когда уймется эта головная боль. Ближайшие несколько дней я все время лежала, малейшая попытка встать приводила к нестерпимой головной боли.
Оценивая интенсивность головной боли, могу сказать, что это была самая сильная головная боль в моей жизни. Когда я лежала, голова тоже болела, но не так сильно.
Отличительной чертой этой головной боли была именно позиционность – максимальная интенсивность в вертикальном положении.
Спустя 5 дней адских мучений на утро я проснулась с ясной головой и без болей. Я вздохнула с облегчением, но не надолго. На фоне головных болей я совсем не замечала боли в ступнях. Все это время я практически не вставала, а тут начала ходить и поняла, что мне больно наступать на ноги. Я пожаловалась на боли в ногах хирургу и он меня направил к невропатологу.
На приёме невропатолог меня выслушала, и сообщила мне просто принеприятнейшую вещь: оказывается остеохондроз является противопоказанием к применению спинно-мозговой анестезии! Я была просто в ярости от некомпетентности анестезиолога.
О том, что у меня остеохондроз она должна была знать, так как перед операцией я дала ей свою медицинскую карточку, где очень много (целых 4!) выписки из рентген-кабинета с диагнозом остеохондроз (я делала рентген разных отделов позвоночника в разное время).
Не заметить этого было нельзя (если только она не открывала мою карточку). На консультации перед операцией анестезиолог не спросила меня о состоянии моего позвоночника. Но как? Ведь введение спинно-мозговой анестезии предполагает прокол позвоночника вслепую.
Любые патологии позвоночника (не только остеохондроз) могут привести к фатальным последствиям!
Я спросила у невропатолога, могут ли мои невралгии быть связаны с тем, что мне сделали спинальную анестезию при наличии противопоказаний? Ответ не был однозначным, она сказала, что невралгии и постпункционная головная боль (та, от которой я мучалась) могут возникать и при правильно проведенной процедуре анестезии при отсутствии противопоказаний. Все индивидуально.
Невропатолог мне выписала таблетки и физиотерапию. Предписания я выполняла, постепенно боли в ступнях становились все меньше, но полностью они прошли только месяца через два.
Подводя итоги, хочу сказать, что для меня региональная спинно-мозговая анестезия стала настоящей пыткой, теперь я понимаю, что если есть выбор между общей и региональной – лучше выбирать общую.
Это конечно не относится к анестезии при кесарево – здесь совсем другие приоритеты.
Но стоит помнить о противопоказаниях: остеохондроз, грыжи позвонков и другие проблемы с позвоночником – это серьёзные противопоказания, игнорируя которые можно получить неожиданные осложнения.
Спинномозговая анестезия (спинальный наркоз): последствия после операции и осложнения
Приоритетное положение в анестезиологическом обеспечении пациентов с показаниями к хирургическому вмешательству на поясничном уровне занимает люмбальная пункция, как наиболее простой и безопасный вид обезболивания.
В рамках данной публикации будет дано определение, что такое спинальный наркоз, охарактеризована техника выполнения, описаны противопоказания и последствия спинномозговой анестезии.
Люмбальный наркоз является разновидностью центральной проводниковой анестезии, и предполагает выключение болевого восприятия через воздействие на сегменты нервной системы.
Блокада иннервируемых зон достигается путем введения анестезирующего вещества в субарахноидальное пространство, в результате чего развивается обратимая локальная потеря чувствительности корешков спинномозговых нервов, при этом состояние пациента полностью сохранено.
Местного обезболивания требуют эндоскопические и пункционные вмешательства на органах брюшной полости, репродуктивной и мочевыделительной системы, нижних конечностях, малом тазе.
Достоинствами метода в сравнении с традиционной общей анестезией называют:
- быстрое наступление анальгезирующего эффекта,
- сохранение стабильных показателей геодинамики, незначительные объемы кровопотерь,
- низкую вероятность развития побочных проявлений,
- возможность использовать эпидуральный катетер для обезболивания в послеоперационный период,
- меньшую потребность в антибиотиках в первые послеоперационные сутки,
- невысокую стоимость процедуры.
Негативный момент – ограниченная область применения (органы нижних конечностей и малый таз), необходимость использования аппарата искусственной вентиляции легких при технических осложнениях, возникших в ходе операции.
В зависимости от места нагнетания анестетика люмбальный наркоз может быть двух видов:
- Эпидуральный. Пункция выполняется на любом уровне позвоночника в пространство между твердой мозговой оболочкой и надкостницей.
- Субарахноидальный. Введение анестезирующего препарата осуществляется непосредственно в субарахноидальное пространство. Блокирование передачи нервных импульсов происходит на уровне корешков спинномозговых нервов.
Справка! Как называется наркоз в спину? Синонимичными названиями метода спинальной анестезии будет куадальный (сакральный)/эпидуральный/люмбальный наркоз.
Блокада нервных стволов и сплетений осуществляется медицинскими изделиями с анальгезирующим эффектом, различных по эффективности, токсичности, скорости всасывания, продолжительности действия.
Наибольшее распространение в практике для проведения анестезии в позвоночник получила линейка следующих фармацевтических продуктов:
Идеальный препарат для спинномозговой анестезии должен соответствовать современным требованиям: обладать низкой токсичностью, демонстрировать высокий анальгезирующий эффект, иметь короткий латентный период.
На сегодня такой медицинский продукт не синтезирован, поэтому для достижения желаемого результата анестезиологи могут использовать фармакологический коктейль. В качестве компонентов в состав раствора включают адреномиметики, витамины группы В, опиоидные и неопиоидные анальгетики.
Узнайте, что такое блокада коленного сустава
Для проведения блокад нервной системы используют специальные одноразовые наборы, в комплектацию которых входит игла для пункции, фильтр, шприц, катетер, адаптер. Иглы должны быть острыми, заточенными под углом 40-45⁰, чтобы определить местонахождение кончика иглы после прокола соединительнотканной оболочки.
Справка! Выбор дозы для достижения анестезирующего эффекта требует индивидуального подхода с учетом факторов со стороны пациента (анамнеза, возраста) и предполагаемой продолжительности оперативного вмешательства.
Важным условием для успешного выполнения регионарной анестезии является благоприятный психоэмоциональный настрой пациента. Премедикации заключается во введении снотворных препаратов на ночь, внутримышечном инъецировании психолептиками, антигистаминными или опиоидными анальгетиками за 30 минут до операции.
Как делают спинальный наркоз:
В положении пациента на боку с согнутыми в коленях ногами, проводят обработку манипуляционного поля антисептическим средством в два этапа.
Справка! Чтобы предотвратить случайное попадание локального анестетика в сосуд, перед инъецированием необходимо выполнить аспирационную пробу.
В раннем послеоперационном периоде пациент нуждается в медицинском наблюдении. Оперативная оценка состояния больного заключается в регистрации электрических импульсов, возникающих в работе сердца, артериального давления, ЧСС, систолического АД.
Абсолютным противопоказанием к спинномозговой анестезии является определение в анамнезе пациента следующих патологических состояний:
тяжелых форм анемии,
Осторожности проведения люмбальной пункции требуют пожилые ослабленные люди, пациенты с заболеваниями прогрессирующего или тяжелого течения, включая сахарный диабет, гипертонию, почечную/печеночную недостаточность, патологии сердечно-сосудистой системы. Особое внимание необходимо уделить детям младшей возрастной группы.
Справка! С повышенной осторожностью рекомендовано вводить анестетик при подозрении на недавно перенесенные травмы позвоночника, определении предыдущего хирургического вмешательства. Данные состояния опасны повышением абсорбции лекарственного раствора, с вытекающими результатами в виде увеличения его концентрации в плазме.
Несмотря на то, что люмбальный наркоз отличается простотой, доступностью и надежностью блокирования болевых импульсов, он не лишена недостатков: возможных осложнений спинномозговой анестезии и побочных реакций.
Необходимо отличать отрицательные явления от физиологических, формирование которых связано с блокированием парасимпатических нервов или ответом на технику введения пункции.
Существуют сообщения об разносторонних побочных действиях спинального наркоза, большая часть которых обусловлена не действием анестетика, а техникой выполнения анестезии.
К клинически значимым необходимо отнести:
- головокружение,
- тошноту, рвоту,
- повышение/понижение артериального давления,
- задержку мочеиспускания,
- гипертермию,
- лихорадочное состояние,
- расстройство ощущений и восприятия,
- замедление сердечного пульса, тахикардию,
- аллергические явления.
При введении завышенных доз обезболивающих препаратов отмечается подавляющее воздействие на нервную систему, сердечную мышцу, что проявляется снижением автоматизма, нарушением проводимости.
Справка! Реже, но не более, чем 1 из 10000 эпизодов последствиями люмбальной пункции может быть остановка сердца.
При неправильном введении анестетика или заведомо завышенной дозировки возможно развитие тотального спинального блока. К развитию данного состояния предрасполагает техника выполнения спинальной анестезии, анатомо-физиологические особенности пациента, дозировка препарата.
Случайное попадание обезболивающих средств в сосудистое русло может стать причиной формирования локальной токсичности. Высокие дозы концентрации анестетика в крови проявляются симптокомплексом расстройства деятельности сердечно-сосудистой и нервной системы.
К осложнениям, выявленным в послеоперационный период, причисляют:
- спинальную субдуральную или эпидуральную гематому на поясничном уровне,
- повреждение спинного мозга, нервов позвоночного канала,
- радикулопатию,
- синдром конского хвоста.
В особо тяжелых случаях последствиями интоксикации являются генерализированные судороги, временная потеря сознания, в худшем случае – остановка дыхания, сердца.
При определении признаков системной интоксикации необходимо незамедлительно прервать процедуру выключения болевого восприятия, назначить адекватную терапию в соответствии с состоянием пациента.
Анестезиологи рекомендуют соблюдать строгий постельный режим первые 24 часа после регионарного наркоза. Распространенными последствиями спинномозговой анестезии является неврологическое осложнение, которое проявляется мышечной и головной болью.
Постпункционный болевой синдром усиливается в вертикальном положении, и ослабевает в горизонтальном. Поэтому, возвращение в позу стоя в первые послеоперационные сутки создает угрозу развития побочных эффектов, в частности интенсивной боли.
Важно! Еще одним аргументом, почему после спинального наркоза нельзя вставать сутки, является предрасположенность пациента к нестабильному артериальному давлению. Возвращение тела в горизонтальную позицию может спровоцировать снижение притока кров к головному мозгу.
Почему после спинномозговой анестезии болит голова. Физиологическими проявлениями спинального наркоза является послеоперационный болевой синдром. Механизм развития болевых импульсов связан с дефектом твердой мозговой оболочки.
Через пункционное отверстие начинает подтекать ликвор, происходит падение внутричерепного давления, как результат – появляются болезненные ощущения в мышцах, головная боль, которые часто сочетаются с нарушением слуха, рвотными позывами, тошнотой.
Что делать если после спинального наркоза болит спина. Постпункционный болевой синдром возникает в промежутке 12 -48 часов после пунктирования, и в половине клинических случаев разрешается спонтанно в течение 5 дней. Все это время до момента прекращения боли пациент получает дозу анальгетиков.
Справка! У некоторых людей головные боли могут сохраняться до 10 дней. Болезненные ощущения характеризуются, как интенсивные с преимущественной локализацией в затылочной и лобной зоне.
Повторное обезболивание рекомендовано после зарастания дефекта спинномозговой оболочки. Но существуют исключения. При необходимости повторного хирургического вмешательства допускается вторичный спинальный наркоз, но не раньше полной абсорбции лекарственного вещества из состава спинномозговой жидкости.
Если по медицинским показаниям необходима повторная люмбальная анестезия, а в зоне пункционного прокола образовались спайки и рубцы, то укол в позвоночник при операции делают в позвонок, расположенный на уровень выше или ниже пункционного дефекта.
Обобщенные результаты ретроспективных исследований определяют спинальную блокаду, как простой и доступный метод блокирования болевых импульсаций, без каких-либо особенных достоинств, но и явных недостатков. Успешным люмбальный наркоз может быть при условии высокого уровня оснащения клиники и квалификации специалиста.
Читайте также:


