Жжение в бедре после операции на шейке бедра
Тазобедренный сустав – это важная составляющая опорно-двигательного аппарата, участвующая в процессе ходьбы. Любой дискомфорт в этой области – повод для обращения к специалисту. Если горит тазобедренный сустав, такой симптом может сигнализировать о наличии старых травм, инфекционного поражения хрящевой ткани и других патологиях опорно-двигательного аппарата.
Причины жжения у женщин и мужчин
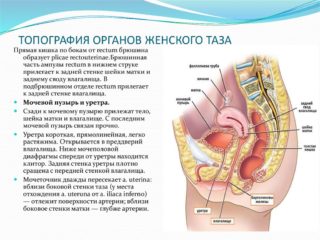
Причины боли и жжения в тазобедренном суставе у женщин включают:
- Заболевания мочеполовой сферы – органы малого таза находятся вблизи тазобедренного сустава, если в них возникает воспалительный процесс, происходит его распространение на данную часть опорно-двигательного аппарата. При заболеваниях мочеполовой сферы наблюдаются и другие симптомы – боль внизу живота, нарушение менструального цикла, патологические выделения из влагалища. Боль в бедре наблюдается у некоторых женщин при овуляции, и к этому симптому присоединяется ощущение распирания внизу живота.
- Заболевания почек – острый пиелонефрит и почечная колика при мочекаменной болезни провоцируют боль, отдающую в тазобедренный сустав. При заболеваниях почек наблюдается отечность конечностей и лица, проблемы с мочеиспусканием и повышение температуры тела.
- Доброкачественные и злокачественные опухоли органов малого таза – растущая опухоль может сдавливать нервные окончания, находящиеся в области тазобедренного сустава, тем самым провоцируя дискомфорт и жжение.
Жжение в тазобедренном суставе у мужчин наблюдается при хроническом простатите, такое явление называется синдромом хронической тазовой боли. На фоне патологии возникают проблемы с мочеиспусканием, снижение либидо, резь и тяжесть в промежности.
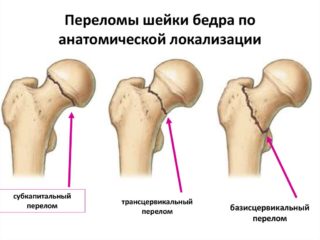
Есть общие причины боли и жжения в области тазобедренного сустава. Одним из главных провоцирующих факторов являются травмы. К таковым относят:
- перелом шейки бедра;
- вывих бедра;
- травма сочленения, спровоцировавшая оссифицирующий миозит.
При перечисленных травмах у больного наблюдаются такие симптомы:
- дискомфорт в области паха;
- ограничение подвижности конечности;
- визуальное укорочение одной ноги;
- появление гематомы.
При травме жжение и боль острые, что мешает пациенту свободно ходить.
Бедро может гореть и болеть при системных поражениях соединительной ткани:
- Болезнь Бехтерева: тупая боль локализуется в тазу или крестце. Простреливающий болевой синдром отдает в коленные суставы и бедра, из-за чего наблюдается скованность в движениях во время ходьбы. Усиление боли наблюдается в ночное время, когда пациент находится в состоянии покоя.
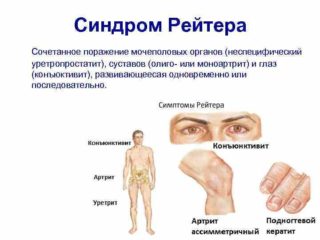
- Синдром Рейтера (реактивный артрит): аутоиммунное заболевание, которое сопровождается поражением суставной ткани, органов мочеполовой системы и слизистой глаз. Обостряется при снижении иммунитета и сопровождается острой болью в тазобедренном суставе, а также повышением температуры тела. В области таза слева или справа возникает болезненная припухлость.
- Ревматоидный артрит: аутоиммунное заболевание соединительной ткани, сопровождающееся отеком и болью в области сустава, а также повышением температуры тела. Боль в бедре обостряется в ночное время.
Системные заболевания являются неизлечимыми, возможно только снижение выраженности симптоматики.
Нарушение питания и дегидратация хрящевой ткани приводят к ее постепенному разрушению. Подобное явление наблюдается при следующих заболеваниях опорно-двигательного аппарата:
- Хондроз тазобедренного сустава: дегенерация суставной ткани, сопровождающаяся образованием остеофитов, которые сдавливают нервные окончания области бедра, на фоне чего возникает сильная боль и ограничение подвижности нижней конечности, проявляющееся хромотой.
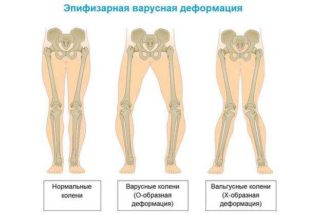
- Эпифизарная варусная деформация: заболевание, возникающее в период активного роста у подростков. Характеризуется покалыванием, жжением и болью в бедре, обостряющихся при интенсивных физических нагрузках.
Дегенеративным процессам хрящевой ткани подвержены люди, перенесшие травмы области бедра. Риск разрушения суставной ткани повышается и при наследственной предрасположенности к заболеваниям опорно-двигательного аппарата.
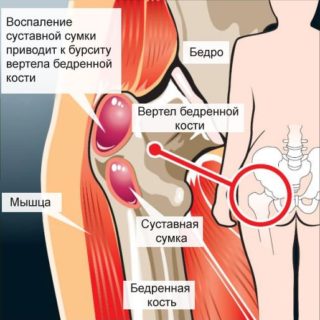
Жгучая боль в суставе бедра возникает при воспалительных и инфекционных поражениях суставной сумки, мышц и сухожилий:
К другим причинам жжения в тазобедренном суставе относят очаги воспаления, находящиеся вблизи бедренных костей – в органах репродуктивной системы, мочевом пузыре и почках.
К какому специалисту обратиться
Выяснить причину жжения и боли в тазобедренном суставе может только врач, предварительно изучив симптомы пациента. Для постановки точного диагноза назначаются исследования:
- УЗИ сустава;
- рентгенография бедра;
- магнитно-резонансная томография;
- биохимический анализ крови на выявление ревматоидного фактора.
После получения результатов медицинских исследований и выявления патологии, вызывающей жжение в тазобедренном суставе, назначают лечение.
Методы терапии
Тактика лечения жжения в бедре зависит от специфики заболевания, вызвавшего такой симптом. При переломе шейки сустава пациенту показана операция – остеосинтез или эндопротезирование. Если есть противопоказания к операции, назначают консервативное лечение – скелетное вытяжение, медикаментозная терапия, ношение деротационного сапожка.
Последствия ушибов и растяжения связок бедра лечат противовоспалительными медикаментами и физиотерапевтическими методами.
Системные недуги лечат комплексно: прием кортикостероидов, цитостатиков и противовоспалительных препаратов. Пациентам также прописывается ЛФК.
При дегенеративных изменениях хрящевой ткани прописываются обезболивающие препараты и хондропротекторы. В качестве дополнения к лечению назначается физиотерапия и лечебная гимнастика.
При инфекционных и воспалительных заболеваниях, спровоцировавших боль в бедре, прописывают антибиотики, обезболивающие и противовоспалительные средства.
При жжении в бедре ни в коем случае нельзя заниматься самолечением, поскольку оно может нанести непоправимый вред здоровью.
Как показывают исследования, осложнения после эндопротезирования тазобедренного сустава развиваются у 1 % молодых людей и у 2,5 % пожилых пациентов. Несмотря на мизерную вероятность развития негативных последствий, они могут коснуться любого, а особенно тех, кто не соблюдал в строгости программу реабилитации.
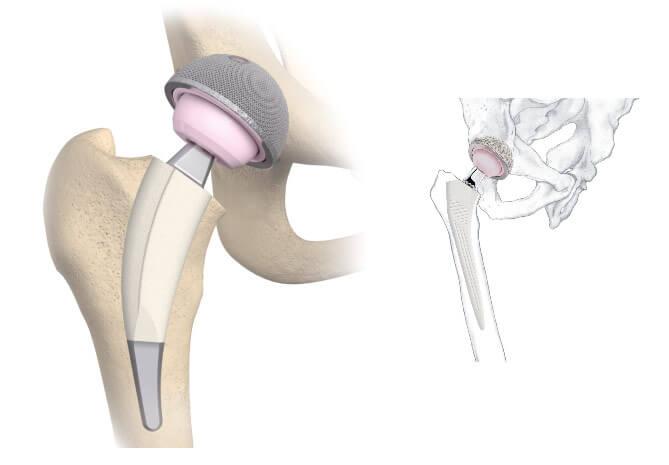
Изображение положения эндопротеза в теле человека.
К осложнениям после эндопротезирования тазобедренных суставов приводят неправильный постоперационный уход и режим физической активности после выписки из стационара. Вторая причина это ошибки врача-хирурга. И третья, это неполноценное предоперационное обследование, в результате которого не были вылечены скрытые инфекции(гланды, цистит и т.д.) На успех лечения влияет квалификация медперсонала, где пациент получал высокотехнологичную медицинскую помощь – хирургическое и реабилитационное лечение.

Статистика осложнений в процентах
- вывих головки протеза развивается примерно в 1,9 % случаев;
- септический патогенез – в 1,37 %;
- тромбоэмболия – в 0,3 %;
- перипротезный перелом возникает в 0,2 % случаев.
Они развиваются не по вине хирурга, а самого пациента, который не продолжил реабилитацию или не придерживался особенного физического режима уже по окончании восстановления. Ухудшение состояния происходит уже дома, когда нет того внимательного контроля со стороны врачей, что был в клинике.

Ни один специалист-ортопед даже с богатым и безупречным опытом работы, не может на 100 % предугадать, как поведет себя конкретный организм после таких сложных манипуляций на костно-мышечной системе, и дать пациенту полнейшую гарантию, что все пройдет гладко и без эксцессов.
Дифференцирование боли: норма или нет
Боли после эндопротезирования тазобедренного сустава будут наблюдаться в раннем периоде, ведь организм пережил серьезнейшую ортопедическую операцию. Болезненный синдром в течение первых 2-3 недель является естественной ответной реакцией организма на недавно перенесенную операционную травму, что не считается отклонением.
Пока операционная травма не заживет, мышечные структуры не придут в норму, пока кости вместе с эндопротезом не станут единым кинематическим звеном, человек будет испытывать какое-то время дискомфорт. Поэтому назначают хорошее обезболивающее средство, которое помогает и легче перенести раннюю болезненную симптоматику, и лучше сконцентрироваться на лечебно-реабилитационных занятиях.
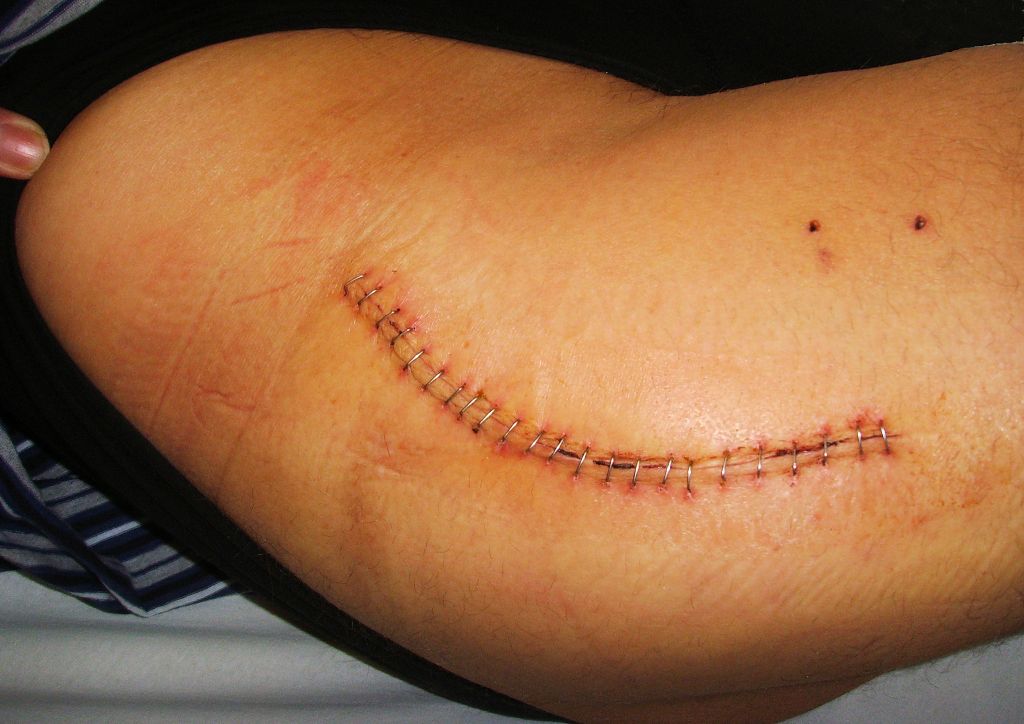
Хорошо заживающий шов после операции. Он ровный, бледный и не имеет выделений.
Болевые ощущения должны быть дифференцированы и обследованы: что из них – норма, а что – реальная угроза. Это может сделать оперировавший хирург. Задача пациента – при любых некомфортных признаках оповещать врача-ортопеда.
Главные факторы риска
Хирургическое вмешательство, не исключает осложнения, причем серьезные. Особенно если были допущены ошибки в интра- и/или постоперационный период. Даже малые погрешности в ходе операции или в течение реабилитации увеличивают вероятность неудовлетворительной артропластики ТБС. Существуют еще факторы риска, которые повышают предрасположенность организма к послеоперационным последствиям и нередко становятся их причиной:
Отметим, что после замены тазобедренных суставов осложнениям больше подвержены люди пожилых лет, а особенно те, кому за 60. У пожилых пациентов кроме основного заболевания, имеются сопутствующие патологии, которые могут усложнить течение реабилитации, например, снизить резистентность к инфекции. Имеются сниженный потенциал репаративно-восстановительных функций, слабость мышечно-связочной системы, остеопорозные признаки и лимфовенозная недостаточность нижних конечностей.

Пожилым людя сложнее восстанавливаться, но и это делается успешно.
Понятие и способы лечения последствий
Симптомы осложнения после эндопротезирования тазобедренного сустава для лучшего восприятия будут представлены ниже в таблице. Быстрое обращение к врачу при первых подозрительных признаках поможет избежать прогрессирования нежелательных явлений, а в отдельных ситуациях сохранить имплантат без ревизионной операции. Чем запущеннее станет клиническая картина, тем сложнее она будет поддаваться терапевтической коррекции.
Негативный эксцесс возникает в первый год после протезирования. Это лидирующее по распространенности патологическое состояние, при котором происходит смещение компонента бедра по отношению к вертлужному элементу, вследствие чего наблюдается разобщение головки и чашки эндопротеза. Провокационный фактор – чрезмерные нагрузки, погрешности в подборе модели и установке имплантата (дефекты угла постановки), использование заднего хирургического доступа, травматизм.
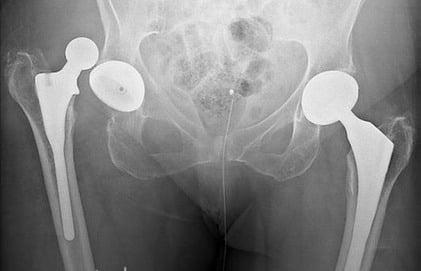
Дислокация бедренного компонента на рентгене.
В группу риска входят люди с переломами шейки бедра, дисплазией, нейромышечными патологиями, ожирением, гипермобильностью суставов, синдромом Элерса, пациенты старше 60 лет. Также особо уязвимы к вывиху лица, перенесшие в прошлом хирургию на естественном ТБС. Вывих нуждается в безоперационном вправлении или открытым способом. При своевременном обращении вправить эндопротезную головку удается закрытым способом под наркозом. Если запустить проблему, возможно, врач назначит повторную операцию с целью переустановки эндопротеза.
Второе по частоте явление, характеризующееся активизацией тяжелых гнойно-воспалительных процессов в районе установленного имплантата. Инфекционные антигены заносятся интраоперационно через недостаточно стерильные хирургические инструменты (редко) или после вмешательства по кровеносному руслу перемещаются от любого проблемного органа, имеющего болезнетворно-микробную среду (часто). Плохая обработка раневой зоны или слабое заживление (при диабете) также способствует развитию и размножению бактерий.

Выделения из операционной раны это плохой сигнал.
Гнойный очаг пагубно воздействует на прочность фиксации эндопротеза, вызывая его расшатывание и нестабильность. Гноеродная микрофлора трудно поддается лечению и, как правило, предполагает снятие имплантата и проведение повторной установки спустя продолжительное время. Основный принцип лечения – тест на установление вида инфекции, долгая антибиотикотерапия, обильный лаваж раны антисептическими растворами.
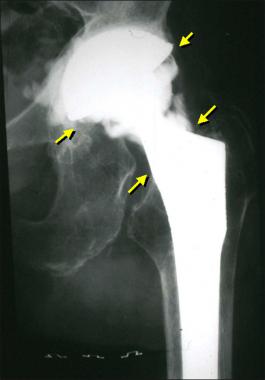
Стрелками указаны зоны инфекционного воспаления, именно так они выглядят на рентгене.
ТЭЛА – критическая закупорка ветвей или главного ствола легочной артерии оторвавшимся тромбом, который образовался после имплантации в глубоких венах нижней конечности из-за низкого кровообращения, ставшего следствием ограниченной подвижности ноги. Виновники тромбоза – отсутствие ранней реабилитации и необходимого медикаментозного лечения, длительное пребывание в обездвиженном состоянии.
С этим осложнением достаточно успешно работают на данном этапе развития медицины.
Перекрытие просвета легких опасно летальным исходом, поэтому больного немедленно госпитализируют в реанимационное отделение, где, учитывая тяжесть тромботического синдрома: введение тромболитиков и препаратов, уменьшающих свертываемость крови, НМС и ИВЛ, эмболэктомию и пр.
Это – нарушение целостности бедренной кости в зоне ножки при нестабильном и стабильном протезе, возникающее интраоперационно или в любой момент после операции (через несколько дней, месяцев или лет). Переломы чаще происходят по причине сниженной плотности костных тканей, но могут быть следствием некомпетентно произведенной разработки костного канала перед установкой искусственного сочленения, неверно выбранного способа фиксации. Терапия в зависимости от вида и тяжести повреждения заключается в использовании одного из методов остеосинтеза. Ножку, если на то заменяют на более подходящую по конфигурации.
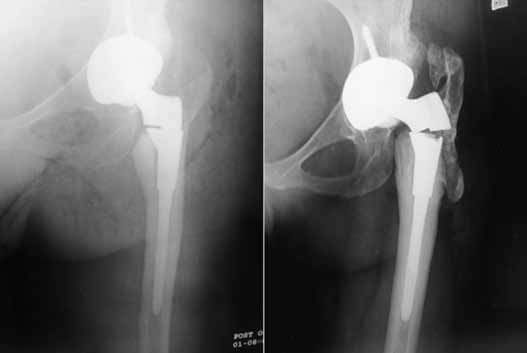
Разрушение импланта происходит очень редко.
Невропатический синдром – это поражение малоберцового нерва, входящего в структуру большого седалищного нерва, которое может быть спровоцировано удлинением ноги после протезирования, давлением образовавшейся гематомы на нервное образование, реже – интраоперационным повреждением вследствие неосторожных действий хирурга. Восстановление нерва выполняется посредством этиологического лечения оптимальным методом хирургии или при помощи физической реабилитации.
При работе неопытного хирурга есть риск травматизации бедренных нервов.
Симптоматика в таблице
Вывих (нарушение конгруэнтности) протеза
Локальный инфекционный процесс
Тромбоз и ТЭЛА (тромбоэмболия)
Перипротезный перелом кости
Невропатия малого берцового нерва
Профилактические меры
Осложнения после протезирования тазобедренного сустава гораздо легче предупредить, чем потом заниматься трудоемким и продолжительным лечением, чтобы от них избавиться. Неудовлетворительное развитие ситуации может свести к нулю все старания хирурга. Терапия не всегда дает положительный эффект и ожидаемый результат, поэтому в ведущих клиниках предусмотрена комплексная периоперативная программа профилактики всех существующих последствий.
Инфекции лечатся антибиотиками, что само по себе достаточно вредно для организма.
На предоперационном этапе выполняется диагностика на предмет инфекций в организме, заболеваний внутренних органов, аллергии и пр. При обнаружении воспалительных и инфекционных процессов, хронических болезней в стадии декомпенсации операционные мероприятия не начнутся до тех пор, пока выявленные очаги инфекций не будут вылечены, венозно-сосудистые проблемы не сократят до допустимого уровня, а другие недуги не приведут в состояние стабильной ремиссии.

В настоящее время практически все импланты изготавливаются из гипоаллергенных материалов.
Если имеется предрасположенность к аллергическим реакциям, этот факт исследуется и берется во внимание, так как от него зависит выбор медикаментов, материалов эндопротеза и вида анестезии. На оценке состояния здоровья внутренних органов и систем, возрастных критериев и веса строится весь хирургический процесс и дальнейшая реабилитация. Чтобы минимизировать до предела риски осложнений после протезирования тазобедренных суставов, профилактику проводят до и в момент процедуры, после операции, включая отдаленный период. Комплексный профилактический подход:
- медикаментозная элиминация инфекционного источника, полная компенсация хронических недугов;
- назначение за 12 часов определенных доз низкомолекулярных гепаринов для предупреждения тромботических явлений, противотромбозная терапия продолжает осуществляться еще некоторый срок после хирургии;
- применение за пару часов до предстоящей замены ТБС и на протяжении нескольких дней антибиотиков широкого спектра действия, активных в отношении обширной группы болезнетворных микроорганизмов;
- безупречное в техническом плане проведение оперативного вмешательства, при этом с минимальной травматичностью, не допуская значительных кровопотерь и появления гематом;
- подбор идеальной протезной конструкции, которая полностью совпадает с анатомическими параметрами настоящего костного соединения, в том числе корректная ее фиксация под правильным углом ориентации, что в будущем гарантирует стабильность имплантата, его целостность и отличную функциональность;
- ранняя активизация подопечного с целью недопущения застойных процессов в ноге, атрофии мышц и контрактур, включение с первых суток занятий ЛФК и процедур физиотерапии (электромиостимуляция, магнитотерапия и пр.), дыхательной гимнастики, а также качественный уход за операционной раной;
- информирование больного обо всех возможных осложнениях, разрешенных и недопустимых видах физической активности, мерах осторожности и необходимости регулярно выполнять упражнения лечебной физкультуры.

Огромную роль в успешном лечении играет коммуникация пациента с медицинским персоналом. Именно это называется сервисом, ведь когда пациента полноценно инструктируют, то он лучше воспринимает процессы происходящие с его организмом.
Пациент должен осознавать, что не только от степени профессионализма докторов зависит итог операции и успешность восстановления, но и себя самого. После протезирования тазобедренного сустава обойти стороной нежелательные осложнения реально, но исключительно при безукоризненном соблюдении рекомендаций специалистов.
Читайте также:


