Замыкание сустава на тазобедренном суставе
Синдром щелкающего бедра
Щелкающий тазобедренный сустав — это состояние, при котором вы ощущаете щелчки в области тазобедренного сустава при ходьбе, вставании с кресла или движениях ногой в разные стороны.
Ощущение щелчка возникает в момент движения мышцы или сухожилия над костным выступом в области тазобедренного сустава.
Обычно это не сопровождается никакими болевыми ощущениями и фактически безвредно, однако может в конце концов надоедать пациенту. В некоторых случаях это приводит к развитию бурсита — воспаления заполненного жидкостью мешотчатого образования (бурсы), которое в норме выполняет роль амортизатора.
Тазобедренный сустав — это шаровидный сустав, образованный вертлужной впадиной таза и головкой бедренной кости. По периферии вертлужная впадина окружена прочным фиброзно-хрящевым кольцом, называемым суставной губой. Суставная губа увеличивает глубину вертлужной впадины и стабильность сустава.
Снаружи сустав окружен связками, которые удерживают образующие сустав кости друг рядом с другом. Над связками расположены сухожилия, посредством которых мышц ягодицы, бедра и таза прикрепляются к костям. Эти мышцы контролируют движения в тазобедренном сустав.
В области тазобедренного сустава располагаются несколько бурс — заполненных жидкостью полостных образований, выполняющих роль амортизаторов и обеспечивающих более легкое скольжение мышц над костными образованиями.
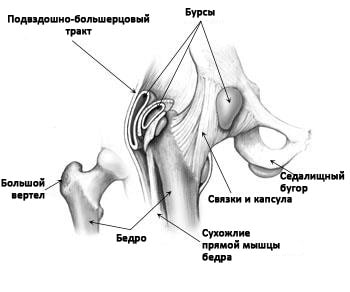
Связки, сухожилия и бурсы в области тазобедренного сустава.
Ощущения щелчков могут возникать в различных частях тазобедренного сустава, где сухожилия и мышцы расположены непосредственно над костными образованиями.
- Наружная поверхность тазобедренного сустава. Наиболее часто щелчки возникают в области наружной поверхности тазобедренного сустава, где подвздошно-большеберцовый тракт располагается над т.н. большим вертелом бедра.
В выпрямленном положении подвздошно-большеберцовый тракт располагается позади вертела. При сгибании тракт перемещается вперед. Подвздошно-большеберцовый тракт всегда находится в состоянии натяжения наподобие резинового жгута. Поскольку вертел несколько выстоит кнаружи, в момент перемещения подвздошно-большеберцового тракта может возникать слышимый ухом щелчок.
Постепенно такое щелкание может приводить к развитию бурсита. Бурсит — это утолщение и воспаление бурсы — заполненного жидкостью мешотчатого образования, обеспечивающего беспрепятственное скольжение мышц относительно костей.
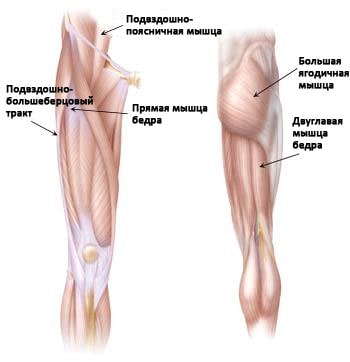
(Слева) Наиболее частыми источниками щелчков по передней поверхности тазобедренного сустава являются подвздошно-большеберцовый тракт, сухожилие прямой мышцы бедра и подвздошно-поясничная мышца. (Справа) Сзади щелчки могут возникать при движениях двуглавой мышцы бедра над седалищным бугром.
- Передняя поверхность тазобедренного сустава. Еще одним сухожилием, которое может быть источником щелчков, является сухожилие прямой мышцы бедра, расположенное на передней поверхности тазобедренного сустава. При сгибании бедра это сухожилие смещается относительно головки бедра, а при выпрямлении — перемещается обратно. Это движение может сопровождаться щелчками.
Кроме этого, источником щелчков может быть сухожилие подвздошно-поясничной мышцы на передней поверхности таза.
- Задняя поверхность бедра. Источником щелчков в этой области может быть сухожилие двуглавой мышцы бедра. Оно прикрепляется к седалищной кости в области, называемой седалищным бугром. При движениях оно может вызывать щелчки в ягодичной области.
- Проблемы с суставным хрящом. Причиной щелчков в области тазобедренного сустава может быть повреждение суставной губы вертлужной впадины. Поврежденный участок хряща может становится свободным внутрисуставным телом и вызывать щелчки или блокирование сустава. Обычно это сопровождается болью в суставе и может значительно ограничивать его функцию.
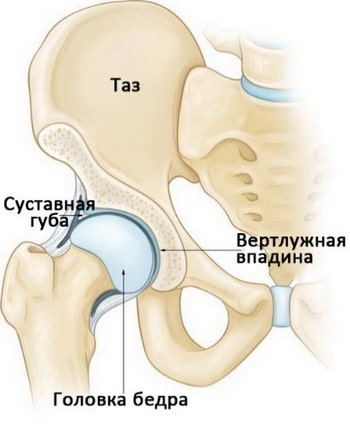
Щелчки в тазобедренном суставе могут быть вызваны разрывами суставной губы или повреждением суставного хряща.
Щелчки в тазобедренном суставе обычно являются результатом избыточного натяжения мышц и сухожилий в области сустава. Чаще всего подобные ощущения возникают при занятиях спортом или видах деятельности, связанных с повторяющимися сгибаниями ноги в тазобедренном суставе. Чаще всего это бывает у танцоров.
Также несколько чаще подобные состояния наблюдаются у молодых спортсменов, что связывают с избыточным натяжением мышц во время периодов быстрого роста ребенка.
Большинство пациентов не обращаются за помощью по поводу щелчков, если не испытывают при этом болевых ощущений. Если щелчки беспокоят вас, однако не до такой степени, чтобы вы обратились к доктору, можете попробовать следующее:
- Снизить уровень физических нагрузок и использовать лед.
- Использовать нестероидные противовоспалительные препараты, например, аспирин или ибупрофен, для уменьшения выраженности дискомфортных ощущений.
- Видоизменить вашу физическую активность с тем, чтобы ограничить повторяющиеся движения в тазобедренном суставе, например, уменьшить длительность езды на велосипеде или плавать с использованием только рук.
Если вы все еще продолжаете испытывать дискомфортные ощущения, проконсультируйтесь с врачом.
Обсудив с вами жалобы и детали анамнеза, доктор постарается выяснить точную причину вашей проблемы, для чего проведет физикальное обследование. Доктор поинтересуется, сопровождаются ли ваши ощущения болью, при каких типах активности они возникают, могла ли какая-либо травма послужить причиной их появления, и попросит вас продемонстрировать вашу проблему.
Для этого доктор попросит вас встать и сделать несколько движений в тазобедренном суставе в различных направлениях. Доктор даже может почувствовать этот момент, когда возникает щелчок в тазобедренном суставе.
Рентгенография позволяет визуализировать плотные анатомические структуры, которым являются наши кости. У пациентов со щелчками в тазобедренном суставе патологии на рентгенограммах обычно не выявляется, однако доктор может назначить этот и другие методы исследования для исключения других возможных проблем с костями или суставом.
Первоначальные лечебные мероприятия обычно включают период покоя и модификацию физической активности. В зависимости от причины вашей проблемы доктор может порекомендовать и другие консервативные варианты лечения.
Доктор может рекомендовать упражнения, направленные на растяжение и укрепление мышц, окружающих тазобедренный сустав, или направить вас к физиотерапевту.
При наличии бурсита доктор может предложить вам ввести в полость бурсы кортикостероид, который позволит купировать боль и воспаление.
В редких случаях консервативное лечение оказывается неэффективным и доктор может порекомендовать операцию. Вариант хирургического лечения будет зависеть от причины щелчков.
- Артроскопия тазобедренного сустава. При артроскопии хирург вводит в сустав небольшую камеру, называемую артроскопом. Изображение с камеры транслируется на телевизионный экран, на котором хирург следит за всеми своими манипуляциями внутри сустава.
Артроскоп и используемые в ходе артроскопии инструменты очень тонкие, поэтому и разрезы очень небольшие, в отличие от более значительных разрезов, используемых при стандартных открытых вмешательствах.
Артроскопия тазобедренного сустава чаще всего выполняется для восстановления разрыва суставной губы.
- Открытая операция. Для устранения некоторых причин щелчков в тазобедренном суставе может понадобиться открытое вмешательство. Открытый доступ позволяет хирургу лучше увидеть и устранить имеющуюся в таких случаях проблему.
Ваш хирург подробно обсудит с вами, какая именно операция лучше всего подходит в вашем конкретном случае.
Остеоартроз тазобедренного сустава относится к воспалительно-дегенеративным заболеваниям. Женщины болеют чаще мужчин. Диагностику остеоартроза в Юсуповской больнице проводят с помощью новейшей аппаратуры ведущих мировых производителей. Ревматологи проводят комплексную терапию, направленную на уменьшение или ликвидацию боли, стабилизацию состояния внутрисуставного хряща, предотвращение развития инвалидности. Врачи используют современные лекарственные препараты и инновационные методы немедикаментозного лечения.
Тяжёлые случаи остеоартроза тазобедренного сустава обсуждают на заседании Экспертного Совета с участием кандидатов и докторов медицинских наук, врачей высшей категории. Ведущие ревматологи, ортопеды, реабилитологи коллегиально составляют план ведения пациента. Медицинский персонал внимательно относится к пожеланиям пациентов.
Рентгенологические признаки остеоартроза встречаются у большинства людей старше 65 лет и приблизительно у 80 % пациентов старше 75 лет. 11 % людей старше 60 лет имеют симптоматический остеоартроз коленных суставов с выраженными клиническими проявлениями. Остеоартроз коленных суставов обусловливает множество проблем, связанных и подъёмом по лестнице и ходьбой. Это наиболее частая причина эндопротезирования тазобедренного сустава.
Причины и механизмы развития заболевания
Диагноз остеоартроз тазобедренного сустава устанавливают на основании клинических симптомов или патологических проявлений заболевания. При остеохондрозе происходит прогрессивная потеря гиалинового суставного хряща тазобедренного сустава с сопутствующими изменениями в субхондральной кости, развиваются краевые разрастания (остеофиты) и утолщается замыкательная костная пластинка. Также поражаются структуры мягких тканей в тазобедренном суставе и вокруг него. В синовиальной оболочке наблюдаются умеренные воспалительные инфильтраты, мышцы и связки становятся слабыми. Часто у пациентов с рентгенологическими признаками остеоартроза отсутствуют клинические признаки болезни.
Причина первичного идиопатического остеоартроза тазобедренного сустава неизвестна. Вторичный остеоартроз обусловлен нарушениями в тазобедренном суставе, которые вызваны воздействием следующих этиологических факторов:
- Травм;
- Воспалительных заболеваний;
- Врождённых или приобретенных анатомических деформаций;
- Метаболических сдвигов.
Ведущую роль в развитии остеохондроза играют микротравмы, физические нагрузки, микротравмы, кислородное голодание, уменьшение кровоснабжения. Возраст, низкая двигательная активность, гормональные сдвиги, нарушения обмена веществ и инфекционно-аллергические факторы могут провоцировать развитие патологического процесса.
Основу поражения при остеоартрозе тазобедренных суставов составляют изменения в хрящевой ткани, которая адаптирует сустав к механической нагрузке. При остеоартрозе происходит дегенерация и гибель хондроцитов, деполимеризация основного вещества, которое ими регулируется, снижается количество гликозаминогликанов. Вследствие потери протеогликанов уменьшается прочность хряща и происходит его дегенерация. Ответная реакция костной ткани выражается в её разрастании и образовании костных выступов.
Симптомы остеоартроза тазобедренного сустава
Остеоартроз тазобедренного сустава проявляется болью разной интенсивности, скованностью, ограничением движений. Пациент прихрамывает во время ходьбы. Он не может сделать широкий шаг. При прогрессировании заболевания поражённая конечность становится короче здоровой ноги. Если не проводить лечение, развивается атрофия мышц бедра.
Остеоартроз тазобедренного сустава 1 степени выявить трудно вследствие ряда факторов: проявлений болезни скудные, пациент недооценивает своё состояние и не обращается за медицинской помощью. На рентгенограмме заметны небольшие костные разрастания, которые располагаются в пределах костной губы вдоль внешнего и внутреннего краёв поверхности вертлужной впадины. При первой стадии заболевания имеют место следующие симптомы:
Снижение двигательной активности из-за периодически возникающих болей;
- Боль, которая появляется при повышении физической активности и не беспокоит в состоянии покоя;
- Несильные щелчки, иногда появляющиеся во время движения бедром;
- Возникновение резкой боли при совершении резких махов конечностью.
На рентгенологическом снимке определяется сужение суставной щели на 45%. Синовиальный хрящ повреждён, что вызывает трение костей друг о друга и боль. В большей степени болевой синдром проявляется из-за возникновения отёчности на фоне неадекватной работы сустава. На снимках отчётливо видны остеофиты. Они значительно усугубляют течение заболевания и негативно сказываются на общем состоянии пациента, страдающего остеоартрозом тазобедренного сустава.
Остеоартроз тазобедренного сустава 3 степени диагностируется легко. Рентгенологическое исследование показывает, что суставная щель практически полностью исчезла. Пациентов беспокоит постоянная, не прекращающаяся боль. Во время движения появляется выраженный хруст. Пальпация сустава вызывает сильную боль. Тазобедренный сустав значительно деформирован, движения в нём практически невозможны. Пациент передвигается с помощью трости.
Лечение остеоартроза тазобедренного сустава
Ревматологи в лечении остеоартроза в комплексной медикаментозной терапии остеоартроза тазобедренного сустава используют симптоматические средства быстрого действия и модифицирующие средства замедленного действия. К первой группе препаратов относятся нестероидные противовоспалительные средства, ацетаминофен, опиоидные анальгетики, корглюкокортикоиды. Они уменьшают клинические проявления остеоартроза (боль, воспаление). Вторая группа препаратов представлена следующими лекарствами:
- Глюкозамином;
- Хондроитином;
- Пиаскледином;
- Диацереином;
- Гиалуроновой кислотой.
Их эффект проявляется медленней, чем симптоматических препаратов, и длится после окончания применения. Данные фармакологические агенты оказывают хондромодифицирующее действие, предупреждая разрушение суставного хряща.
Лечение 1 стадии остеоартроза тазобедренных суставов предусматривает исключение факторов, которые увеличивают вероятность прогрессирования заболевания:
- Избыточной массы тела;
- Малоподвижного образа жизни;
- Повышенных физических нагрузок на тазобедренный сустав.
Остеоартроз тазобедренного сустава по наследству не передаётся. Если родители или другие близкие родственники пациента тоже страдали болью в области тазобедренного сустава, это говорит о том, что они вели малоподвижной образ жизни, имели лишний вес, занимались спортом или физическим трудом, что и привело к преждевременному износу тазобедренных суставов.
При поздних стадиях остеоартроза тазобедренного сустава, грубой суставной дегенерации и выраженном болевом синдроме выполняют радикальные операции – артродез и эндопротезирование. Артродез – операция, с помощью которой осуществляют замыкание сустава. Ортопеды клиник-партнёров индивидуально подходят к выбору модели эндопротеза в зависимости от типа поражения и функциональных возможностей тазобедренного сустава, рентгенологической формы заболевания, свойств костной ткани и возраста пациента.
Профилактика прогрессирования остеохондроза тазобедренных суставов
Хрящевые ткани суставов не имеют собственного кровоснабжения, поэтому для их нормального функционирования необходимо полноценное питание и выведение продуктов обмена. В хрящи питательные вещества и кислород поступают из синовиальной жидкости. Она находится внутри суставной сумки. Для того чтобы остановить артроз тазобедренного сустава на ранних стадиях, необходимо создать условия, чтобы процессы образования синовиальной жидкости беспрерывно. Для этого необходимо осуществить следующие мероприятия:
- Больше двигаться, чтобы синовиальная жидкость активно омывала хрящевую ткань, а её клетки хорошо питались и размножались. При движении нельзя преодолевать боль.
- Восстановить кровоснабжение. С этой целью ревматологи назначают миорелаксанты (мидокалм) и нестероидные противовоспалительные средства (диклофенак, мовалис, ибупрофен), физиотерапевтические и бальнеологические методы лечения (терапию лечебными грязями, магнитом, массаж, парафиновые аппликации, радоновые ванны);
- Разгрузить тазобедренный сустав. Следует избавиться от лишнего веса, не поднимать и не носить тяжести, не делать физические упражнения типа бега, прыжков и приседания, заниматься велотренажером и плаванием;
- Обеспечить сбалансированное питание. В ежедневный рацион необходимо включить продукты, которые обеспечивают хрящ всеми необходимыми микроэлементами – фтором, кальцием, магнием, фосфором и витаминами.
Полноценное питание и умеренные физические нагрузки являются главными условиями обеспечения суставного хряща необходимыми для нормального функционирования вещества. При наличии этих двух составляющих дает возможность восстановить хрящ и вылечить остеоартроз тазобедренных суставов на ранних стадиях развития. Чем раньше начато лечение, тем больше шансов на полное избавление от суставных болей и предотвращение инвалидности.
Изменив образ жизни, пациент помогает врачу вылечить артроз тазобедренных суставов 1 и 2 степени. При коксартрозе III степени реальность выздоровления или улучшения самочувствия пациента зависит от его пунктуальности и упорства. Соблюдение всех рекомендаций ортопеда, ревматолога, реабилитолога и применение медикаментозной терапии снимает симптомы заболевания и уменьшает боль, повышает качество жизни пациента.
Эти методы помогают только остановить прогрессирование болезни. Для того чтобы избавиться от тяжёлого остеоартроза тазобедренного сустава, пациентам предлагают хирургическое лечение. Все многообразие существующих способов оперативного лечения остеоартроза тазобедренных суставов сводится к двум основным направлениям: паллиативным вмешательствам, которые не гарантируют окончательную стабилизацию патологического процесса или полное излечение, и радикальным, обеспечивающим длительный положительный эффект.
При наличии первых признаков остеоартроза тазобедренного сустава записывайтесь на приём к ревматологу, позвонив по телефону контакт центра Юсуповской больницы в любой день недели независимо от времени суток.
На сегодняшний день эндопротезирование крупных и мелких суставов является одним из самых популярных видов хирургического вмешательства в области травматологии и ортопедии. В западных клиниках объем таких операций составляет в совокупности более 1 миллиона в год. Отечественные клиники эндопротезирования пока в несколько раз отстают, предоставляя услуги по протезированию только 40-50 тысячам больных, хотя потребность в имплантатах гораздо выше.
Методика доказала на практике свою эффективность, однако, даже самые совершенные технологии могут в долгой перспективе привести к возникновению осложнений. Нестабильность частей эндопротеза – самая часто встречающаяся патология, которая может вызвать нежелательные последствия и привести к необходимости повторной операции.

Симптомы нестабильности протеза тазобедренного сустава
Еще в период консультации у лечащего врача пациенту должны объяснить возможные побочные эффекты и осложнения после операции. Непосредственно сам хирург должен предвидеть такие негативные последствия на основании диагностических данных в период обследования больного. Неправильный подбор индивидуального протеза может привести к тому, что он выйдет из строя уже по истечении пяти лет после установки. Повторной операции эндопротезирования можно избежать, если соблюдать все меры предосторожности и не выполнять тех действий, которые могут повредить устойчивости имплантата.

Можно выделить следующие признаки нестабильности эндопротеза тазобедренного сустава:
- Возникновение перманентной ноющей боли в суставе как во время ходьбы, так и в состоянии покоя. Зачастую болевые ощущения усиливаются ближе к ночи (во время сна).
- Потеря опоры для искусственного сустава.
- Общая слабость в нижних конечностях, быстрая утомляемость при ходьбе.
Большинство пациентов заблуждаются, полагая, что перечисленные выше симптомы являются результатом последствий операции, которые пройдут сами по себе в течение короткого времени. на самом деле, все гораздо сложнее. Желательно как можно скорее обратиться к специалисту и пройти диагностические процедуры, которые покажут, требуется ли повторное хирургическое вмешательство.
Все дело в том, что установленный имплантат влияет на движения тазобедренного сустава, как при тотальном эндопротезировании, таки при замене лишь части поврежденного сустава. В результате процесс восстановления костной ткани может замедлиться. Расшатывание ножки протеза в большинстве случаев приводит к развитию местного остеопороза. Таким образом, ограничивается подвижность самого эндопротеза.
К сожалению, современные научные и лабораторные исследования не смогли определить материал для протезов, которые бы не наносил абсолютно никакого вреда здоровью человека. В результате трения компонентов имплантата друг о друга мельчайшие частицы оседают в окружающих тканях, вызывая инфекционные процессы и отмирание тканей. Также может нарушится локальное кровообращение. Поэтому при появлении первых признаков расшатывания эндопротеза тазобедренного сустава следует немедленно обратиться за помощью к лечащему врачу.
Последствия нестабильности
В результате данного явления вживленный имплантат не только теряет фиксацию и расшатывается, но и приводит к постепенному или резкому изменению длины ног. В таком случае требуется немедленная консультация у врача и повторная операция на конечности. К основным причинам можно отнести следующие:
- неправильная установка имплантата;
- недостаточный контакт между поверхностями сустава и протеза;
- сильные нагрузки на имплантат;
- непрочное соединение компонентов изделия.
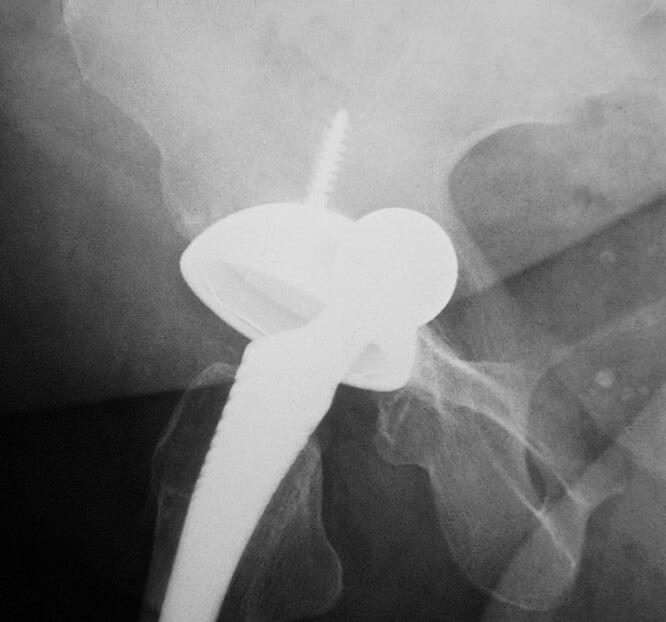
К образованию данного процесса может привести частичное или полное разрушение кости, которое наступает в результате взаимодействия компонентов протеза с живой тканью.
Диагностика переломов протеза, которые периодически случаются, дает основания предположить следующие причины таких последствий. К ним относится:
- неправильный подбор индивидуального имплантата;
- чрезмерная или преждевременная высокая физическая активность пациента;
- избыточный вес пациента.
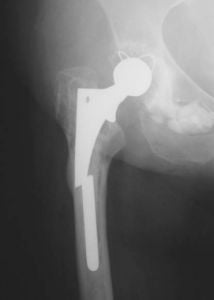
Чтобы предотвратить наступление таких последствий, требуется неукоснительно соблюдать рекомендации, данные врачом, и не заниматься чрезмерно двигательной деятельностью.
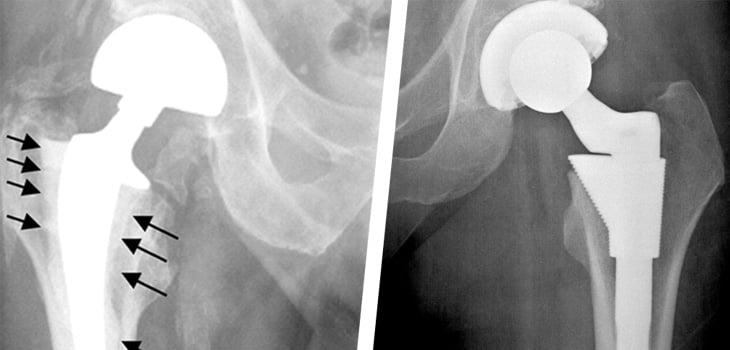
К особым случаям относится расшатывание и повреждение отдельных компонентов протеза. В достаточно короткий срок может разрушится структура полиэтиленового вкладыша или бедренной ножки. Вывих или перелом эндопротеза также случается достаточно часто. Поэтому в обязательном порядке следует соблюдать рекомендации специалистов, а также осуществлять диагностические и профилактические мероприятия. Это гарантировано поможет предотвратить появление негативных последствий операции.
Такие сгустки образуются в сосудах нижних конечностей. Данное осложнение не требует повторного хирургического вмешательства. Достаточно пройти терапевтический курс, назначенный врачом. Он может включать в себя различные физические упражнения для ног либо прием медикаментозных препаратов.
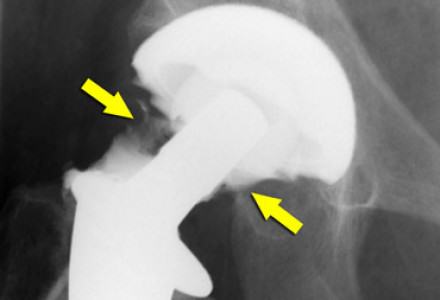
Для предотвращения развития инфекционных процессов специалисты рекомендуют в первые два года после установки протеза принимать антибиотики. Назначение лекарств в каждом случае рассматривается индивидуально, исходя из общего состояния организма пациента.
Диагностика нестабильности протеза
При наступлении первых симптомов нестабильности эндопротеза тазобедренного сустава либо до появления таковых не будет лишним пройти курс диагностических мероприятий. Врач назначит следующие виды обследования:
- рентгенологическое исследование тазобедренного сустава;
- проведение анализа состояния костной ткани и ее плотности с помощью метода денситометрии;
- анализ процессов метаболизма в костной ткани.
В некоторых случаях назначение перечисленных выше мероприятий происходит сразу же после хирургического вмешательства. Особую опасность представляет изначальное наличие у пациента остеопороза, так как именно данная особенность костной ткани может спровоцировать нестабильность протеза после установки.

Методы лечения нестабильности суставного имплантата
Избежать тяжелых последствий поможет своевременная диагностика и лечение. В данном случае удастся достаточно быстро нормализовать и стабилизировать процесс восстановления костной ткани. Также это положительным образом скажется на процессе интеграции протеза в организм человека.
В качестве превентивной меры может быть назначена временная ходьба с помощью костылей. Параллельно назначается курс приема соответствующих лекарственных препаратов. В некоторых случаях пациенту будут рекомендованы определенные физические упражнения для нижних конечностей.

При различных заболеваниях и травмах суставов проводят комплексное лечение, направленное на восстановление их опорной и двигательной функции. В том случае если сустав полностью разрушен и восстановлению не подлежит, а каждое движение приносит боль и дискомфорт, единственным выходом, вернуть конечности опороспособность, является артродез.
Артродез суставов и его разновидности
Артродез — это хирургическая операция, цель которой полное обездвиживание и фиксация повреждённого сегмента. В результате такого оперативного вмешательства, соединяющиеся ранее суставом кости сращиваются между собой и теряют способность двигаться (как при анкилозе), что снимает болевой синдром и предотвращает дальнейшее их разрушение при трении.
В зависимости от локализации повреждённого сустава и показаний, применяют следующие виды артродеза:
- Внутрисуставной — суставная капсула вскрывается для удаления повреждённого хряща, в некоторых случаях производится выскабливание кости от хрящевой прослойки и удаление синовиальной оболочки. Далее, кости размещают в функционально выгодном положении и надёжно фиксируют штифтами или металлическими пластинами, для дальнейшего сращивания между собой. Такой вид операции проводят при деформирующих артрозах и артритах, а также образовании ложного сустава.
- Внесуставной — производится без вскрытия суставной капсулы при туберкулёзных поражениях. Фиксация достигается путём вживления костного трансплантата, хрящевая ткань постепенно перерождается в костную.
- Компрессионный артродез — это разновидность внутрисуставного и внесуставного, с той лишь разницей, что кости, сочленяющиеся ранее суставом, сдавливаются между собой компрессионно-дистракционными аппаратами (Гудушаури, Илизарова, Сиваша или Гришина) для дальнейшего сращивания по типу заживления.
- Смешанная форма операции проводится с удалением хряща, вживлением и костного трансплантата, и штифта для более надёжной стабилизации положения сустава. В некоторых случаях дополнительная фиксация достигается путём сухожильно-мышечной пластики. Такой вид операции проводят при множественных поражениях мелких суставов стопы, а также при операции на тазобедренном суставе.
Показания к проведению вмешательства
Артродез — это крайняя мера, к которой прибегают только в том случае, когда другие методы лечения, в том числе и эндопротезирование тазобедренного сустава, недоступны. Чаще всего, необходимость проведения операции возникает при повреждении суставов нижних конечностей, каких как:
- тазобедренный;
- коленный;
- голеностопный;
- таранно-ладьевидный;
- плюснефаланговый.
Артродез суставов верхних конечностей проводится только в тех случаях, когда восстановить их двигательную функцию невозможно. Оперируют следующие суставы:
- плечевой;
- локтевой;
- лучезапястный.
Показаниями к проведению оперативного вмешательства являются:
- артроз в последней степени, с признаками контрактуры (частичная потеря возможности сгибать конечность в суставе);
- застарелые вывихи со смещением;
- неправильно сросшиеся кости при переломе;
- деформирующие артриты, вызванный туберкулёзом кости;
- травмы голеностопного сустава;
- необратимые поражения сухожилий сгибателей пальцев кисти;
- деформация стоп или косолапость;
- вальгусное искривление большого пальца;
- осложнения после полиомиелита;
- острые или хронические воспаления сустава;
- синдром вялого сустава.
Перед хирургическим вмешательством проводят пробное тугое бинтование сустава или накладывают временную гипсовую повязку. В течение недели больной носит фиксирующий гипс, цель которого определить целесообразность запланированной операции. В том случае если обездвиженность сустава приносит облегчение, устраняет боль и создаёт опору конечности, проба считается положительной. При дискомфорте, появлении неуклюжести или боли во время ходьбы, артродез не показан.

Замыкание сустава методом артродеза — операция, которая широко практиковалась до появления эндопротезирования. На сегодняшний день сращивание крупных суставов проводят только в крайнем случае, когда возобновить двигательную функцию невозможно
Противопоказания и меры предосторожности
Операция противопоказана в таких случаях:
- период активного роста костей (детский возраст до 12 лет);
- пожилой возраст пациента (старше 60 лет);
- варикозное расширение вен с тенденцией к образованию тромбов;
- заболевания сердечно-сосудистой системы;
- непереносимость наркоза;
- воспалительные процессы в суставе с гнойным образованием;
- нетуберкулезные свищи невыясненного происхождения;
- стабильно тяжёлое состояние больного.
Проведение операции
Подготовка к артродезу начинается с полного обследования больного, которое предполагает сдачу анализов, УЗИ вен, допплер сердца и консультацию с анестезиологом, для исключения возможных осложнений во время хирургического вмешательства и в послеоперационный период. За неделю до плановой операции прекращается приём кроверазжижающих и противовоспалительных препаратов, а в день проведения артродеза следует полностью исключить приём пищи.
Артродез осуществляют под общим наркозом, если есть противопоказания или возможные риски, применяют спинальную анестезию, при которой больной находиться в сознании. Продолжительность операции варьируется от 2 до 5 часов, в зависимости от сложности процесса.
В зависимости от локализации костных сочленений, методика проведения артродеза имеет некоторые особенности:
- Артродез тазобедренного сочленения (комбинированный метод):
- для доступа к тазобедренному суставу, проводят внешний U-образный или передний подвздошно-бедренный разрез;
- мягкая ткань рассекается и разводится в стороны, после чего фиксируется зажимами для лучшего обзора и доступа к суставу;
- после вскрытия суставной капсулы, хирург осуществляет резекцию хрящевой прослойки головки бедра и впадины, удаляет все некротические ткани и освежёвывает кость;
- на бедренной кости делают ложе для помещения в него костного трансплантата, а на вертлюжной впадине тазовой кости — зарубку;
- один конец трансплантата вбивают в зарубку, а другой помещают в ложе, скрепляя всё штифтами или металлическими пластинами с внешней стороны сустава;
- накладывают швы, а затем и фиксирующую гипсовую повязку от линии диафрагмы до колена;
- на вторую ногу накладывают циркулярную гипсовую повязку и соединяют их между собой распоркой, для поддержания нужного угла отведения прооперированного сочленения.
- Артродез коленного сустава (внутрисуставной метод):
- над бугристостью большеберцовой кости проводят дугообразный разрез выпуклостью книзу;
- отсепарируют наколенник, рассекая при этом крестообразные связки;
- удаляют хрящевой покров и синовиальную оболочку;
- на поверхности бедренной и большеберцовой кости делают насечки по типу пазов;
- соединяют коленный сустав, обеспечивая плотное соприкосновение костей благодаря насечкам;
- укладывают наколенник на своё место и плотно подшивают его связку;
- накладывают швы и гипсовую повязку для иммобилизации конечности.
- Артродез голеностопного сустава (внутрисуставный метод):
- разрез делают выше голеностопного сустава, обнажая нижнюю часть большеберцовой кости и сам сустав;
- после вскрытия сустава, удаляют хрящ таранной кости, и хрящевую прослойку берцовой;
- для фиксации используют костный трансплантат, наложенный на поверхности таранной и большеберцовой кости;
- стопу направляют под прямым углом и, после наложения швов, надёжно фиксируют гипсовой повязкой.
- Артродез локтевого сустава (внесуставной метод):
- разрез выполняют по задней поверхности сустава со стороны сгиба;
- с локтевой и плечевой кости снимают стружку и укладывают на освежёванную поверхность костный трансплантат, взятый из большеберцовой кости больного;
- укрепляют имплантат, используя для этого костные штифты или скобы;
- накладывают гипсовую повязку, которую можно снять по истечении 2 месяцев.
- Компрессионный артродез аппаратом Илизарова (проводят на коленном, голеностопном, локтевом и лучезапястном суставе). Суть метода заключается в сдавливании костей, без вскрытия сустава и удаления хрящей. Фиксация достигается путём вживления спиц, которые обеспечивают костям надёжное сцепление. При серьёзных деформациях суставов возможно удаление хрящевых и костных фрагментов эндоскопическим путём, что позволяет сократить сроки восстановления после операции и улучшить косметический эффект.
После завершения операции больной помещается в стационар, для дальнейшего наблюдения. В первые часы после отхождения от наркоза пациенту дают обезболивающие препараты, купирующие болевой синдром, вызванный оперативным вмешательством.

С помощью аппарата Илизароваудаётся обездвижить конечность, и жёстко зафиксировать кости в нужном положении для анкилизирования
Курс реабилитации после артродеза может продлиться от 4 месяцев до года, в зависимости от того, какой из суставов был обездвижен. В первые 2 месяца послеоперационного периода, больной передвигается на костылях, при этом не наступая на больную ногу (при операции на нижних конечностях). Для лучшего восстановления циркуляции крови и поддержания мышечного тонуса применяют физиотерапевтические методы, такие как электрофорез, лечебный массаж, а также ЛФК в позднем реабилитационном периоде, после снятия гипса.
В период сращивания костей конечность находится в абсолютном покое, продолжительность ношения гипсовой повязки зависит от того, какой из суставов был обездвижен:
- Тазобедренный сустав — больной обездвижен на 6–7 месяцев. По истечении первых трёх месяцев гипсовую повязку снимают для проведения рентгена. В том случае, если нет осложнений и заживление идёт по плану, накладывают гипсовую повязку повторно, но уже меньшую по площади, в которой он находится ещё 3–4 месяца. Передвигаться с помощью специальных, поддерживающих, приспособлений возможно через полгода после проведения артродеза.
- Коленный сустав — восстановительный период длится 3–4 месяца. Передвижение на костылях возможно в период ношения гипса, но при условии исключения опоры на больную ногу.
- Голеностопный сустав — ношение повязки в течение 3–5 месяцев. Больной может ходить, опираясь на костыли. Для того чтобы исключить возможность опоры на прооперированную ногу, из гипса формируют специальный сапожок. После снятия гипсовой повязки и рентгена, больной постепенно начинает увеличивать нагрузку на ногу, восстанавливать мышечный тонус с помощью специальной гимнастики.
- Плюснефаланговый сустав — период полной реабилитации составляет 3 месяца, однако, уже спустя несколько недель, больной может ходить, используя для фиксации ортопедическую обувь.
После артродеза нижних конечностей походка уже не будет прежней, возможны трудности с преодолением ступенек, крутых подъёмов или спусков, поэтому некоторые пациенты предпочитают использовать для дополнительной опоры трость.

Умеренная физическая нагрузка после снятия гипса, обеспечит восстановление мышечного тонуса конечности. Чтобы избежать травматизма, первые занятия должны проходить в присутствии тренера реабилитолога
Возможные последствия и осложнения
Положительный результат зависит от правильности проведения артродеза, и соблюдения пациентом, всех предписаний врача в послеоперационный период.
При артродезе возможны такие осложнения:
- большие кровопотери;
- отторжение имплантата;
- неправильное сращивание сустава, при слабой фиксации гипсовой повязки или нагрузке на конечность, раньше положенного срока;
- повреждение нервов во время хирургического вмешательства;
- нагноение раны при неправильной обработке швов или занесении инфекции в процессе операции;
- тромбоз вен.
Больному следует обратиться к врачу, если в послеоперационный период повысилась температура тела, на повязке возникли бурые пятна, конечность онемела, или возникают дёргающие болевые ощущения, кожные покровы приобрели сероватый оттенок.
Отзывы пациентов
9 марта 2011 года мне сделали артродез голеностопного сустава аппаратом Илизарова-3 кольца, 6 спиц (12 выходов). Все зафиксировано, аппарат очень крепкий и надёжный. Меня напрягают иногда ощущения в прооперированном суставе. Сейчас хожу на костылях, на ногу надо опору давать 20% от массы тела. Легко было первую неделю, а сейчас уже это сделать очень трудно, постоянно приходится контролировать себя, чтобы всей массой не наступить. По истечении 2-х месяцев надо будет появиться в клинике, сделать КТ, рентген, если все хорошо (как я надеюсь. )-аппарат снимут и в новый прикид ногу-лангету. Какое-то время с ней походить надо будет. Если пошло что-то не так, придётся продолжать носить на ноге этот пирсинг. Но ничего, через 2 недельки вердикт будет вынесен.
Эля
После операции мне врач сказал, что они зафиксировали стопу в расчёте на 2 см каблук. Тогда я не придала этим словам значения. А зря. Последствия всего этого я ощутила, когда мне разрешили потихоньку вставать на ногу. Я полезла в интернет и начала искать эту тему. И нашла. Там написано, что мужчинам стопу фиксируют по отношению к голени на 90 градусов, т.е. под прямым углом, а женщинам на 110–120 градусов. в расчёте на небольшой каблук. Вот и представьте себе зрительно эту картину. Нога зафиксирована так, как будто я стою на небольшом каблуке, т.е. носок вниз, пятка вверх. А когда я встаю на ногу, весь упор приходиться на носок (а там у меня были три спицы ещё, помимо тех, что в аппарате), а пятка до пола не достаёт. Если я пытаюсь все же встать на пятку, тело начинает запрокидываться назад, колено выгибается в обратную сторону, как у цапли, тянет все жилы. Когда я только все это поняла, у меня была жуткая истерика, полдня рыдала. Сейчас я приспособила под пятку картонку, сложенную в несколько слоёв. Это тот самый 2 см каблук, который мне предусмотрели врачи ))) Так ходить хоть можно. Я пока хожу с костылями. Что будет потом, не знаю. У меня делали на другой ноге похожую операцию 20 лет назад. Но только похожую. А разница получилась очень большая. Тогда я на третий месяц уже бегала в аппарате. Все прошло очень легко. Сейчас же совсем другая история. После праздников у меня опять снимки, а там уже и снимут аппарат. Лангетку мне ставить не будут. Только 4 месяца аппарата и все. Как и в прошлый раз. Ещё врачи говорили, что возможно, нога станет меньше на 1–2 см, но это, якобы не страшно. А я в ужасе!
Маргарита
После операции артродеза прошло 2 года . нога как болела, так и болит, стала болеть ещё сильнее. Существует метеочуствительность
Анатолий
Год назад был открытый перелом правого голеностопного сустава со смещением обеих костей и раздроблением сустава месяц пролежал на вытяжке 5 месяцев проходил с аппаратом Илизарова 2 месяца проходил в гипсе мучение неописуемое но, несмотря на аппарат Илизарова через месяц как мне его поставили я уже ездил за рулём и с гипсом тоже ездил только гипс ставил не обычный, а скотч каст компактный удобный и мыться с ним можно. сейчас 3 группа инвалидности и впереди операция артродеза, так как нога болит ни столько смущает последствия операции ведь после неё болеть уже нечему будет. Будет единая кость вместо сустава, а смущает что опять с аппаратом Илизарова полгода жить кто с ним не жил, тому не понять всех его прелестей, и не верьте что через 2 месяца его вам снимут настраивайтесь минимум на4 месяца потом лангет потом гипс итого 6–8 месяцев. удачи вам и терпения.
Дмитрий
Операция по обездвиживанию сустава не возвращает больному способность передвигаться как до болезни, однако отсутствие боли, и возможность опоры на конечность, уже являются положительными результатами.
Читайте также:


