Массаж при переломах в тазобедренных суставов

Тело человека – удивительно подвижная конструкция, в которой насчитывается 360 сочленений. Самый крупный из них – тазобедренный сустав. Природа не зря создала его таким мощным: этому органу предстоит ежедневно нести на себе вес человека, поддерживать вертикальное положение тела в пространстве, обеспечивать движения нижних конечностей в трех плоскостях. Такие нагрузки часто становятся причиной преждевременного изнашивания сустава и провоцируют развитие многочисленных патологий, сопровождающихся болевым синдромом.
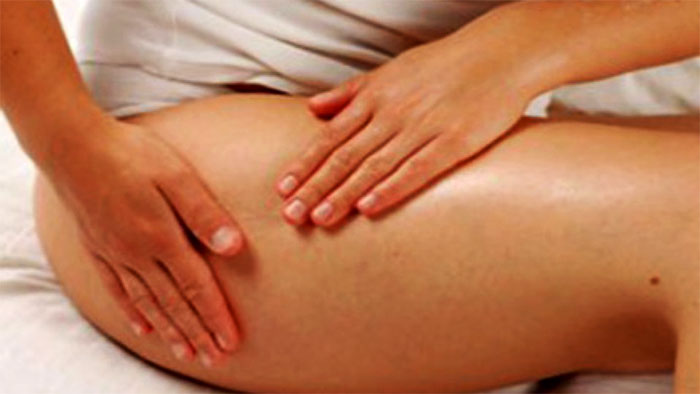
Устранить неприятные ощущения поможет массаж тазобедренного сустава, который уже давно стал обязательным этапом лечебной и профилактической терапии.
Польза и необходимость массажа
Говорить об эффективности процедуры невозможно без знания особенностей анатомического строения сустава. Шарообразная головка бедренной кости при помощи связок и хрящей сочленяется с вертлужной впадиной таза, образуя подобие шарнира. Вся округлая поверхность сустава покрыта упругим гиалиновым хрящом, который на 70% состоит из воды и обеспечивает скольжение костей относительно друг друга, выполняя функцию амортизатора. Остальная область выстлана рыхлой тканью, в которой проходят нервные каналы и сосуды, и синовиальной оболочкой. Всё свободное пространство внутри сустава заполнено прозрачной суставной жидкостью, выполняющей роль смазки. Сверху сочленение закрыто цилиндрической капсулой, состоящей из очень плотных фиброзных волокон.

Из-за чрезмерных нагрузок, травм, воспалительных процессов или с возрастом структура тканей сустава меняется. Хрящ усыхает и теряет свою эластичность, уменьшается количество синовиальной жидкости, ослабевают связки, из-за усиленного трения страдает костная ткань. Во время массажа в тазовой зоне:
- усиливается кровообращение, улучшается питание тканей больных суставов;
- стимулируется процесс регенерации гиалинового хряща;
- активизируется синтез синовиальной жидкости;
- увеличивается подвижность сочленения;
- укрепляются мышцы, связки;
- снимаются спазмы, напряжение;
- вырабатываются эндорфины – натуральные анестетики, купирующие болевой синдром;
- улучшаются обменные процессы.

В медицине известны случаи, когда регулярный массаж помогал пациентам избежать операции по трансплантации тазобедренного сустава, вовремя остановив развитие разрушительного процесса. В некоторых случаях массаж оказывается эффективнее многих дорогих лекарственных средств. Врачи считают такое воздействие необходимым при следующих патологиях ТБС:
- коксартрозе;
- синовите;
- артрите;
- дисплазии;
- лимфостазе;
- вывихе.
Процедура становится незаменимым средством восстановительной терапии в период реабилитации после травм, операций или эндопротезирования. Назначают ее и взрослым, и детям.
Противопоказания к массажу
Важно понимать, что интересующее нас сочленение находится довольно глубоко и скрыто от рук массажиста слоем мышц и жировой ткани. Чтобы разработать его, приходится воздействовать на него рефлекторно, массируя поверхностные и внутренние структуры близлежащих зон, что бывает весьма опасно при:
- онкологии;
- кровотечениях разного происхождения, склонности к ним;
- гемофилии;
- тромбозе;
- атеросклерозе;
- воспалительных процессах в лимфатических узлах;
- сифилисе;
- гангрене;
- туберкулезе костей;
- острой сердечной недостаточности.

Не стоит выполнять процедуру беременным, недавно перенесшим роды или аборт женщинам. Противопоказанием также являются менструация, острая стадия инфекционных или воспалительных заболеваний, высокая температура, алкогольное или наркотическое опьянение, некоторые проблемы с нервной системой.
Выполнение массажа тазобедренного сустава
Данную процедуру относят к разряду лечебных и практикуют в составе комплексной терапии.
Иногда из-за травм, врожденных патологий, воспалительных процессов, чрезмерной нагрузки, синовиальная жидкость становится густой и вязкой, а поверхность ТБС – растрескавшейся и шероховатой. Трение истончает хрящевую ткань, деформирует костную структуру. Всё это сопровождается атрофией мышц, отвечающих за сгибание и разгибание сочленения. В таком случае диагностируют дегенеративное заболевание, известное как коксартроз – деформирующий артроз, локализующийся в тазобедренном суставе.
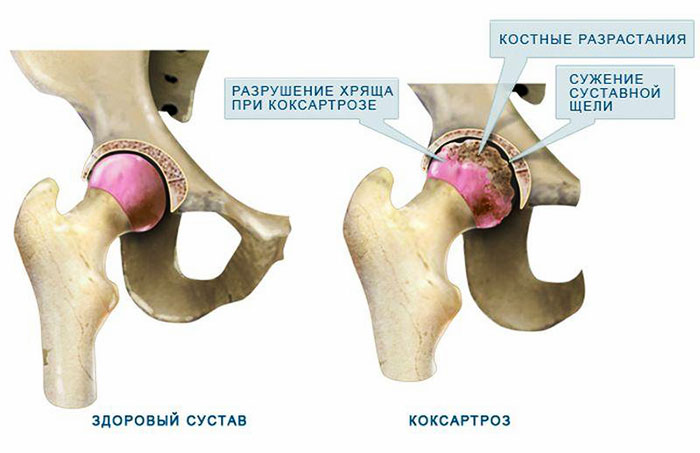
В зависимости от степени разрушения структур сочленения классифицируют 4 стадии развития коксартроза с нарастанием симптомов от неприятных ощущений в паховой зоне до острого болевого синдрома и полного обездвиживания.
Цель процедуры при данном заболевании – снять мышечный спазм, ведущий к нарушению кровообращения, и наладить доступ питательных веществ к тканям сустава. Назначают ее только при первой и второй стадии заболевания. Предварительно пациент проходит курс медикаментозного лечения для снятия боли и воспаления, укрепляющий и расширяющий кровеносные сосуды. Массаж при коксартрозе тазобедренного сустава 2-й степени состоит из нескольких этапов и затрагивает близлежащие зоны:
- Вначале прорабатывают мышцы спины . Две минуты их разогревают поглаживанием, затем растирают кругообразными движениями и разминают щипковым захватом.
- Массируют абдоминальную часть поясничной зоны , проводя штрихование – короткие ритмичные растирания подушечками больших пальцев, расположенных под углом 30 0 к поверхности спины.
- Разминающими движениями прорабатывают места прикрепления связочного аппарата : массируют те мышцы, которые идут от тазобедренного сустава к подвздошной кости.
- Расслабляют большую, малую и среднюю ягодичные мышцы . Сначала прорабатывают поверхностные слои, используя поглаживание, а затем более глубокие при помощи продавливания, растирания и разминания.
![]()
- Похожие действия выполняют на бедренной поверхности ноги , прощупывая и разрабатывая мышечные уплотнения.
И только после этого переворачивают пациента на бок и воздействуют на область больного сустава, выполняя круговые растирания ладонями, а затем подушечками больших пальцев. Каждый прием повторяют не менее 6 раз. Чтобы не возникало болезненных ощущений, манипуляции выполняют с осторожностью, не спеша. Рекомендуемая длительность массажа при коксартрозе – 10 минут. Чтобы достичь желаемого результата, повторять его нужно два раза в день в течение месяца.
Третья и четвертая стадии заболевания считаются запущенными и подразумевают практически полное разрушение сустава, значительное ограничение подвижности, а в некоторых случаях некроз тканей. Массаж в таком состоянии станет раздражающим фактором и только навредит, усугубив болезненные симптомы. В таком случае проводят эндопротезирование, то есть заменяют больной орган на искусственный.

Степень тяжести симптомов нарастает в зависимости от стадии болезни: от небольшой припухлости, бледности кожи до так называемой слоновьей болезни, характеризующейся разрастанием соединительной ткани, развитием кист, фиброза, появлением незаживающих ран, рожистого воспаления, утратой подвижности суставов.
Цель лечебной процедуры, которую должен проводить только специалист, – выведение избыточной жидкости, скопившейся в межклеточном пространстве, восстановление проходимости лимфатических путей, усиление дренажного эффекта. Для этого:
После этого занимаются тазобедренным суставом. При лимфостазе сделать это необходимо. Из-за отека нарушается кровообращение, а, следовательно, и питание его структур. Кроме того, прогрессирующее рубцовое стяжение тканей способно вызвать вынужденную контрактуру (ограничение подвижности) сустава, что грозит появлением костных разрастаний в его структуре и уменьшением количества вырабатываемой синовиальной жидкости. Чтобы избежать таких последствий:
- пациента кладут на бок;
- нащупывают вертел бедренной кости и растирают его, улучшая кровообращение в тканях, окружающих сустав;
- круговыми движениями прорабатывают близлежащую ямку.
![]()
- после выполняют простые пассивные упражнения, которые улучшают лимфоток и работу сочленения: потряхивания и подъем ног, разведение их в стороны.
От процедуры лучше отказаться, если у вас выявлены:
- одно из заболеваний общего списка противопоказаний для массажа;
- диабет;
- рожистое воспаление;
- трофические язвы;
- фликтены – пустулы на поверхности кожи.
Некоторые заболевания и травмы могут привести к полному разрушению сочленения. В этом случае единственным способом вернуть человека к полноценной жизни является эндопротезирование.

Во время операции мышцы и связки, ведущие к тазобедренному суставу, рассекают, а затем ушивают. Это сказывается на состоянии волокон: они расслаиваются, теряют тонус, отекают и спазмируют, ограничивая подвижность импланта.
Вернуть мышцам их первоначальный вид, восстановить функции, предупредить образование рубцовой ткани на месте разреза и ускорить выздоровление поможет массаж. В сочетании с ЛФК и физиотерапией эту процедуру назначают уже спустя несколько недель после хирургического вмешательства. Первые сеансы предполагают поверхностное воздействие: поглаживание, легкую вибрацию в виде постукивания подушечками пальцев, разогревающие мышцы и улучшающие кровообращение.
После снятия швов и по мере укрепления организма, процедуру усложняют, используя классические приемы воздействия:
- поверхностное поглаживание;
- разминание;
- растирание;
- похлопывание;
- встряхивание.
При этом прорабатывают не только суставную зону, но и близлежащие поверхности: пояснично-крестцовую, ягодичную и бедренную. Процедуру дополняют пассивными упражнениями, разрабатывая двигательную активность импланта.
По статистике, 5% младенцев появляются на свет с дисплазией – врожденным вывихом тазобедренного сустава. Причиной такого заболевания становится нарушение формирования тканей сочленения, которое иногда диагностируется уже на пятой неделе беременности или при рождении.
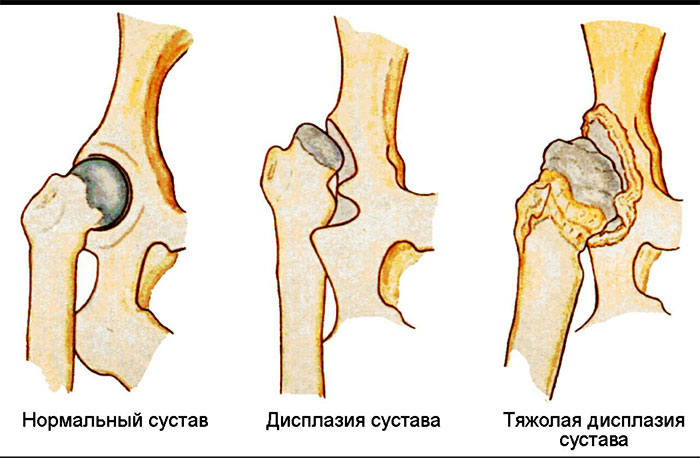
Массаж назначают детям с самого рождения. Чтобы не навредить неокрепшим костям, мышцам и связкам, все движения выполняют легко и осторожно, ограничиваясь на первых порах поглаживанием, растиранием и сочетая их со специальными упражнениями. Массажисты придерживаются следующего алгоритма действий:
Начиная с полугодовалого возраста, к базовым приемам можно добавить легкие пощипывания и постукивания проблемной зоны. Делать детский массаж нужно ежедневно, внимательно следя за состоянием пациента. При изменении поведения или внешнего вида грудничка, процедуру немедленно прекратить.
Родителям важно знать, что в особенно тяжелых случаях дисплазии одним массажем не обойтись. Принимаются другие кардинальные меры: наложение шин, закрытое вправление вывиха, иммобилизация конечности при помощи гипсования.
Эта процедура запрещена грудничкам, у которых:
- слишком низкий вес;
- повышена температура;
- повреждена кожа;
- наблюдаются аллергия или диатез;
- есть крупные грыжи;
- диагностирован порок сердца.
Воздействие на неокрепшее тельце способно вызвать серьезные изменения в детском организме, в том числе и фатальные. Поэтому выполнять его без назначения врача запрещено.
Иногда причиной выхода головки бедра из суставной впадины становятся возрастные изменения, последствия заболеваний или, что случается чаще всего, травмы. В таком случае речь идет о подвывихе ТБС. У пострадавшего наблюдается боль, отек, укорочение конечности и изменение ее положения. Нельзя пытаться вправить сустав самостоятельно, нужно сразу же обратиться к специалистам.
После возвращения в правильное положение, сустав обычно иммобилизуют, накладывая гипс, минимум на три недели. Но уже на четвертые сутки назначают массаж в виде поглаживаний и легких растираний близлежащих областей, который поможет уменьшить боль, уберет отечность, предотвратит атрофию тканей, улучшит кровообращение в неподвижной конечности. Сняв гипс, применяют ту же технику массирования, что и в реабилитационный период после эндопротезирования.
Даже если вы решили заняться самолечением, без визита к врачу не обойтись. Он должен разрешить проводить процедуры в домашних условиях, исключив наличие противопоказаний, подобрать подходящую методику, познакомить с техникой основных приемов и алгоритмом проведения самомассажа. Полезно почитать специальную литературу или посмотреть обучающее видео.
Только после этого можно приступать к лечению:
- Ложимся на бок и наносим на кожу масло или другое массажное средство. Добраться до самого сустава трудно, поэтому нужно улучшить кровообращение близлежащих тканей.
- Ладонью одной руки растираем поясницу. Разминаем мышцы щипковыми движениями в течение 1,5–2 минут.
- Слегка продавливаем абдоминальную область подушечками пальцев, двигаясь снизу вверх.
- Поглаживаем и растираем по кругу ягодичные мышцы.
- Рядом с вертелом бедренной кости есть впадина. В этом месте можно максимально приблизиться к суставу. Начинаем с поглаживания, затем производим круговое и спиралевидное растирание.
- Ставим на эту область пальцы и стараемся проникнуть как можно глубже, совершая круговые движения. При этом постоянно контролируем свои ощущения: при появлении боли давление стоит ослабить.
![]()
- Массируем толщу грушевидной мышцы в вертлужной впадине.
- Затем растираем бедренную кость и разминаем близлежащие ткани.
- Завершаем сеанс легкими поглаживаниями.
Самомассаж тазобедренного сустава длиться всего 5–10 минут, но отнимает немало сил. Используя точечный массажер, вы снимете лишнюю нагрузку с рук, одновременно увеличив глубину проникновения, силу и точность воздействия.

Таким образом, используя набор простых движений, можно значительно улучшить состояние тканей сустава, сократить период восстановления после травм и операций, избавиться от боли, остановить прогрессирующие заболевания.
Восстановление после перелома шейки бедра – один из важнейших этапов терапии, следующих за проведением медикаментозного или хирургического лечения. Реабилитация включает в себя комплекс терапевтических мероприятий, направленных на разработку тазобедренного сустава и нормализацию двигательной функции травмированной конечности. Систематическое выполнение лечебных процедур позволяет предотвратить осложнения и вернуться к активной жизни.
Основные методы лечения перелома шейки бедра
Перелом в области между диафизом и головкой в проксимальном отделе бедренной кости требует своевременного прохождения терапии. В зависимости от степени повреждения бедра и наличия осложнений лечение осуществляется с помощью медикаментов или оперативного вмешательства. В большинстве случаев при травмировании тазобедренного сустава у пожилых пациентов прибегают к операции, что обусловлено высоким риском несращения костей.

Медикаментозная терапия назначается при отсутствии смещений костных обломков и осложнений в виде некроза головки бедра, гемартроза, заражения крови и т.д.
Для ускорения процессов заживления костной ткани и предупреждения септического воспаления в бедре используются следующие лекарства:
- Нестероидные противовоспалительные средства – угнетают выработку гистамина и серотонина, что способствует регрессу воспалительных реакций в мягких тканях.
- Препараты кальция – стимулируют сращение костей и улучшают их прочностные характеристики.
- Диуретики – устраняют отечность нижних конечностей, благодаря чему уменьшается дискомфорт в области травмированного бедра.
- Иммуномодуляторы – стимулируют неспецифический иммунитет, что препятствует развитию инфекционных осложнений.
Если оперативное лечение переломов нижних конечностей не предусматривается, ортопеды используют один из двух методов консервативной терапии:
- Деротационный сапожок – ортопедическое приспособление, которое надевается на поврежденную ногу в области стопы и нижней трети голени для предотвращения смещения обломков в процессе регенерации костной ткани.
- Скелетное вытяжение – вправление костных отломков при помощи грузов, обеспечивающее правильное сращение костей.
В процессе терапии пациенты не должны опираться на больную ногу и самостоятельно вставать с кровати без рекомендации врача. При соблюдении постельного режима люди в пожилом возрасте должны регулярно выполнять дыхательную гимнастику для предупреждения застойного воспаления легких.
Ликвидировать последствия перелома бедра без оперативного вмешательства удается крайне редко. Это связано с высоким риском посттравматических осложнений, которые чаще всего диагностируются у пожилых людей, страдающих остеопорозом.

Для восстановления функций поврежденной конечности прибегают к одному из двух методов хирургического вмешательства:
- Остеосинтез – фиксация костных отломков в бедре при помощи металлических спиц и винтов. Операция чаще назначается пациентам до 40 лет, что обусловлено высокими репаративными свойствами костной ткани. Реабилитационный период, следующий за оперативным лечением, составляет не менее 4-5 месяцев, в течение которых больные должны выполнять упражнения, направленные на восстановление двигательной активности.
- Эндопротезирование – операция по частичной замене тазобедренного сустава металлическим протезом. Такой метод оперативного лечения чаще назначается пациентам от 50 лет, что связано с высокой вероятностью несращения костей. В зависимости от типа перелома бедра и степени деформации суставного сочленения прибегают к замене не только головки кости, но и всего сустава. В послеоперационный период больные проходят полноценную программу реабилитации, которая нацелена на восстановление двигательной функции травмированной ноги. Продолжительность восстановительной терапии может варьироваться в пределах от 5 до 12 месяцев.
Важность правильной и своевременной реабилитации
Только грамотное проведение восстановительного лечения позволяет предотвратить осложнения и вернуться к активному образу жизни. В течение всего реабилитационного периода лечащий врач контролирует правильность сращения костей с помощью рентгенографии. Постепенное образование костной мозоли в области перелома бедра свидетельствует о нормальной реабилитации и снижении риска повторной операции или осложнений.
Лечебный процесс состоит из комплекса терапевтических мероприятий, нацеленных на полное восстановление подвижности суставов и травмированной конечности. Часто после травмы пациенты проводят в лежачем положении не менее 2-3 месяцев, что приводит к атрофии мышц и тугоподвижности суставных сочленений.
Особое значение в реабилитации имеет дыхательная гимнастика, которая направлена на нормализацию дренажной функции бронхолегочного дерева и предотвращение воспалительных процессов в легких по причине скопления в них экссудата. Чтобы предупредить развитие пневмонии, пациенты должны не менее 2-3 раз в день надувать шарики и выполнять дыхательные упражнения.
Перелом бедра – опасная травма, неадекватное лечение которой может привести к тяжелым осложнениям. Смерть пациентов наступает не от самого повреждения костей, а по причине развития осложнений – тромбоза глубоких вен, пневмонии, пролежней и т.д.
Именно поэтому в период реабилитации после перелома больные должны не просто лежать, а выполнять лечебную гимнастику и силовые упражнения. Регулярные тренировки обеспечивают нормальное кровообращение в тканях, а также препятствуют атрофии мышц и скоплению в легких выпота.

Принципы реабилитации
Восстановительную терапию можно начинать уже через 10-12 дней с момента оперативного вмешательства. Программа реабилитации после операции при переломе шейки бедра составляется ортопедом индивидуально с учетом факторов:
- тип операции;
- локализация перелома;
- общее состояние пострадавшего;
- скорость регенерации костных тканей;
- наличие хронических патологий.
К основным методам восстановительного лечения относятся:
- Обезболивающая терапия. Специалист купирует боли с помощью местных анестетиков, пероральных анальгетиков и седативных средств.
- Механотерапия. Больные выполняют гимнастические и силовые упражнения для разработки тазобедренного и коленного суставов больной ноги.
- Физиотерапия. Для ускорения восстановительных процессов пациенты проходят специальные физиотерапевтические процедуры – парафиновые аппликации, УВЧ-терапия, теплолечение, электрофорез и др.
- Лечебная физкультура. Следом за образованием костной мозоли в области перелома бедра больные начинают выполнять дыхательные и силовые упражнения, стимулирующие кровообращение и обменные процессы в тканях. Нагрузки увеличиваются постепенно с учетом самочувствия пациентов.
- Диетическая программа. Чтобы быстрее устранить повреждение в бедре, рекомендуется включить в рацион продукты, богатые кальцием, а также витаминами группы В.
- Лечебный массаж. Массажные движения в области грудной клетки и поврежденной конечности приводят к повышению тонуса мышц, ускорению микроциркуляции крови в бедре и пораженных участках ноги.
- Психологическая поддержка. Многие лежачие больные сталкиваются с депрессией, которая часто приводит к развитию суицидальных наклонностей. Психотерапевт помогает устранить депрессивное состояние, которое чаще всего связано с неподвижным образом жизни пациентов в течение длительного периода.
Схемы реабилитации
Сроки, необходимые на восстановление полноценной активности больных после перелома бедра, определяются ортопедом или хирургом. Реабилитационные мероприятия подбираются в соответствии с типом травмы, состоянием больного и ранее проведенными методами лечения.

При закрытых переломах и отсутствии осложнений специалисты рекомендуют использовать такую восстановительную программу:
- В первые дни после иммобилизации пациенты выполняют легкие дыхательные упражнения, а также совершают простые движения в кровати, которые впоследствии препятствуют появлению пролежней.
- ЛФК при переломе шейки бедра предусматривает постепенное увеличение нагрузки на верхнюю часть тела, благодаря чему поддерживается тонус мышечного корсета.
- Через 4-5 дней после иммобилизации прибегают к выполнению лечебного массажа в области поясницы и здоровой ноги.
- Когда состояние пациента стабилизируется, ему назначают физиотерапевтические процедуры, направленные на улучшение кровообращения и трофики тканей.
- Через 2 недели после перелома бедра разрешается совершать движения поврежденной ногой. Разминку начинают с коленного сустава, затем двигательная активность должна распространяться и на другие суставные соединения ноги.
- Через 3-4 месяца больные начинают ходьбу на костылях без опоры на поврежденную конечность.
- Через полгода после начала реабилитационного курса во время передвижения по комнате разрешается опираться на травмированную ногу при условии использования ходунков.
- В течение 3-4 дней после операции пациенты совершают дыхательные упражнения и пассивные движения в коленном суставе.
- Спустя неделю разрешается садиться на кровать и ходить с костылями без опоры на поврежденную конечность.
- Через 3 месяца после остеосинтеза при переломе бедра показано полное восстановление физической активности. Чтобы быстрее восстановить функции травмированной ноги, пациенты выполняют упражнения из ЛФК, а также прибегают к массажу и физиотерапии.
Массаж и ЛФК
Лечебная физкультура и мануальная терапия – одни из наиболее эффективных методов реабилитации пациентов после перелома бедра. Проработка мышц во время выполнения комплекса упражнений стимулируют рефлекторную стабилизацию микроциркуляции биологической жидкости в травмированных тканях.
При скелетном вытяжении массажисты прибегают к легкому массированию поврежденной конечности посредством поглаживаний, надавливаний и растираний.

Применять ЛФК и массаж в период восстановления после перелома бедра следует всем без исключения пациентам. Умеренная физическая активность способствует:
- повышению репаративных свойств костной ткани;
- увеличению тонуса скелетных мышц;
- уменьшению выраженности болевого синдрома;
- ликвидации мышечной зажатости;
- насыщению организма кислородом;
- ускорению метаболических и восстановительных процессов.
Упражнения при переломе шейки бедра должны выполняться под наблюдением специалиста. В течение первых нескольких дней после начала занятий тренировка проводится в положении лежа. Таким образом удается предотвратить избыточную нагрузку на бедро поврежденной конечности и болезненные ощущения.
- Совершайте движения ступнями с малой амплитудой, одновременно сгибая и разгибая пальцы ног.
- Поочередно напрягайте мышцы голеностопа и бедер.
По времени тренировки должны занимать не менее 15 минут в день, но при появлении болей в конечностях следует прекратиться занятия и проконсультироваться с ортопедом.
- Сгибайте ногу в колене, но так, чтобы во время движения пятка не отрывалась от поверхности кровати.
- Аккуратно отводите ногу в сторону, согнув ее в коленном суставе.
- Поднимайте выпрямленную конечность над полом, сидя на кровати.
Упражнения следует повторять по 3-5 раз в 10 подходов. Для достижения максимального результата во время тренировок задействуют обе ноги.
- Повторение всех упражнений из предыдущих этапов.
- Неглубокие приседания с фитболом возле стены.
- Занятия на велотренажере.

Тренировки проводят ежедневно в течение полугода, постепенно увеличивая количество повторений и подходов. Во время занятий необходимо следить за дыханием: при усилии делайте выдох, а при расслаблении – вдох. В процессе выполнения упражнений из ЛФК происходит разработка сустава бедра и повышение тонуса скелетных мышц, что благотворно сказывается на функционировании травмированной конечности.
Массирование поврежденной ноги осуществляется через несколько дней после операции и консервативной терапии. Манипуляция предполагает выполнение легких поглаживающих и спиралевидных движений, обеспечивающих улучшение микроциркуляции крови.
В массируемом участке травмированного бедра не разрешается создавать глубокие вибрации, так как это может привести к смещению отломков кости.
Мануальную терапию начинают в первого дня нахождения на стационаре. Со временем для разработки суставов применяются массажные техники различной интенсивности. Массаж стимулирует питание травмированных тканей, в связи с чем ускоряется их регенерация.
Чтобы предотвратить некроз тканей из-за постоянного лежания на спине, рекомендуется совершать массаж в области поясницы, ягодиц и нижних конечностей. Для профилактики пролежней дополнительно можно пользоваться присыпками. Во время ухода за пожилыми больными следует чаще менять положение тела, так как это препятствует застою крови в тканях.
Особенности питания

Реабилитация после перелома шейки бедра в домашних условиях предполагает соблюдение диетической программы. В меню пациента должны входить продукты с высоким содержанием белка, кальция, фосфора и витаминов – молочные продукты, фрукты, зелень, шпинат, постное мясо и др. Также следует полностью отказаться от употребления бобовых, потому что они стимулируют газообразование.
В период реабилитации особенно важно следить за стулом пациента. Чтобы предотвратить запоры, следует включить в меню продукты, содержащие клетчатку.
Физиотерапия
Перелом шейки бедра предполагает использование физиотерапевтических процедур после проведения оперативного или медикаментозного лечения. К числу наиболее результативных методик аппаратной терапии относятся:
- лазеротерапия;
- гидротерапия;
- магнитотерапия;
- парафиновые аппликации;
- УВЧ-терапия;
- иглорефлексотерапия;
- электрофорез.
Курс физиотерапии состоит из 10 и более процедур, которые рекомендуется повторить через 3-4 года после прохождения реабилитации.
Обезболивающая медикаментозная поддержка
В процессе восстановительного лечения пациентам часто мешают болезненные ощущения, возникающие при разработке суставов и мышц. Для купирования болей назначают анальгезирующие средства в виде таблеток для перорального приема и местные анестетики.
Если пациенту больно вставать и делать даже незначительные движения травмированной ногой, прибегают к местной анестезии препаратами для в/в введения.
Особенности реабилитации в преклонном возрасте

Период восстановления после перелома шейки бедра для пациентов старше 50 лет занимает много времени – от 6 месяцев до 2-х лет. Это связано с пониженной прочностью костной ткани, возрастными изменениями в организме и наличием хронических заболеваний. Во время ухода за такими больными на дому следует учитывать такие особенности:
- Для предотвращения пролежней и застойных процессов в легких необходимо не менее 7-10 раз в день менять положение тела больного и выполнять дыхательную гимнастику.
- Чтобы снизить вероятность некротизации сдавливаемых тканей, желательно подкладывать под пятки валик из полотенца, а под поясницу – надувной круг.
- Нормализовать стул и предотвратить запоры можно с помощью продуктов, богатых клетчаткой.
- Для улучшения микроциркуляции крови и ускорения регенерационных процессов в бедре после перелома можно использовать антикоагулянты.
Лекарственные препараты могут назначаться только лечащим врачом при отсутствии у пациента абсолютных противопоказаний.
Последствия и профилактика травмы
Сломать шейку бедра в возрасте после 50 лет чревато для пожилого человека серьезными последствиями, которые могут возникать в случае несоблюдения составленной врачом программы реабилитации. К наиболее вероятным осложнениям после перелома относятся:
- застойная пневмония;
- некроз костной ткани;
- пролежни;
- атония толстой кишки;
- тромбоз глубоких вен;
- заражение крови;
- атрофия мышц;
- обездвиживание тазобедренного сустава.

Невыполнение медицинских предписаний, а также возникновение связанных с этим осложнений в 15% случаев приводят к смерти пациентов. Для профилактики тяжелых травм бедра пожилые люди должны выполнять следующие профилактические мероприятия:
- употребление продуктов и витаминно-минеральных комплексов с кальцием;
- своевременное лечение остеопороза и других ортопедических заболеваний;
- использование трости или ходунков при недостаточном тонусе мышц ног;
- ежедневное выполнение зарядки и умеренные физические нагрузки.
Специалисты рекомендуют людям от 45 лет не реже 1 раза в год проходить денситометрию для определения плотности костей и своевременного прохождения терапии в случае необходимости.
Реабилитация при переломе шейки бедра – обширный комплекс лечебно-восстановительных процедур, направленных на возобновление функции травмированной конечности. Для повышения репаративных свойств тканей рекомендуется изменить питание, включив в него богатые витаминами и кальцием продукты. Для разработки суставов, укрепления мышц и предупреждения осложнений прибегают к физиотерапии, массажу и ЛФК.
Читайте также: