Врожденная травма тазобедренного сустава
Врожденный вывих бедра относится к часто встречающимся патологиям опорно-двигательной системы. Раннее обнаружение и его своевременное лечение — важные задачи современной ортопедии. В основе профилактики инвалидности лежит проведение адекватной терапии сразу после диагностирования заболевания. Полное выздоровление без развития каких-либо осложнений возможно при лечении детей с первых дней жизни
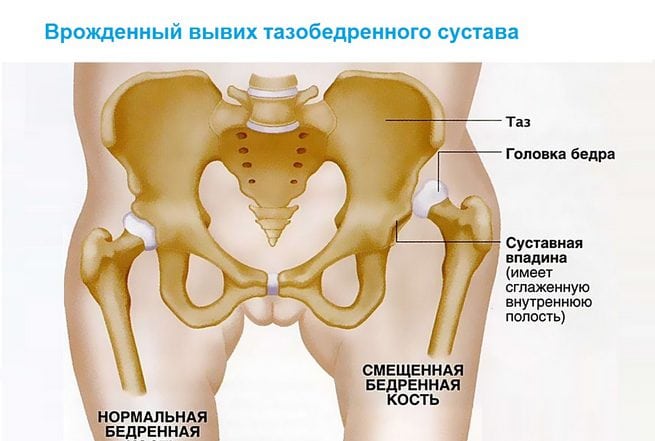
Врожденный вывих обнаруживается у одного новорожденного из 7000 обследуемых. Девочки подвержены развитию внутриутробной аномалии в 5 раз чаще, чем мальчики. Двустороннее поражение тазобедренного сустава выявляется почти в два раза реже одностороннего.
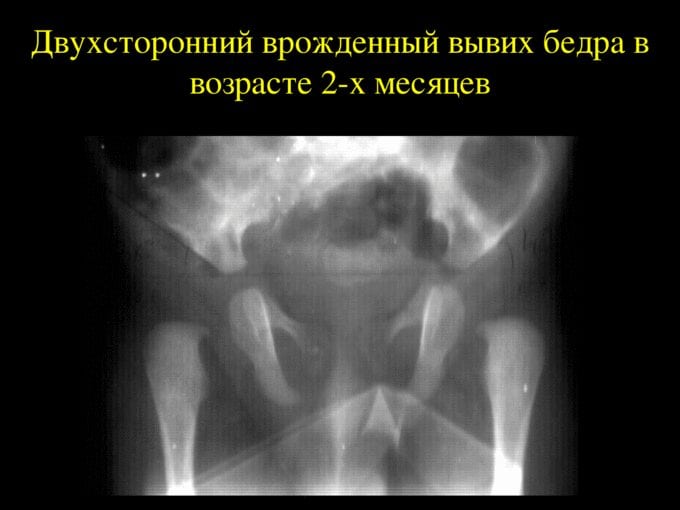
Если врожденный вывих не диагностирован, или медицинская помощь не была оказана, то консервативная терапия не увенчается успехом. Избежать инвалидизации ребенка в этом случае можно только с помощью хирургической операции.
Характерные особенности патологии
Важно знать! Врачи в шоке: "Эффективное и доступное средство от боли в суставах существует. " Читать далее.
Анатомическими элементами тазобедренного сустава являются бедренная кость и вертлужная впадина тазовой кости, форма которой напоминает чашу. Ее поверхность выстлана эластичным, но прочным гиалиновым хрящом, выполняющим амортизирующую функцию. Эта соединительная ткань с упругим межклеточным веществом предназначена для удержания головки бедренной кости внутри сочленения, ограничения движений со слишком высокой амплитудой, способных повредить сочленение. Хрящевые ткани полностью покрывают головку кости бедра, обеспечивая ее плавное скольжение, возможность выдерживать серьезные нагрузки. Анатомические элементы тазобедренного сустава соединяет связка, снабженная множеством кровеносных сосудов, через которые в ткани поступают питательные вещества. В структуру тазобедренного сустава входит также:
- синовиальная сумка;
- мышечные волокна;
- внесуставные связки.
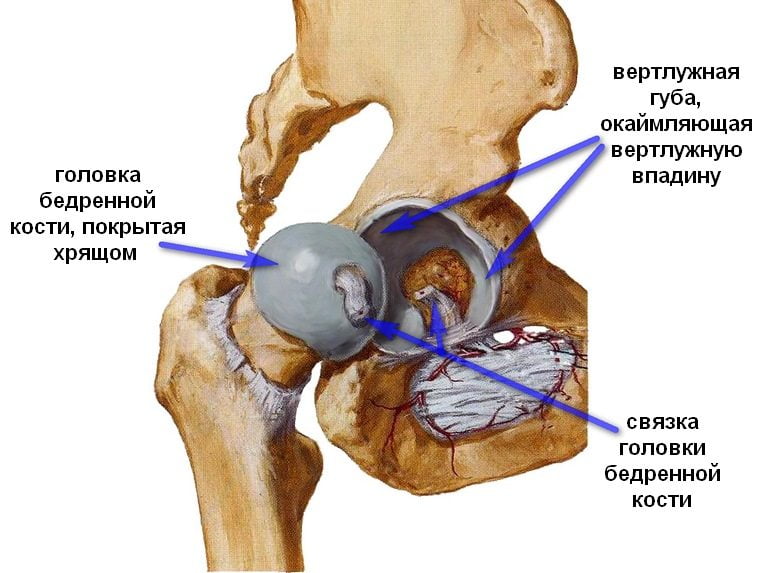
Такое сложное строение способствует надежному креплению головки бедренной кости, полноценному разгибанию и сгибанию сочленения. При дисплазии некоторые структуры развиваются неправильно, что становится причиной смещения головки бедра по отношению к ацетабулярной впадине, ее соскальзывания. Чаще при врожденном вывихе бедра у детей обнаруживаются такие анатомические дефекты:
- уплощение впадины, выравнивание ее поверхности, видоизменение чашеобразной формы;
- неполноценное строение хряща на краях впадины, его неспособность удерживать головку бедренной кости;
- анатомически неправильный угол, образованный головкой и шейкой бедра;
- чрезмерно удлиненные связки, их слабость, спровоцированная аномальным строением.
Любой дефект становится причиной вывихов, подвывихов бедренной головки. При его сочетании с плохо развитыми мышцами ситуация еще более усугубляется.
Причины и провоцирующие факторы
Почему возникает врожденный вывих тазобедренного сустава, ученые спорят до сих пор. Существуют различные версии развития патологии, но у каждой из них пока нет достаточно убедительной доказательной базы. Установлено, что примерно 2-3% аномалий являются тератогенными, то есть формируются на определенном этапе эмбриогенеза. Выдвинуто несколько теорий о том, что может служить анатомической предпосылкой к возникновению ортопедической патологии:
- преждевременные роды, спровоцированные нарушением кровообращения между плацентой и плодом;
- дефицит микроэлементов, жиро- и водорастворимых витаминов в организме женщины во время вынашивания ребенка;
- наследственная предрасположенность, гипермобильность суставов, вызванная особенностями биосинтеза коллагена;
- травмирование женщины во время беременности, воздействие на нее радиационного излучения, тяжелых металлов, кислот, щелочей и других химикатов;
- травмирование новорожденного во время его прохождения по родовым путям;
- нарушения правильного развития и функционирования отдельных органов и систем плода из-за неполноценной трофики тканей;
- резкие колебания гормонального фона, недостаточная или избыточная выработка гормонов, которые влияют на продуцирование клеток костных и хрящевых тканей;
- прием женщиной фармакологических препаратов различных групп, особенно в первом триместре, когда у плода формируются основные органы всех систем жизнедеятельности.
Все эти факторы становятся причиной свободного выпадения бедренной кости из ацетабулярной впадины при определенном движении. Врожденный вывих тазобедренного сустава следует дифференцировать от приобретенной патологии, обычно возникающей в результате травмирования или развития костных и суставных заболеваний.
Классификация
Врожденному вывиху бедра у новорожденных предшествует дисплазия. Таким термином обозначаются последствия нарушения формирования отдельных частей, органов или тканей после рождения или в период эмбрионального развития. Дисплазия — это анатомическая предпосылка к вывиху, который пока не произошел, так как формы соприкасающихся суставных поверхностей соответствуют друг другу. Симптоматика патологии отсутствует, а диагностировать изменения в тканях можно только с помощью инструментальных исследований (УЗИ, рентгенография). Наличие клинической картины характерно для таких стадий заболевания:
- предвывих. Тазобедренное сочленение полностью сформировано, но головка бедренной кости периодически смещается. Она самостоятельно возвращается в анатомически правильное положение, но при отсутствии врачебного вмешательства патологическое состояние прогрессирует;
![]()
- подвывих. Поверхности элементов тазобедренного сустава изменены, а их соотношение нарушено. Головка бедренной кости расположена не в самой ацетабулярной впадине, а у ее наружного края. Любое пассивное или активное движение может спровоцировать вывих;
![]()
- вывих. Изменения затронули суставную впадину, головку и шейку бедра. Суставные поверхности сильно смещены по отношению друг к другу. Головка бедренной кости расположена над впадиной.
![]()
Даже "запущенные" проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим.
При выборе метода терапии обязательно учитывается участок расположения анатомического дефекта. При дисплазии вертлужной впадины он локализован в ацетабулярной врезке. Аномалия обнаруживается и на головке бедра.
Клиническая картина
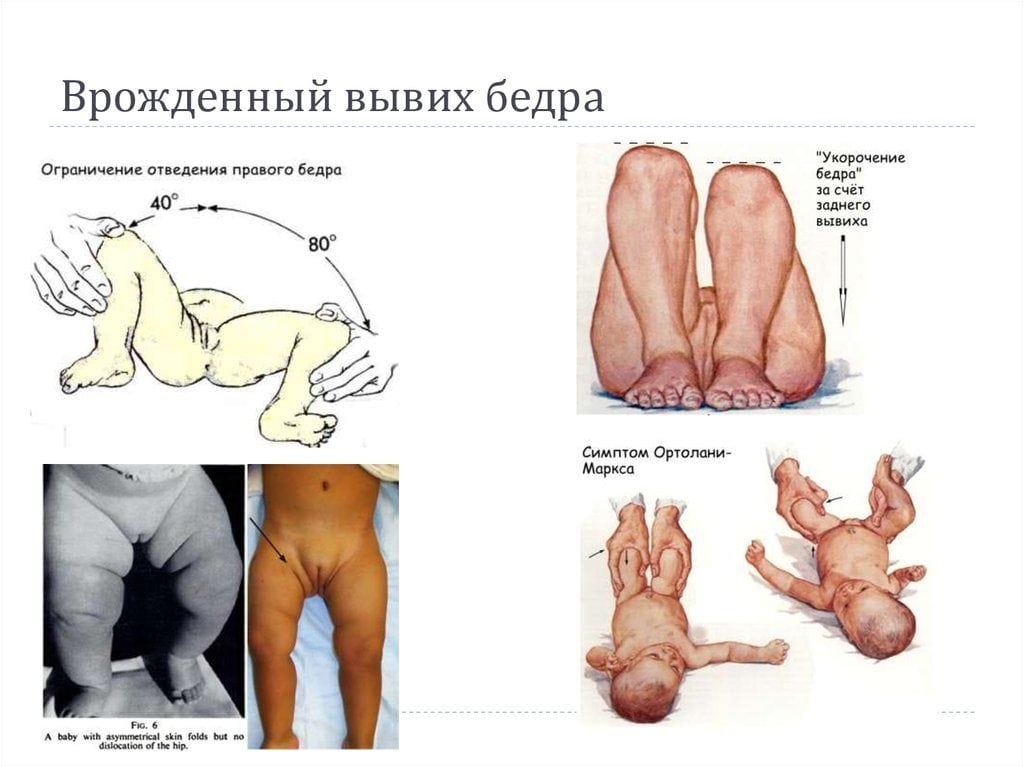
Признаки врожденного вывиха бедра не являются специфическими. Даже опытный ортопед не диагностирует заболевание только после осмотра пациента. На патологию может указывать разная длина ног из-за смещения головки бедренной кости. Для ее обнаружения детский ортопед укладывает новорожденного на горизонтальную поверхность и сгибает ноги в коленях, располагая пятки на одном уровне. Если одно колено выше другого, то ребенку показано дальнейшая инструментальная диагностика. Для патологии характерны такие клинические проявления:
- ассиметричное расположение ягодичных и ножных складок. Для осмотра врач укладывает новорожденного сначала на спину, затем переворачивает на живот. При нарушении ассиметричного расположения складок и их неодинаковой глубине существует высокая вероятность дисплазии. Этот симптом также неспецифичен, а иногда вообще является анатомической особенностью. У крупных младенцев на теле всегда много складок, что несколько затрудняет диагностику. К тому же иногда подкожная жировая клетчатка развивается неравномерно, и впоследствии ее распределение нормализуется (обычно через 2-3 месяца);
- объективный признак заболевания — резкий, немного приглушенный щелчок. Этот симптом проявляется в положении лежа на спине с разведенными ногами. Характерный щелчок слышится при отведении поврежденной конечности в сторону. Причина его возникновения — вправление бедренной кости в вертлужную впадину, принятие тазобедренным суставом анатомически правильного положения. Щелчок сопровождает и обратный процесс, когда ребенок совершает пассивное или активное движение, и головка ведра выскальзывает из вертлужной впадины. По достижении детьми 2-3 месяцев этот симптом утрачивает свою информативность;
- у детей с врожденным вывихом бедренного сустава после 2 недель жизни возникает ограничение при попытке отвести ногу в сторону. У новорожденного связки и сухожилия эластичные, поэтому в норме можно отвести его конечности таким образом, чтобы они легли на поверхность. При повреждении сочленения отведение ограничено. Иногда наблюдается псевдоограничение, особенно при обследовании грудничков до 4 месяцев. Оно происходит за счет возникновения физиологического гипертонуса, также требующего коррекции, но не столь опасного, как вывих.
Диагностирование
Помимо клинического обследования для выставления диагноза проводятся инструментальные исследования. Несмотря на информативность рентгенографии при выявлении патологий опорно-двигательного аппарата, новорожденным показано УЗИ. Во-первых, оно абсолютно безопасно, так как не возникает лучевая нагрузка на организм. Во-вторых, при проведении УЗИ можно с максимальной достоверностью оценить состояние всех соединительнотканных структур. На полученных изображениях хорошо визуализируются костная крыша, расположение хрящевого выступа, локализация костной головки. Результаты интерпретируют с помощью специальных таблиц, а критерием оценки служит угол наклона ацетабулярной впадины.
Рентгенография показана с 6 месяцев, когда начинают окостеневать анатомические структуры. При постанове диагноза также рассчитывается угол наклона впадины. Используя рентгенологические снимки, можно оценить степень смещения головки бедра, обнаружить запаздывание ее окостенения.
Основные методы терапии
Лечение врожденного вывиха бедра проводится консервативными и оперативными методами. При обнаружении патологии в терапии используются шины для полной иммобилизации конечности. Ортопедическое приспособление накладывается при отведении и сгибании тазобедренного, коленного сочленений. Головка бедренной кости сопоставляется с впадиной, а это позволяет суставу правильно формироваться, развиваться. Лечение, проведенное новорожденному сразу после выявления патологии, практически всегда бывает успешным.
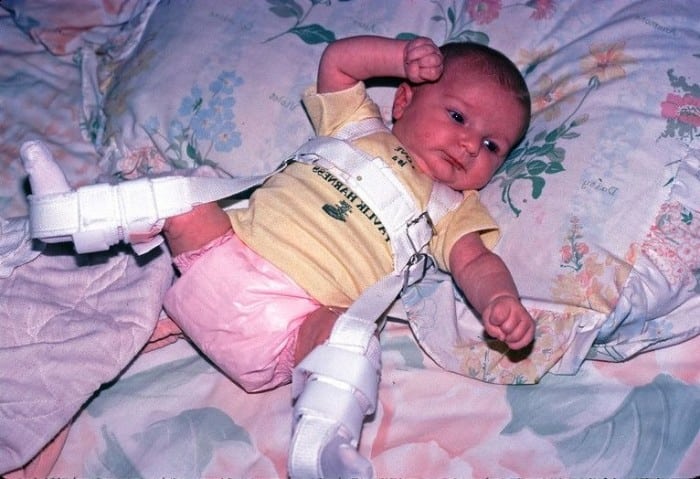
Своевременной считается терапия детей до 3 месяцев. По мере окостенения тканей вероятность благоприятного исхода консервативного лечения снижается. Но при сочетании определенных факторов с помощью наложения шины возможно полное выздоровление ребенка старше 12 месяцев.
Хирургическая операция также проводится сразу после диагностирования. Ортопеды настаивают на вмешательстве до пятилетнего возраста ребенка. Детям до 13-14 лет показано внутрисуставное хирургическое вмешательство с углублением ацетабулярной впадины. При оперировании подростков и взрослых внесуставным методом создается хрящевой ободок. Если врожденный вывих диагностирован поздно, осложнен нарушениями функционирования сустава, то проводится эндопротезирование.
Последствиями нелеченного врожденного вывиха бедра у взрослых становятся ранние диспластические коксартрозы. Патология проявляется обычно после 25 лет болевым синдромом, тугоподвижностью тазобедренного сустава, нередко приводит к потере работоспособности. Избежать такого развития событий позволяет только обследование новорожденного детским ортопедом, незамедлительно проведенная терапия.
Травмы тазобедренного сустава являются частой причиной обращения человека к травматологу или хирургу. Они встречаются преимущественно у людей пожилого возраста и спортсменов.
Ушиб и растяжение связок лечить несложно, при этом функция сустава полностью восстанавливается. Но большинство поражений, например, гонартроз, перелом, туберкулез тазобедренного сустава, могут привести к инвалидизации человека .
Своевременная диагностика и профилактика травм тазобедренного сустава помогут избежать осложнений, восстановить функцию сустава в короткие сроки.
Виды повреждений бедра
Выделяют две основные группы повреждений тазобедренного сустава :
- травматические повреждения;
- на фоне заболеваний.

В зависимости от характера воздействия травматические повреждения бывают следующих видов:
- ушиб;
- повреждение связок;
- вывих;
- перелом шейки бедра.
Ушиб тазобедренного сустава возникает в результате удара, падения или сдавления мягких тканей в области тазобедренного сустава. При этом повреждаются мышцы, суставные хрящи, возможно формирование гемартроза (скопления крови в полости сустава).
Повреждение связок тазобедренного сустава - травма, которая характерна в основном для спортсменов (легкоатлеты, тяжелоатлеты). Может возникнуть у нетренированных людей при подъеме тяжелых предметов. При этом происходит растяжение связок, их надрыв или полный разрыв.

При вывихе тазобедренного сустава происходит изменение положения головки бедренной кости. Она располагается вне суставной впадины.
Приобретенный вывих бедра в результате травмы встречается у людей молодого возраста, для пожилых более характерен перелом бедра.

Перелом шейки бедра - повреждение, при котором происходит нарушение целостности шейки бедра. Эта травма часто встречается у пожилых людей при падении на твердую поверхность. Подробнее о том, что делать при переломе бедра, читайте в этой статье.
Вторая группа поражений возникает при заболеваниях тазобедренного сустава:
- ревматоидный артрит;
- асептический некроз головки бедра;
- туберкулез тазобедренного сустава;
- остеохондропатия головки бедренной кости;
- деформирующий остеоартроз тазобедренного сустава (коксартроз).
Ревматоидный артрит поражает крупные суставы нечасто, при этом происходит утолщение синовиальной оболочки, она отекает, на ней возникают выросты (ворсины). Хрящ, покрывающий сустав, разрушается, в нем появляются трещины. Окружающие связки повреждаются, растягиваются. В результате таких изменений возникает подвывих головки бедра или полная неподвижность в тазобедренном суставе (анкилоз).

Асептический некроз головки бедра - тяжелое заболевание костной ткани, при котором происходит некроз (гибель) костного вещества в субхондральном отделе головки бедра. Заболевание встречается чаще у людей молодого трудоспособного возраста, которые получили ранее травму тазобедренного сустава. После перенесенного асептического некроза происходит формирование тяжелого деформирующего коксартроза.
Туберкулез тазобедренного сустава возникает в результате попадания микобактерии (возбудителя туберкулеза) с кровью в область бедренной кости с последующим распространением на тазобедренный сустав. При этом происходит его разрушение с формированием вторичного деформирующего артроза.

Остеохондропатия головки бедренной кости - заболевание, которое наиболее часто поражает мальчиков в возрасте от 6 до 12 лет. При остеохондропатии происходит разрушение головки бедра с последующим развитием деформирующего коксартроза.
Деформирующий остеоартроз тазобедренного сустава (коксартроз) - группа заболеваний, при которых суставной хрящ становится тоньше, деформируется. Суставная поверхность выглядит изъеденной, шероховатой. По краям сустава появляются разрастания костно‐хрящевой природы. Уплотняется суставная оболочка. Между суставными структурами возникают соединительнотканные сращения, количество синовиальной жидкости уменьшается.
Подробнее о том, какие опасные заболевания провоцируют разрушение тазобедренного сустава, читайте в этой статье.

Симптомы заболеваний
Симптомы травм тазобедренного сустава зависят от вида поражений, но все они клинически схожи. Для постановки правильного диагноза потребуется проведение тщательной диагностики.
Асептический некроз головки бедра сопровождается болями в тазобедренном суставе при ходьбе. Из‐за боли человек начинает прихрамывать. Со временем больная нога может укоротиться относительно здоровой, наблюдается атрофия мышц ягодицы и бедра на стороне повреждения. Объем движений в тазобедренном суставе становится меньше.

Туберкулез тазобедренного сустава проявляется болями в суставе и гипотрофией мышц. При ходьбе появляется хромота. Повышается температура тела, снижается аппетит, возникает ночная потливость. Осложнением туберкулеза является формирование абсцесса в области тазобедренного сустава. Он становится отечным, кожа над ним краснеет.
При ревматоидном артрите появляется боль в тазобедренном суставе. На стороне поражения развивается атрофия мышц, нога принимает положение приведения. Объем движений в тазобедренном суставе значительно уменьшается.
Клинические проявления при остеоартрозе зависят от его стадии:
- 1 стадия коксартроза характеризуется появлением умеренных болей после интенсивных нагрузок, в начале движения после длительного периода покоя.
- 2 стадия коксартроза сопровождается болями в тазобедренном суставе, которые появляются при незначительных физических нагрузках и проходят после длительного покоя. Объем движений в тазобедренном суставе уменьшается.
- 3 и 4 стадии коксартроза проявляются постоянными болями, которые могут наблюдаться в покое. Движения становятся резко ограничены. При 4 степени может развиться анкилоз, при котором движения становятся невозможны. Человек передвигается при помощи вспомогательных средств (костыли, трость). Эти степени требуют замены сустава.

Перелом шейки бедра сразу после получения травмы проявляется сильной болью в месте перелома, полным отсутствием активных движений. Нога выворачивается кнаружи. Любая попытка движений вызывает боль.
Ушиб тазобедренного сустава и повреждения связок клинически проявляются болью в месте травмы. При ходьбе человек прихрамывает на больную ногу. В проекции повреждения может появиться кровоподтек. Через несколько дней после травмы интенсивность боли уменьшается.
Вывих бедра проявляется вынужденным положением ноги и выраженной болью. После полученной травмы человек не может двигать ногой, опираться на нее. Положение нижней конечности зависит от вида вывиха (передний или задний). При заднем вывихе нога согнута в бедре и повернута кнутри. При передних вывихах бедро выпрямлено и повернуто кнаружи.
Восстановительный период
Восстановительный период является важным этапом в нормализации функции тазобедренного сустава после травм. Этот период должен проходить под четким контролем травматолога (хирурга) и врача‐реабилитолога. Они индивидуально, в зависимости от вида травм, подберут комплекс упражнений, назначат курс лечебной физкультуры и массаж.
Благодаря массажу происходит усиление кровотока, улучшается питание тканей, снижается болевой синдром. Техника массажа зависит от вида поражения.
Массаж должен быть щадящим. Стоит ограничиться легким поглаживанием, разминанием ягодичных мышц, бедер. Рекомендуют проводить сеанс не только на поврежденной ноге, но и на здоровой.
Массаж тазобедренного сустава может проводить не только специалист. Его можно выполнять самостоятельно в домашних условиях. В представленном видео вы познакомьтесь с техникой его выполнения.
Физиопроцедуры широко используются для лечения заболеваний суставов после полученных травм. Метод назначается врачом‐физиотерапевтом с учетом вида повреждения. К наиболее часто используемым способам относятся:
![]()
Лазерная терапия. Лазерные лучи хорошо прогревают ткани в местах воздействия, снимают признаки воспаления. Благодаря лазеру улучшается кровоток в области тазобедренного сустава и ускоряются процессы восстановления тканей после полученных травм.- Электрофорез. Это метод физиолечения, при котором с помощью гальванических токов происходит распад медицинских препаратов на ионы, которые легко проникают глубоко в ткани. С целью обезболивания используют анестетики (Новокаин, Лидокаин), в качестве противовоспалительной терапии применяют Димексид.
- Магнитотерапия. Магнит широко используется не только в лечебных учреждениях, но и в домашних условиях. Он эффективно борется с последствиями полученных травм. Оказывает противовоспалительное и обезболивающее действие, снимает отеки, ускоряет заживление тканей, повышает иммунитет.
- Ультразвук. Он оказывает механическое, тепловое и физико‐химическое действие, создает эффект массажа. Часть ультразвуковых волн преобразуются в тепловую энергию, благодаря которой ускоряется работа ферментов, активируется тканевое дыхание. Поврежденные ткани начинают активно восстанавливаться.
- Ванны и грязелечение. Для нормализации функции тазобедренного сустава после полученной травмы применяют радоновую и сероводородную ванны. Грязи используются торфяные и сапропелевые. Они снимают болевой синдром, расслабляют мышцы, убирают отеки и признаки воспаления, активируют кровоток в тканях.
Лечебная физкультура способствует скорейшему выздоровлению человека после полученной травмы тазобедренного сустава. Физические упражнения благотворно сказываются на психическом состоянии человека, улучшают настроение.

Благодаря сокращению мышц конечностей, натяжению сухожилий усиливается венозный отток, активируется микроциркуляция, улучшается питание тканей. Все это приводит к уменьшению отека в месте повреждения, ускорению процессов восстановления травмированных тканей.
При отсутствии сокращения мышц их сила снижается на 6% в сутки. Лечебная физкультура предупреждает истончение мышечной ткани, сохраняя ее функцию на должном уровне.
Лечебная физкультура (ЛФК) подбирается каждому пациенту индивидуально в зависимости от пола, возраста, степени повреждения тазобедренного сустава и времени, которое прошло после травмы.
При назначении ЛФК врач придерживается определенных принципов :
- Принцип доступности: подбираются упражнения, которые пациент в состоянии выполнить самостоятельно.
- Принцип последовательности: упражнения должны постепенно усложняться от более простого к сложному.
- Принцип систематичности: все упражнения должны выполняться ежедневно в одно и то же время. Так можно добиться полного эффекта от выполнения лечебной физкультуры.
- Принцип наглядности: чтобы человек выполнял упражнения правильно, их предварительно показывает инструктор ЛФК. Он может своевременно исправить неточности.
Вид упражнений зависит от периода болезни, который делится на 2 основных этапа :
- Иммобилизационный (период, при котором поврежденная нога находится в гипсовой повязке).
- Постиммобилизационный (период после снятия гипса).
В иммобилизационный период проводят следующий комплекс упражнений :
- Дыхательные упражнения. Благодаря правильному дыханию происходит насыщение крови кислородом и улучшается питание поврежденного участка тазобедренного сустава. Дышать рекомендуют через нос, чередуя грудное и брюшное дыхание, а также задействуя одновременно грудную клетку и диафрагму.
- Идеомоторные упражнения. Этот вид упражнений выполняется в первые дни после получения травмы. Человек представляет, что делает упражнения поврежденной ногой, при этом головной мозг посылает нервный импульс нижней конечности, но сокращений не происходит. Идеомоторные упражнения обеспечивают улучшение притока крови, усиливают обмен веществ и служат профилактикой снижения тонуса и силы мышц ноги.
- Упражнения для здоровой ноги. Их можно начинать выполнять в первые дни после получения травмы. Рекомендуется ежедневно выполнять упражнения на неповрежденной конечности, поднимать таз и напрягать мышцы ягодицы.
В постиммобилизационный период начинают выполнять упражнения поврежденной ногой. В самом начале проводятся легкие дозированные нагрузки с последующим переходом на более активные и сложные движения в суставах. Примеры упражнений :
- Лягте на спину и расположите руки вдоль туловища. Приподнимите таз и задержитесь на пару секунд, опуститесь. Упражнение повторяйте 6–7 раз.
- Лягте на спину и положите руки на грудную клетку. Приподнимите плечи, при этом подбородком потянитесь к носкам стоп. Упражнение повторяйте 6–7 раз.
- Лягте на живот и положите руки вдоль туловища. После этого одновременно старайтесь поднять голову и ноги кверху, прижимаясь к полу тазом. Повторяйте 6–7 раз.
- Лягте на спину, поочередно поднимайте сначала правую руку и левую ногу, затем левую руку и правую ногу. При этом старайтесь коснуться рукой носка противоположной ноги.
- Лежа на боку, поднимайте выпрямленную ногу кверху 6–7 раз. Повторите аналогичное упражнение на другой стороне.
- Стоя на коленях и упираясь кистями в пол, делайте поочередно повороты тазом сначала в одну сторону, затем в другую. Упражнение выполняйте 6–7 раз.
- Перед собой поставьте стул. Упритесь о спинку выпрямленными руками и прогните спину, при этом можно почувствовать как напрягаются мышцы задней поверхности бедра и области тазобедренного сустава.
- Приседания. Ноги должны располагаться на уровне плеч, или чуть шире. Делать приседания нужно так, чтобы пятки не отрывались от пола. Упражнение повторяйте 5–7 раз, постепенно увеличивая количество повторов.
![]()
Из этого видео вы узнаете технику выполнения упражнений для тазобедренного сустава.
Заслуженный врач РФ к.м.н. А.И. Краснов
Код по МКБ-10 S 73, Р 13.2
Эпидемиология
Переломы шейки бедренной кости (ШБК) составляют 0,5% общего числа всех переломов у детей. Они встречаются одинаково часто у мальчиков и девочек. Указанные переломы наиболее часты в возрасте от 5 до 14 лет и значительно реже встречаются в возрасте от 2 до 4 лет и от 15 до 17 лет. У новорожденных переломы проксимального отдела бедра крайне редки и обычно бывают результатом неправильного ведения родов.
Классификация
В зависимости от анатомической локализации все переломы ШБК у детей и подростков делятся так же, как у взрослых, на внутрисуставные (медиальные) и внесуставные (латеральные). В практической работе целесообразно использовать классификацию А.В. Каплана (1967), в которую внесены лишь некоторые изменения, учитывающие особенности переломов у детей.
1. Внутрисуставные переломы:
- травматический эпифизеолиз головки — плоскость перелома проходит по ростковой зоне головки;
- остеоэпифизеолиз — проходит по ростковой зоне, с переломом нижнего или верхнего фрагментов прилежащей части в виде треугольника или другой формы костного отломка;
- чресшеечный перелом (проходит через шейку);
- базальный перелом, проходящий в области основания ШБК или начала ростковой зоны большого вертела, а иногда проникающий в нее.
Все внутрисуставные переломы в зависимости от смещения отломков и их взаимосвязи делятся на два вида:
- абдукционные (вальгусные) — шеечно-диафизарный угол (ШДУ) несколько увеличивается (такие переломы у детей встречаются редко и обычно бывают вколоченными; наличие вколачивания отломков имеет существенное значение для выбора метода лечения и последующего прогноза);
- аддукционные (варусные) — ШДУ уменьшается вследствие смещения бедренной кости вверх и приближается к прямому или даже острому; отломки чаще свободные и не бывают вколоченными.
2. Внесуставные, вертельные переломы:
- межвертельный (интертрохантерный) перелом — его плоскость проходит вблизи межвертельной гребешковой линии;
- чрезвертельный (пертрохантерный) перелом — происходит в области массива вертелов.
У детей переломы в области тазобедренного сустава не так разнообразны, как у взрослых людей, бывают без смещения и со смещением. Реже наблюдаются оскольчатые переломы с одновременным отрывом малого и большого вертелов. При переломах со смещением ШДУ уменьшается и отломки принимают варусное положение.
3. Родовые переломы проксимального отдела бедренной кости у новорожденных.
Такое деление переломов ШБК имеет важное практическое значение при выборе метода лечения. При внесуставных переломах имеются значительно лучшие условия для сращения, отмечена меньшая частота осложнений. При внутрисуставных переломах эти условия в силу особенностей кровообращения менее благоприятны, и процент осложнений значительно больше.
Клиническая картина и диагностика
Особое место занимают родовые переломы проксимального отдела бедренной кости (ПОБК) у новорожденных. Такие травмы относятся к тяжелым, их диагностика и лечение трудны.
Лечение
Консервативное лечение
У новорожденных в стационарных условиях при переломах бедренной кости без смещения фрагментов используется индивидуально сшитая или подобранная подушка Фрейки. При смещении проводится вытяжение по Шеде.
Удобно применение различных шин, используемых при лечении врожденного вывиха бедра: деротационно-раздвижной шины Мирзоевой, шины Виленского или Кошля на 3–4 нед. В этих же шинах производится и долечивание ребенка, если диагноз поставлен поздно или имеется неустраненное смещение на уровне перелома. Через 3,5 нед назначают массаж, электрофорез кальция, фосфора и аскорбиновой кислоты не снимая шины.
Консервативное лечение с помощью лейкопластырного, с пастой Унны, или скелетного вытяжения показано:
- при неполном переломе;
- при внутрисуставных переломах ШБК без смещения;
- при вколоченных переломах;
- при внутрисуставных переломах ШБК со смещением у детей в возрасте от 1,5 до 4 лет;
- при стабильных переломах без смещения;
- при вертельных переломах со смещением.
Хирургическое лечение
При поступлении ребенка под наркозом производится пункция тазобедренного сустава. Передним доступом отсасывают гематому и вводят 10 мл 0,5% раствора прокаина. Цель пункции — уменьшить гематому и обеспечить обезболивание для снятия спазма травмированных сосудов. Далее проводят спицу выше дистальной и ростковой зоны бедренной кости с таким расчетом, чтобы после ротации и устранения наружной или внутренней ротации бедра спица, укрепленная в скобе (модификация Центрального института травматологии и ортопедии [ЦИТО]), была параллельна горизонтальной плоскости. После этого приступают к репозиции.
При эпифизеолизе или остеоэпифизеолизе легкой, средней степени показана закрытая репозиция с фиксацией спицами Ноулиса или винтовыми спицами, а у детей старше 12 лет она возможна с помощью винтов диаметром 4–6 мм, туннелизации шейки и аутопластики с использованием аутотрансплантата на питающей ножке.
Операция при травматическом эпифизеолизе должна выполняться по срочным показаниям в ближайшие часы после травмы даже при сочетанных повреждениях, если позволяет состояние пациента. Задержка с выполнением оперативного лечения неблагоприятно сказывается на исходе лечения.
При чресшеечных и базальных переломах со смещением легкой, средней и тяжелой степеней у детей старше 4 лет показаны репозиция и фиксация толстыми спицами Ноулиса (2,5–3 мм) или винтовыми спицами. Погружной остеосинтез, осуществленный такими спицами, в какой-то мере позволяет добиться стабильного остеосинтеза. Использование при погружном или или чрескостном остеосинтезе тонких спиц Киршнера обеспечивает только наводящий остеосинтез и требует дополнительной фиксации повязкой или скелетного вытяжения малым грузом. Если репозиция не удается, то необходимо решить вопрос об открытом сопоставлении отломков. Фиксация спицами вообще не репонированного перелома ошибочна, она приводит к замедленной консолидации и образованию ложного сустава. Что касается стабильных вертельных переломов, то они с успехом лечатся консервативным методом: только скелетным вытяжением или скелетным вытяжением с последующим наложением гипсовой повязки.
При нестабильных крупнооскольчатых вертельных переломах, не поддающихся сопоставлению скелетным вытяжением, у детей старше 7 лет показана открытая репозиция отломков различными металлическими конструкциями. Хирург, приступая к лечению пациента с переломом ШБК, должен владеть всеми методами консервативного и хирургического лечения тазобедренного сустава.
Медикаментозное лечение
При консервативном и оперативном лечении переломов ШБК широко применяют медикаментозное лечение. На 2-е сутки после операции для улучшения микроциркуляции в области сустава назначают ацетилсалициловую кислоту по 0,15 г 6 раз в сутки, а с 3-х суток — пентоксифиллин в соответствующей дозе в течение 3 нед. Кроме того, назначают витамины группы В (В12, В1), бендазол по 1/3 таблетки 3 раза в день в течение 1 мес. На 10-е сутки для ускорения консолидации и улучшения кровообращения назначают электрофорез с аминофиллином на поясничный отдел позвоночника, а затем электрофорез кальция, фосфора и аскорбиновой кислоты по Вермелю.
Для ускорения консолидации применяют препараты кальция в виде гидроксиаппатита (остеогенон) в сочетании с хондропротекторами.
Для восстановления подвижности в тазобедренном суставе в лежачем положении применяют различные укладки, массаж, велотренажеры.
Через 1,5 мес применяют озокерит на коленный сустав и голень.
Постановка на костыли осуществляется через 2–2,5 мес без нагрузки на травмированную конечность. Полная нагрузка разрешается не ранее чем через 12 мес после перелома. Если через 6–8 мес после травмы имеются признаки асептического некроза головки бедренной кости, то полная нагрузка разрешается по мере выздоровления (иногда через 18–20 мес). Диспансерное наблюдение осуществляется ежегодно.
Больная В-ва, 12 лет, автомобильная травма с отрывом проксимального эпифиза бедренной кости.
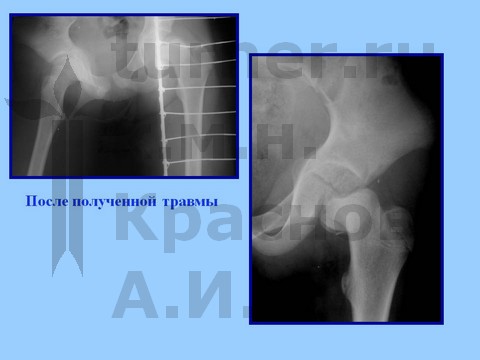
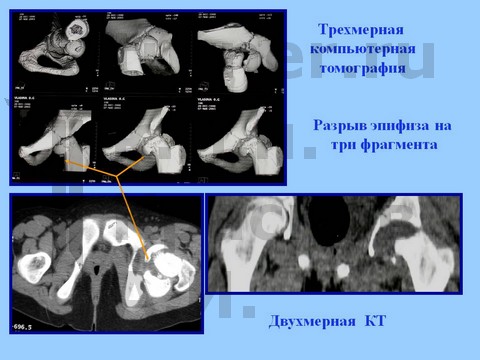
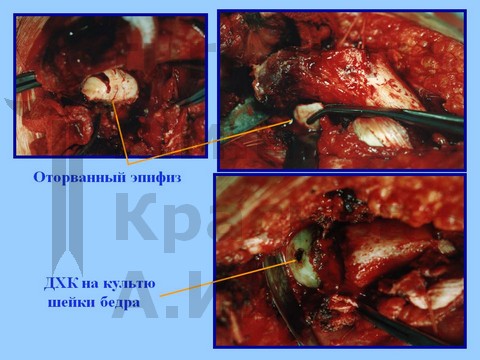
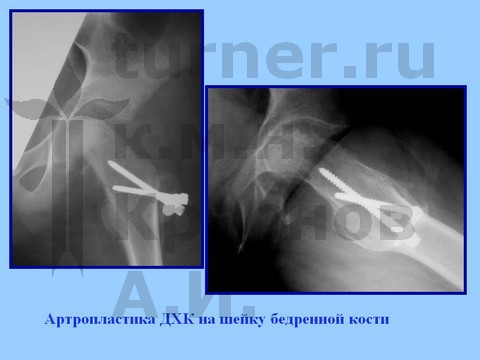
материалы предоставлены к.м.н. Андреем Ивановичем КРАСНОВЫМ
Код по МКБ-10 S 73, S 79, M 87.2, м 94.3
Эпидемиология
Переломы области тазобедренного сустава составляют 0,4–0,7% всех видов переломов у детей.
Этиология
Повреждение тазобедренного сустава может быть как при тяжелой травме (автотравма, падение с высоты), так и при длительном воздействии на сустав осевых и ротационных нагрузок (спортивная, балетная травмы).
Классификация
1. По типу поражения элементов тазобедренного сустава.
А. С нарушением целостности костных элементов сустава:
- остеоэпифизеолиз проксимального отдела бедренной кости,
- эпифизеолиз проксимального отдела бедренной кости,
- перелом шейки бедра,
- посттравматический некроз головки бедра,
- апофизеолизы: малого вертела, седалищного бугра и пр.
Б. Без нарушения целостности костных элементов сустава:
- хондролиз тазобедренного сустава.
2. По характеру травмы.
А. Острая травма.
Б. Хроническая травма.
Клиническая картина
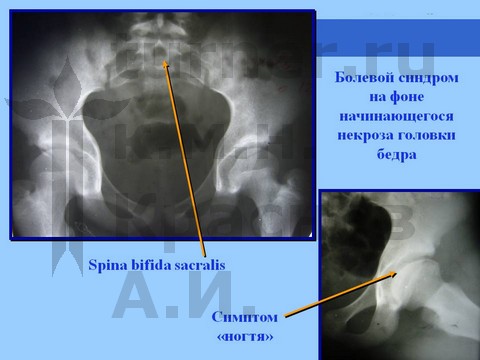
При длительном воздействии на тазобедренный сустав неадекватных (в крайних положениях), но не тяжелых ротационно-осевых травмирующих воздействий развивается болевой синдром, который зачастую неадекватно оценивается как тренерами (спортивная травма), так и преподавателями (балетная травма)
При профессиональных занятиях балетом с 7–8 лет могут отмечаться боли в области коленного и тазобедренного суставов, а также пояснично-крестцового отдела позвоночника, продолжавшиеся в течение года. Обычно адекватного лечения не проводится. После серии прыжков усиливается хромота и болевой синдром, ограничение сгибания и отведения в тазобедренном суставе, положительный симптом Гофмейстера.
Диагностика
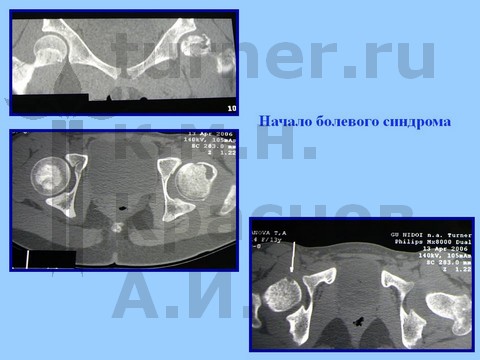
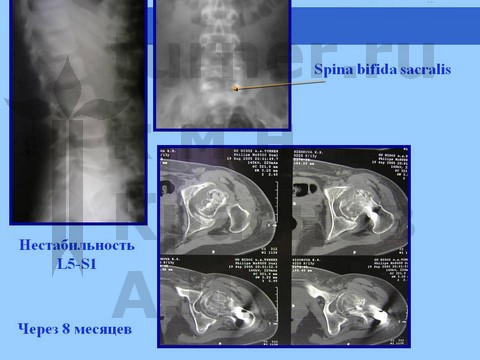
Рентгенологически определяется минимальный сдвиг эпифиза ПОБК вниз и назад на фоне спондилодисплазии пояснично-крестцового отдела. На компьютерных томограммах определяются явления аваскулярного некроза эпифиза.
При более тяжелых последствиях ротационно-осевой спортивной травмы рентгенологически определяется варусная деформация ШБК или фиброзный анкилоз на фоне маргинального вывиха бедра с нарушением структуры ПОБК в виде пятнистого остеопороза на фоне спондилодисплазии пояснично-крестцового отдела.
Лечение
Лечение травматических повреждений тазобедренного сустава может быть консервативным или оперативным.
Консервативное лечение
Необходимо проводить длительное консервативное лечение: разгрузка, физиотерапевтическое лечение сосудистыми препаратами и хондропротекторами, биологически-активные добавки для нормализации структуры головки бедренной кости и синостозирования проксимальной ростковой зоны.
У пациентов, занимающихся художественной и спортивной гимнастикой с 5–6-летнего возраста, длительная спортивная ротационно-осевая травма к возрасту 11–13 лет может привести к развитию сгибательно-приводящей контрактуры тазобедренного сустава в сочетании с мышечной атрофией бедра и голени. При сохранении функции сустава проводится длительное консервативное лечение, разгрузка в течение 8–18 мес в отводящей шине в сочетании с физиотерапией: рассасывающей (гиалуронидаза), сосудистой (пентоксифилин, никотиновая кислота, аминофиллин), минерализующей (Са, Р, S, Se, Si, и др). Обычно достигается восстановление структуры головки бедренной кости на фоне ее умеренной деформации при сохранении достаточной функции сустава. В процессе роста может развиться укорочение конечности.
После длительной ротационно-осевой травмы тазобедренного сустава возможно консервативное лечение с длительной разгрузкой сустава.
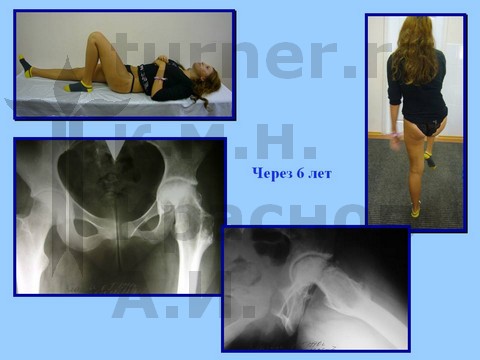
Больная И., 14 лет, длительная спортивная ротационно-осевая травма тазобедренных суставов. Консервативное лечение.
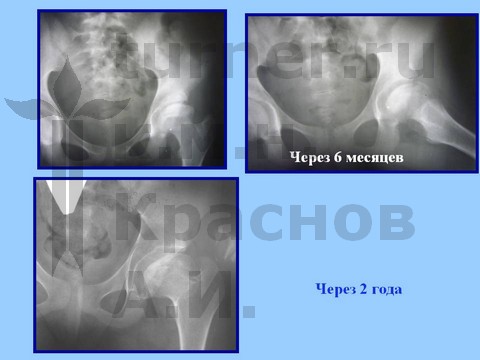
Больная Я., 12 лет, длительная спортивная ротационно-осевая травма тазобедренных суставов. Консервативное лечение.
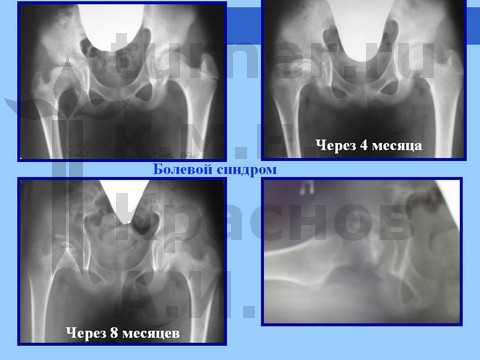
Больная Л., 12 лет, балетная травма тазобедренных суставов. Консервативное лечение.
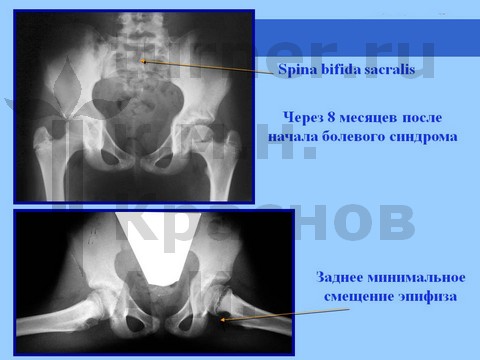
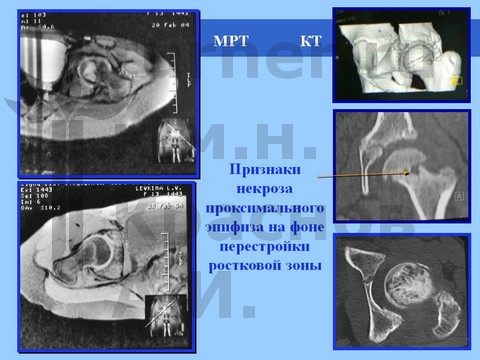
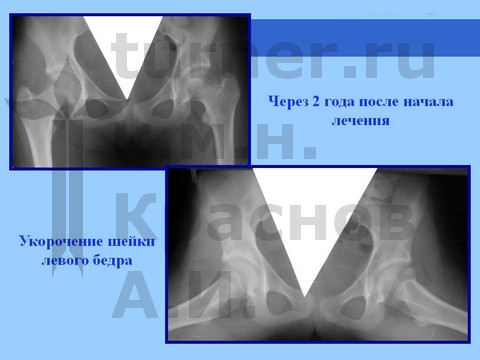
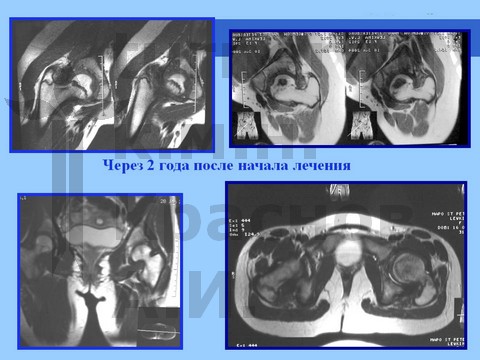
Схема консервативного лечения:
- РАЗГРУЗКА костыли + отводящие шины типа Мирзоевой И.И. в течение 16-18 месяцев.
- ФИЗИОТЕРАПИЯ:
- рассасывающая (эуфиллин, калий+йод, лидаза, трипсин);
- стимуляция сосудистой микроциркуляции (эуфиллин, трентал, никотиновая кислота);
- минерализующая (эуфиллин, кальций, фосфор, сера, цинк, селен, бишофит).
- Хондропротекторы + БАД:
- Бальнеогрязетерапия (курорт Старая Русса, Хилово, Мацеста).

Хирургическое лечение
При более тяжелых последствиях ротационно-осевой спортивной травмы, приводящих к стойкому нарушению функции тазобедренного сустава вплоть до тугоподвижности сустава, требуется оперативное лечение.
Для сохранения формы головки бедренной кости и опорной функции сустава производятся корригирующие остеотомии бедренной кости с пластикой ШБК костно-мышечным комплексом в сочетании с длительным скелетным вытяжением, на этом фоне назначают ЛФК. В результате возможно восстановление формы и структуры головки бедренной кости и функции тазобедренного сустава. После реабилитационного лечения разрешается полная нагрузка на пораженный сустав (через 1,5 года).
Для относительной нормализации формы и структуры головки бедренной кости при нарушениях соотношений в суставе для центрации ПОБК и улучшения кровообращения на фоне длительной разгрузки и восстановительной физиотерапии показано оперативное лечение в виде центрирующих остеотомий.
Необходимо производить тщательный отбор кандидатов в спортивные секции и балетные студии (исключать варианты спондилодисплазии, дисплазии суставов и соединительной ткани) для предупреждения возникновения аваскулярных изменений тазобедренного сустава при ротационно-осевых нагрузках.
Больная С., спортивная ротационно-осевая травма тазобедренных суставов. Формирование приводящей контрактуры и тугоподвижности тазобедренного сустава с признаками некроза головки бедра. Оперативное лечение - корригирующая остетомия с пластикой шейки костно-мышечным комплексом тканей. Отдаленный результат хирургического лечения через 2,5 года.
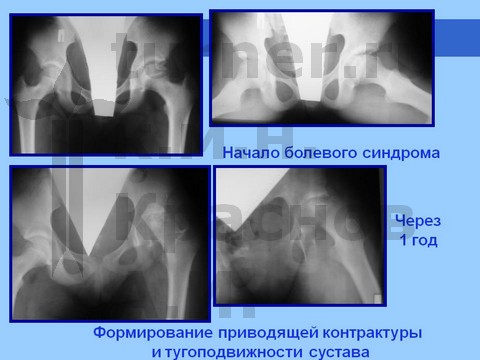
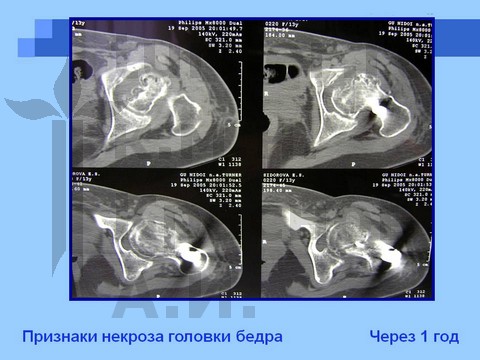
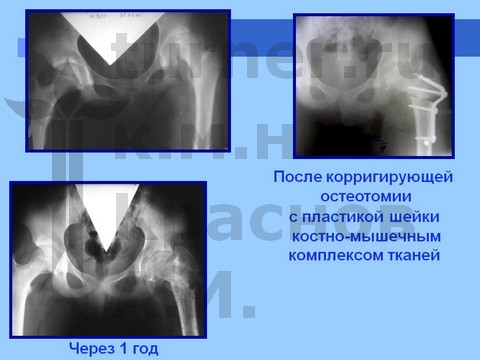
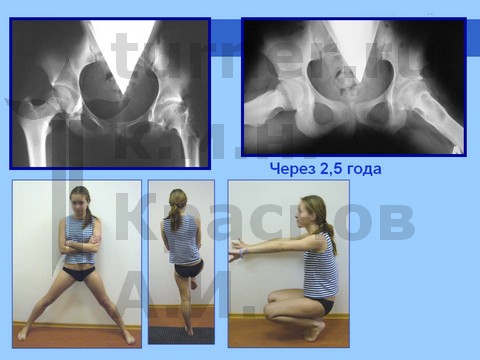
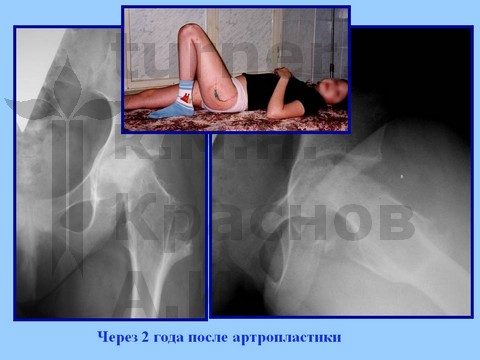
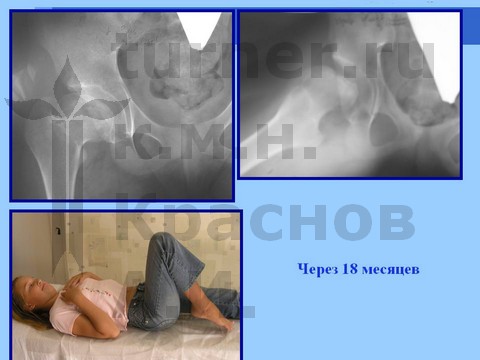
Больная Ч., 13 лет, спортивная травма тазобедренного сустава. Рентгенограмма через полтора года от начала болевого синдрома. Выявление сохранности хрящевого купола головки бедра при артрографии тазобедренных суставов. Хирургическое лечение: ротацонно-вальгизирующая остеотомия бедра с пластикой шейки бедренной кости костно-мышечным комплексом тканей. Демонстрация отдаленного результата через 2 года после операции.
Читайте также: