Тройная остеотомия костей таза
Тройная остеотомия таза является одним из способов хирургического лечения дисплазии тазобедренного сустава. Использование данного метода лечения помогает сохранить животному тазобедренные суставы и вернуть его к нормальной активности. Существуют определенные тонкости и сложности в выборе пациента для операции и ее проведении. В рамках данной статьи будут изложены суть метода и этапы его проведения.
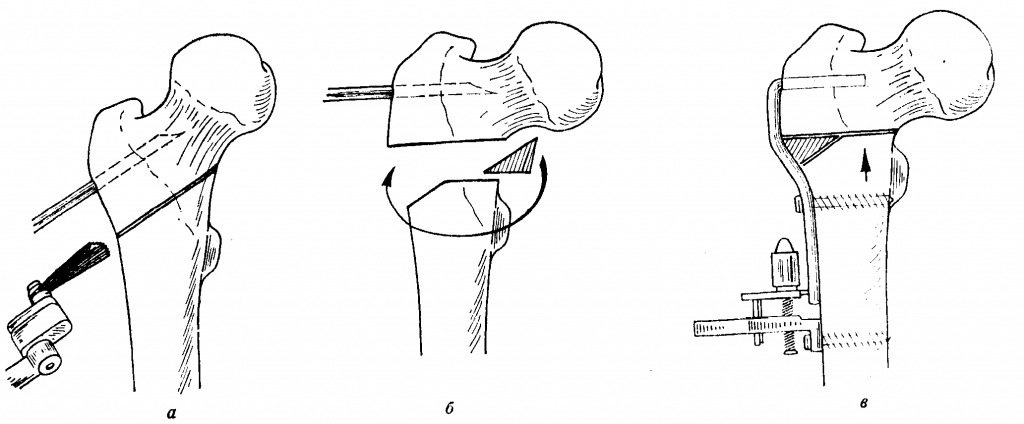
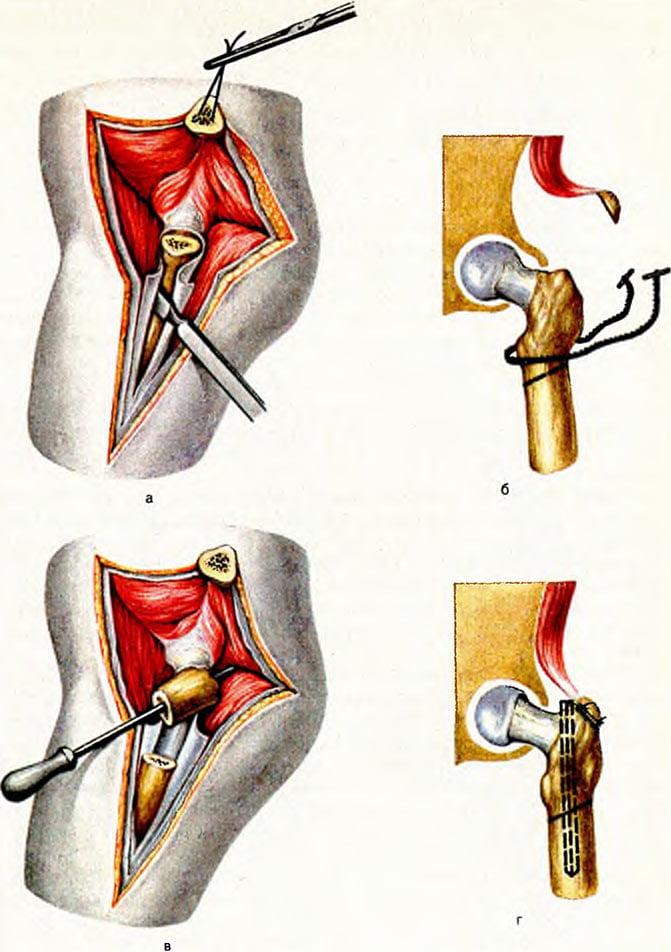
Суть метода заключается в том, что одновременно проводят три остеотомии тазовых костей (лонной, подвздошной и седалищной кости), после этого разворачивают вертлужную впадину на нужный угол и фиксируют с помощью специальной пластины (рис. 1).
Каким бы образом ни проводилась остеотомия, главная цель заключается в высвобождении ацетабулярного сегмента и повороте его над головкой бедренной кости. Степень поворота определяется углами Ортолани и Барлоу. Угол поворота должен превышать угол Барлоу, в противном случае не будет достигнута стабильная редукция, но чем ближе он будет к углу Ортолани, тем стабильнее будет сустав. Поворот не должен быть в точности равен углу Ортолани, вполне достаточно его расположения между углами Ортолани и Барлоу. На рынке существуют пластины с разными градусами: 15, 20, 25, 30, 40 градусов. Во время фиксации подвздошной кости каудальный фрагмент должен быть латерализован по отношению к краниальному фрагменту, это вызовет смещение вертлужной впадины, что, в свою очередь, увеличит контакт суставных поверхностей. Фиксацию проводят при помощи изогнутой компрессионной пластины или специальной пластины для тройной тазовой остеотомии (Slocum Enterprisers, Oregon) (рис. 2).
Показания для тройной остеотомии таза:
Пациент между 5-9 месяцами (не исключительно, так как данные операции с очень хорошими результатами проводились пациентам и в старшем возрасте). Считается, что в этом возрасте у животного структура кости еще достаточно рыхлая и больше способна к ремоделированию, то есть после поворота вертлужной впадины вокруг головки бедренной кости возникает некоторая неконгруэнтность суставных поверхностей из-за измененной формы. В дальнейшем эта несопоставимость нивелируется, и у молодых собак этот процесс происходит быстрее.
Клинические признаки хромоты. Тоже не обязательное условие. Так как некоторые собаки могут терпеть боль до определенной степени и стараются не совершать резких движений. При увеличении нагрузок и оценке походки после них станет очевидным тот факт, что животное не в состоянии их переносить и у него может развиться хромота. Иногда приходится делать операцию превентивно, не дожидаясь клинических признаков, если после серии рентгенограмм и тестов Ортолани наблюдается прогрессирование разрушения дорсального края вертлужной впадины.
Небольшие признаки вторичного остеоартрита на рентгеновских снимках или их отсутствие.
Неповрежденность дорсального края вертлужной впадины, что определяется тестом Ортолани или рентгеновским снимком дорсального края вертлужной впадины. В последнее время мы используем компьютерную томографию для оценки состояния дорсального края вертлужной впадины (рис. 3).
Определение степени дисплазии не имеет решающего значения для проведения лечения. Наша задача не установить степень дисплазии, а понять, насколько нестабилен сустав, как это отражается на животном, и сделать вывод о том, нужна ли ему та или иная хирургическая помощь или консервативное лечение.
Основные противопоказания для проведения операции:
Гнойный артрит с разрушением головки бедра и вертлужной впадины.
Значительное разрушение головки бедренной кости и вертлужной впадины в результате артроза, приводящее к невозможности вправления головки бедренной кости.
Полный вывих головки бедра в результате разрушения дорсального края вертлужной впадины. Травматический вывих в данном случае не рассматривается. Врожденный вывих также подлежит другому лечению.
Техника операции
Необходимо предохранять запирательный нерв с помощью ретрактора во время остеотомии. При закрытии раны производится репозиция фасции над гребешковой мышцей, а после этого – подкожного, подкутикулярного и кожного слоев.
На втором этапе операции проводится остеотомия седалищной кости посредством каудального разреза, сделанного прямо над ее выступом. Обнажается пластина седалищной кости путем поднадкостничной элевации внутренней и внешней запирательных мышц. Остеотомию можно проводить лезвием ножовки, установленным дорсально, или можно обернуть пилу Джигли вокруг седалищной кости и пилить от запирательного отверстия в каудальном направлении. Также возможно раскусывание тела седалищной кости кусачками Листона (рис. 6).
Некоторые хирурги предпочитают стабилизировать распил седалищной кости в конце операции при помощи проволоки. Для этого надо проделать канал на каждой стороне остеотомии, предварительно провести проволоку (0,8-1 мм) для ее скручивания после проведения и стабилизации остеотомии подвздошной кости. При использовании такого метода рана после остеотомии не зашивается, а закрывается влажным тампоном. Зашивание раны проводится в последнюю очередь.
На третьем этапе производится остеотомия подвздошной кости. Для этого делается латеральный доступ к телу подвздошной кости. Проводится изогнутый разрез над подвздошной костью и проксимальной бедренной костью (рис. 7, 8).
Напрягатель широкой фасции бедра отгибается вентрально, а средняя и глубокая ягодичные мышцы оттягиваются дорсально с помощью распатора и ретракторов Хомана или ранорасширителей для обнажения тела подвздошной кости (рис. 9).При проведении вертикальной остеотомии тела подвздошной кости в каудальной области крестца используется осциллирующая пила (рис. 10, 11).
Ретракторы Хомана, помещенные на медиальной поверхности подвздошной кости, используются для защиты от пилы седалищного нерва.
Перед окончанием остеотомии стоит подготовить одно из отверстий для винтов в каудальном фрагменте, поскольку это легче сделать, пока фрагмент находится в стабильном положении. После этого каудальная часть тела подвздошной кости поворачивается при помощи репозиционных щипцов или костодержателя (рис. 12).
В послеоперационном периоде очень важно соблюдение покоя в течение 2 месяцев. После этого делается проверочный снимок, чтобы убедиться в заживлении остеотомий (в особенности остеотомии подвздошной кости) перед увеличением нагрузки. При двусторонних клинических симптомах есть основания выполнить операции на обеих сторонах. Многие хирурги предлагают подождать 6-8 недель между операциями, чтобы зажила линия остеотомии подвздошной кости. Но довольно часто бывает так, что к моменту операции на второй конечности дорсальный край вертлужной впадины сильно разрушается и такую операцию проводить нет смысла. Поэтому следует проводить операцию одновременно с двух сторон. Минусы: большая травматичность и более долгий период восстановления. Также возрастает количество осложнений, связанных со смещением импланта, поскольку уберечь оперированную конечность от нагрузки не удается. Риск таких осложнений снижается, если винт в краниальном сегменте вкручивать в крестцовую кость и использовать пластину с угловой стабильностью, а также подробно объяснить хозяину собаки об ограничении нагрузок.
Неудовлетворительный результат из-за неправильного выбора пациента, особенно если уже произошла слишком большая реконструкция дорсального края.
Повреждение импланта – часто происходит при вытаскивании из пластинки краниальных винтов.
Эти осложнения можно устранить, если поместить хотя бы один костный винт в крестцовую кость и/или использовать пластину с угловой стабильностью (рис. 17).
Поворот наружу коленного сустава при растягивании конечности особенно при использовании пластины 40 градусов и более. Со временем данное осложнение может пройти и не повлиять на функцию конечности.
Сужение тазового канала после проведения двусторонней остеотомии. Имеет клиническую значимость у сук. Как правило, это осложнение не рассматривается, поскольку животные с клиническими симптомами дисплазии не должны использоваться для разведения.
Ятрогенное повреждение седалищного нерва во время остеотомии подвздошной кости (ушиб, сдавливание, перерезание нерва пилой или сверлом) встречается редко, и его можно избежать с помощью аккуратной техники и внимания. Как правило, проявляется вялым параличом оперированной конечности с отсутствием или присутствием глубокой болевой чувствительности. Возможно присутствие боли при пальпации линии, по которой проходит седалищный нерв. Обычно это явление проходящее в течение временного отрезка от нескольких дней до полугода, но нужно стараться этого не допускать. Если во время остеотомии произошел полный разрыв седалищного нерва, чувствительность уже не восстановится.
Triple-Osteotomie, или тройная тазовая остеотомия, тоже проводится в комбинации с интертрокантерной корректирующей остеотомией.
В немецкой ортохирургии операцию называют DBO (Dreifache Beckenosteotomie) или TPO (Triple-pelvic-osteotomy). Все это, в сущности, синонимы тройной тазовой остеотомии.
Это самая новая методика хирургического восстановления тазобедренного сустава, нарушенного из-за болезни Пертеса или из-за дисплазии. Причем показанием к тройной остеотомии является как врожденная дисплазия тазобедренного сустава, так и вторичная, обусловленная, например, неврологическими заболеваниями (детский церебральный паралич, полиомиелит).
Методику разработали хирурги Городской клиники Дортмунда Дитрих Теннис и Клаус Кальшмидт. Она применима для лечения не только болезни Пертеса, но и различных видов тазобедренной дисплазии. Хороший эффект дает такая операция и при лечении артроза тазобедренного сустава. В этом случае она является альтернативой протезированию сустава.
В последнее время оно все чаще применяется в ведущих ортохирургических центрах.
В любом случае операция выполняется под рентгенологическим контролем.
Возникают, однако, и некоторые проблемы в связи с тройным иссечением.
Так, иссечение седалищной кости таза требует иного положения пациента на операционном столе, чем при последующем иссечении лобковой и подвздошной костей. Эти две кости доступны для хирургического проникновения, если пациент лежит на спине. А чтобы добраться до седалищной кости, пациенту следовало бы лежать на животе. В условиях хирургической операции переворот пациента с живота на спину – чрезвычайно сложное и долговременное действие. Оно требует временного прекращения операции, смены стерилизационного покрова, дополнительной стерилизации тела пациента.
Чтобы упростить процедуру, пациента кладут сначала на бок (противоположный оперируемому). В таком положении делают иссечение седалищной кости. Затем без особых сложностей и затрат времени переворачивают пациента на спину для иссечения лобковой и подвздошной костей.
После тройного иссечения фрагменты костей таза оказываются разъединенными. Но это только – на время операции, завершается она надежной фиксацией разъединенных фрагментов (остеосинтез).
Собственно, первый фиксирующий элемент (специальный тазовый шуруп) вводят в намеченную зону рядом с вертлужной впадиной сразу же после иссечения лобковой кости. Лишь после этого делают последнее иссечение – подвздошной кости (оно выполняется ниже, чем при Сальтеровой остеотомии, на более узком участке, однако кость рассекается не частично, а полностью).
Заживление после тройного иссечениy костей требует определенного времени. В этот период необходимо считаться с острыми болевыми ощущениями у пациента. Поэтому, как правило, первые несколько дней пациент остается под послеоперационным наркозом. Анестезирующий препарат подается в эпидуральное пространство позвоночника через специальный катетер (эпидуральная анестезия). Пациент, однако, пребывает в сознании и даже относительно подвижен (сама же операция проводится под полным наркозом).
Для послеоперационной реабилитации требуется не менее четырех недель. Нередко приходится считаться с шестью реабилитационными неделями.
К основным реабилитационным препаратам по-прежнему относится обезболивание (наркоз сменяется неопиоидными обезболивающими препаратами), а также мобилизация пациента, то есть разработка его подвижности – прежде всего подвижности прооперированного сустава.
Впрочем, нагрузка на ногу в течение всего реабилитационного периода должна оставаться сниженной. Самостоятельная ходьба – с костылями. По реабилитационной методике, принятой в Германии, пациентов учат обращаться с костылями. Под руководством опытных физиотерапевтов проводятся и другие учебные занятия: как правильно сидеть и вставать, ходить по лестнице и т.п.
Нагрузка на ногу дозированно увеличивается – чтобы восстановить функциональность сустава и не допустить мышечной атрофии.
Оно производится не ранее чем через год. Для удаления необходима еще одна операция – однако она значительно легче первоначальной и, как правило, не вызывает дополнительных осложнений, не приковывает пациента надолго к постели или костылям.
Поскольку конфигурация костных иссечений не нарушает хрящевых пластинок роста (гиалиновых хрящей на трубчатых костях у детей и подростков, которые по завершении роста организма замещаются эпифизарzой линией), то последствия тройной тазовой остеотомии не препятствуют дальнейшему росту.
Лечение и операцию можно проводить детям начиная с семилетнего возраста. Однако пациентам до двенадцати лет, как правило, хорошо помогает Сальтерова остеотомия. А в возрасте 12-14 лет и старше в особой степени показана именно тройная тазовая остеотомия.
Остеотомия таза – это операция, применяемая при лечении дисплазии тазобедренного сустава (ТБС). При заболевании головка бедра смещается относительно своего положения. Это вызвано неправильным развитием вертлужной впадины во время внутриутробного развития. При дисплазии формируется состояние вывиха или предвывиха ТБС. Цель остеотомии – смещение вертлужной впадины вниз, кнаружи и кпереди. Хирург добивается лучшего контакта суставных поверхностей, исправляя биомеханику ТБС.
Показания и противопоказания к проведению остеотомии таза
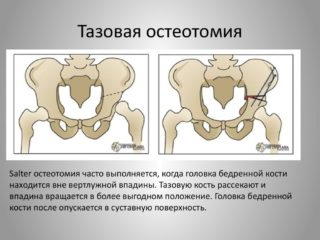
Остеотомию тазобедренного сустава проводят в таких случаях:
- возраст старше 10 лет;
- хромота пациента;
- дисплазия, даже с минимальными проявлениями;
- средние показатели глубины вертлужной впадины;
- подвывих бедра после неудачной попытки вправить сустав;
- остеоартрит, выявленный на рентгенологическом исследовании;
- болезнь Пертеса;
- коксартроз в сочетании с подвывихом головки бедренной кости.
При назначении остеотомии не должен быть поврежден задний край вертлужной впадины.
Противопоказания к проведению операции:
- артрит – заболевание, при котором разрушаются суставные поверхности костей;
- вывих, вправляемый хирургическим или стандартным способом;
- нарушенная конфигурация костей, не позволяющая вправить головку бедра в вертлужную впадину.
Перед операцией проводится тщательное обследование тазобедренного сустава.
Подготовка к операции

До операции врачу необходимо поставить точный диагноз, определить состояние пораженных структур и объем удаляемой костной ткани. Диагностические тесты включают:
- рентгенологическое обследование:
- МРТ – магнитно-резонансную томографию, позволяющую сделать послойные снимки различных участков таза;
- КТ – компьютерную томографию;
- рентгенограмму – отличие от рентгенологического обследования заключается в применении контрастного вещества.
За несколько дней до хирургического вмешательства необходимо:
- Пересмотреть список лекарственных средств,. Возможно, некоторые препараты придется отменить.
- С учетом возраста по назначению врача не пить и не есть на ночь перед хирургическим вмешательством.
Во время остеотомии таза пациент находится под общим наркозом, блокирующим любую боль и поддерживающим состояние сна.
Виды и техника выполнения остеотомии
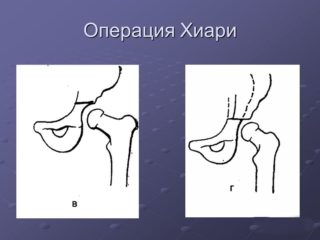
Остеотомия таза выполняется несколькими способами. Если суставные поверхности не согласованы, сустав грубо деформирован или головка бедра покрыта вертлужной впадиной менее чем на 2/3, применяют остеотомию таза по Хиари, при которой пила Джильи проводится через большую седалищную вырезку. Затем распиливают подвздошную кость (плоскую и самую большую в тазу) в месте прикрепления капсулы ТБС. Бедро отводят внутрь и добиваются смещения суставных поверхностей ТБС.
При остеотомии по Хиари может вставляться трансплантат между вертлужной впадиной и головкой бедра. Его фиксируют при помощи спиц Киршнера. Полную неподвижность сустава обеспечивают гипсовой повязкой. После оперативного вмешательства по Хиари образуется прочный упор для бедренной головки. Недостаток этого метода – продолжительное сохранение хромоты пациента.
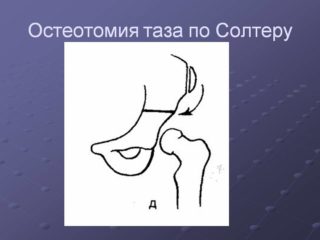
Особенности остеотомии по Солтеру:
- перед операцией любые ограничения движений в суставе необходимо устранить;
- если костный трансплантат, позволяющий установить сустав в правильном положении, фиксируется недостаточно, его закрепляют двумя спицами Киршнера;
- на прооперированный сустав накладывают гипсовую повязку сроком до 1,5 месяцев.
Поскольку у детей школьного возраста по причине неподатливости лобкового сочленения полностью покрыть головку бедра вертлужной впадиной не получается, специалисты прибегают к двойной или тройной остеотомии.
Поперечная подвздошная остеотомия таза по способу Дега проводится у основания подвздошной кости. Выполняется поперечный разрез элемента на 1 см выше верхней точки вертлужной впадины. Между отломками подвздошной кости вставляют трансплантат.
Этот вид вмешательства назначают детям старшего возраста, подросткам и взрослым. У пациента не должно быть грубых деформаций головки бедра. Тройная остеотомия таза вызывает сдавливание мышц и ухудшает функционирование ягодиц.
Ветвь седалищной кости у ее перехода в массив пересекают при помощи долота. Однозубыми крючками вертлужную впадину смещают кпереди и книзу. Элементы подвздошной кости фиксируют спицами Киршнера. Операция позволяет корригировать бедренный компонент сустава. После операции на 1,5-2 месяца на ТБС накладывают гипс.
Операция проводится при дисплазии у пациентов старше 12 лет. При хирургическом вмешательстве выполняется поворот вертлужной впадины без нарушения целостности тазового кольца. Через косметический доступ проводится фигурная остеотомия таза и фиксация впадины в нужном положении. Ее закрепляют при помощи 3 шурупов. Операция длится 1,5 часа. Наложение гипсовой повязки не требуется. Пациент начинает ходить спустя 3-5 суток.
Периацетабулярная остеотомия позволяет отсрочить первичное эндопротезирование — замену сустава искусственным имплантом — на 10 лет.
Возможные осложнения и последствия
Осложнения при остеотомии таза встречаются довольно редко, однако риск все равно есть. Перед операцией стоит знать о возможных последствиях:
- кровотечение;
- аллергия на препарат для анестезии;
- развитие инфекции;
- рвота с тошнотой;
- повреждения сосудов и нервных путей;
- сокращение длины конечности на стороне прооперированного сустава.
К факторам, увеличивающим риск развития осложнений, относится курение.
Реабилитационный период

Восстановительный период длится около 3 месяцев. После истечения этого срока гипсовую повязку снимают, и больной постепенно проходит реабилитационную терапию:
- Лечебная физкультура для спины, ног и живота.
- Дыхательная гимнастика.
- Физиотерапия. Одним из основных методов является электрофорез – введение лекарственных средств под действием тока. В большинстве случаев используется препарат Новокаин, снижающий болевой синдром.
- Расслабляющий массаж ягодиц и бедренных мышц.
- Комплекс упражнений на сгибание и разгибание в тазобедренном суставе.
Когда объем движений в ТБС достигает удовлетворительного объема, пациент начинает выполнять активные движения с обязательной фиксацией таза. В это время проводят тепловые процедуры при помощи аппликаций озокерита и парафина. В дальнейшем объем движений в тазобедренном суставе расширяют.
После выписки пациент возвращается к своему привычному рациону. Однако в некоторых случаях стоит придерживаться диеты, позволяющей корректировать массу тела. Это позволит снять с сустава дополнительную нагрузку.
Остеотомию таза проводят при развитии множества заболеваний костных структур. Важно выбрать правильное лечение и провести полноценную реабилитацию.

Дисплазия тазобедренных суставов
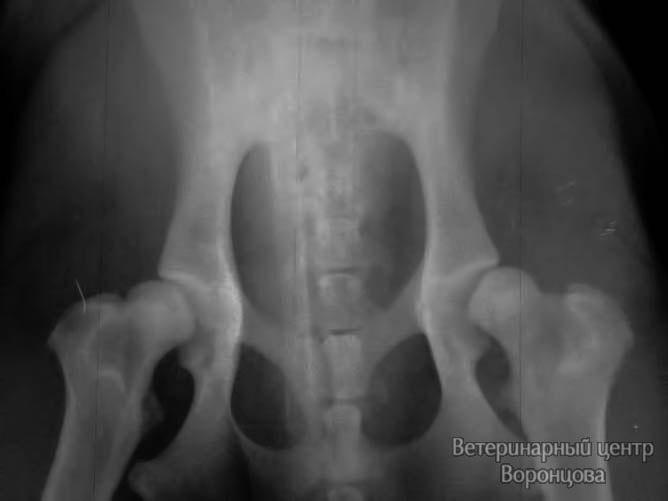
Клинические признаки дисплазии тазобедренных суставов у собак в виде хромоты, могут проявляться в возрасте 5-ти месяцев. Все это является результатом неправильного развития тазобедренного сустава (дисконгруэнтность) и прогрессированием нестабильности. Выход головки бедренной кости из суставной впадины на этом фоне приводит не только к болезненным ощущениям, но и разрушению хрящевого покрытия края суставной впадины с образованием остеофитов. На этой стадии начинается прогрессирование развития диспластического артроза тазобедренного сустава.


Операция тройная остеотомия
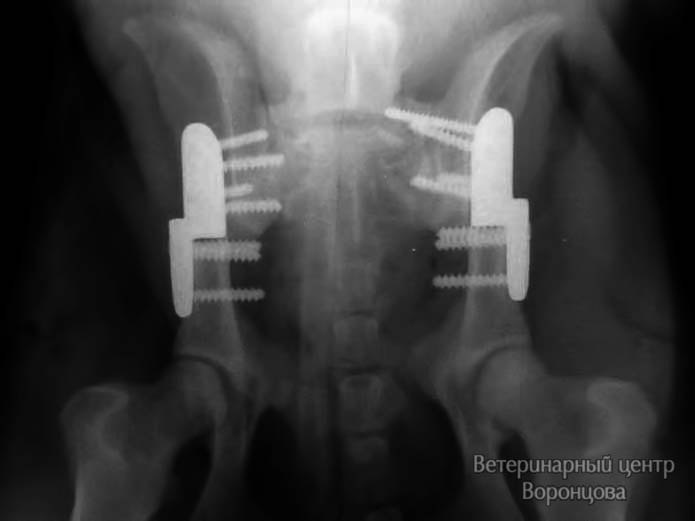
Тройная остеотомия таза (TPO) в лечении дисплазии у собак — это операция, направленная на изменение угла вертлужной впадины таза с целью корректного внедрения головки бедренной кости и формирования последующей стабильности сустава. В основе хирургической техники тройной остеотомии таза лежит пересечение (остеотомия) лонной, седалищной и подвздошной костей с изменением угла суставной впадины. После пересечения костей таза проводится фиксация подвздошной кости в заданном направлении. Для фиксации подвздошной кости в заданном направлении используются специальные угловые пластины с угловыми характеристиками 20, 25, 30%, которые фиксируются шурупами (рис. 1,2).
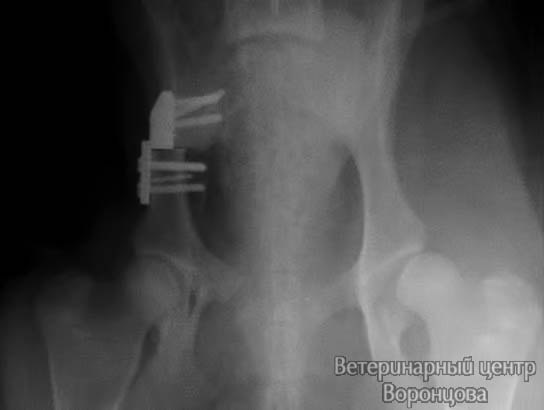
Традиционно выполняется тройная остеотомия с одной стороны и через 30-60 дней с другой, если процесс двусторонний (фото. 3a, 3b). Тройную остеотомию таза в некоторых случаях можно выполнять у пациентов одновременно на двух суставах, если к этому есть показания и опыт хирурга (фото. 4a, 4b).
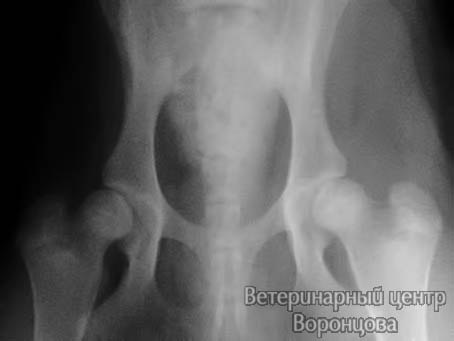
Операция должна проводиться у пациентов без рентгенологических признаков остеоартрита тазобедренных суставов, положительным тестом Ортолани, нормальной формой вертлужной впадины и с нормальным шеечно-диафизарным углом бедренной кости. Как правило, в среднем возраст кандидатов колеблется от 8 до 12 месяцев.
Противопоказанием к тройной остеотомии таза являются пациенты с невозможностью проведения общей анестезии по состоянию здоровья и рентгенологическими признаками развившегося коксартроза. Таким пациентам выполнять данное оперативное вмешательство смысла нет.
Постоперационный период включает в себя ограничение подвижности. Особенно это относится к пациентам, которым выполнили операцию одновременно с двух сторон. Для этой категории предпочтительно ограничить пространство передвижения на 30-40 дней.
Осложнениями могут быть: инфекция, несостоятельность остеосинтеза, длительная хромота.
Тройная остеотомия таза является операцией по профилактике развития артроза в тазобедренном суставе. Своевременно выполненная, она может избавить животное от последствий дисплазии тазобедренных суставов, которые характеризуются болями с хромотой, изменением походки и мышечной массы.
При подозрении на дисплазию и необходимости хирургической операции — обращайтесь в наш центр. Ортопеды и хирурги клиники имеют большой опыт лечения подобных заболеваний.
Мы находимся в Москве, ЮАО, недалеко от пересечения МКАД и Каширского шоссе, точный адрес Совхоз имени Ленина, дом 3а. Карта проезда. Метро Домодедовская, Орехово, Зябликово.
По всем вопросам можно позвонить по телефонам:
Остеотомия бедренной кости ТБ сустава – операция, в ходе которой в проксимальном отделе трубчатую кость бедра намеренно подвергают искусственному перелому с целью придания ей новой формы. Такая стратегия хирургического лечения дает возможность устранить деформацию, улучшить опорные, двигательные функции тазобедренного сочленения. После пересечения, выполненного по заданному направлению, остеотомированные участки позиционируют в функционально выгодном положении и скрепляют специальными фиксаторами.
Один из вариантов остеотомии.
Операцию завершают традиционным остеосинтезом: исправленную область фиксируют винтами, пластинами, штифтами, спицами или аппаратами внеочаговой фиксации. В некоторых случаях пространство между пересеченными поверхностями закрывается костным трансплантатом для стимуляции процессов сращения. В результате остеотомии кость срастается в нужном положении, что позволяет ликвидировать деформацию или устранить порочную позицию головки в суставе. А главное, избавить человека от болевого синдрома и в целом улучшить работоспособность проблемной ноги.
Подобная тактика хирургии распространена при врожденных пороках строения и приобретенных дегенеративно-дистрофических заболеваниях ТБС. Эффективность хирургии составляет 87%-92%.
Применение метода не ограничивается сугубо тазобедренной областью. Его часто используют для выравнивания той же бедренной кости. Тогда процедура будет проведена в дистальной ее части (над мыщелками коленного сустава). При патологическом укорочении или удлинении конечности тоже обращаются к методике, распил чаще делается в теле кости. Остеотомия может применяться в любых отделах опорно-двигательного аппарата, однако больше востребована при костно-суставных патологиях именно нижних конечностей.
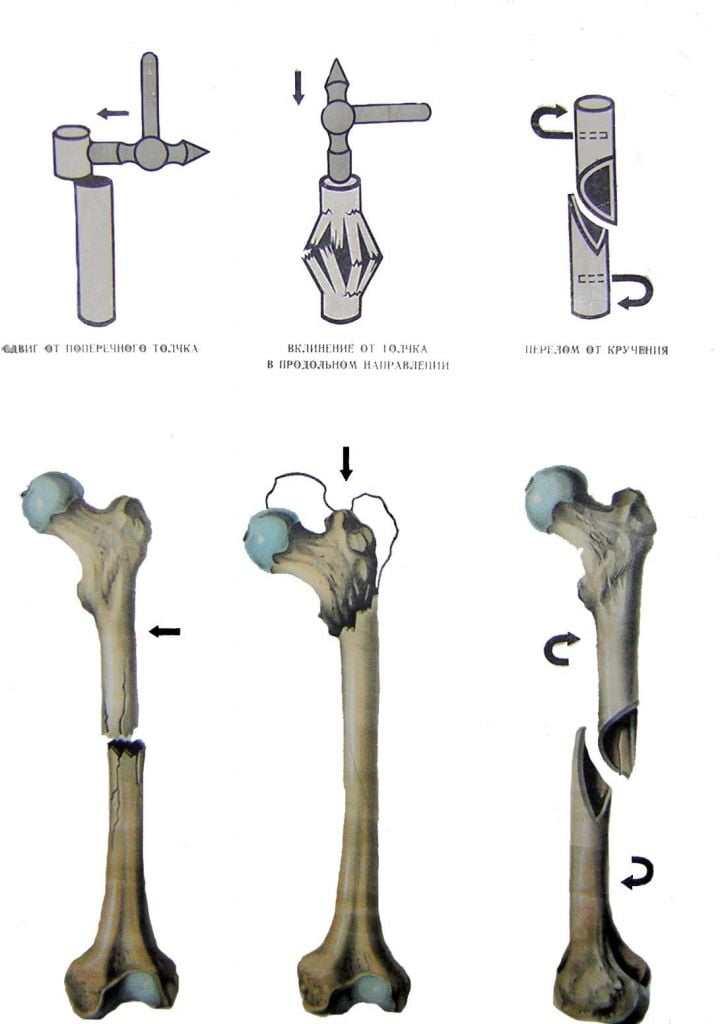
Оперативное вмешательство в практическом применении почти 2 века, впервые было выполнено в 1826 году пациенту с анкилозом тазобедренного сустава. Хирург Джон Рей Бартон из Филадельфии – первый специалист, выполнивший остеотомию бедра вместо распространенной на то время операции по искусственному перелому кости закрытым способом вручную. Так, остеотомия вытеснила неоправданно травматичную манипуляцию (остеоклазию), которая редко давала должный эффект из-за высокой вероятности возникновения перелома в незапланированном месте.

Показания к остеотомии
Клиническая потребность в операции возникает, когда у взрослых или детей диагностируются выраженные расстройства функций опорно-двигательного аппарата, болевые ощущения при наличии деформирующих признаков. В области ТБС деформации сформированы на фоне врожденных и приобретенных дисплазий, вторичных и возрастных дегенеративных изменений хрящевых, костных тканей. Распространенными показаниями для назначения остеотомии бедренной кости в данном случае являются:
- варусная деформация шейки;
- вальгус шейки бедра;
- псевдоартроз шейки бедренной кости;
- коксартроз 1-2 стадии;
- запущенный артрит, кроме ревматоидной этиологии;
- вывих, подвывих бедра;
- неправильно сросшийся перелом;
- разная длина нижних конечностей;
- фиброзный, костный анкилоз сустава;
- рахитическая деформация локально.
Локализация наиболее распространенных переломов.
По данным научно-медицинских источников в структуре всех нарушений ортопедического характера порядка 1,3% приходится на врожденные анатомические аномалии бедра. Дисплазии тазобедренного сустава диагностируются практически у каждого третьего новорожденного, в 80% они определяются у девочек.
Диспластические патологии в 95% случаев успешно лечатся и консервативно, но при условии раннего начала курсов неинванзивной терапии (в младенчестве). Оставленная без внимания проблема в дальнейшем может привести к стойкому нарушению походки и осанки, укорочению и волочению ноги, хромоте, атрофии мышц больной конечности, разрушению сустава, хроническим болям. Как с момента постановки малыша на ножки, так и во взрослой жизни, риски озвученных последствий высокие. Ключевой фактор, который содействует негативной картине, – это избыточное внутрисуставное давление по причине дезорганизации соотношения суставной головки с вертлужной впадиной.
Остеотомия может быть рекомендована детям не ранее чем после исполнения 1,5 лет при серьезном патогенезе: пороках среднетяжелой и тяжелой степени или безрезультативной консервативной терапии. Операция поможет избежать появления и прогрессии тяжелых двигательных расстройств у ребенка в будущем, добиться нормального становления скелетно-мышечной системы, развития и функционирования сустава.
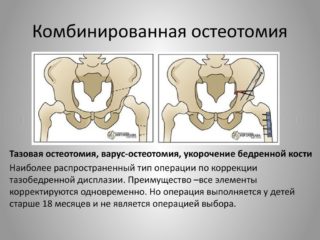
Детям часто выполняется тройная остеотомия с одномоментной коррекцией тазовой кости, варус-остеотомией и укорочением бедренного компонента в проксимальном эпифизе. Но специалисты акцентируют, что комбинированная методика не является операцией выбора в детском возрасте.
Разновидности вмешательства
Оперативное вмешательство бывает закрытого и открытого вида. Остеотомия закрытого типа предполагает манипуляции остеотомом из минимального доступа (кожный разрез равен 2-3 см) без обнажения кости. Открытая методика базируется на использовании широкого доступа (длина разреза 8-12 см) с обнажением костного сегмента, который посредством остеотома будет пересекаться.
- Закрытая тактика. Задействуется в единичных случаях, при этом преимущественно по способу поперечного сечения. Несмотря на малоинвазивность, процедура сопряжена повышенными рисками повреждения нервных стволов и крупных сосудов вследствие плохой визуализации операционного поля. При закрытом доступе рассечение мышц, скелетирование (отделение надкостницы) и пересечение кости, грубо говоря, происходят вслепую.
- Открытая остеотомия. Эта хирургическая тактика более востребована в ортопедии. Обзор оперируемого участка вполне достаточный для того, чтобы работать с режущими инструментами высокоточно, не контактируя с важными нервно-сосудистыми образованиями. Специалисты отмечают, что при более обширной инвазии по отношению к кожно-мышечным структурам открытая технология в ряде случаев оказывается продуктивнее и гораздо безопаснее.
Хирургия методом остеотомии широко практикуется и в России, и за рубежом. Цена в Москве на нее – от 40 тыс. рублей. В Германии самое простое вмешательство выполняется за 15000 евро. В Израиле расценки примерно такие: процедура 1 ст. сложности стоит порядка 20 тыс. долларов, а, к примеру, по удлинению одной ноги – от 55 тыс. у. е. и выше.
По цели вмешательство классифицируют на 4 основные разновидности:
- корригирующая операция для коррекции деформации;
- вмешательство для удлинения/укорочения кости;
- деротационная процедура – исправление патологической ротации элемента кости;
- для повышения опорных функций.
Конкретно сам процесс остеотомирования в зависимости от цели может быть реализован согласно одному или нескольким техническим приемам. Приемы характеризуются геометрическими особенностями прохождения линии костного излома. Изначально существует 2 варианта выполнения искусственного перелома – линейный и фигурный. В них входят следующие подтипы:
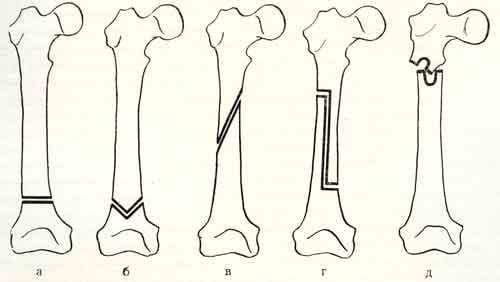
Остеотомия не относится к операции, раз и навсегда решающей проблему с коксартрозом! Она помогает только несколько улучшить качество жизни пациента и способствовать сокращению прогрессирования дегенераций. Разрушение хряща суставных поверхностей на последних стадиях (3-4 ст.) является абсолютным показанием к протезированию.
Корригирующая остеотомия ТБС
Основная задача – откорректировать угол осевой деформации кости на уровне наибольшего искривления после правильного расчета патологического отклонения. Распространенными примерами, когда делают угловую коррекцию, служат анкилозированные суставы, рахитические искривления, неправильно сросшиеся костные переломы, другие посттравматические деформации, артрозы. Предпочтение чаще отдается межвертельному угловидному, косому и клиновидному способам пересечения с внутренней металлофиксацией выровненной зоны.
Удлиняющая остеотомия
Вмешательство выполняется для уравнивания длин нижних конечностей, чтобы вернуть человеку нормальные способности к передвижению, без признаков хромоты. Наиболее простым способом, чтобы удлинить одну из ног, признается остеотомия по принципу косого разрезания кости. Для компенсации имеющегося укорочения иногда рекомендуется процедура, предусматривающая ступенеобразный распил диафиза бедренной кости, но она технически намного сложнее. Удлиняющая операция всегда сочетается с компрессионно-дистракционным остеосинтезом (установкой чрескостных аппаратов вытяжения на конечность).
Деротационный метод
Суть метода состоит в устранении патологического разворота кости относительно сустава, провоцирующего проблемы с ходьбой. Анормальный разворот в медицине называется ротационной дисплазией. Для патологии характерна избыточная антеторсия, сопровождающаяся децентрацией бедренной головки по отношению к вертлужной впадине. Клиническая ситуация отражается в основном на походке: так как нога ротирована кнутри, походка приобретает типичные признаки косолапости. Такое нарушение также может предрасполагать к вывиху ТБС, появлению боли. Бедренная деротационная хирургия предназначена для сокращения угла антеторсии до нормальных показателей. Эффект достигается за счет проведения подвертельной поперечной остеотомии с фиксацией восстановленной области (спицами, винтами, пр.) для ее благополучного сращения в непорочной позиции.
Восстановление опорной функции
Операции, направленные на создание опороспособного безболезненного сустава, преимущественно применяются при coxa vara/valga, неоартрозах шейки бедра, застарелых шеечных переломах, врожденных вывихах, остеоартрозах. Задачу восстановления опорной функции, удобной для ходьбы и стояния, зачастую решают путем изменения оси шейки бедра. Измененный шеечно-диафизарный угол меняет точку опоры головки, которая изначально была патологической, на несколько миллиметров (до 15 мм). Такой подход благоприятствует не только возобновлению опороспособности, но и декомпрессии сустава, сокращению болевой симптоматики. Перерезание бедренной кости проводят самым целесообразным способом, который выбирается на основании индивидуальных рентгенологических данных.
Противопоказания
Абсолютными противопоказаниями к назначению оперативного вмешательства являются:
- ревматоидный артрит;
- остеопороз;
- плохой показатель костной резорбции и костеобразования;
- высокий ИМТ (более 40, ожирение 3 ст.);
- выраженное снижение кровотока в нижних конечностях;
- незадолго предшествующее инфекционное заболевание;
- активные инфекционные и воспалительные процессы в пределах зоны операции;
- гнойные заболевания любой локализации;
- возраст пациента >65 лет (60-65 лет – относительное противопоказание);
- тяжелые нарушения со стороны органов дыхания, сердца, почек;
- сахарный диабет в стадии декомпенсации;
- беременность на любом сроке;
- грудной возраст, дети младше 1,5 лет.
Подготовительный этап
В предоперационном периоде проводится тщательное обследование пациента. Подготовка включает прохождение:
- рентгенографии проблемного сочленения (при необходимости направляют на КТ, МРТ);
- электромиографии;
- ихнометрии, подографии;
- электрокардиограммы;
- общего, биохимического анализа крови;
- клинического анализа мочи;
- коагулограммы;
- теста на ревматоидный фактор;
- исследования кальциево-фосфорного обмена;
- теста на темпы ремоделирования, образование новой костной ткани;
- флюорографии;
- осмотра у анестезиолога и отдельных врачей узкой специализации (кардиолога, эндокринолога или др.).
Накануне перед вмешательством следует прекратить употребление пищи примерно за 8-12 часов. На ночь и непосредственно перед процедурой пациенту ставят клизму для очищения кишечника.
Хирургическое лечение начинается с введения наркоза. Какой конкретно вид анестезии применить, определяет врач-анестезиолог на стадии предоперационной подготовки. Как правило, это – общий наркоз. Отдельной категории пациентов может быть назначен спинальный или эпидуральный наркоз. Процесс хирургии проходит под рентген-контролем.
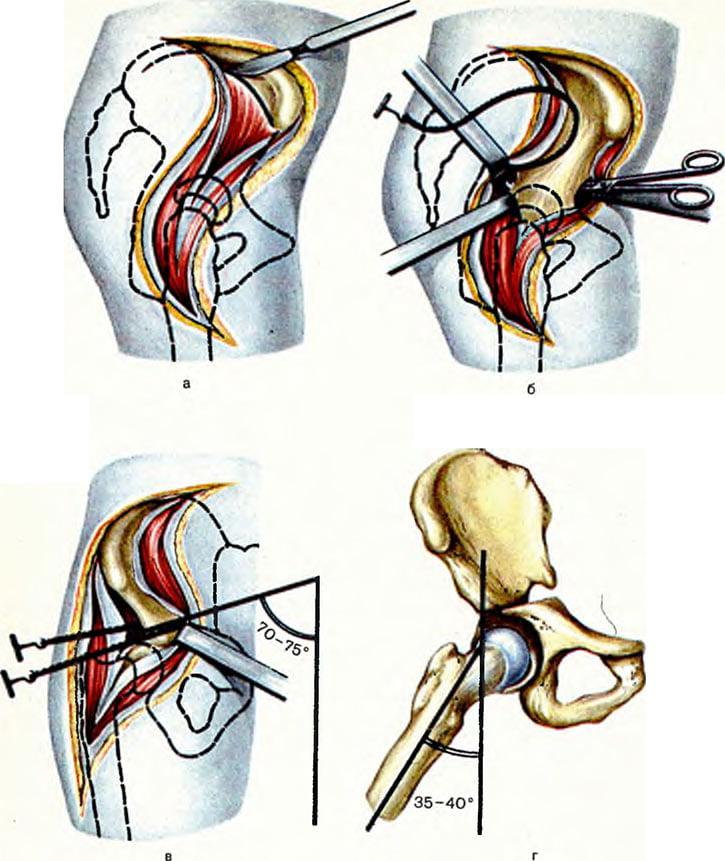
- Во время интраоперационного сеанса хирург делает длинный, глубокий разрез мягких тканей послойно в проекции пораженного сочленения.
- Разрезанные кожные и мышечные структуры разводят в стороны, фиксируют ранорасширителем, который дополнительно будет защищать их и нервно-сосудистые пучки от ятрогенных повреждений в процессе выполняемых манипуляций.
- После широкого обнажения фрагмента кости, нуждающейся в коррекции, специалист приступает к остеотомии. Рассекание костной пластинки выполняется остеотомом или долотом.
- Сначала на линии предполагаемого разреза на кости делаются зарубки (ориентирные метки с предварительным углублением) лезвием рабочего инструмента. Затем переходят к основной остеотомии.
- Для образования режущего эффекта применяют несильное ударное воздействие хирургического молотка по наковаленке рукоятки остеотома или долота. Чтобы механическая сила концентрировалась правильно, под зону рассечения подкладывается специальное основание в виде валика.
- После проделанной остеотомии костные отломки сопоставляются в правильном положении и последовательно закрепляются устройствами остеосинтеза.
- По окончании операции проводится очищение операционного поля, извлечение из раны расширителя. Далее следуют дезинфекция и послойное ушивание раны с установкой дренажа. При адекватной фиксации гипсовая иммобилизация не требуется.
Восстановительный период
Консолидация остеотомированной области происходит не ранее чем через 4 месяца, поэтому назначенный врачом реабилитационный режим тщательно должен соблюдаться все это время. Полное cращение перелома, так как физиология каждого отдельного организма неповторима, у пациентов отмечается в различные сроки. Но в среднем кость срастается в течение 4-6 месяцев.
На протяжении всего послеоперационного периода следует четко придерживаться ортопедического режима: дозированный постельный режим, ходьба на костылях без опоры на проблемную ногу, запрет на отдельные виды движений и положений тела, занятия ЛФК и т. д. Заострим внимание, что неотъемлемой мерой для успешного восстановления выступает лечебная физкультура. Без нее невозможно полноценно восстановить баланс мышц, отвечающих за работу опорно-двигательного аппарата. Для скорейшего выздоровления также прописываются процедуры физиотерапии и массажа.
Для купирования послеоперационной боли и воспаления пациенту выписываются лекарства из серии НПВС. Обязателен к назначению специально подобранный курс лечения антибиотиком, чтобы не допустить инфекционного заражения. Среди лекарственных средств также рекомендуются препараты кальция и витамина Д, стимуляторы процессов репарации, витамины группы В, антиагреганты.
Только после подтвержденной рентгеном полностью состоявшейся консолидации разрешается ходить, полноценно опираясь на конечность. Досрочная осевая нагрузка ведет к осложнениям, которые нередко устраняются исключительно повторной операцией.
Осложнения после операции
Постоперационные последствия – не редкость для остеотомии, их вероятность возникновения в среднем составляет 10%. Негативные реакции бывают ранними и поздними.
В числе осложнений раннего периода:
- различные нарушения со стороны внутренних органов и систем;
- раневые кровотечения;
- постхирургические гематомы;
- гнойный, инфекционный патогенез.
Последствия на позднем этапе проявляются в виде:
- параартикулярных оссификатов;
- инфицирования раны;
- нестабильности установленных фиксаторов;
- смещения костных отломков;
- замедленной костной репарации;
- несостоявшегося сращения искусственного перелома;
- формирования ложного сустава.
Причинами неудовлетворительных исходов чаще являются неадекватный выбор объема и техники вмешательства, отступление от правил ортопедического режима, ошибки реабилитационного ведения пациента.
Читайте также:


