Симптом асимметрии кожных складок на бедре

Определяют гипертонус мышц по нескольким рефлекторным тестам:
*Присаживание за руки: невозможно отвести руки малыша от груди.
*Шаговый рефлекс. При вертикальном положении ребенок пытается сделать шаг. Сохраняется после двух месяцев.
*Рефлекс опоры: стоя ребенок опирается на пальцы стопы, а не стопу,
*Сохранение после трех месяцев асимметричного и симметричного рефлексов. При наклоне головы к груди лежа на спине у ребенка сгибаются руки и разгибаются ноги. При повороте головы налево в этом же положении левая рука вытягивается вперед, левая нога разгибается, а правая сгибается. При наклоне в правую сторону все повторяется в зеркальном отображении. (рефлекс "поза фехтовальщика"),
*Сохранение после трех месяцев тонического рефлекса: лежа на спине, ребенок распрямляет конечности, а на животе сгибает их.
Лечение
Лечить заболевание нужно, так как оно может привести к отсталому развитию, проблемам с координацией движений и задержке речи.
Различают два вида лечения.
Первый – когда болезнь замечена сразу, и ее можно
устранить путем специального массажа, плавания, гимнастики, физиопроцедур.
Второй – врач назначает медикаментозное лечение сильными препаратами.
Плавание с детьми имеющими гипертонус :
Акцент на расслабление, движения аккуратные с потряхиванием ручками, ножками. Боковые проводки, скольжения. Темп средний, медленный, спокойный фон (голос, музыка, освещение), верхние слои воды, минимальное сопротивление, много пауз релаксации.
Все движения при занятиях с таким ребенком нужно выполнять плавно, без резких движений. Плавание должно быть расслабляющим. Вода прекрасно расслабляет мышцы в целом. Плавание рекомендуется в теплой воде 35-36 градусов, необходимо сохранять медленный темп движений, нырять минимально.
Лечебные упражнения для ручек:
Фитбол:
• Покачивание на мяче. Малыша укладывают животиком на мяч и, придерживая за спинку, легонько покачивают назад-вперед, влево-вправо касаясь поверхности то ножками то ручками. Тут важно сохранять плавность движений и осторожность и крепко держать ребенка руками, а мяч крепко прижимать своими локтями, следить чтобы ребенок не испугался мяча, приступать постепенно.
В воде:
• Покачивание в воде в вертикальном или горизонтальном положении. Малыша берут под грудь (двумя руками, большой палец в потолок), и тихонько покачивают из стороны в сторону.
• Обязательны упражнения на отведение согнутых ручек вверх и отведение ручек вперед (с исходных позиций на животе, на боку).
• Отведение выпрямленных ручек в стороны (поочередное и совместное), их скрещивание на груди и снова отведение в стороны.
• Круговые движения, поднятие вверх (поочередное и совместное) и вращение предплечий.

Г ипотонус или гипотонический синдром проявляется как вялость, сниженный тонус мышц, который заметен в позе ребенка и его движениях.
Гипотонус противоположен по своей сути гипертонусу, когда мышцы малыша
слишком напряжены. Врачи считают этот синдром не заболеванием, а состоянием, которое можно корректировать при помощи массажа, плавания и гимнастики.
Причины возникновения гипотонуса у новорожденных и младенцев
Среди причин возникновения гипотонуса у новорожденного может быть родовая травма, как источник плохого кровоснабжения, которое и вызывает снижение тонуса мышц ребенка.
Кроме того, синдром гипотонуса у ребенка может быть следствием гипотрофии - сниженной массы тела, гормональных и хромосомных нарушений (гипотиреоз, болезнь Дауна), мышечной дистрофии.
Гипотоническое состояние может развиться и со временем, ребенок в 4 месяца рискует получить его вследствие недостаточного питания или перенесенных заболеваний, вызывающих общее истощение организма.
Признаки гипотонуса у ребенка
-Наблюдается гораздо реже, а определить его сложнее – ручки ребенка находятся всегда в расслабленном состоянии, а ладошки раскрыты. Можно также определить признаки проблемы по ножкам. У здорового малыша они не раскладываются до конца – удерживают мышцы. Если же мышечный тонус ослаблен, ножки младенца раскрываются очень сильно, на все 180 градусов, и при этом малыш не чувствует неудобств.
Последствия
Если во время не принять меры, гипотонус может оказать негативное влияние на
физическое развитие малыша. Дети с мышечной гипотонией гораздо позже начинают держать голову, ползать и ходить.
Бывает так, что дети, имеющие в младенческом возрасте гипотонический синдром, по мере взросления проявляют чрезмерную пластичность. Однако сниженный мышечный тонус отрицательно влияет на формирование осанки у детей младшего школьного возраста. Из-за слабых мышц им трудно удерживать спину прямо, и они часто
страдают искривлением позвоночника.
Важно вовремя заметить у малыша мышечную гипотонию, и тогда никаких проблем с возрастом не возникнет.
Лечение гипотонуса у грудничков
Лечится данный синдром с помощью массажа, плавания и гимнастики.
Чтобы назначить малышу необходимые упражнения его необходимо показать неврологу.
Основная цель плавания при гипотонусе – "норматонус" (заставить мышцы более активно работать).
Для этого проводится общий комплекс аквагиманстики, имитация плавательных движений и большое количество ныряний.
Занятия плаванием при гипотонусе должны проводиться в более прохладной воде (32-33 градуса), используется довольно быстрый темп движений.
Результаты занятий родители могут увидеть невооруженным взглядом, ребенок активно начинает двигать руками и ногами.
Применяем стимулирующую программу, в основе которой активная работа руками и ногами (гребки / отталкивания), СТИМУЛЯЦИЯ САМОСТОЯТЕЛЬНОЙ РАБОТЫ МЫШЦ.
Лучше чтоб ребенок сделал самостоятельный 1 гребок, чем 100 гребков рукой инструктора!

Исследование ребёнка имеет особенности в зависимости от его возраста и от степени нарушения функционального состояния тазобедренного сустава.
Осмотр проводят в тихой и спокойной обстановке, в теплом помещении, после кормления, в состоянии максимального расслабления мышц.
Можно выделить 4 группы клинических тестов, которые могут указывать на дисплазию тазобедренного сустава у детей первого года жизни:
- асимметрия кожных складок
- укорочение бедра
- симптом соскальзывания Маркса-Ортолани
- ограничение отведения бедра
Кожные складки при врождённом вывихе бедра располагаются на разных уровнях, отличаются глубиной и формой.
! Часто наблюдаемая асимметрия кожных складок на бедре, особенно у новорожденных, диагностического значения не имеет, она встречается у совершенно здоровых младенцев.
Надёжным диагностическим критерием является феномен укорочения бедра за счёт заднего смещения головки бедренной кости относительно вертлужной впадины. Он указывает на самую тяжёлую форму дисплазии тазобедренного сустава — на врождённый вывих бедра.
Тест считается положительным, если у лежащего на спине ребёнка с согнутыми в коленных и тазобедренных суставах ногами, колено на больной стороне располагается ниже.
Золотым стандартом ранней диагностики дисплазии тазобедренного сустава является симптом Маркса - Ортолани симптом соскальзывания:
С тех пор этот простой и информативный тест мало изменился и с успехом применяется для диагностики нестабильности и врождённого вывиха тазобедренных суставов у детей первого года жизни. Конечно же требуется определённый практический навык выполнения этого теста, а главное правильное трактование его результатов, сопоставлением его с другими симптомами и результатами исследований.
"Если при выявлении врождённого вывиха бедра у младенца симптом соскальзывания не вызывается потому, что он уже исчез, то при сохранившемся вывихе на смену симптому соскальзывания появляется симптом ограничения отведения бедер. У здорового новорождённого можно развести ножки в тазобедренных суставах на 80—90° каждую, уложить разведенные бедра наружными поверхностями на ложе. Если каждую ножку можно отвести только до угла 50—60°, то у новорождённого, по-видимому, — врождённый вывих бедра. У здорового семи — восьмимесячного младенца можно отвести каждую ножку на 60—70°. Если удается отвести каждую ножку только до 40—50°, то имеется, вероятно, врождённый вывих бедра".


Дисплазия у новорожденных может быть односторонняя или двусторонняя.
Ранние признаки дисплазии тазобедренных суставов у новорожденных:
Дисплазия у новорожденных означает недоразвитое формирование тканей и органов. Патология имеет врожденный характер, проявляется при нарушенном развитии опорно-двигательной системы внутри утробы и постнатальный период.

ДТБС у грудничков
Что такое дисплазия тазобедренных суставов у грудничка (ДТБС)
Мышцы и связки младенцев, окружающие тазобедренные суставы, развиты слабо. Головка бедра держится, благодаря связкам и хрящевому ободку, окружающему вертлужную впадину. Дисплазия тазобедренных суставов у грудничка сопровождается анатомическими нарушениями: неправильным развитием вертлужной впадины и хрящевого ободка, слабостью связок.
Признаки
Характерные симптомы ДТБС у грудничков врач определяет при первичном осмотре.
Проявляется в течение первых 7 дней жизни и сохраняется 3 месяца. Выявляется следующим образом: малыша укладывают на спинку, ноги сгибают под прямым углом. Специалист большими пальцами охватывает внутреннюю часть сустава, остальные – оставляет на поверхности бедра. Медленно раздвигает колени по сторонам. Если слышится щелчок, тазобедренная головка возвращается на место. Доктор соединяет бедра малыша. Характерный щелчок сообщает о покидании головки бедра вертлужной впадины. Щелчки указывают на соскальзывание пояснично-крестцовой мышцы с головки бедра, вывих не попадает в вертлужную впадину.
Ребенку, размещенному на спине, сгибают колени, затем ставят его на стопы. Разница в высоте суставов указывает на врожденный вывих бедра.
Расположение, количество детских складок врач может проверить путем выпрямления ног спереди и сзади.
Симптом развивается в первый месяц жизни. Колени здоровых детей комфортно размещаются на столе до 4-хмесячного возраста. Крик или плач свидетельствует о напряжении мышц ребенка, младенец зажимает ножки, не позволяя развести бедра.
Важно! Косвенные признаки нарушения опорно-двигательного аппарата (кривошея, плоскостопие, многопалость) также сопровождают дисплазию.
Возможные последствия
Запущенная дисплазия тазобедренных суставов у новорожденного грозит нарушением функций нижних конечностей, походки, болевыми ощущениями в области таза и высоким риском инвалидности. Ранняя диагностика и правильная терапия предупредят осложнения.
Важно! Чем раньше установлен диагноз, тем благоприятнее будут прогнозы.
Неправильное формирование тазобедренного сустава
Разновидности дисплазии тазобедренных суставов у грудничка:
- Ацетабулярная дисплазия. Проблема возникает на фоне нарушения развития вертлужных впадин. Они становятся более плоскими, уменьшенными в размерах. Хрящевой ободок недостаточно развит.
- Дисплазия бедренных костей. В норме шейка бедра сочетается с основной частью под определенным углом. Изменение угла (уменьшенное – coxa vara или увеличенное – coxa valga) выступает механизмом нарушения развития бедренной кости.
- Ротационная дисплазия. Спровоцирована нарушенной конфигурацией анатомических образований в горизонтальном положении. В норме оси движущихся суставов нижней конечности не совпадают. Если несоответствие осей превышает границы нормальных показателей, положение головки тазобедренной кости относительно вертлужной впадины нарушается.
Важно серьезно подойти к плановому наблюдению у ортопеда – сроки диагностики связаны с важными этапами детского развития. Предварительный диагноз детям ставят в роддоме. Необходимо на протяжении 3-х недель обратиться к детскому ортопеду, провести осмотр и составить схему терапии. Предупредить патологию помогут диагностические обследования в возрасте 1, 3, 6 и 12 месяцев. Если дисплазию удалось определить в 3 месяца жизни младенца, после курса лечения работоспособность суставов полностью восстановится к полугодовалому возрасту.
Чем младше грудничок, тем легче пройдет терапия нарушений. У детей до 3-х месяцев суставы восстанавливаются самостоятельно при содержании детских ног в требуемом положении. Чем позже проводится лечение, тем серьезнее ортопедические приспособления применяются, в 6 месяцев используется шина Мирзоевой или стремена Павлика.
Причины и факторы развития дисплазии
Дисплазия у младенцев возникает на фоне генетических патологий, родовых и послеродовых травм, при вирусной атаке, гормональных факторах, приобретенных под механическим воздействием. Врожденный вывих бедра вызывают внутриутробные нарушения развития плода, образованные под воздействием эндогенных и экзогенных факторов: наследственности, половой принадлежности, влияния гормона релаксина.
Клиническая картина дисплазии
Формирование тазобедренных суставов зависит от механических факторов, ограничивающих перемещение плода и препятствующих нормальному размещению в матке. Причинами заболеваний опорно-двигательной системы выступают многоплодная беременность, аномалии развития матки, деформация тазобедренных суставов, маловодие и многоводие. Отдельно выделяют тератогенный вывих бедра.
Симптомы
При вывихе бедренные кости утрачивают основные функции, пораженная нога укорачивается. Проблема сопровождается ограниченной подвижностью бедер.
Асимметрия кожных складок наиболее информативна у грудничков старше 2-3 месяцев. Выемки на детских ножках при врожденной патологии бедра занимают различные уровни, обладают отличными глубиной и формой. Особого внимания заслуживает расположение ягодичных, подколенных и паховых складок. Со стороны вывиха количество более глубоких ямок увеличено.
Важно! Часто асимметрия кожных складок на бедре младенцев диагностического значения не несет, симптоматика встречается и у здоровых новорожденных.
В большинстве случаев родители самостоятельно замечают дисплазию у новорожденных о том что это патология, сообщает разница в амплитуде разведения ног, высоте колен при сгибании. Несколько позже (к 3-4 месяцам) подвывих или вывих проявляется невозможностью полностью отвести бедра при согнутых коленях, отведению мешает внезапное сокращение мышц, даже при отсутствии вывиха на этапе осмотра. Для заболевания характерно проявление слабых щелчков при соскальзывании головки бедренной кости с поверхности сустава при сгибании, вправлении ног. Данные симптомы требуют регулярной проверки.
Степени тяжести патологии
В большинстве случаев у детей, особенно рожденных раньше срока, выявляют дисплазию обоих бедренных костей, но патологическое изменение определяется лишь в одной.
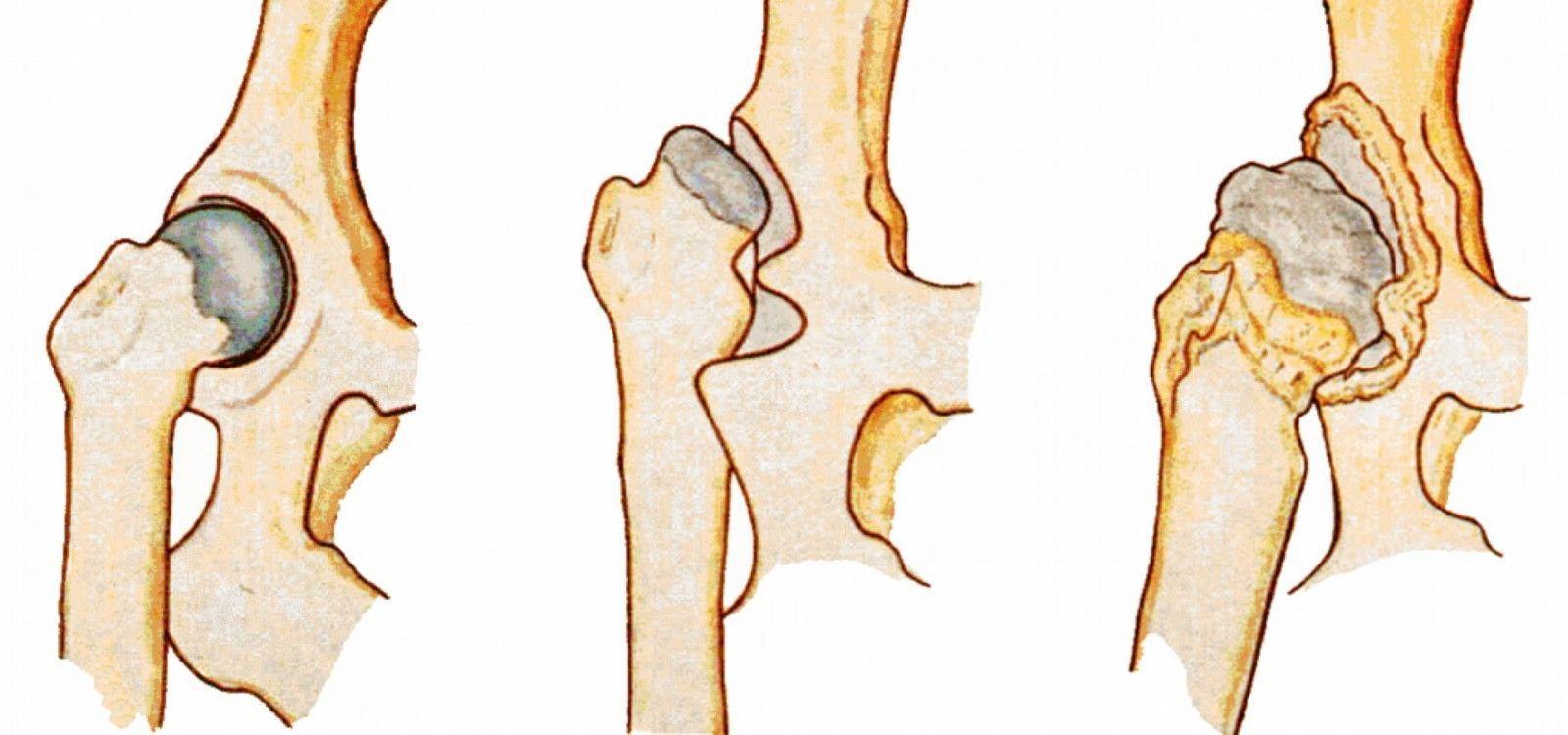
1 степень дисплазии отмечается при недостаточном развитии тазобедренных суставов, головка бедренной кости остается в пределах вертлужной впадины.
2 степень заболевания сопровождается небольшим смещением головки кости за пределы впадины при определенных движениях.
3 степень патологии является последствием недоразвитого сустава. Головка сустава полностью смещается относительно вертлужной впадины. Проблема появляется у девочек и вызвана генетическим нарушением соединительных тканей.
Диагностика патологии
При развитии патологии требуется помощь ортопеда. Врач назначает УЗИ, рентген или дополнительную инструментальную диагностику. Клиническое обследование позволяет определить симптомы, характерные для дисплазии тазобедренного сустава:
Диагноз следует подтвердить данными сонографии или рентгена (у детей возрастом до 5 месяцев и старше, соответственно).
Способы лечения
План лечения дисплазии врач создает индивидуально, учитывая степень патологии, возраст ребенка, дополнительные особенности. Для большинства случаев показаны консервативные методы лечения (широкое пеленание, ортопедические приспособления, физиотерапия, лечебная гимнастика), но при отсутствии эффективности или сложности заболевания требуется оперативное вмешательство. После операции малышу назначают длительное лечение и реабилитацию.

Методы лечения ДТБС
Физиотерапевтические варианты терапии разнообразны, чаще врачи рекомендуют делать:
- Электрофорез кальция, фосфора, продлевающий действие лекарственных препаратов, вводимых под воздействием гальванического тока. Сокращает сроки формирования диспластических суставов.
- УВЧ, вызывающую противовоспалительное, вазоактивное и трофическое действие. УВЧполя вырабатывают эндогенное тепло в зоне действия, усиливая лимфоотток, повышая проницаемость участков сосудистого русла. Повышенная пролификация соединительных тканей ускоряет дозревание бедренной кости.
- Локальное воздействие импульсным магнитным полем низкой частотности.
- Теплолечение нагретым парафином.
- Лечение ультрафиолетовым облучением.
- Биорезонансную вибростимуляцию, восстанавливающую биоритмологическую активность органов и тканей.
Выбирая лечебную программу, ортопед учитывает тяжесть заболевания.
Врожденный вывих бедра лечат множеством хирургических способов, составляющих основные группы:
- открытая вправка сустава;
- оперативное лечение проксимального отдела (корригирующее, деторсионно-варизирующее);
- операция тазового органа по Хиари;
- паллиативная терапия (Шанца, Кенига).
У детей старше 1,5 лет вправка требует хирургической коррекции проксимальной части бедра и вертлужной впадины. В зависимости от уровня смещения головки бедра встает вопрос об одноэтапном или двухэтапном лечении. При разрыве линии Шентона 1-2 см операция проводится в одно действие – вправка без предварительного опущения проксимального отдела бедра, сочетающаяся с укорачивающей остеотомией тазобедренных костей по Солтеру.
При значении более 2.5 см рекомендована двухэтапная терапия. Первым делом врач проводит укорачивающую корригирующую остеотомию бедра, накладывает выбранную систему дистракции. После низведения головки – вправляющую коррекцию крыши впадины.
Оперативное лечение ДТБС
Профилактические меры
Для профилактики дисплазии нежелательно туго пеленать детей – мера препятствует нормальному движению ног, общему физическому развитию. Для переноски детей нежелательно использование сумки-кенгуру – ноги малыша свисают вниз, оказывая повышенную нагрузку на суставы. Оптимальным решением для современной мамочки станут слинги.
Если обнаружены признаки дисплазии, в первые два месяца жизни ребенка врач рекомендует разводить ему ноги в разные стороны подушкой Фрейка, проводить специальную гимнастику с упором на круговые упражнения для бедер, массаж.
По описанию статистики, ДТБС у новорожденных страдают многие дети что это такое знают 5-20% малышей, дети женского пола болеют в 5-6 раз чаще. Проблема широко распространена, но при своевременном выявлении и правильном лечении успешно корректируется, отсутствие терапии сопровождается тяжелыми осложнениями, влияет на качество дальнейшей жизни.
Видео

При обследовании ребенка в первый год жизни можно различить три формы дисплазии тазобедренного сустава — предвывих, подвывих и вывих. При предвывихе тазобедренного сустава единственным достоверным признаком, выявляемым только рентгенологическим путем, являются недоразвитие крыши суставной впадины к моменту рождения ребенка и отставание ее оссификации в последующем. Степень ее скошенности составляет больше 30°. Ядро головки бедра окостеневает поздно, линия Шентона не нарушается. Клиника при дисплазии скудная: можно отметить ограничение разведения бедер и наличие асимметрии кожных складок на стороне поражения. При подвывихах рентгенологически определяется задержка окостенения ядра головки, которая сдвинута вверх. Крыша впадины скошена в большей степени, чем при дисплазии. Линия Шентона нарушена.
На рентгенограммах тазобедренных суставов ранние рентгенологические признаки врожденного вывиха бедра определяются по схеме Хильгенрейнера (рис. 6.3), которая позволяет определить недоразвитие тазобедренного сустава и расположение головки бедра относительно суставной впадины до появления окостенения ее ядра, где В — угол крыши впадины, образованный пересечением линии, проведенной через Y-образные хрящи, и касательной, проходящей по верхнему краю суставной впадины (у детей с нормальным развитием тазобедренных суставов он равен в среднем 20°); h — расстояние от горизонтальной линии до наивысшей точки проксимального конца бедренной кости (в норме оно не превышает 1 см и должно быть с обеих сторон одинаковым); d — расстояние от дна суставной впадины до вертикальной линии, соединяющей горизонтальную линию с наивысшей точкой проксимального конца бедра (в норме оно не должно превышать 1,5 см).
Линия Шентона образуется при соединении дистального контура шейки с нижней частью горизонтальной ветви лобковой кости. В норме эта линия образует правильную дугу. Даже легкая степень смещения головки бедра приводит к нарушению контуров этой линии. Особенно это выражено при вывихе головки бедра.

Рис. 6.3. Схема Хильгенрейнера. Объяснение в тексте. Наряду с изменениями этих показателей при вывихе бедра, как при подвывихах и предвывихах, отмечаются задержка появления ядра окостенения и отставание его развития на стороне поражения (в норме оно появляется между 3—5 мес жизни ребенка). У детей старше года, как правило, выявляются подвывих и вывих бедра, так как дисплазия без смещения головки устраняется при лечении или самостоятельно. Подвывих бедра, как правило, редко переходит в вывих. На рентгенограммах определяется неполное покрытие головки бедра впадиной, скошенность крыши, увеличение углов шейки бедра и вертлужной впадины, нарушение линии Шентона. Клинически определяются ограничение разведения бедер, наличие незначительного укорочения конечности, в ряде случаев головка выступает кпереди и прощупывается в виде бугра, иногда при ходьбе появляются перемежающаяся хромота, положительный симптом Дюшена (при стоянии на больной конечности таз приподнят, а туловище наклонено в здоровую сторону).
При маргинальных вывихах бедра рентгенологически головка определяется непосредственно над впадиной (спереди или сбоку, либо сзади). Крыша резко скошена. Антеверсия и ШДУ в большинстве случаев увеличены, имеются патологическое изменение углов инклинации и деклинации впадины, нарушение линии Шентона. С возрастом на месте расположения головки образуется новая впадина. При данной форме вывиха клинически отмечаются умеренное укорочение конечности, ограничение разведения бедер, положительный симптом Тренделенбурга (при стоянии на больной конечности отмечаются опускание ягодичной складки на стороне здоровой ноги, согнутой под прямым углом в тазобедренном суставе), хромота, выступание головки бедра кпереди (при переднебоковом вывихе). При подвздошном вывихе головка находится вне впадины. Впадина недоразвита, головка уменьшена в размерах.
Для врожденного вывиха бедра характерны также нарушение линии Розер—Нелатона (большой вертел находится выше линии, проведенной от седалищного бугра до верхней переднеподвздошной ости), западение скарповского треугольника, отсутствие пульсации бедренной артерии при пальпации паховой области и др. Следует дифференцировать врожденный вывих бедра от варусной деформации шейки бедра и патологического вывиха, так как большинство клинических симптомов при этих заболеваниях совпадает. Поэтому уточнение диагноза дает рентгенограмма тазобедренного сустава.
Диагноз и клинические симптомы дисплазии тазобедренного сустава
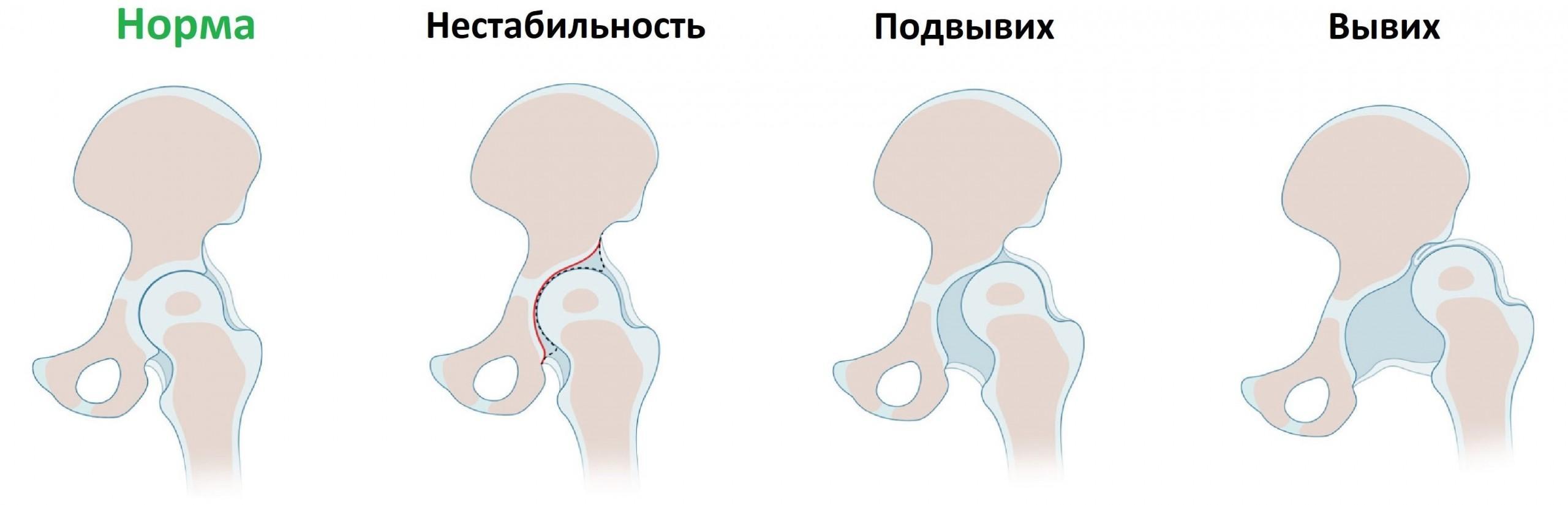
Различают 3 стадии (формы) дисплазии тазобедренного сустава: предвывих, подвывих и вывих.
Подвывих – это уже морфологические изменения сустава, которые сопровождаются смещением головки бедра относительно вертлужной впадины вверх и в сторону. Она не выходит за пределы лимбуса, лишь оттесняя его вверх – контакт головки и впадины сохранен. Если лечение проведено правильно, то возможно формирование полноценного сустава, а возможно – и формирование неполноценного, вплоть до полного вывиха.
Врожденный вывих – это полное смещение головки бедра, самая тяжелая форма дисплазии сустава.
Таким образом, классификация степеней патологии тазобедренного сустава в этих случаях должна основываться на клинико-рентгенологических показателях.
1. Предвывих тазобедренного сустава — клинически и рентгенологически определяемое нарушение развития сустава без смещения бедра. Такое состояние чаще всего наблюдается у новорожденных. Выявляется, кроме того, на так называемой здоровой стороне у подростков и взрослых при односторонних вывихах.
2. Подвывих головки бедра — смещение ее вследствие антеверсии и вальгуса в пределах суставной впадины: а) первичный, б) остаточный (после вправления головки бедра).
3. Врожденный вывих бедра: а) боковой или переднебоковой, б) надацетабулярный, в) подвздошный (высокий).
На дисплазию тазобедренного сустава указывает отягощенная наследственность, патология беременности, клинические признаки нестабильности тазобедренного сустава (т.е. признаки предвывиха), или, тем более, признаки смещения головки бедренной кости по отношению к вертлужной впадине (т.е. признаки подвывиха или вывиха сустава). Клинически установленный диагноз должен быть подтвержден данными УЗ исследования, а в возрасте старше 3 месяцев – рентгенологическим исследованием.
Своевременно заподозрить или поставить диагноз должен врач-ортопед при осмотре новорожденных в родильном доме. Далее больные дети и дети группы риска наблюдаются ортопедом по месту жительства. Всем больным детям и новорожденным из группы риска назначается ортопедическое лечение, которое продолжается до уточнения окончательного диагноза. Все эти дети должны наблюдаться ортопедом и должны быть обследованы с применением ультразвукового, а с 3-месячного возраста – рентгеновского метода. Диагноз окончательно формулирует врач-ортопед по месту жительства на основании осмотра, результатов инструментальных методов и динамического наблюдения ребенка.
Программа развития сустава определена генетически и начинается в период внутриутробного развития. Особенности генотипа и эмбриогенеза обязательно нужно учитывать. Такие факторы, как наличие дисплазии суставов у родителей, тазовое предлежание, крупный плод, деформация стоп, токсикоз беременности, в особенности у девочек, должны настораживать в плане возможной врожденной патологии суставов. Риск врожденной патологии тазобедренного сустава в этих случаях возрастает десятикратно. Поэтому таких детей, даже если ортопедическая симптоматика отсутствует, относят к группе риска по врожденному вывиху бедра.
Можно выделить 4 группы клинических тестов, которые могут указывать на дисплазию тазобедренного сустава у детей первого года жизни:
1. асимметрия кожных складок;
2. укорочение бедра;
3. симптом соскальзывания Маркса-Ортолани и в модификации Барлоу;
4. ограничение отведения бедра.
Исследование ребенка имеет особенности в зависимости от его возраста и от степени нарушения функционального состояния тазобедренного сустава. Осмотр проводят в тихой и спокойной обстановке, в теплом помещении, после кормления, в состоянии максимального расслабления мышц.
Прежде всего обращают внимание на симметричность кожных складок бедра, имея в виду то, что при двусторонней патологии этот признак может быть и не виден. Асимметрия кожных складок более информативна у детей старше 2-3-месячного возраста. Кожные складки при врожденном вывихе бедра располагаются на разных уровнях, отличаются глубиной и формой (см. рис. 17). Диагностическое значение имеют ягодичные(а), подколенные(б) и паховые(в) складки. На стороне подвывиха или вывиха они глубже и их больше. Этот симптом наблюдается у половины больных детей и сам по себе диагностического значения не имеет.
Часто наблюдаемая асимметрия кожных складок на бедре, особенно у новорожденных, встречается и у совершенно здоровых младенцев (см. рис. 18). Слева показано фото здорового младенца с асимметричными складками на бедре. Паховые складки симметричны.
 Рис. 17 |
 Рис. 18 |
Надежным диагностическим критерием является феномен укорочения бедра за счет заднего смещения головки бедренной кости относительно вертлужной впадины. Он указывает на самую тяжелую форму дисплазии тазобедренного сустава – врожденный вывих бедра. Тест считается положительным, если у лежащего на спине ребенка с согнутыми в коленных и тазобедренных суставах ногами, колено на больной стороне располагается ниже. (см. рис. 19)
 Рис. 19 |
 Рис. 20 |
Василий Оскарович Маркс так описывает предложенный им симптом соскальзывания:
Английский врач Барлоу ( Barlow TG., 1962) комментировал и модифицировал тест Ортолани следующим образом:
1)Ребенка укладывают на спину, ногами к врачу. Бедра сгибают до прямого угла, и колени полностью согнуты. Средний палец каждой руки расположен над большим вертелом (рис. 21), большой палец каждой руки располагают с внутренней стороны бедра напротив малого вертела (рис. 22). Бедра помещают в положение среднего отведения и поочередно выдвигают вперед, оказывая давление средним пальцем руки, расположенным над большим вертелом, в то время как другая рука фиксирует противоположное бедро и таз. Если бедренная головка соскальзывает вперед относительно вертлюжной впадины, то ощущается смещение бедра. Если такого движения бедренной головки нет, то бедро сместить не удается. Этим заканчивают первую часть теста.
 Рис. 21 |
 Рис. 22 |
Далее, в сомнительных случаях, стабильность каждого сустава может быть проверена при фиксации таза большим пальцем, расположенным на лобке, и остальными пальцами, расположенными под крестцом (рис. 23).
С тех пор этот простой и информативный тест мало изменился и с успехом применяется для диагностики нестабильности и врожденного вывиха тазобедренных суставов у детей первого года жизни. Конечно же требуется определенный практический навык выполнения этого теста, а главное, правильное трактование его результатов, сопоставлением его с другими симптомами и результатами исследований.
Следует иметь ввиду, что грубое исследование тазобедренного сустава у младенца в поисках врожденного вывиха бедра приводит к повреждению зоны роста с последующей задержкой развития шейки бедра и деформацией головки (сoха vara), с исходом в ранний коксартроз.
 Рис. 23 |
 Рис. 24 |
Ограничение отведения бедра на стороне дисплазии является характерным признаком дисплазии тазобедренных суставов (см. рис. 24).
Если при выявлении врожденного вывиха бедра у младенца симптом соскальзывания не вызывается потому, что он уже исчез, то при сохранившемся вывихе на смену симптому соскальзывания появляется симптом ограничения отведения бедер. У здорового новорожденного можно развести ножки в тазобедренных суставах на 80-90° каждую, уложить разведенные бедра наружными поверхностями на ложе. Если каждую ножку можно отвести только до угла 50-60°, то у новорожденного, по-видимому, – врожденный вывих бедра. У здорового семи- восьмимесячного младенца можно отвести каждую ножку на 60-70°. Если удается отвести каждую ножку только до 40-50°, то имеется, вероятно, врожденный вывих бедра. Ножки в тазобедренных суставах разводят, захватывая их так же, как при выявлении симптома соскальзывания (цит. по В.О. Марксу).
Рентген и ультразвуковая диагностика врожденного вывиха бедра
Рентгено- и УЗ-диагностика дисплазии тазобедренных суставов детей первого года жизни.
Рентгенодиагностика дисплазии тазобедренных суставов
 |
| Рис. 25 |
Большая часть головки бедра и вертлужной впадины у детей раннего возраста состоит из хрящей, которые невидимы на рентгеновском снимке, поэтому для чтения рентгенограмм применяют различные схемы. На рис.25 показана обобщенная схема разметки рентгенограммы, удобная для практического применения.
Величина ацетабулярного угла в норме составляет менее 300 новорожденных и около 200 у 3-месячных детей старше.
 Рис. 26 |
 Рис. 27 |
В норме величина h составляет от 9 до 12 мм. Уменьшение этого размера или различие его справа и слева указывают на дисплазию.
 Рис. 28 |
 Рис. 29 |
Рассмотрим для примера фронтальный рентген снимок месячного ребенка, выполненный в стандартном положении (см. рис. 28). Через У-образные хрящи проведем линию Хильгенрейнера, а также касательные через края вертлужной впадины (см. рис 29). Далее обозначаем метаэпифизарную пластинку бедренной кости и отмечаем ее середину (см. рис. 30). Из этой точки опускаем перпендикуляр на горизонтальную линию и измеряем величину h и углы наклона вертлужной впадины (см. рис. 31). Справа – нормальный тазобедренный сустав, слева уменьшение h и увеличение угла наклона впадины указывает на подвывих или вывих сустава.
 Рис. 30 |
 Рис. 31 |
В повседневной практике принято считать, что величина h — это расстояние от горизонтальной линии до наивысшей точки проксимального конца бедренной кости.
И еще один важный показатель – величина d. Показатель латерального смещения головки бедра относительно вертлужной впадины. Это расстояние от дна вертлужной впадины до линии h. В норме он не превышает 15 мм. (см. рис. 32). Если к этому рентген-снимку применить другие схемы разметки, то они также укажут на левосторонний вывих бедра (см. рис. 33). Линия Шентона слева разорвана, проксимальная часть бедренной кости расположена к внешней стороне от вертикали, проходящей через верхне-наружный край суставной впадины.
 Рис. 32 |
 Рис. 33 |
Ультразвуковое исследование тазобедренных суставов
Основным показанием к применению этого метода являются факторы риска и клинические признаки дисплазии суставов у детей до 3-х месяцев. Это достойная альтернатива рентгеновскому исследованию у детей до 6-ти месячного возраста. Ультразвуковой метод достаточно точен и практически безопасен для ребенка.
 Рис. 34 |
 Рис. 35 |
 |
| Рис. 36 |
При фронтальном срезе сонографическая картинка примерно соответствует изображению переднезадней рентгенограммы (см.рис. 34). Слева показан рентгеновский снимок, справа вверху сонографическое изобажение. Видна головка бедра, верхне-наружная часть вертлужной впадины, крыло подвздошной кости, отводящие мышцы и лимбус (см. рис. 35). В данном случае головка бедра центрирована, это норма.
При исследовании можно определить смещение головки бедра при различных движениях. Если провести линию параллельно латеральной стенке подвздошной кости, то можно измерить так называемый угол α – угол наклона вертлужной впадины, который характеризует степень развития костной крыши.
Он по мере созревания увеличивается. Угол β характеризует степень развития хрящевой крыши (см. рис. 36). В зависимости от этих и многих других показателей суставы делятся на типы (см. таблицу). При нажатии на таблицу она откроется в новом окне.

*Угол α образован основной линией (проводится параллельно латеральной стенке подвздошной кости) и линией костной крыши – проводится от нижнего костного края подвздошной кости к верхнему костному краю вертлужной впадины. Данный угол характеризует степень развития костной крыши.
** Угол β образован основной линией и линией хрящевой крыши – проводится от верхнего костного края вертлужной впадины через середину лимбуса.
Показанием к различным видам ортопедического пособия является сонографическое выявление предвывиха (2с), подвывиха (3 а/в) и вывиха (4 тип).
Детям с предвывихом бедра и подвывихом без структурных изменений в хрящевой части крыши вертлужной впадины показано лечение на стременах Павлика.
Подвывих бедра со структурными изменениями в хряще и вывих бедра наиболее целесообразно лечить при помощи функциональных гипсовых повязок.
Функциональные тесты при проведении ультрасонографии не являются однозначно достоверными, поэтому не стоит ориентироваться на эти данные без подтверждающего их клинического теста. Достоверность провокационных проб при сравнении их с надежными рентгенологическими методами составляет 69%.
Читайте также:


